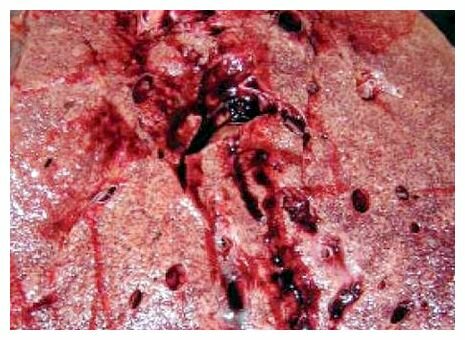
Кардіосклероз
КАРДІОСКЛЕРОЗ
В основі порушення насосної функції при ІХС лежать дифузні дрібні вогнища замісного склерозу та інтерстиціального фіброзу в міокарді, що найчастіше супроводжують поширений стенозивний атеросклероз вінцевих артерій. Вони є наслідком необоротної дистрофії окремих груп м’язових волокон, що виникає після епізодів ішемії. Більші вогнища склерозу, зокрема рубцеві зміни після перенесеного інфаркту міокарда, позначають терміном «постінфарктний кардіосклероз». Застійну серцеву недостатність, що часто є єдиним проявом кардіосклерозу, посилюють також хронічна аневризма серця, ішемічна дисфункція сосочкових м’язів мітрального клапана з регургітацією і порушенням ритму. Відповідно до чинного на сьогодні Наказу МОЗ України №54, вогнищевий, дифузний, постінфарктний кардіосклероз і хронічну аневризму серця вважають формами кардіосклерозу, що мають нозологічну окресленість.
Для таких хворих характерна (але не обов’язкова) наявність чинників ризику ІХС, особливо артеріальної гіпертензії, стенокардії та інфаркту міокарда в анамнезі. Клінічні прояви кардіосклерозу внаслідок ІХС неспецифічні й зумовлені наявністю серцевої недостатності і порушень ритму. Серцева недостатність зазвичай прогресує повільно і характеризується етапним перебігом: спочатку — за лівошлуночковим типом і лише у відносно пізній стадії стає бівентрикулярною. Верхівковий поштовх поступово зміщується вліво і вниз. При аускультації тони серця ослаблені, особливо І тон на верхівці, часто вислуховують короткий мезосистолічний шум у проекції мітрального клапана, а також III і IV тони. Металевий відтінок II тону і короткий шум вигнання над аортою зумовлені її атеросклерозом. У випадках хронічної аневризми лівого шлуночка після перенесеного інфаркту міокарда може спостерігатися патологічна передкардіальна пульсація, а ознаки серцевої недостатності зазвичай більш виражені. Нерідко виявляють фібриляцію передсердь (спочатку пароксизмальну або персистувальну, потім постійну), шлуночкові аритмії, порушення внутрішньошлуночкової і атріовентрикулярної провідності, а також цереброваскулярну недостатність.
На ЕКГ визначають різного ступеня вираженості неспецифічні ознаки так званих дифузних змін у міокарді, у частини хворих — також вогнищеві зміни після перенесених інфарктів міокарда. Можливі електрокардіографічні ознаки хронічної аневризми лівого шлуночка, що, однак, мають значно менше діагностичне значення, ніж результати ехокардіографії.
При рентгенологічному дослідженні серце частіше помірно збільшене, переважно за рахунок лівих відділів, його форма наближається до аортальної, аорта розгорнута, подовжена і розширена.
При ехокардіографії може визначатися дилатація лівого шлуночка, часто його помірна гіпертрофія. Характерні порушення сегментарної скоротливості, включаючи ознаки аневризми. У задавнених випадках гіпокінезія носить дифузний характер і зазвичай супроводжується дилатацією всіх камер серця, що становить труднощі для диференціальної діагностики. Часто визначають фіброз аортального клапана й ущільнення висхідної частини аорти внаслідок атеросклерозу. Причиною зворотного кровотоку через клапани серця може бути дисфункція сосочкових м’язів унаслідок ішемії, фіброзу і склерозу, відносна недостатність унаслідок різкої дилатації порожнини шлуночка.
Сцинтиграфія міокарда «Тс і 201 Т1 дає змогу визначити стійкі вогнища гіпоперфузії різних розмірів, часто множинні, і минущу вогнищеву гіпопер- фузію при навантажувальних тестах унаслідок ішемії.
За відсутності порушень ритму серця і клінічних ознак серцевої недостатності діагноз кардіосклерозу часто залишається сумнівним. Верифікувати його дає змогу лише виявлення ІХС під час коронарографічного дослідження. Диференціальну діагностику проводять з некоронарогенними захворюваннями, що зумовлюють збільшення серця і хронічну лівошлуночкову і тотальну застійну серцеву недостатність.
Кардіосклероз
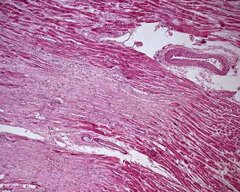
Характеристики захворювання
Кардіосклероз — стан, при якому в серцевому м’язі відбувається часткове розростання рубцевої сполучної тканини, яка заміщає міокард, ніж здатна деформувати серцеві клапани.
Кардіосклероз розвивається в ділянках, де гинуть міокардіальні волокна з причини міокардиту, міокардіодистрофії, зокрема розвивається при ішемічній хворобі серця.
Види кардіосклерозу
Так як захворювання може бути результатом різних патологічних процесів в серці (дистрофічних, запальних і т.д.), розрізняють кілька видів кардіосклерозу.
1. Причина атеросклеротичного кардіосклерозу — ІХС (ішемічна хвороба серця), яка є наслідком атеросклерозу артерій, що постачають серце кров’ю і киснем. Коли вони уражаються атеросклеротичними бляшками, порушується мікроциркуляція. Серце знаходиться в стані кисневого голодування, внаслідок чого втрачаються м’язові волокна і клітини серця. Сполучна тканина розростається на цих пошкоджених ділянках, перешкоджаючи нормальному скорочення серцевого м’яза.
Атеросклеротичнийкардіосклероз (ІХС, отже, в тому числі) може викликати порок серця, може супроводжуватися нападами стенокардії, хронічною аневризмою серця.
2. міокардичний кардіосклероз є наслідком розвитку в серцевому м’язі запальних процесів, викликаних миокардитами різного генезу.
У людей спостерігаються зниження працездатності і поява перепочинок (під час фізичних зусиль — на ранніх стадіях хвороби, і навіть при ходьбі — вже на пізніх стадіях міокардичний кардіосклерозу).
3. Постміокардіческій кардіосклероз — одне з ускладнення міокардиту.
Через перенесеного захворювання тканину міокарда може замінюватися на сполучну, результатом цього процесу і називають постміокардіческій кардіосклероз.
4. Постінфарктнийкардіосклероз — це вже завершальна стадія розвитку інфаркту міокарда.
Трапився інфаркт призводить до некрозу ділянки серцевого м’яза (або декількох ділянок), клітини сполучної тканини займають пошкоджені клітини серця, формуючи рубці, в результаті розвивається постінфарктний кардіосклероз.
Розрізняють вогнищевий і дифузний кардіосклероз:
- Вогнищевий являє собою утворення різних за величиною окремих ділянок тканини. Він може бути наслідком перенесеного міокарда або в окремих випадках результатом запального процесу.
- Дифузний кардіосклероз відрізняється відносно рівномірним і обширним розподілом сполучної тканини по всьому міокарду.
Симптоми кардіосклерозу
Тривалий час кардіосклероз може протікати практично безсимптомно, перші ознаки проявляються при його прогресуванні.
Симптоми кардіосклерозу:
- Систематична слабкість;
- Зниження розумової та фізичної активності;
- Задишка (на початковому етапі це періодично виникаючий дискомфорт через брак повітря, надалі набуває регулярний характер навіть під час відпочинку або сну);
- Напади кашлю, особливо в нічний час. Як правило, приступу кашлю, який з часом набуває специфічне хрипіння, передує задишка;
- Періодичні больові відчуття в області грудей;
- Набряки черевної порожнини та кінцівок (що пов’язано із застоєм рідини в тканинах організму);
- Холодні кінцівки;
- Блідість;
- Непритомні стани;
- Стенокардичні напади.
При проведенні Ехокардіограма та електрокардіограми виявляють такі симптоми кардіосклерозу:
- Порушення серцевого ритму;
- Порушення провідності серця;
- Шуми в серці;
- Підвищений артеріальний тиск.
Такі симптоми кардіосклерозу, як аритмії і хронічна серцева недостатність, можуть свідчити про прогресуюче захворювання.
Лікування кардіосклерозу
Існують різні методи лікування, в більшості своїй спрямовані на терапію захворювань, які є причинами виникнення кардіосклерозу.
Головні заходи спрямовані на ліквідацію проявів серцевої недостатності, відновлення серцевого ритму і поліпшення стану збережених волокон міокарда.
У деяких випадках лікарі вважають за доцільне обмеження фізичних навантажень.
Тяжкі порушення можуть бути показанням до імплантації кардіостимулятора.
За результатами діагностичних досліджень у разі необхідності пацієнтові призначають препарати, що сприяють виведенню з організму зайвої рідини, що усувають прояв серцевої недостатності, що регулюють серцевий ритм, поліпшують обмін речовин. У більш складних випадках для лікування кардіосклерозу може знадобитися операційне втручання.
Для максимального ефекту хворим рекомендується обмежити фізичні навантаження, дотримуватися рекомендованої лікарем дієти, відвідувати кардіолога.
Ішемічна хвороба серця: класифікація, схеми діагностики та лікування
Починаючи з середини 50-х років минулого століття, поширення хвороб системи кровообігу в більшості країн світу набуло епідемічного характеру. Вони займають перше місце в структурі смертності громадян України (62,5%), на кілька порядків випереджаючи смертність від злоякісних новоутворень. Відбувається щорічне зростання показників серцево-судинної захворюваності. Поширення хвороб системи кровообігу в Україні серед дорослих та підлітків у 2001 році збільшилось порівняно з 1996 роком на 48,9%, порівняно з 1999 і 2000 роками – на 22,9% і 8,0% відповідно. Економічні збитки внаслідок тимчасової непрацездатності та передчасної смерті від кардіоваскулярної патології в минулому році перевищили 2 млрд. гривень. Окрім того, значні економічні витрати держави пов’язані з лікуванням та реабілітацією цієї категорії хворих.
За словами головного вченого секретаря Президії АМН України, члена-кореспондента АМН України, доктора медичних наук, професора Володимира Міхньова, сьогодні основне завдання кардіологів – боротьба за якість життя пацієнтів, за кількість днів, які може прожити пацієнт із захворюванням серцево-судинної системи. Це передбачає впровадження нових програм досліджень, діагностики і лікування, які розробляються зусиллями спеціалістів усього світу.
Для лікарів різного медичного профілю ми починаємо цикл публікацій рекомендованих класифікацій, схем діагностики та лікування серцево-судинних захворювань за редакцією професорів В. М. Коваленка та М. І. Лутая.
Класифікація та номенклатура основних серцево-судинних захворювань відповідають Міжнародній класифікації хвороб 10-го перегляду, що набула чинності для статистичного кодування в Україні з 1999 р. Класифікація деяких нозологічних форм серцево-судинних захворювань розроблялася відповідними робочими групами Українського товариства кардіологів та обговорювалася на об’єднаному пленумі кардіологів, ревматологів і кардіохірургів (6-8 жовтня, 1999, Київ). VI Національний конгрес кардіологів України (18-21 вересня, 2000, Київ) затвердив її. Рекомендовані схеми діагностики включають обов’язкові і додаткові лабораторні та інструментальні методи обстеження пацієнтів із серцево-судинними захворюваннями. У схемах лікування враховуються основні принципи медикаментозного лікування, критерії його ефективності, тактика ведення пацієнтів із хворобами системи кровообігу.
1. Раптова коронарна смерть
1.1. Раптова клінічна коронарна смерть з успішною реанімацією.
1.2. Раптова коронарна смерть (летальний кінець). У разі розвитку на тлі гострої коронарної недостатності або гострого інфаркту міокарда (відповідає коду І24.8 або І22 за МКХ-10).
2. Стенокардія
(Відповідає коду І20 за МКХ-10)
2.1.1. Стабільна стенокардія напруження (із зазначенням І-ІV ФК за класифікацією Канадської асоціації кардіологів) у пацієнтів із IV ФК стенокардія малих напружень може клінічно проявлятися як стенокардія спокою (відповідає коду І20.8 за МКХ-10).
2.1.2. Стабільна стенокардія напруження при ангіографічно інтактних судинах (коронарний синдром X) (відповідає коду І20.8 за МКХ-10).
2.2. Вазоспастична стенокардія (ангіоспастична, спонтанна, варіантна, Принцметала) (відповідає коду І20.1 за МКХ-10).
3. Нестабільна стенокардія
(Відповідає коду І20.0 за МКХ-10)
3.1. Стенокардія, яка виникла вперше (виникнення вперше в житті нападів стенокардії з транзиторними змінами ЕКГ у стані спокою до 28 діб).
3.2. Прогресуюча стенокардія (виникнення стенокардії спокою, нічних ангінозних нападів у хворого зі стенокардією напруження, підвищення ФК стенокардії, прогресуюче зниження толерантності до фізичного навантаження, транзиторні зміни на ЕКГ у стані спокою).
3.3. Рання постінфарктна стенокардія (від 3 до 28 діб).
4. Гострий інфаркт міокарда
(Відповідає коду І21 за МКХ-10)
Діагноз установлюють із зазначенням дати виникнення (до 28 діб), локалізації (передня стінка, передньоверхівковий, передньобоковий, передньосептальний, діафрагмальний, нижньобоковий, нижньозадній, нижньобазальний, верхівковобоковий, базальнолатеральний, верхньобоковий, боковий, задній, задньобазальний, задньобоковий, задньосептальний, септальний, правого шлуночка), первинний, рецидивуючий (від 3 до 28 діб), повторний (зазначати розміри і локалізацію не обов’язково, якщо виникають труднощі в ЕКГ-діагностиці).
4.1. Гострий ІМ з наявністю патологічного зубця Q (трансмуральний, великовогнищевий) (відповідає коду І21.0-І21.3 за МКХ-10).
4.2. Гострий ІМ без патологічного зубця Q (дрібновогнищевий) (відповідає коду І21.4 за МКХ-10).
4.3. Гострий субендокардіальний ІМ (відповідає коду І21.4 за МКХ-10).
4.4. Гострий ІМ (невизначений) (відповідає коду І21.9 за МКХ-10).
4.5. Рецидивуючий ІМ (від 3 до 28 діб) (відповідає коду І22 за МКХ-10).
4.6. Повторний ІМ (після 28 діб) (відповідає коду І22 за МКХ-10).
4.7. Гостра коронарна недостатність. Діагноз проміжний – елевація або депресія сегмента SТ, відображає ішемію до розвитку некрозу міокарда або раптової коронарної смерті (відповідає коду І24.8 за МКХ-10).
4.8. Деякі ускладнення гострого ІМ зазначаються за часом їх виникнення (відповідає коду І23 за МКХ-10):
– гостра серцева недостатність (І-IV класи за Кілліпом) (відповідає коду І50.1 за МКХ-10);
– порушення серцевого ритму та провідності (відповідає кодам І44, І49 за МКХ-10);
– розрив серця зовнішній (з гемоперикардом – відповідає коду І23.0 за МКХ-10; без гемоперикарда – відповідає коду І23.3 за МКХ-10) і внутрішній (дефект міжпередсердної перегородки – відповідає коду І23.1 за МКХ-10; дефект міжшлуночкової перегородки – відповідає коду І23.2 за МКХ-10; розрив сухожильної хорди – відповідає коду І23.4 за МКХ-10; розрив папілярного м’яза – відповідає коду І23.5 за МКХ-10);
– тромбоемболії різної локалізації (відповідає коду І23.8 за МКХ-10);
– тромбоутворення в порожнинах серця (відповідає коду І23.6 за МКХ-10);
– гостра аневризма серця (відповідає коду І23.8 за МКХ-10);
– синдром Дресслера (відповідає коду І24.1 за МКХ-10);
– постінфарктна стенокардія (після 3 до 28 діб) (відповідає коду І20.0 за МКХ-10).
5. Кардіосклероз
5.1. Вогнищевий кардіосклероз.
5.1.1. Постінфарктний кардіосклероз із зазначенням форми та стадії СН, характеру порушення ритму і провідності, кількості перенесених інфарктів, їх локалізації та часу виникнення (відповідає коду І25.2 за МКХ-10).
5.1.2. Аневризма серця хронічна (відповідає коду І25.3 за МКХ-10).
5.1.3. Вогнищевий кардіосклероз без зазначення в анамнезі перенесеного ІМ.
5.2. Кардіосклероз (дифузний) із зазначенням форми і стадії СН, порушення ритму та провідності.
6. Безбольова форма ішемічної хвороби серця
(Відповідає коду І25.6 за МКХ-10)
Діагноз базується на підставі виявлення ознак ішемії міокарда за допомогою тесту з фізичним навантаженням, холтерівського моніторування ЕКГ з верифікацією за даними коронарографії, сцинтиграфії міокарда з 201Тl, стрес-ЕхоКГ з добутаміном.
Примітки
– Синдром стенокардії може супроводжувати інші захворювання, які призводять до відносної коронарної недостатності, і тоді термін «стенокардія» можна включати в діагноз після зазначення основної патології (аортальний стеноз та інші вади серця, гіпертрофічна кардіоміопатія, пролапс морального клапана та ін.).
– Під терміном «ішемічна кардіоміопатія» слід розуміти ІХС із встановленими за допомогою методів коронаро- і вентрикулографії: дифузним ураженням коронарних артерій, вираженою дилатацією ЛШ, тотальним зниженням скоротності міокарда, які супроводжуються клінічними ознаками СН.
Термін, по суті, відповідає стану, який був описаний в україно- та російськомовній спеціальній літературі як «ІХС з наявністю дифузного кардіосклерозу та серцевої недостатності», який звичайно спостерігається в осіб похилого віку. Проте діагноз «ішемічна кардіоміопатія» (відповідає коду І25.5 за МКХ-10) не слід використовувати без підтвердження спеціальними методами дослідження.
– За наявності різних ускладнень – як у разі гострих, так і хронічних форм ІХС (розрив серця, тромбоемболії, аритмії та ін.) – вони мають бути зазначені в діагнозі, але окремо не шифруються.
– У діагнозі зазначають лікарські втручання і час їх проведення: аортокоронарне шунтування із зазначенням числа шунтів; транслюмінальна ангіопластика і стентування із зазначенням судин, в яких проводилося втручання; балонна контрапульсація; електрофізіологічні втручання (тимчасова або постійна електрокардіостимуляція, абляція), дефібриляція.
– Розміщувати діагнози слід у такій послідовності: раптова коронарна смерть з оживленням, ІМ, ускладнення ІМ, стенокардія, різні форми кардіосклерозу, хронічна аневризма серця, порушення ритму серця і провідності, СН.
Приклади формулювання діагнозів
– ІХС. Стабільна стенокардія напруження, II ФК. Атеросклероз ПМША та ПКА (коронарографія – 10.03.1999). Стентування ПМША (12.03.99). СН 0.
– ІХС. Стабільна стенокардія напруження IV ФК та спокою. Постінфарктний кардіосклероз (Q-ІМ передньої стінки ЛШ – 23.05.1999). Хронічна аневризма ЛШ. Повна блокада лівої ніжки пучка Гіса. СН ІІБ стадії.
– ІХС. Нестабільна стенокардія (прогресуюча). Постінфарктний кардіосклероз (дрібновогнищевий ІМ задньобокової стінки ЛШ, 02.06.1998). Аортокоронарне шунтування (2 шунти – 12.02.1998). СН І стадії.
– ІХС. Безбольова форма. Шлуночкова екстрасистолічна аритмія (І клас за Лауном). Атеросклероз ПМША (коронарографія – 10.03.1999). СН 0.
– ІХС. Гострий трансмуральний ІМ передньоверхівкового відділу ЛШ (05.07.1999). Гостра аневризма серця. Повна блокада лівої ніжки пучка Гіса (05.07.1999). Гостра лівошлуночкова недостатність III класу за Кілліпом (05.07.1999). СН І стадії.
– ІХС. Гострий повторний дрібновогнищевий ІМ діафрагмального відділу ЛШ (13.02.1999). Постінфарктний кардіосклероз (великовогнищевий ІМ передньої стінки ЛШ – 23.03.1997). Пароксизмальна форма фібриляції передсердь СН ІІА стадії.
– ІХС. Гострий великовогнищевий ІМ задньобазального та діафрагмального відділів ЛШ (18.05.1999). Гостра АV-блокада II ступеня (18.05.1999). Синдром Дресслера (30.05.1999). Рецидивуючий ІМ (05.06.1999) у зоні ураження. АV-блокада III ступеня (06.06.1999). Зупинка кровообігу (06.06.1999). Тимчасова ЕКС (06.06.1999 – 09.06.1999). СН ІІА стадії.
– ІХС. Гострий великовогнищевий ІМ передньобокового відділу ЛШ (11.01.1999). Первинна транслюмінальна ангіопластика ПМША: прохідність ТІМІ-3 (11.01.1999). СН І стадії.
Рекомендовані схеми діагностики та лікування пацієнтів з гострими формами ІХС
Нозологічна форма, патологічний стан
• Гострий ІМ з наявністю патологічного зубця Q (трансмуральний, великовогнищевий)
• Гострий ІМ без патологічного зубця Q (дрібновогнищевий)
• Рецидивуючий ІМ
• Повторний ІМ
• Гостра коронарна недостатність
• Нестабільна стенокардія (стенокардія, яка виникла вперше, прогресуюча стенокардія, рання постінфарктна стенокардія)
Перелік діагностичних досліджень
Відділення реанімації та інтенсивної терапії
Обов’язкові
• Моніторування ЕКГ, АТ, рО2
• Лабораторні дослідження
– креатинфосфокіназа (КФК), МВ-фракція КФК (МВ-КФК), лактатдегідрогеназа (ЛДГ), аспартатамінотрансфераза (АСТ), за можливості – тропонін Т
– загальний аналіз крові
– рівень ліпідів у крові
– кислотно-осно’вний стан
– електроліти крові (К +. Nа +. Са2 +. Мg 2+ )
– глюкоза
– коагулограма (тромбіновий час, вільний гепарин, фібриноген, активований частковий тромбопластиновий час (АЧТЧ), антитромбін III, час згортання крові)
– ЕКГ
– ЕхоКГ
За наявності показань
• Рентгенографія органів грудної клітки
• Ургентна коронароангіографія
• Холтерівський моніторинг
• ЕКГ
• Добовий моніторинг АТ
Відділення реабілітації
Обов’язкові
• Аналіз крові загальний, аналіз сечі загальний
• ЕКГ реєструється з урахуванням розширення рухового режиму до і після навантаження (200, 500, 1000 м; 17, 22 сходинки)
• Добовий моніторинг АТ
• Лабораторні дослідження (кислотно-осно’вний стан (КОС), електроліти крові, ЛДГ, КФК, МВ-КФК, АСТ)
• Перфузійна сцинтиграфія міокарда з 201 Тl або з 99m Тc МІВІ з навантажувальною пробою
• Радіонуклідна вентрикулографія з еритроцитами, міченими 99m Тc, під навантаженням
Обсяг лікувальних заходів
Відділення реанімації та інтенсивної терапії
Обов’язкові
• Тромболітична терапія (при ІМ)
• Черезшкірна транслюмінальна коронарна ангіопластика та/або коронарне стентування
• Антитромботичні препарати (прямі інгібітори тромбіну – нефракціонований гепарин натрій, низькомолекулярний гепарин натрій)
• Антитромбоцитарні засоби (кислота ацетилсаліцилова, антагоністи АДФ-рецепторів, блокатори глікопротеїнових рецепторів тромбоцитів ІІb/ІІІа)
• Блокатори b-адренорецепторів (селективні та неселективні без внутрішньої симпатоміметичної дії)
• Інгібітори АПФ
• Нітрати
За наявності показань
• Сидноніміни (молсидомін)
• Кортикостероїди
• Сечогінні
• Наркотичні та ненаркотичні анальгетики
• Антиаритмічні засоби (аміодарон, лідокаїн та ін.)
• Глюкозо-інсуліно-калієво-магнієва суміш
• Седативні засоби
• Блокатори кальцієвих каналів
• Тимчасова електрокардіостимуляція
• Електрична кардіоверсія
• Лікувальна фізкультура
Відділення реабілітації
• Антитромбоцитарні засоби (кислота ацетилсаліцилова, антагоністи АДФ-рецепторів)
Блокатори β-адренорецепторів (селективні та неселективні без внутрішньої симпатоміметичної дії)
• Глюкозо-інсуліно-калієво-магнієва суміш
• Седативні засоби
• Блокатори кальцієвих каналів
• Лікувальна фізкультура
• Дистанційна ходьба, підйом на сходинки
Критерії ефективності лікування
• Зниження летальності
• Відсутність постінфарктної стенокардії
• Відсутність рецидивів ІМ
• Зменшення або усунення аритмій
• Зменшення проявів СН
• Корекція АТ
• Підвищення толерантності до фізичного навантаження за даними ВЕМ
• Скорочення терміну перебування в стаціонарі до 18-20 днів при Q-ІМ
• Досягнення стандартного рівня активізації в стаціонарі
• Скорочення терміну повернення до праці та відсутність інвалідності
Рекомендовані схеми діагностики та лікування пацієнтів з хронічними формами ІХС
Нозологічна форма, патологічний стан
• Стабільна стенокардія (І-ІV ФК)
• Стабільна стенокардія напруження при ангіографічно інтактних судинах (коронарний синдром X)
• Вазоспастична стенокардія (ангіоспастична, спонтанна, вазоспастична, Принцметала)
• Безбольова форма ІХС
Перелік діагностичних досліджень
Обов’язкові
• Оцінка клінічних симптомів (синдром стенокардії) та факторів ризику
• Аналіз крові (гемоглобін)
• Біохімічний аналіз крові (ХС загальний, ХС ліпопротеїдів низької щільності (ЛПНЩ), ХС ліпопротеїдів дуже низької щільності (ЛПДНЩ), ХС ліпопротеїдів високої щільності (ЛПВЩ), тригліцериди (ТГ), глюкоза, К + )
• ЕКГ у спокої (12 відведень)
• ЕКГ-проба з фізичним навантаженням на тредмілі або ВЕМ; у разі неможливості проведення останніх або за необхідності додаткової діагностики – черезстравохідна стимуляція передсердь або фармакологічні проби, провокуючі ішемію міокарда (дипіридамол)
За наявності показань
• Холтерівське моніторування ЕКГ
• Провокуючі коронарний вазоспазм проби (ергометринова, гіпервентиляція, холодова)
• ЕхоКГ у спокої
• Стрес-ЕхоКГ з добутаміном
• Перфузійна сцинтиграфія міокарда з 201 Тl або з 99m Тс МІВІ з навантажувальною пробою
• Радіонуклідна вентрикулографія з еритроцитами, міченими 99m Тс, з навантаженням
• Коронароангіографія
Обсяг лікувальних заходів
Корекція факторів ризику
• Відмова від тютюнопаління
• Контроль АТ
• Дотримання спеціальної дієти
• Зменшення маси тіла у хворих з ожирінням
• Адекватне лікування цукрового діабету
• Контрольоване підвищення фізичної активності
• Усунення психологічних факторів
Медикаментозне лікування
Симптоматичні засоби терапії:
• Нітрати (нітрогліцерин, пролонговані форми нітрогліцерину, ізосорбід динітрат, ізосорбід мононітрат)
• Блокатори β-адренорецепторів β-селективні та неселективні, без внутрішньої симпатоміметичної активності). Блокатори β-адренорецепторів, окрім симптоматичної дії, запобігають ускладненням ІХС
• Блокатори кальцієвих каналів тривалої дії чи пролонговані лікарські форми (група дигідропіридинів, група фенілалкіламінів, група бензодіазепінів)
• Активатори калієвих каналів (нікорандил)
• Сидноніміни (молсидомін) – у разі толерантності до нітратів
• Триметазидин (переважно у хворих із цукровим діабетом)
• Комбінація лікарських препаратів
Запобігання ускладненням ІХС
• Гіполіпідемічні препарати (статини, фібрати, нікотинова кислота, секвестранти жовчних кислот)
• Антитромбоцитарні препарати (кислота ацетилсаліцилова, антагоністи АДФ-рецепторів, блокатори глікопротеїнових рецепторів тромбоцитів ІІb/ІІІа – остання група при проведенні внутрішньокоронарних втручань: черезшкірної транслюмінальної коронарної ангіопластики, стентування)
• Інгібітори АПФ
Коронарна реваскуляризація
• Черезшкірна транслюмінальна коронарна ангіопластика, стентування
• Шунтування коронарних артерій
Критерії ефективності лікування
• Підвищення толерантності до фізичного навантаження і 25 Вт та його тривалості – DТ і 3 хв
• Результати фармакологічної проби – підвищення дози препарату, що вводиться
• Зменшення кількості нападів стенокардії та кількості прийнятих таблеток нітрогліцерину не менше ніж на 50% за тиждень
• Зникнення стенокардії спокою
• Зменшення кількості та тривалості епізодів ішемії міокарда за даними холтерівського моніторування ЕКГ не менше ніж на 50%
• Корекція ліпідного складу крові
• Поліпшення якості життя
• Зменшення частоти госпіталізацій
• Поліпшення прогнозу шляхом запобігання ІМ і смерті