Комплексная терапия артериальной гипертензии
РЕКЛАМА
Под «артериальной гипертензией» (АГ) подразумевают синдром повышения артериального давления (АД). Различают АГ первичную («гипертоническая болезнь» — ГБ) и вторичную («симптоматическая» АГ).
Под ГБ принято понимать хронически протекающее заболевание, основным проявлением которого является стойкое повышение АД, не связанное с наличием патологических процессов, при которых повышение АД обусловлено известными, в современных условиях часто устранимыми причинами «симптоматических» АГ. В силу того, что ГБ — гетерогенное заболевание, имеющее довольно отчетливые клинико-патогенетические варианты с существенно различающимися на начальных этапах механизмами развития, в научной литературе вместо обозначения ГБ часто используется АГ.
Хорошо известно, что АГ — самое распространенное сердечно-сосудистое заболевание, опасное прежде всего своими осложнениями. Данные ряда крупных эпидемиологических исследований однозначно свидетельствуют о том, что риск развития ишемической болезни сердца (ИБС), мозгового инсульта, сердечной недостаточности, заболеваний периферических артерий в популяции значительно (иногда в несколько раз) возрастает у лиц с повышенным АД по сравнению с лицами с нормальным АД.
Распространенность АГ весьма высока в любой развитой стране мира. Россия, к сожалению, в этом отношении не является исключением. В исследовании С. А. Шальновой и других было показано, что среди взрослого населения России АГ страдают 39,3 % мужчин и 41,1 % женщин (табл. 1 ).
Высокая распространенность АГ в России в значительной степени является причиной крайне высоких показателей смертности в нашей стране. Согласно сведениям, которые содержатся в Демографическом ежегоднике России, в 2001 г. от болезней системы кровообращения умерли 1 253 103 человека, в том числе от цереброваскулярных болезней — 475 163 человека (для сравнения: от онкологических заболеваний в 2001 г. умерли 294 063 человека).
АГ играет особую роль в патогенезе всех типов мозгового инсульта. Считается, что она является основной причиной около 70 % случаев этого заболевания. В ходе Фремингемского исследования было продемонстрировано, что стандартизованный по возрасту риск мозгового инсульта среди больных с АГ (систолическое АД выше 160 мм рт. ст. и/или диастолическое АД выше 95 мм рт. ст.) составил 3,1 для мужчин и 2,9 для женщин. Достаточно четко прослеживается прямая и статистически достоверная связь между смертностью от мозгового инсульта и распространенностью АГ в той или иной стране (коэффициент корреляции 0,78).
Можно без преувеличения сказать, что смертность от цереброваскулярных заболеваний в нашей стране приобрела катастрофический характер. Так, в опубликованных недавно в журнале Heart данных о сердечно-сосудистой смертности в различных странах мира (всего приводятся данные по 48 странам из разных частей света) Россия по числу смертей от цереброваскулярных заболеваний стойко заняла первое место как среди мужчин, так и среди женщин. Причем абсолютные показатели смертности по России превышают значения в других странах в несколько раз. Так, в 1995–1998 гг. стандартизованный по возрасту показатель смертности от цереброваскулярных заболеваний у мужчин в России составил 203,5 случаев на 100 000 человек, тогда как в США — 29,3, а в Канаде — 27,8.
Все современные рекомендации по лечению АГ четко определяют основную цель терапии как снижение сердечно-сосудистой и почечной заболеваемости и смертности. Для достижения этой цели в первую очередь необходимы снижение АД до нормального уровня, а также коррекция всех модифицируемых факторов риска: курение, дислипидемия, гипергликемия, ожирение — и лечение сопутствующих заболеваний: сахарного диабета и т. д.
Снижение систолического и диастолического АД до уровня < 140/90 мм рт. ст. способствует уменьшению вероятности развития сердечно-сосудистых осложнений. Это было наглядно продемонстрировано некоторыми исследованиями, в частности MRFIT (рис. 1 ). Именно поэтому целевым уровнем АД при лечении АГ считается < 140/90 мм рт. ст. Данные ряда недавно проводившихся исследований свидетельствуют о том, что при хорошей переносимости терапии целесообразно добиваться снижения АД до определенных значений, но не ниже 110/70 мм рт. ст. У больных с АГ и сахарным диабетом или заболеваниями почек целевое АД составляет < 130/80 мм рт. ст.
Необходимость снижения АД можно убедительно проиллюстрировать на примере того факта, что за последние 20 лет реализация комплекса мер по борьбе с АГ в США привела к исчезновению злокачественной АГ, уменьшению смертности от мозгового инсульта на 60%, снижению сердечно-сосудистой смертности в 2 раза.
Способы достижения целевого уровня АД
Немедикаментозные. Мероприятия по изменению образа жизни рекомендуются всем больным с АГ, в том числе получающим медикаментозную терапию, особенно при наличии факторов риска. Эти мероприятия включают в себя: отказ от курения, нормализацию массы тела (индекс массы тела < 25 кг/м 2 ), снижение потребления алкоголя < 30 г/сут у мужчин и < 20 г/сут у женщин, регулярные динамические физические нагрузки по 30–40 мин не менее 4 раз в неделю, снижение потребления поваренной соли до 5 г/сут, изменение режима питания с увеличением потребления растительной пищи, уменьшением потребления животных жиров, включением в рацион продуктов, богатых калием, кальцием (овощи, фрукты, зерновые) и магнием (молочные продукты).
Недавно завершившиеся исследования Oxford Fruit and Vegetable Study и TOHP-II еще раз отчетливо продемонстрировали влияние диеты с высоким содержанием фруктов и овощей на уровень АД. В исследование Oxford Fruit and Vegetable Study были включены 670 лиц с нормальным АД. Всем, входящим в основную группу, следовало придерживаться диеты, обогащенной овощами и фруктами, тогда как в контрольной группе не было дано никаких диетических рекомендаций. Период наблюдения составил 6 мес. Суточное потребление овощей и фруктов в основной группе возросло на 112 г, в контрольной группе — на 8 г. Соблюдение диеты ассоциировалось со снижением систолического АД в среднем на 2,0 мм рт. ст. а диастолического — на 1,6 мм рт. ст. (p < 0,05), в то время как в группе контроля первый показатель повысился на 1,4 мм рт. ст. а снижение диастолического АД составило только 0,3 мм рт. ст. При этом динамики, связанной с уровнем холестерина, не было отмечено ни в одной из групп.
Медикаментозная терапия. Основным показанием для назначения антигипертензивной терапии служит степень сердечно-сосудистого риска (табл. 2 ).
При АГ I и II степени у больных с высоким или очень высоким риском развития сердечно-сосудистых осложнений гипотензивные препараты должны назначаться немедленно. При умеренном риске допустимо наблюдение в течение 3 мес с регулярным контролем АД до принятия решения о начале терапии. Лечение назначают при устойчивом повышении АД > 140/90 мм рт. ст.
В группе низкого риска рекомендуются 3–12-месячный период наблюдения и немедикаментозная терапия перед началом медикаментозного лечения. Показанием к началу такого лечения служит устойчивый уровень АД в пределах 140–159/90–99 мм рт. ст.
При АГ III степени необходимо немедленно назначать антигипертензивную лекарственную терапию.
Помимо терапии гипотензивными препаратами, больным, относящимся к группе высокого риска сердечно-сосудистых осложнений, показана терапия, направленная на профилактику других факторов риска, в первую очередь нарушенного липидного обмена. Снижение риска осложнений достигается назначением антикоагулянтов, прежде всего ацетилсалициловой кислоты.
Основные группы антигипертензивных препаратов
В Российских рекомендациях по лечению АГ второго пересмотра, представленных на Российском национальном конгрессе кардиологов 2005 г. в группу препаратов, рекомендованных для терапии АГ, помимо диуретиков, β-адреноблокаторов, антагонистов кальция (АК), ингибиторов ангиотензинпревращающего фермента (иАПФ), блокаторов рецепторов ангиотензина I (БРА), α-адреноблокаторов, включены агонисты I1-имидазолиновых рецепторов (АИР). Последним отводится определенная роль в терапии больных с метаболическим синдромом и сахарным диабетом, отмечается, что они могут назначаться в качестве монотерапии или в сочетании с другими гипотензивными препаратами при неэффективности других средств.
Монотерапия или комбинированная терапия
Выбирая между монотерапией и комбинированной терапией, врач должен ориентироваться прежде всего на исходный уровень АД, наличие осложнений или их отсутствие. На основании результатов многоцентровых международных исследований можно предполагать, что монотерапия будет эффективна в основном у больных с I степенью АГ. Так, по данным исследования ALLHAT, только у 60 % пациентов с АГ I и II степени монотерапия оказалась эффективна; в исследовании HOT на монотерапии остались лишь 25–50 % пациентов с АГ I и III степени: в ходе исследований, в которых принимали участие больные с сахарным диабетом, подавляющее большинство пациентов получали минимум два препарата, тогда как при диабетической нефропатии для достижения целевого уровня АД в среднем требовалось два-три препарата, в дополнение к базовой терапии.
В соответствии с исходным уровнем АД, наличием осложнений и факторов риска целесообразно начинать терапию либо с низкой дозы одного препарата, либо с низкодозовой комбинации.
Преимуществом монотерапии является то, что при неэффективности лечения на начальном этапе врач может либо сменить класс препарата, либо увеличить дозу ранее принимавшегося средства, это даст возможность подобрать лекарство индивидуально для каждого пациента. Однако в большинстве случаев такая процедура является трудоемкой, кроме того, она часто ведет к потере доверия не только к проводимой терапии, но и к лечащему врачу, что, в свою очередь, не способствует повышению комплаентности.
Очевидным недостатком схемы терапии, предусматривающей начало лечения с приема сразу двух препаратов, даже в низких дозах, является опасность назначения больному «ненужного» средства. Однако у комбинированной терапии преимуществ все же больше: во-первых, применение препаратов с разными механизмами действия позволяет более эффективно контролировать АГ и ее осложнения; во-вторых, при использовании комбинированной терапии появляется возможность назначать препараты в низких дозах, при этом уменьшается вероятность развития нежелательных эффектов; в-третьих, в настоящее время стали доступны фиксированные лекарственные комбинации, позволяющие назначать два препарата в одной таблетке, что заметно повышает комплаентность.
В настоящее время эффективными и безопасными считаются следующие комбинации препаратов: иАПФ + диуретики; диуретики + β-адреноблокаторы; диуретики + БРА; антагонисты кальция (АК) (дигидропиридиновые) + β-адреноблокаторы; АК (дигидропиридиновые) + БРА; АК + иАПФ; АК (дигидропиридиновые) + диуретики; α-адреноблокаторы + β-адреноблокатор (рис. 2).

Рисунок 2. Возможные комбинации различных классов антигипертензивных препаратов. (Из Европейских рекомендаций по лечению АГ)
Руководствуясь данными многочисленных исследований, доказавших положительное влияние отдельных комбинаций препаратов на конечные точки, ведущие фармакологические компании стали предлагать комбинированные антигипертензивные препараты. Так, в последние годы на фармакологическом рынке появились комбинации препаратов длительного действия с фиксированными дозировками: диуретик + БРА (ко-диован, гизаар); иАПФ + диуретик (ко-ренитек, нолипрел, рениприл ГТ); АК (дигидропиридиновый) + β-адреноблокатор (логимакс); диуретик + β-адреноблокатор (атегексал композитум); на сегодняшний день единственная комбинация АК + иАПФ (тарка).
Вопрос о преимуществах применения той или иной группы гипотензивных препаратов, той или иной комбинации является достаточно сложным и неоднозначным, однако результаты многоцентровых рандомизированных исследований в целом доказывают, что назначение любого из существующих режимов лечения АГ снижает общий риск сердечно-сосудистых событий, причем чем ниже АД, тем меньше вышеупомянутый риск.
Во всех случаях рекомендуется использовать препараты пролонгированного действия, обеспечивающие эффект в течение суток, это уменьшает вариабельность АД и, возможно, обеспечивает лучшую органопротекцию и снижение числа сердечно-сосудистых осложнений. Кроме того, благодаря удобству однократного приема препаратов повышается приверженность пациентов к лечению.
Современными международными рекомендациями по лечению АГ достаточно четко определено, когда и каким препаратам врач должен отдавать предпочтение. Главным аргументом в пользу назначения конкретной группы препаратов служат так называемые дополнительные показания. Так, дополнительными показаниями к назначению дигидропиридиновых АК являются пожилой возраст, изолированная систолическая АГ, наличие стенокардии, атеросклероз периферических артерий, в частности атеросклероз сонных артерий. Пульс-урежающие АК недигидропиридинового ряда, дилтиазем и верапамил-SR, целесообразно использовать у пациентов с суправентрикулярной тахикардией. Доказано, что БРА замедляют прогрессирование хронической почечной недостаточности при АГ в сочетании с сахарным диабетом, а также обеспечивают обратное развитие гипертрофии левого желудочка. Блокатор альдостероновых рецепторов (спиронолактон) оказался эффективен у больных с хронической сердечной недостаточностью и пациентов, перенесших инфаркт миокарда.
Все эти дополнительные показания вытекают из результатов конкретных контролируемых исследований, продемонстрировавших преимущества именно дигидропиридиновых АК у данных категорий больных. Следует помнить, что дигидропиридиновые АК — одна из немногих групп препаратов, которые врач может назначать беременным с АГ.
Практикующие врачи при подборе терапии АГ не всегда следуют международным рекомендациям и нередко сами определяют приоритеты терапии. Интересно, что наиболее часто во всем мире назначаются АК: рынок АК составляет около 35 %, что существенно больше, чем у других групп гипотензивных препаратов; так, рынок иАПФ и БРА, вместе взятых, составляет только 39 % мирового рынка (16 и 23 % соответственно). В России же ситуация принципиально иная: по частоте использования иАПФ и БРА уверенно лидируют, занимая 47 % рынка, в то время как на долю АК приходится всего 13,9 %, что практически совпадает с частотой использования диуретиков. Однако еще более настораживает тот факт, что у нас до сих пор в основном назначаются АК первого поколения, регулярное лечение которыми, как отмечается в ряде работ, не может считаться ни достаточно эффективным, ни безопасным. Ярким примером этому служит анализ структуры продаж АК в одной из аптек в центре Москвы, проведенный во II квартале 2003 г. который показал, что 48 % продаж всех дигидропиридиновых АК до сих пор приходится на короткодействующие препараты первого поколения.
Говоря об эффективности и безопасности длительного приема антигипертензивных препаратов, используемых для лечения АГ, необходимо напомнить, что все крупные исследования по изучению влияния на «конечные точки» проводились и проводятся только с оригинальными препаратами. Единственным недостатком оригинальных препаратов является их высокая стоимость, что нередко ограничивает возможности комплексной терапии. Создание дженериков — копий оригинальных препаратов — существенно снижает стоимость лечения, однако порождает проблему оценки эквивалентности дженериков оригинальным препаратам. На сегодняшний день в России зарегистрировано около 60 дженериков эналаприла, порядка 30 дженериков амлодипина, более 10 дженериков индапамида, а недавно появился первый дженерик фозиноприла, биоэквивалентный оригинальному препарату
Понятно, что практикующему врачу трудно разобраться в таком многообразии препаратов, тем более что компании-производители в большинстве случаев не предоставляют данные о фармацевтической и фармакокинетической эквивалентности оригинальному препарату. Знакомство врачей с такими данными могло бы существенно облегчить проблему выбора препарата. В отсутствие подобной информации специалистам остается ориентироваться только на личный опыт, а также на результаты немногочисленных клинических исследований, посвященных сравнению оригинальных препаратов и дженериков или различных дженериков друг с другом.
Литература
- Шальнова С. А. Деев А. Д. Вихирева О. В. и др. Распространенность артериальной гипертонии в России. Информированность, лечение, контроль//Профилактика заболеваний и укрепление здоровья. 2001. № 2. С. 3–7.
- Демографический ежегодник России — 2002. М. 2002.
- D’Agostinio R. B. Wolf P. A. Belanger A. J. Kannel W. B. Stroke risk profile: adjustment for antihypertensive medication: the Framingham Study//Stroke. 1994; 25: 40–43.
- Mancia G. Prevention and treatment of stroke in patients with hypertension//Clin. Therapeutics. 2004; 26: 631–648.
- Levi F. Lucchini F. Negri E. La Vecchia C. Trends in mortality from cardiovascular and cerebrovascular diseases in Europe and other areas of the world//Heart. 2002; 88: 119–124.
- Opie L. H. Schall R. Evidence-based evaluation of calcium channel blockers for hypertension: equality of mortality and cardiovascular risk relative to conventional therapy//J. Am. Coll. Cardiol. 2002; 16: 39 (2): 315-22. Erratum in: J. Am. Coll. Cardiol. 2002; 17: 39 (8): 1409–1410.
- Staesssen J. Ji-Guang Wang, Thijs L. Calcium-channel blockade and cardiovascular prognosis: recent evidence from clinical outcome trials// Am. J. Hypertens. 2002; 15: 85–93.
- Poole-Wilson P. Lubsen J. Kirwan B. et al. Effect of long-acting nifedipine on mortality and cardiovascular morbidity in patients with stable angina requiring treatment (ACTION trial): a randomised controlled trial//Lancet. 2004; 364: 849–857.
- Guidelines Committee. 2003 European Society of Hypertension-European Society of Cardiology guidelines for the management of arterial hypertension//J. Hypertension. 2003; 21: 1011–1053.
- Марцевич С. Ю. Кутишенко Н. П. Дмитриева Н. А. Проблема выбора лекарственного препарата при лечении артериальной гипертонии//Кардиоваскулярная терапия и профилактика. 2004. № 3.
- Комитет экспертов ВНОК. Профилактика, диагностика и лечение артериальной гипертензии. Российские рекомендации (второй пересмотр)// приложение к ж. «Кардиоваскулярная терапия и профилактика». 2004.
- Schrader J. Luders S. Kulschewski A. et al. MOSES Study Group. Morbidity and Mortality After Stroke, Eprosartan Compared with Nitrendipine for Secondary Prevention: principal results of a prospective randomized controlled study (MOSES)//Stroke. 2005; 36 (6): 1218–1226.
В. А. Егоров
Ю. Э. Семенова, кандидат медицинских наук
Ю. В. Лукина, кандидат медицинских наук
ГНИЦ профилактической медицины, Москва
Терапия артериальной гипертензии: трудности, с которыми сталкиваетсяпрактикующий врач, и пути их преодоления
Костюкевич О.И.
Проблема артериальной гипертензии (АГ), так остро обозначившаяся в XX веке, перешла в век XXI. Несмотря на существенные достижения фармакологии, открытие новых лекарственных средств и новых классов препаратов, разработку национальных и международных рекомендаций и стандартов, число пациентов, страдающих от АГ и погибающих от ее осложнений, продолжает нарастать. Широкая распространенность – до 40% всей популяции (а среди пожилых пациентов выше 50%) – делают АГ одной из самых важных проблем современной медицины. В докладе ВОЗ гипертензия названа первой причиной смертности во всем мире [1].
В чем же причина неэффективности борьбы современной медицины с эпидемией гипертонии?
В данной статье мы постараемся обозначить те проблемы, с которыми сталкивается практикующий врач при лечении АГ, и наметить пути их решения.
Проблема 1. Низкая выявляемость АГ
С момента изобретения Н.С. Коротковым метода бескровного измерения АД прошло уже более 100 лет. Современные тонометры достигли совершенства в своей простоте и удобстве применения. Каждый желающий сегодня может без труда измерять АД в домашних условиях, ну а наличие данного прибора у врача уже давно не обсуждается. Парадокс заключается в том, что при очевидной простоте диагностики и по сей день всего лишь около 30% гипертоников осведомлены о своей болезни!
Многие пациенты, измеряющие АД, имеют ошибочные представления о его оптимальных значениях. Очень важно разъяснить, что считать артериальной гипертензией и к какому АД надо стремиться. Нам хорошо известно, что диагноз АГ имеет право на существование при повышении АД до140/90 мм рт. ст. и более. Тем не менее было показано, что возможность развития АГ выше у тех пациентов, которые имеют артериальное давление >120/80 мм рт. ст. по сравнению с АД < 120/80 мм рт.ст. (нормальное артериальное давление) [2].
Т.е. стремиться надо к оптимальному АД: < 120/80 мм рт.ст. хотя мы знаем, что на практике у большинства гипертоников такие цифры редко достижимы.
Путь решения данной проблемы: необходимо донести до сознания пациентов (и некоторых врачей !) необходимость контроля АД у всех без исключения, в особенности у пациентов групп риска. Если учесть чрезвычайно высокую распространенность таких факторов риска, как курение (в России курит до 65%! мужчин), избыточный вес (30–40% населения), неблагоприятную наследственность по ССЗ (до 40% населения), гиподинамию (почти у всех) и др. очевидно, что к группам риска можно причислить практически каждого. А в возрасте >55 лет риск развития гипертонии, даже у человека с нормальным АД, составляет 90%!
Таким образом, при любой возможности измерить АД это необходимо сделать, ведь 2 минуты затраченного времени могут сэкономить годы лечения, «пожар легче предотвратить, чем потушить».
Проблема 2. Низкая приверженность
пациентов к лечению
Многочисленные исследования показали, что значительное число пациентов, знающих о своей гипертензии. не лечатся, а если и лечатся, то неадекватно, так и не достигая целевого уровня АД [3,4]. Известно «правило третей»:
– 1/3 пациентов знают о своей АГ,
– 1/3 из тех, кто знает, лечится
– 1/3 из тех, кто лечится, лечится адекватно.
Таким образом, желаемого уровня АД (<140/90 мм рт.ст.) достигает ничтожно малое число пациентов, а более низкие значения уровня (< 130 мм рт.ст.), рекомендованные при диабете и пациентам с очень высоким риском, достигаются вообще в исключительных случаях [5]. В России, по данным ГНИЦ профилактической медицины, эффективно лечатся не более 18% женщин и 6% мужчин с АГ. Причины низкой эффективности лечения АГ показаны в таблице 1. Как видим, большая часть причин недостаточного контроля АГ потенциально устранима, и очень многое в этой ситуации зависит от врача и от доверия к нему.
Одной из главных причин неадекватного лечения АГ является низкая приверженность к терапии (комплаентность). Пациенты не выполняют предписанные рекомендации по изменению образа жизни, нерегулярно принимают назначенные препараты, или вообще самостоятельно прекращают лечение после стабилизации АД. В таких условиях даже идеально подобранная врачом терапия не обеспечит желаемого эффекта. Поэтому одно из важнейших направлений в лечении АГ– это повышение приверженности пациентов к лечению. И здесь очень важно найти время и моральные силы донести до пациентов всю необходимую информацию об АГ. В рекомендациях ESH/ ESC по диагностике и лечению АГ 2007 г. [6] есть целая глава, посвященная этой проблеме. Основные рекомендации по повышению приверженности к лечению представлены в таблице 2.
Известно, что комплайнс резко снижается при увеличении кратности приема препарата, а также при приеме нескольких разных препаратов. Чем большее количество таблеток должен выпить в сутки пациент, тем ниже будет комплайнс, а следовательно, и эффективность лечения.
Оптимальным решением является подбор при возможности такой терапии. когда пациент принимает 1 таблетку 1 раз в сутки. Упрощение лечения улучшает приверженность к терапии. а эффективный 24–часовой контроль уменьшает возможность колебаний АД [7].
Проблема 3. Трудности изменения образа жизни
Изменение образа жизни необходимо рекомендовать абсолютно всем пациентам, в том числе тем, кто имеет высокое нормальное артериальное давление. Согласно рекомендациям ESH/ESC [6] и ВНОК [8] всем пациентам следует:
1) прекратить курение; 2) снизить массу тела до нормального уровня; 3) ограничить употребление спиртных напитков; 4) усилить физическую активность; 5) сократить потребление соли; 6) увеличить потребление фруктов и овощей, снизить потребление насыщенных жиров и жира вообще [9]. Соблюдение вышеуказанных рекомендаций может привести к существенному снижению АД (до 20–30 мм рт.ст.) (табл. 3).
Алкоголь снижает эффективность гипотензивной медикаментозной терапии. но эта эффективность частично восстанавливается при ограничении употребления алкоголя [11].
Умеренная потеря массы тела может предотвратить артериальную гипертензию у пациентов с высоким нормальным артериальным давлением, масса тела которых превышает норму [12] и может привести к уменьшению интенсивности лечения и даже прекращению приема медикаментов [13].
Из физических упражнений следует рекомендовать аэробные нагрузки на выносливость (ходьба, бег трусцой, плавание) [14].
Столь выраженный эффект от модификации образа жизни обязывает практикующих врачей (при всей «нехватке» времени) уделять максимум внимания разъяснению сути вышеуказанных рекомендаций и контролю их выполнения. Важно не ограничиваться общими словами, а дать конкретные, выполнимые советы по модификации образа жизни и оказать всяческую поддержку в их выполнении.
Проблема 4. Трудность подбора
медикаментозной терапии
Современный арсенал лекарств дает много возможностей как для монотерапии, так и для комбинированного гипотензивного лечения.
В настоящее время существует 8 групп препаратов, рекомендованных для лечения АГ:
1) Диуретики:
•тиазидные и тиазидоподобные диуретики (ТД)
•антагонисты альдостерона
•петлевые диуретики
2) β –адреноблокаторы (БАБ);
3) ингибиторы ангиотензинпревращающего фермента (АПФ);
4) антагонисты АТ1–ангиотензиновых рецепторов (АРА);
5) антагонисты кальция (АК);
6) a1–адреноблокаторы;
7) агонисты центральных a2–адренорецепторов;
8) агонисты I1–имидазолиновых рецепторов.
Каждая группа включает множество препаратов, различных по биодоступности, эффективности, длительности действия и др. Кроме того, важно помнить, что лекарства–генерики не всегда соответствуют по эффективности оригинальным формулам, т.е. необходимо учитывать еще и производителя. Таким образом, в каждом конкретном случае практикующий врач оказывается перед непростым выбором. Важно, чтобы этот выбор был осознанным, а не стереотипным.
Выбор препарата
При выборе определенного препарата необходимо учитывать следующее:
•влияние на имеющиеся факторы риска, органы–мишени и ССЗ у конкретного пациента,
•наличие сопутствующей патологии,
•возможные взаимодействия с другими препаратами
•побочные эффекты,
•длительность действия и эффективность контроля АД (предпочтение отдавать препаратам 24–ч действия),
•стоимость лечения или возможность получения льготного рецепта.
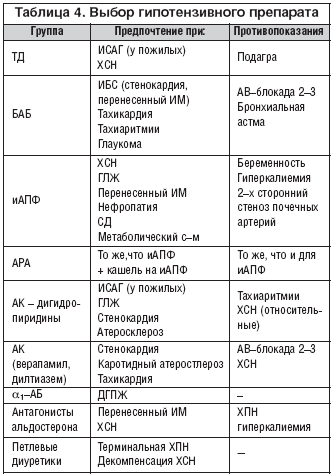
Состояния, при которых следует предпочитать одни препараты другим, обобщены в таблице 4.
Комбинированная терапия АГ
Монотерапия эффективна лишь у небольшого числа пациентов, преимущественно с АГ 1 степени. Примерно 70–80% больных требуют назначения двух и более препаратов [15], а при АГ с высоким сердечно–сосудистым риском число пациентов, нуждающихся в комбинированной терапии, превышает 90%! [16]
Комбинированная гипотензивная терапия обладает рядом неоспоримых преимуществ, которые необходимо учитывать при назначении лечения конкретному пациенту. При этом необходимо осознанно подходить к выбору препаратов, выбирая рациональные комбинации. Рациональной комбинация признается, если препараты дополняют гипотензивный эффект друг друга и взаимно нивелируют некоторые побочные эффекты.
Преимущества рациональной комбинированной терапии:
1. При комбинации препаратов различного механизма действия происходит потенцирование из гипотензивного эффекта за счет нивелирования компенсаторных механизмов, что приводит к быстрому и стойкому достижению целевого АД.
2. За счет более выраженного гипотензивного действия, как первый, так и второй препарат могут приниматься в низких дозах, и такой подход с большей вероятностью позволит избежать побочных эффектов в сравнении с полной дозой при монотерапии.
3. Стартовое назначение комбинации из двух препаратов позволяет достичь целевого АД раньше, чем при монотерапии. Такой результат может иметь решающее значение, особенно для пациентов с высоким риском.
4. Хорошая переносимость и быстрый эффект позволяют значительно увеличить приверженность пациентов к терапии, что несомненно важно для успешного лечения. Еще большего комплайнса позволяет достичь использование низкодозовых фиксированных комбинаций, которые стали доступны в настоящее время.
Следовательно, комбинированное лечение нужно рассматривать и как терапию первого выбора, особенно при наличии высокого сердечно–сосудистого риска.
Требования к комбинированной терапии
Гипотензивные препараты различных классов могут комбинироваться, если:
1) они имеют различные и дополняющие друг друга механизмы действия;
2) суммарный гипотензивный эффект комбинации больше, чем каждого отдельно взятого компонента;
3) комбинация имеет хорошую переносимость, а побочные эффекты минимизируются.
Рациональными считаются следующие комбинации:
1. ТД + β –адреноблокатор
2. ТД + ингибитор АПФ
3. ТД + АРА
4. ТД+ АК
5. АК + ингибитор АПФ
6. АК + АРА
7. АК (дигидропиридиновый) + b–адреноблокатор.
1) Комбинация тиазидного диуретика и b–адреноблокатора
Эта комбинация отвечает всем требованиям рациональной комбинированной терапии. b–блокаторы и ТД усиливают гипотензивный эффект и нивелируют побочные эффекты друг друга. Так, b–блокаторы действуют на РААС, которая компенсаторно активизируется в ответ на применение ТД. А диуретики, в свою очередь, предупреждают развитие нежелательных эффектов b–блокаторов за счет вазодилатирующего и натрийуретического эффектов.
Единственным минусом данной комбинации является неблагоприятное влияние на липидный и углеводный спектр. Однако показано, что не все b–блокаторы обладают отрицательным действием на метаболизм. Современные b1–селективные препараты (бисопролол) не оказывают какого–либо значимого метаболического эффекта. То же касается низких доз ТД. Показано, что в дозах до 12,5 мг гидрохлортиазид не изменяет липидный и углеводный профиль крови.
В настоящее время единственной фиксированной низкодозовой комбинацией b–блокатора и ТД, отвечающей всем современным требованиям, является Лодоз (Никомед). В его состав входит высокоселективный b1–адреноблокатор бисопролол (2,5/5/10 мг) и ТД гидрохлортиазид (6,5 мг)
Бисопролол среди всех известных b–адреноблокаторов отличается максимальной селективностью и силой действия, а потому в достаточно широком диапазоне доз (2,5–10 мг) не влияет на бронхиальную проходимость, углеводный обмен и липидный спектр крови.
Гидрохлортиазид остается одним из наиболее часто назначаемых препаратов при лечении АГ. Эффективность и безопасность его как при раздельном применения, так и в различных комбинациях доказана и не подлежит сомнению. Многие работы показали, что неблагоприятного влияния на углеводный и липидный спектр можно избежать, если применять препарат в дозах 6,5–12,5 мг/сут. Клиническая эффективность Лодоза подтверждена во многих клинических исследованиях. В целом ряде исследований была доказана высокая антигипертензивная эффективность и безопасность этой низкодозовой комбинации [17,18]. Лодоз обеспечивает достижение целевого АД у большинства больных независимо от их возраста и пола. Данная терапия хорошо переносится пациентами, частота побочных эффектов сопоставима с плацебо [19].
Важнейшими преимуществами низкодозовой комбинации бисопролола и гидрохлортиазида являются:
1. Простота и удобство применения. Прием препарата 1 р/сут. значительно увеличивает приверженность пациентов к терапии.
2. За счет 24–часового пролонгированного действия эффективно снижается и дневное, и ночное АД, сохраняется суточный ритм АД. Особенно важно снижение АД в ранние утренние часы, что актуально для предотвращения серьезных осложнений АГ.
3. Выраженный гипотензивный эффект Лодоза приводит к увеличению числа пациентов с достигнутым целевым АД.
4. Уменьшение частоты и выраженности побочных эффектов как за счет снижения дозы препаратов, так и за счет компенсирования нежелательного действия одного препарата на другой.
5. Возможность индивидуально подбора дозы за счет различных вариантов дозирования (2,5/5/10 мг бисопролола), возможность постепенного наращивания дозы, что особенно важно для пожилых пациентов.
6. Снижение стоимости лечения.
Лодоз может назначаться в качестве стартовой терапии и являться альтернативой монотерапии. Его применение возможно у всех пациентов с АГ, у больных метаболическим синдромом и сахарным диабетом, Лодоз должен комбинироваться с ингибитором АПФ либо АРА, либо с АК. Особенно показан данный препарат для следующих групп пациентов:
• Пожилые пациенты
• Изолированная систолическая АГ (отдельно или в сочетании с АК)
• Сочетания АГ и ИБС
• При ХСН
2) ТД + ингибитор АПФ
Эта комбинация является наиболее часто назначаемой из всех комбинаций лекарственных препаратов. Отмечена хорошая эффективность и безопасность данной комбинации при лечении АГ. Эффективность ТД во многом лимитирована реактивной гиперренинемией, связанной с активацией РААС, активность которой подавляется иАПФ. Они, в свою очередь, предотвращают развитие гиперкалиемии при применении ТД, за счет активации обратного всасывания К. Кроме того, эта комбинации способствует усиленному выведению натрия, уменьшая тем самым нагрузку объемом. Важным моментом является ослабление негативного влияния ТД на углеводный и липидный спектр при совместном применении с иАПФ. Данная комбинация показана пациентам с СД, ГЛЖ, нефропатией различного генеза, ХСН.
Некоторые фиксированные комбинации ТД и иАПФ:
• эналаприл 20 мг + гидрохлортиазид 12,5 мг;
• эналаприл 10 мг + гидрохлортиазид 25/12,5 мг;
• периндоприл 2/4 мг + индапамид 0,625/1,25 мг – низкодозовая комбинация.
3) ТД + АРА
По механизму действия БРА близки к иАПФ. Поэтому их комбинация с мочегонными средствами обладает практически теми же преимуществами, что и комбинация ТД и иАПФ. Особенно показана она пациентам с плохой переносимостью иАПФ (кашель).
Фиксированные комбинированные лекарственные формы, содержащие БРА и диуретик:
• лозартан 50 мг + гидрохлортиазид 12,5 мг;
• валсартан 80 мг + гидрохлортиазид 12,5 мг;
• телмисартан 80 мг + гидрохлортиазид 12,5 мг.
4) АК + ингибитор АПФ
Ингибиторы АПФ подавляют активность РААС и САС, активация которых снижает эффективность АК. В свою очередь, АК вызывают отрицательный баланс натрия, что усиливает действие иАПФ. Такие частые побочные эффекты дигидропиридиновых АК, как тахикардия и периферические отеки, при присоединении к лечению иАПФ не возникают или выраженность их значительно уменьшается. Помимо высокой эффективности и отличной переносимости, совместное применение иАПФ и АК имеет выраженное органопротективное действие. Совместное применение препаратов этих двух классов приводит к уменьшению внутриклубочкового давления и экскреции альбумина, поэтому данная комбинация может быть рекомендована пациентам с диабетической нефропатией. Также она используется у пациентов с метаболическим синдромом и ИСАГ.
К фиксированным комбининациям относятся:
• трандолаприл 1/2/4 мг + верапамил SR 180/240 мг);
• эналаприл 5 мг + фелодипин 5 мг.
Стартовая терапия: комбинированная или монотерапия?
В соответствии с рекомендациями ESH/ESC 2007 г. [6] и ВНОК 2008 г. [8] в качестве стартовой терапии можно выбрать монотерапию или низкодозовую комбинацию препаратов.
Однако монотерапия на начальном этапе лечения показана только при высоком нормальном АД и АГ I степени у пациентов с низким или средним сердечно–сосудистым риском, а комбинация из 2 препаратов в низких дозах предпочтительна в качестве первого выбора при АГ II и III степени у пациентов с высоким и очень высоким сердечно–сосудистым риском.
Учитывая то, что при монотерапии достижение целевого АД возможно у 50% больных АГ I степени, назначение стартовой низкодозовой комбинации оправдано и при АГ I степени.
Проблема 5. Поддержание
длительного гипотензивного эффекта
В лечении АГ важно не только достичь целевого АД, но и поддерживать его на протяжении всей жизни. Порой вторая задача является более сложной, чем первая. Многие пациенты со временем самостоятельно отменяют лечение, у кого–то развивается резистентность к терапии за счет включения контррегуляторных механизмов. Поэтому крайне важным является регулярный контроль со стороны врача как на этапе подбора терапии, так и в течение дальнейшего периода.
На этапе титрации дозы пациенты должны наблюдаться каждые 2–4 недели – для того, чтобы регулировать режим терапии в соответствии с цифрами АД и переносимостью лечения. У пожилых пациентов скорость наращивания дозы обычно ниже, чем у молодых.
Согласно Европейским рекомендациям ESH/ESC пациенты с низким риском и АГ 1 степени должны наблюдаться каждые 6 мес. при выоском и очень высоком риске частота визитов должна быть увеличена и подбираться индивидуально. Всем пациентам рекомендуется ежедневно контролировать АД дома.
Важно разъяснить пациентам, что лечение АГ должно осуществляться на протяжении всей жизни, и ни в коем случае нельзя самостоятельно прерывать терапию. Пациенты, находящиеся на немедикаментозном лечении АГ, должны наблюдаться чаще, т.к. приверженность к здоровому образу жизни еще ниже, чем к медикаментозной терапии [20], да и реакция АД на такое лечение может со временем измениться [21].
Заключение
Итак, практикующий врач при лечении пациентов с АГ сталкивается с широким спектром проблем. Однако, как мы видим, большинство из них преодолимы. При этом от врача требуется не стереотипный подход, а внимательный, осознанный подбор терапии для каждого конкретного пациента, внимательное и терпеливое отношение к больному, а от пациента, в свою очередь – доверие к специалисту. На помощь современному врачу приходят достижения фармакологической промышленности. Сегодня гипотензивная терапия достигла больших успехов: современные препараты отличаются хорошей переносимостью, высокой эффективностью, простотой и удобством применения. Одно из самых перспективных направлений в лечении АГ– комбинированная низкодозовая терапия (особенно фиксированные комбинации – Лодоз), которая обеспечивает высокую приверженность к терапии и хороший контроль АД. Назначаемая на старте лечения, данная терапия может стать гарантом эффективного контроля АД на протяжении всей жизни.



Литература
1. Ezzati M. Lopez A.D. Rodgers A. Vander Hoorn S. Murray C.J. Comparative Risk Assessment Collaborating Group. Selected major risk factors and global and regional burden of disease // Lancet 2002; 360: 1347–1360. RV
2. Vasan R.S. Beiser A. Seshadri S. Larson M.G. Kannel W.B. D’Agostino R.B. Levy D. Residual lifetime risk for developing hypertension in middle–aged women and men: The Framingham Heart Study // JAMA 2002; 287: 1003–1010. OS
3. Fagard R.H. Van den Enden M. Leeman M. Warling X. Survey on treatment of hypertension and implementation of WHO–ISH risk stratification in primary care in Belgium // J Hypertens 2002; 20: 1297–1302. OS
4. Burt V.L. Cutler J.A. Higgins M. Horan M.J. Labarthe D. Whelton P. Brown C. Roccella E.J. Trends in the prevalence, awareness, treatment, and control of hypertension in the adult US population. Data from the Health Examination Surveys, 1960 to 1991 // Hypertension 1995; 26: 60–69. OS
5. Mancia G. Ambrosioni E. Agabiti–Rosei E. Leonetti G. Trimarco B. Volpe M. Blood pressure control and risk of stroke in untreated and treated hypertensive patients screened
6. 2007 Guidelines for the management of arterial hypertension. The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertens 2007; 25: 1105–87
7. Waeber B. Burnier M. Brunner H.R. Compliance with antihypertensive therapy // Clin Exp Hypertens 1999; 21: 973–985. RV
8. Диагностика и лечение артериальной гипертензии. Рекомендации ВНОК (третий пересмотр). Кардиоваскул. тер. и проф. 2008; 7 (Прил. 2).
9. Dickinson H.O. Mason J.M. Nicolson D.J. Campbell F. Beyer F.R. Cook S.W. Williams B. Ford G.A. Lifestyle interventions to reduce raised blood pressure: a systematic review of randomised controlled trials // J Hypertens 2006; 24: 215–233.ИО
10. Sacks FM, Svetkey LP, Vollmer WM, et al. Effects on blood pressure of reduced dietary sodium and the Dietary Approaches to Stop Hypertension (DASH) diet. DASH–Sodium Collaborative Research Group. N Engl J Me. 2001; 344: 3–10
11. Puddey I.B. Beilin L.J. Vandongen R. Regular alcohol use raises blood pressure in treated hypertensive subjects. A randomised controlled trial // Lancet 1987; 1: 647–651. RT
12. The Trials of Hypertension Prevention Collaborative Research Group. Effects of weight loss and sodium reduction intervention on blood pressure and hypertension incidence in overweight people with high–normal blood pressure. The Trials of Hypertension Prevention, phase II. The Trials of Hypertension Prevention Collaborative Research Group // Arch Intern Med 1997; 157: 657–667. RT
13. Langford H.G. Blaufox M.D. Oberman A. Hawkins C.M. Curb J.D. Cutter G.R. Wassertheil–Smoller S. Pressel S. Babcock C. Abernethy J.D. Dietary therapy slows the return of hypertension after stopping prolonged medication // JAMA 1985; 253: 657–664. RT
14. Jennings G.L. Exercise and blood pressure: Walk, run or swim? // J Hypertens 1997; 15: 567–569. RV
15. Morgan T.O. Anderson A.I. MacInnis R.J. ACE inhibitors, beta–blockers, calcium blockers, and diuretics for the control of systolic hypertension // Am J Hypertens 2001; 14: 241–247. RV
16. Dahlof B. Sever P.S. Poulter N.R. Wedel H.,et all. ASCOT Investigators. ASCOT–BPLA: a multicentre randomized controlled trial // Lancet 2005; 366: 895–906. RT 1174. Journal of Hypertension 2007, Vol. 25, № 6.
17. Frishman WH, Burris JF, Mroczek WJ, et al First–line therapy option with low–dose bisoprolol fumarate and low–dose hydrochlorothiazide in patients with stage I and stage II systemic hypertension. J Clin Pharmacol 1995; 35: 182 – 188.
18. Neutel JM, Smith DHG, Ram CVS, et al. Comparison of Bisoprolol with Atenolol for systemic hypertension in four population groups (young, old, blak, and non–blak) using ambulatory blood pressure monitoring. Am J Cardiol 1993; 72: 41–46.
19. Papademetriou V. Prisant M.L. Neutel J. Weir M. Efficacy of low–dose combination of Bisoprolol/hydrochlorotiazide compared with Amlodipine and Enalapril in Men and Women with essential hypertension. Am. J. Cardiol. 1998; 81 (11): 1363–1365.
20. Dickinson H.O. Mason J.M. Nicolson D.J. Campbell F. Beyer F.R. Cook S.W. Williams B. Ford G.A. Lifestyle interventions to reduce raised blood pressure: a systematic review of randomised controlled trials // J Hypertens 2006; 24: 215–233.
21. Australian National Health and Medical Research Council Dietary Salt Study Management Committee. Fall in blood pressure with modest reduction in dietary salt intake in mild hypertension // Lancet 1989; i: 399–402. RT
Лечение артериальной гипертензии
Артериальная гипертензия – это повышение давления крови в артериях большого круга кровообращения. Колебания давления возможны в норме (оно снижается во время сна и повышается при физических нагрузках и психоэмоциональном возбуждении).
У здорового человека цифры артериального давления колеблются от 100/60 до 140/90.
Повышение значения давления выше этих цифр позволяет заподозрить артериальную гипертензию.
По своему происхождению выделяют две формы данного заболевания:
1. эссенциальную или первичную, то есть самостоятельную гипертензию.
2. симптоматическую или вторичную, то есть гипертензию, возникшую на фоне какого-либо заболевания, чаще всего эндокринного или почечного.
Диагностируется артериальная гипертензия благодаря систематическому измерению давления на обеих руках в течение дня. Так же используется эхокардиография, ЭКГ, ангиография и допплерография. Если имеется подозрение на то, что гипертензия вторичная, назначается полное обследование мочевыделительной и эндокринной системы.
Для составления плана по лечению артериальной гипертензии необходимо в первую очередь установить причину заболевания и степень его тяжести.
При артериальной гипертензии легкой степени назначают немедикаментозное лечение. Как правило, требуется существенное пересмотрение и изменение образа жизни.
-
Во-первых, пациенту следует сократить применение поваренной соли до 4,5 г в сутки. Ограничение так же касается алкоголя и кофе. От сигарет же следует отказаться полностью. Во-вторых, необходимо тщательно следить за весом. Каждый лишний килограмм увеличивает нагрузку на сердце и сосуды и повышает риск прогрессирования заболевания. Ну и, наконец, пациентам предстоит наполнить свой рацион овощами, фруктами, морепродуктами, а так же пищей, богатой калием, кальцием и магнием.
Если все эти меры не приносят желаемого результата, врач назначает медикаментозную терапию.
Лекарственная терапия
При лечении артериальной гипертензии используется несколько основных классов препаратов: бета-блокаторы, диуретики, антагонисты кальция, ингибиторы АПФ, блокаторы альфа-1-адренэргических рецепторов и блокаторы рецепторов ангиотензина II. Все лекарственные средства имеют свои показания и противопоказания, побочные действия и характерные моменты. Именно поэтому подбирать терапию и схему лекарственных средств должен только квалифицированный специалист. Самолечение может привести к самым негативным последствиям.
Бета-блокаторы долгое время считались основными препаратами для лечения артериальной гипертензии у детей и подростков. В настоящее время их применение несколько ограничено. Это во многом связано с целым рядом побочных эффектов данной терапии. К ним относятся бессонница, утомляемость, ухудшение памяти, брадикардия, депрессия, повышение сахара в крови, мышечная слабость и эмоциональная лабильность.
При использовании бета-блокаторов необходимо проводить ЭКГ 1 раз в месяц, а так же контролировать уровень глюкозы и липидов в крови. Так же требуется регулярная оценка эмоционального состояния и мышечного тонуса пациента.
В настоящее время отдают предпочтение пролонгированным блокаторам кальциевых каналов, то есть препаратам длительного действия. Из побочных эффектов отмечаются периферические отеки, мышечная слабость, головокружение, покраснение лица, сердцебиение и желудочно-кишечные расстройства.
Пациентам так же требуется регулярная оценка эмоционального состояние и мышечного тонуса.
Мочегонные средства назначаются, как правило, в первую очередь. Зачастую на длительный период. Основными минусами такой терапии является снижение уровня калия в крови, нарушение потенции у мужчин и ортостатические обмороки. Поэтому при использовании диуретиков требуется постоянный контроль уровня калия, сахара и липидов крови. А так же ежемесячная ЭКГ.
Препараты, относящиеся к этой группе, блокируют рецепты в стенке артерий к ангионтезину II, препятствуя тем самым спазму сосудов и повышению артериального давления.
Снижение давления при использовании данных средств происходит в результате блокирования рецепторов, находящихся в стенке артерии. Таким образом препарат профилактирует спазм, способствует расслаблению артерии, расширению ее просвета и, как следствие, снижению артериального давления.
Препараты данной группы блокируют фермент, который участвует в образовании сосудосуживающего вещества ангиотензина II.
Как уже говорилось выше, препараты применяются в комбинации. Составить правильную схему лечения, которая принесет желаемое снижение артериального давления при минимальных побочных эффектах, может только квалифицированный специалист!





