Обморочные состояния у спортсменов

Коллапс (обморок), связанный с физическими нагрузками (КФН), наиболее частая причина оказания неотложной медицинской помощи спортсменам во время проведения соревнований по различным видам спорта на выносливость.
Патофизиологический механизм КФН заключается в развитии постуральной гипотензии
(hypotensio; гипо- + лат. tensio напряжение; син. гипотония — нрк) — пониженное гидростатическое давление в сосудах, полых органах или в полостях организма.
Гипотензия артериальная (h. arterialis) — пониженное артериальное давление. (падения артериального давления), возникающей из-за остановки действия так называемой «мышечной помпы» работающих мышц (которые при своем сокращении и расслаблении подобно насосу способствуют перекачиванию крови) после резкого окончания нагрузки и сопутствующего расширения многочисленных сосудов кожи. КФН обычно происходит у спортсменов после финиша. В случае наступления коллапса непосредственно во время состязания можно заподозрить более серьезную, чем просто постуральная гипотензия. проблему со здоровьем. Для постановки предварительного диагноза требуется краткое обследование и оценка состояния спортсмена. Первая помощь при КФН: обеспечить горизонтальное положение тела спортсмена с поднятыми вверх ногами (и тазом).
Определение КФН
В литературе дается несколько различных определений КФН. Некоторые авторы связывают постуральную гипотензию с прочими причинами коллапса, в то время как другие четко выделяют КФН среди иных состояний (считая его следствием постуральной гипотензии ). Хольцхаузен и пр. дают следующее определение КФН: «Неспособность самостоятельно сохранять вертикальное положение тела или идти из-за помрачения сознания, резкой слабости, головокружения или обморочного состояния». Данное определение можно дополнить наличием связи коллапса с окончанием нагрузки и наличием четко выраженного постурального ответа – падением систолического артериального давления более чем на 20 мм рт. ст. при перемене положения тела из вертикального – в горизонтальное.
Статистика КФН
Во время соревнований по спортивной ходьбе частота развития коллапса составляет от 0,2% до 3,7%. За двенадцатилетнюю историю проведения марафона Twin Cities отмечено 1,13% случаев КФН среди общего количества стартовавших спортсменов. Перепад температур за время четырехчасовой гонки составил от 5 до 20°С, а частота обращений за медицинской помощью составила 25,3 случая на 1000 финишировавших, причем в 59% случаев медицинская помощь оказывалась именно в связи с развитием КФН.
На соревнованиях по триатлону со сверхдлинными дистанциями КФН отмечался у 17-21% всех стартовавших. Применяя более строгий подход (отбрасывавший иные причины коллапса), Спиди и др. по результатам I ronman Triathlon сообщали, что 27%) общего числа спортсменов, которым потребовалась медицинская помощь, обратились за пей из-за развития КФН.
Данные Московского научно-практического центра спортивной медицины, оказывавшего медицинскую помощь на традиционном Московском международном марафоне 7 сентября 2004г. говорят следующее:
- На марафоне за медицинской помощью обратилось 36 человек;
- Из них 11 человек (≈30%) обратились по поводу легких травм (ушибы мягких тканей, ссадины и др.);
- У 24 человек (≈70%) поводом для оказания помощи стал коллапс (падение артериального давления, сопровождавшееся соответствующими симптомами);
- Случаев, потребовавших госпитализации вследствие тяжести состояния, не зарегистрировано
Этиология и патогенез
Причиной постнагрузочного коллапса служат следующие патофизиологические механизмы:
-
Основные
- Прекращение «насосной» функции скелетных мышц после нагрузки;
- Рефлекс Barcroft-Edholm;
- Накопление метаболитов, вызывающих вазодилатацию (молочная кислота и др.), в т.ч. сосудов мышц и кожи Дополнительные
- Гипогидратация (потоотделение, рвота и др.)
Все вышеизложенные причины не требуют подробных объяснений, за исключением рефлекса Barcroft-Edholm. Впервые сообщение о нём было опубликовано в 1944 г. Barcroft с сотрудниками изучил эффекты быстрой венесекции на сердечно-сосудистую функцию. Он предложил существование мощного мышечного вазодилататорного рефлекса, который активизируется, когда давление в правом предсердии или падает ниже н екоторой критической величины, или начинает падать слишком быстрыми темпами. Этот рефлекс кажется биологически нецелесообразным, потому что вызывает, а не устраняет гипотонию, связанную с потерей крови. Скорость, с которой развивается гипотония или вследствие венесекции, или после прекращения нагрузки, доказывает, что этот рефлекс с правого предсердия является одной из причин постнагрузочного коллапса.
Гипертермия не может считаться значимым причинным фактором коллапса. Так, известно, что у бегунов с коллапсом и спортсменов без коллапса не отмечается различий в показателях базальной температуры. Состояние сердечно-сосудистой системы бегунов с коллапсом обычно нормальное, когда те находятся в положении лежа на спине, в противоположность спортсменам с шоком или тепловым ударом, у которых сохранялись гипотензия и тахикардия
«Спортивное сердце»: риск внезапной смерти
Спортсмены могут переносить такие физические нагрузки, которые обычному человеку даже близко не под силу. Вот и получается, что многие люди ассоциируют спорт с абсолютным здоровьем, но врачи предостерегают, что за хорошие спортивные результаты иногда приходится очень дорого платить. В истории профессионального спорта много случаев неожиданной смерти опытных мировых спортсменов.
Почему у спортсменом внезапно останавливается сердце? Какие физиологические и патологические изменения вызывают физические нагрузки? Наталья Иванкина. врач кардиолог высшей категории, рассказала нам о том, что происходит с сердцем, когда человек интенсивно занимается спортом.
Риск нежданной смерти
Американский национальный регистр внезапных смертей молодых спортсменов фиксирует ежегодно до 115 случаев, то есть в Америке каждые 3 дня умирает молодой профессиональный спортсмен. Первую строку этой статистики занимает футбол. За один только сезон 2004 года во время футбольных матчей скончались трое игроков: словенский голкипер Неджан Ботоньич, полузащитник сборной Камеруна Марк Вивьен Фоэ и футболист Венгерской сборной Миклош Фехер. В нашей стране нет статистики внезапных смертей среди спортсменов, однако многим запомнился Олимпийский чемпион, фигурист Сергей Гринько, который в свои 28 лет умер на тренировке, и все помнят хоккеиста Алексея Черепанова, который в 19 умер на матче из-за остановки сердца.
Как сердце переносит сильные физические нагрузки
Сердце имеет уникальную способность подстраиваться под постоянные и интенсивные физические нагрузки. Активизируются адаптационные механизмы и в миокарде начинают происходить электрофизиологические и морфологические изменения. Именно они делают возможным развитие энергии, недоступной людям с нетренированным сердцем, и которая позволяет достигать хороших результатов в спорте.
Развивающиеся у спортсменов изменения состояния сердца медики называют «спортивным сердцем». Такие состояния бывают двух типов:
— сердце имеет лучшую работоспособность и адаптируется к сильным физическим нагрузкам;
— сердце имеет патологические изменения, вызванные чрезмерными спортивными нагрузками.
Механизмы адаптации в ответ на высокие физические нагрузки, обуславливают следующие изменения:
— Улучшается капиллярное кровообращение в сердце. Происходит это благодаря расширению имеющихся капилляров, так и благодаря открытию и развитию новых.
— Физиологическое повышение массы сердца. При этом улучшаются энергетические характеристики клеток миокарда, повышается сократительная способность (скорость и сила сокращений сердца).
— Физиологическое расширение полостей сердца, вызывающее рост его емкости. При физических нагрузках это увеличивает объем крови, выбрасываемый сердцем при каждом сокращении (ударный объем). Следовательно, улучшается кровоснабжение скелетной мускулатуры и всех внутренних органов. Кроме того, уменьшаются энергетические затраты миокарда.
— Когда мышцы находятся в состоянии покоя или испытывают умеренные нагрузки, спортивное сердце работает в экономном режиме. Это можно отследить по замедленному сердечному ритму – до 60-40 ударов в минуту. Также замедляется скорость кровотока и снижается артериальное давление. При этом повышается длительность диастолы – фазы, во время которой миокард расслабляется. Большую часть времени сердце пребывает в состоянии покоя, поэтому энергозатраты и потребность в кислороде у миокарда уменьшаются.
— При высоких нагрузках сердечный ритм может достигать 200-230 ударов, и сердце за минуту иногда перекачивает до 30-40 литров. При таких высочайших нагрузках активизируются механизмы регуляции, которые облегчают деятельность сердца благодаря эффективному перераспределению крови, расширению сосудов действующих мышц, уменьшению сопротивления кровотоку, развитию дополнительного коллатерального кровообращения и повышению усвоения кислорода тканями организма. Все это возможно благодаря продолжительному адаптационному периоду.
Когда спорт вызывает патологические изменения миокарда?
Срыв адаптации с развитием патологий сердца может возникать в следующих случаях:
— занятия спортом проводятся без четкой системы и не исключают запредельных нагрузок;
— человек получает физические нагрузки, имея инфекционные заболевания;
— есть генетические предпосылки к началу дезадаптации;
— используются фармакологические препараты, такие как допинговые средства.
Чем выражены патологические изменения?
Всем понятно, что физиологическая дилатация спортивного сердца ограничена допустимыми пределами. Слишком большой объем сердца (свыше 1200 куб. см) даже у спортсменов которые тренируются на выносливость, может являться признаком перехода физиологической сердечной дилатации в патологическую. Заметное увеличение сердца (порой до 1700 куб. см) указывает на патологические процессы, развивающиеся в сердце.
Под воздействием продолжительных физических нагрузок активизируется синтез сократительного белка, вызывая утолщение стенок сердца. Прогрессивный рост массы миокарда сопровождается несколькими неблагоприятными моментами.
Прежде всего, в гипертрофированном миокарде артерии и капилляры не успевают за растущими в размере кардиомиоцитами, что вызывает ухудшение кровоснабжения миокарда.
Вторая причина заключена в том, что при выраженной гипертрофии ухудшается способность полного расслабления миокарда, ухудшается его эластичность и нарушаются способности сокращаться.
И третья причина – это увеличение размеров предсердий, что неблагоприятно сказывается на развитии аритмий. Развитие гипертрофических изменений дезадаптивного характера надо рассматривать в качестве фактора риска неожиданной смерти.
Несмотря на более экономичную работу сердца, обусловленную замедлением ритма, при выраженной брадикардии (меньше 40 ударов в минуту) у спортсменов снижается работоспособность. В ночное время, когда у людей уменьшается частота сердечного ритма, у спортсменов она может быть настолько выражена, что появляется гипоксия мозга. Таким образом, спортсмены, имеющие частоту сокращений менее 55 ударов в минуту, должны проходить специальной мед. обследование, особенно, если человек испытывает периодически слабость, головокружения и даже теряет сознание.
У некоторых спортсменов артериальное давление снижается до показателей менее 100/60 мм рт.ст. что иногда является приспособительной реакцией, а иногда указывает на нарушение адаптации. Пониженное давление может не проявляться и обнаружиться совершенно случайно. Заметив наличие низкого давления надо пройти медицинское обследование.
На заметку! Опасность в том, что физиологическое спортивное сердце превращается в патологическое плавно и почти незаметно для спортсмена. И даже при развитии кардиомиопатии заболевание очень долго может оставаться незаметным.
Вот и получается, что кардиомиопатия у спортсменов иногда развивается незаметно. Медики выделяют четыре клинических варианта данной болезни:
1. Бессимптомный. В этом случае спортсмен может ничего не подозревать, если только он не заметит снижение работоспособности, повышенную усталость после тренировок и легкое головокружение. Главным методом проведения исследования при бессимптомном клиническом типе заболевания является эхокардиография, выявляющая признаки гипертрофии миокарда и ухудшение его растяжимости при диастоле.
2. Аритмический. Этот вариант выражен выявлением различных нарушений сердечного ритма и проводимости. Чаще всего у спортсменов возникают такие аритмии, как пароксизмальные тахикардии и экстрасистолы. Данные нарушения ритма в течение определенного времени могут особо не беспокоить человека, однако если интенсивные спортивные тренировки будут продолжаться, то может появиться тяжелая электрическая нестабильность миокарда, которая и приведет к внезапной смерти. Некоторые спортсмены страдают «синдромом подавленного синусового узла», сопровождающийся развитием брадикардии (разреженный сердечный ритм) с частотой сокращений меньше 40 ударов в минуту. Данное состояние может быть исправлено и у многих спортсменов все нормализуется при прекращении интенсивных физических занятий. Чтобы выявить этот вариант кардиомиопатии медики применяют холтеровское мониторирование.
3. Кардиомиопатия с напряжением сократительных способностей миокарда, сопровождающаяся более медленным восстановлением после тренировок. У таких спортсменов при нагрузках несмотря на ускоренный сердечный ритм объем крови, выбрасываемый сердцем ежеминутно, повышается слабо или даже уменьшается. У некоторых спортсменов при физических нагрузках падает артериальное давление. Наиболее эффективным способом идентификации этого варианта заболевания считается стресс-эхокардиография.
4. Смешанный вариант. Он сочетает в себе разные проявления всех описанных выше вариантов.
Как диагностируется «спортивное сердце»?
Чтобы своевременно заметить развитие дезадаптивных изменений, спортсмены должны регулярно проходить обследование, включающее электрокардиографию и эхокардиографию. При необходимости дополнительно применяются такие методики, как стресс-эхокардиграфия или суточное мониторирование электрокардиограммы по Холтеру.
В последнее время все чаще поднимается вопрос о молекулярно-генетическом обследовании профессиональных спортсменов, так как есть мнение, что патологическая гипертрофия миокарда особенно активно развивается у людей с нарушениями на генном уровне (DD генотип гена АПФ).
Особенности ЭКГ у спортсменов
Отправить свою хорошую работу в базу знаний просто. Используйте форму, расположенную ниже.
Подобные работы
Классификация блокады сердца: синоатриальные, внутрижелудочковые, предсердно-желудочковые нарушения сердечного узла, замедление нервного импульса. Клиническое течение и лечение. Электрокардиографические признаки блокады правой ножки пучка Гиса.
презентация [668,2 K], добавлена 02.11.2011
Общая характеристика синусовой тахикардии и брадикардии, причины их возникновения и проявление. Специфика синусовой аритмии и нарушений проводимости, принципы их лечения. Порок сердца как грубое изменение его анатомического строения, их типы и лечение.
реферат [29,7 K], добавлена 16.01.2011
Патогенетическая классификация нарушений ритма. Причины аритмий и нарушений проводимости. Основные механизмы синусовой брадикардии. Блокады ножек и ветвей пучка Гиса. Лечение атриовентрикулярной пароксизмальной тахикардии. Суточные дозы препаратов.
презентация [5,0 M], добавлена 08.01.2014
Строение сердечной мышцы (миокарда). Классификация и причины возникновения нарушений сердечного ритма, методы диагностики. Этиология синусовой и параксизмальной тахикардии. Симптоматика синусовой брадикардии и мерцательной аритмии. Причины блокады сердца.
реферат [25,1 K], добавлена 22.09.2009
Аритмии сердца как одна из наиболее актуальных, сложных и не легко диагностируемых ситуаций в кардиологии. Поражение проводящей системы миокарда — причина аритмии. Различные формы органических аритмий и блокад. Классификация аритмий, их характеристика.
реферат [575,7 K], добавлена 22.11.2014
Клинический диагноз больного, поступившего на лечение в стационар: прогрессирующая стенокардия, постинфарктный кардиосклероз, блокада левой ножки пучка Гиса. Анамнез настоящего заболевания. Данные лабораторных и инструментальных методов исследования.
история болезни [28,3 K], добавлена 11.06.2009
Определение гастроэзофагеальной рефлюксной болезни (ГЭРБ) и ишемической болезни сердца (ИБС), их симптомы. Общие положения дифференциальной диагностики болей при ГЭРБ и ИБС. Алгоритм дифференциальной диагностики ГЭРБ и ИБС. Клинический разбор больного.
реферат [24,8 K], добавлена 10.04.2008
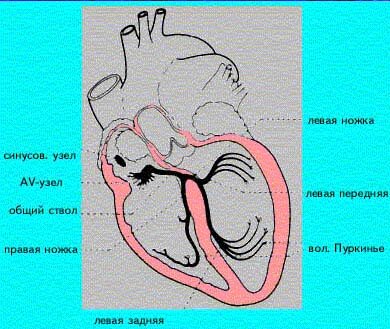
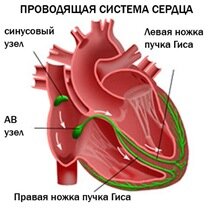
Состав проводящей системы сердца: синусно-предсердный и предсердно-желудочковый узлы, пучок Гиса и его разветвления, волокна Пуркинье. Три типа мышечных клеток: узла проводящей системы, переходные и клетки пучка Гиса. Внутрипредсердные проводящие пути.
презентация [2,4 M], добавлена 16.12.2014
Методы диагностирования ишемической болезни сердца. Проведение дифференциальной диагностики. Характеристика болевого синдрома при инфаркте миокарда. Анализ результатов объективного обследования. Определение лечения, назначение медикаментозной терапии.
история болезни [22,2 K], добавлена 19.03.2015
Представление о болезни, ее этиологии, патогенезе и клиническом течении, формы патологии почек. Роль наследственности в развитии болезни, методы инструментальной и лабораторной диагностики. Методы постановки диагноза, этапы дифференциальной диагностики.
реферат [14,3 K], добавлена 11.04.2010
Размещено на http://www.allbest.ru/
Особенности ЭКГ у спортсменов
На основании полученных в исследованиях данных и анализа научной литературы, предложено выделять особенности ЭКГ у спортсменов — те ЭКГ-синдромы, наличие которых у спортсменов связано с их профессиональной деятельностью, не ухудшающих состояние здоровья и качество жизни, в значительном большинстве случаев не влияющих на переносимость физических нагрузок, не являющихся следствием перенесенных патологических процессов, и поэтому имеющих особую интерпретацию в спортивной кардиологии.
Изменения ЭКГ у спортсменов, разделяются на две группы: распространенные и связанные с физической нагрузкой (1-я группа) и редкие и не связанные с физической нагрузкой (2-я группа)
Эта классификация основана на распространенности, связи с физической нагрузкой, ассоциации с повышенным сердечно-сосудистым риском и, потребностью в дальнейшем клиническом чтобы подтвердить (или исключить) лежащие в их основе сердечно-сосудистые заболевания
1-я группа: распространенные и связанные с физической нагрузкой изменения ЭКГ
Синусовая брадикардия
AV блокада I степени
Неполная блокада правой ножки пучка Гиса
Ранняя реполяризация
Изолированные критерии QRS для ГЛЖ
2-я группа: редкие и не связанные с физической нагрузкой изменения ЭКГ
Инверсия зубца T
Гипертрофия левого предсердия
Отклонение ЭОС влево/Блокада передней ветви левой ножки пучка Гиса
Отклонение ЭОС вправо/Блокада задней ветви левой ножки пучка Гиса
Гипертрофия правого желудочка
Преждевременное возбуждение желудочков
Полная БЛНПГ или БПНПГ
Удлиненный или укороченный интервал QT
Ранняя реполяризация типа Бругада
Синусовая брадикардия
Синусовая брадикардия (СБ) — это урежение ЧСС меньше 60 уд. в мин при сохранении правильного синусового ритма.
Синусовая брадикардия обусловлена понижением автоматизма СА-узла.
Синусовая аритмия
Синусовой аритмией (СА) называют неправильнй синусовый ритм, характеризующийся периодами учащения и урежения ритма.
Синусовая аритмия вызывается нерегулярным образованием импульсов в СА-узле в результате:
рефлекторного изменения тонуса блуждающего нерва в связи с фазами дыхания;
самопроизвольного изменения тонуса n.vagi вне связи с дыханием;
органического повреждения СА-узла.
Различают дыхательную и недыхательную формы синусовой аритмии.
а — ЭКГ здорового человека, зарегистрированная в покое (ЧСС 77 в минуту); б — ЭКГ того же человека после физической нагрузки (синусовая тахикардия, ЧСС 150 в минуту); в—ЭКГ здорового спортсмена, зарегистрированная в покое (синусовая брадикардия); г — ЭКГ больного с синусовой (дыхательной) аритмией. Во время вдоха наблюдается учащение, а во время выдоха — урежение сердечных сокращений.
Рекомендации:
Брадикардия — результат физиологического адаптивного изменения автономной нервной системы и отражает уровень тренированности спортсмена.
Только глубокую синусовую брадикардию (ЧСС менее 30 уд/мин) и/или синусовую аритмию, необходимо дифференцировать с поражением синусового узла
AV блокада I степени
I степень АВ-блокады (неполной) — это замедление проводимости на любом уровне проводящей системы сердца.
При всех формах АВ-блокады I степени:
сохраняется правильный синусовый ритм
имеется увеличение интервала Р-Q(R) более 0,20 с (больше 0,22 с — при брадикардии или больше 0,18 с — при тахикардии)
АВ-блокада II степени, тип Мобитц-I
АВ-блокада II степени. При всех формах АВ-блокады II степени: 1) сохраняется синусовый, но в большинстве случаев неправильный, ритм и 2) периодически полностью блокируется проведение отдельных электрических импульсов от предсердий к желудочкам (после зубца Р отсутствует комплекс QRSТ).
I тип, или тип I Мобитца (чаще встречается при узловой форме блокады). АВ-блокады данного типа характеризуются двумя ЭКГ-признаками:
Постепенным, от одного комплекса к другому, увеличением длительности интервала P-Q(R), которое прерывается выпадением желудочкового комплекса QRST (при сохранении на ЭКГ зубца Р).
После выпадения комплекса QRST вновь регистрируется нормальный или слегка удлиненный интервал P-Q(R). Далее все повторяется (периодика Самойлова- Венкебаха). Соотношение зубцов Р и комплексов QRS, зарегистрированных на ЭКГ, составляет обычно 3. 2, 4. 3 и т.д.
AV блокада первой степени и Мобитц-I тип AV блокады второй степени обычны для тренированных спортсменов и встречаются в 35% и 10% всех кардиограмм соответственно.
Рекомендации:
Выявление (бессимптомной) AV блокады первой или второй степени при гипервентиляции или физической нагрузке подтверждает ее функциональное происхождение и исключает любое патологическое значение.
При выявлении у спортсменов AV блокады второй степени, типа Мобитц-II и AV блокады третьей степени, необходимо провести тщательную диагностическую оценку ситуации и при необходимости имплантировать ЭКС.
Изолированные критерии QRS для ГЛЖ
Интенсивные физические нагрузки ассоциированы с морфологическими изменениями в сердце, включающими: увеличение объема полостей, толщины стенок и массы желудочков, что отражается на ЭКГ. Физиологическая ГЛЖ у спортсменов, часто отражается на ЭКГ как изолированное повышение амплитуды QRS, с нормальной ЭОС, нормальным соотношением зубцов характеризующих возбуждение предсердий и желудочков, а также нормальной реполяризацией зубца Т в сегменте ST.
Встречаемость ГЛЖ различается в зависимости от вида спорта, и чаще наблюдается у спортсменов занимающихся дисциплинами требующими выносливости типа езды на велосипеде, лыжного спорта, и гребли на каноэ. Изолированное повышение вольтажа QRS было также связано с мужским полом и увеличением размеров сердца и толщины миокарда.
Ни у одного спортсмена с изолированным повышением вольтажа QRS не были выявлены структурные сердечные заболевания, включая гипертрофическую кардиомиопатию (ГКМП).
Рекомендации:
Спортсмены у которых на ЭКГ выявлено изолированное повышение вольтажа QRS не требуют систематического выполнения диагностической ЭхоКГ если у них нет факторов риска, отягощенной наследственности или Экг признаков патологической ГЛЖ.
Ранняя реполяризация
Ранняя реполяризация традиционно расценивается как идиопатическое и мягкое изменение кардиограммы, с предполагаемой распространенностью 1-2 % среди здоровых молодых людей, с явным преобладанием у лиц мужского пола. и ясного мужского превосходства. Ранняя реполяризация является правилом, а не исключением среди хорошо тренированных спортсменов, у которых она встречается в 50-80 % кардиограмм, снятых в покое.
Синдром ранней реполяризации 4-х типов:
подъем точки J и сегмента ST с последующим заостренным зубцам Т в V4 — V6 и в отведениях нижней стенки ( 2,4% — 44%)
снижение точки J сегмента ST (редко);
подъем точки J и сегмента ST с отрицательным зубцом T;
«нормализация» подъема ST после нагрузки.
Рекомендации:
Ранняя реполяризация — физиологическое и мягкое изменение кардиограммы в общей популяции молодых людей и спортмсменов и не требует дальнейшей клинической оценки.
Неполная блокада правой ножки пучка Гиса
В основе этого типа блокады лежит некоторое замедление проведения импульса по правой ветви пучка Гиса. К основным причинам, вызывающим неполную блокаду правой ветви пучка Гиса, относятся:
заболевания, сопровождающиеся поражением ПЖ (легочное сердце, митральный стеноз, недостаточность трехстворчатого клапана, легочная гипертензия и другие) или ЛЖ (хроническая ИБС, острый ИМ, кардиосклероз, миокардиты, гипертоническое сердце и др.);
интоксикация препаратами дигиталиса, хинидина, передозировка b-адреноблокаторов, электролитные нарушения;
гипертрофия ПЖ (в этих случаях признаки неполной блокады часто отражают не истинное нарушение проведения по правой ветви пучка Гиса, а связаны с замедлением распространения возбуждения по гипертрофированному миокарду ПЖ);
нередко комплексы rSr’ в отведениях V1, 2 встречаются у молодых здоровых лиц (вариант нормы).
Неполная блокада правой ножки пучка Гиса, по различным данным, встречается у спортсменов от 30 до 50% случаев, и в 10% случаев у молодых здоровых людей из группы контроля.
Предполагают, что задержка проводимости по ПНПГ, связана не с поражением проводящей системы сердца, а с увеличением массы правого желудочка.
Изучение морфологии блокады ПНПГ показало что она обратима.
Рекомендации:
Неполная БПНПГ, не требует дальнейшего диагностического обследования больного, однако в некоторых случаях необходимо проводить диф. диагностику неполной БПНПГ и ЭКГ типа Бругада. которая характеризуется медленным, положительным отклонением в точке перехода R-ST («точка J»), что лучше всего выявляется в отведениях V1 и V2, при минимальных изменениях или отсутствии таковых в других отведениях
Пограничный образец ЭКГ типа Бругада, маскирующейся под неполную БПНПГ. В отличие от зубца R при БПНПГ, точка J (стрелки) при ЭКГ типа Бругада выявляется в правых отведениях, (V1 и V2) без реципрокного зубца S (сопоставимого напряжения и продолжительности) в отведениях L1(AVL) и V6 (размерная стрелка). (B) В этом случае, диагноз синдрома Бругада был подтвержден введением препарата из группы блокаторов натриевых каналов, который демаскировал «свод» (V1 и V2).
Инверсия зубца T
Зубец Т у спортсменов имеет существенно большую амплитуду, чем у лиц, не занимающихся спортом, что принято объяснять преобладанием тонуса парасимпатического отдела вегетативной нервной системы. Однако при сопоставлениях ЭхоКГ и ЭКГ было показано, что на увеличение амплитуды зубцов Т существенно влияет увеличение размеров левого желудочка.
Отрицательные, двухфазные или низкие зубцы Т у спортсменов часто встречаются в III отведении, что, как правило, тоже следует оценивать как вариант нормы
Большие трудности вызывает трактовка отрицательных зубцов Т в правых грудных отведениях, где эти изменения наиболее часты. Среди наиболее частых причин отрицательных Т в правых отведениях следует назвать ювенильные Т, увеличение правого желудочка и дистрофию перенапряжения.
Отрицательные зубцы Т в правых грудных отведениях нередко выявляются и у взрослых спортсменов, и требуют к себе особого внимания. Некоторые исследователи обозначают отрицательные Т в правых грудных отведениях как «персистирующие ювенильные Т», подчеркивая тем самым физиологический характер таких изменений. Обращают также внимание на то, что у спортсменов-негров, названных изменения встречаются существенно чаще, чем у белых (4,7 и 0,5% соответственно). Однако убедительных доказательств физиологической природы таких изменений до настоящего времени не представлено.
Существенно реже выявляются изменения амплитуды и инверсия Т в I, II, а VL и левых грудных отведениях, При появлении подобных изменений необходимо думать о синдромах ранней реполяризации, феноменах предвозбуждения, пролапсе митрального клапана, дистрофии и (или) гипертрофии левого желудочка с выявлениями систолической перегрузки.
Уточнение генеза изменений зубцов Т требует тщательного клинического обследования спортсменов, проведения фармакологических проб и проб с физической нагрузкой.
Патологический зубец Q
Внутрижелудочковые нарушения проводимости
Длительность комплекса QRS у спортсменов обычно не превышает установленные нормативы. По некоторым данным, у спортсменов, тренирующих выносливость, длительность QRS может быть при обследовании в состоянии покоя несколько увеличена.
Полная БЛНПГ/БПНПГ (продолжительность QRS > 120 ms), а также неполные блокады редко встречаются у спортсменов (<2% ЭКГ спортсменов) и являются потенциальным маркером серьезного сердечно-сосудистого заболевания
Специального обсуждения заслуживает вопрос о врачебной оценке нередко встречающихся зазубренности терминальной части желудочкового комплекса у спортсменов. Такие зазубренности нередко встречаются в отведениях II, III, а VF, V3-5,часто служат основанием для вынесения заключения о местной внутрижелудочковой блокаде и рассматриваются как явление патологическое. Однако если такая зазубренность QRS не сопровождается увеличением длительности желудочкового комплекса (0,11 с и более) и выявляется постоянно, то ее следует рассматривать как физиологический вариант, связанный с особенностями развития проводящей системы сердца. Если же зазубренность комплекса сочетается с его уширением до 0,12 с и более, то речь может идти о внутрижелудочковой блокаде, наиболее вероятной причиной которой является перенесенные ранее миокардит или дистрофия миокарда с исходом в миокардитический или миодистрофический кардиосклероз.
Что же касается оценки формы комплекса QRS в правых грудных отведениях, то зазубрины на восходящем колене зубца S или дополнительный Rв этих отведениях выявляется у спортсменов по данным некоторых исследователей до 50% случаев. В основе этих ЭКГ-признаков могут лежать различные причины: так называемый синдром запаздывания возбуждения правого наджелудочкового гребешка (СЗВПНГ), увеличения правого желудочка и неполная блокада правой ножки пучка Гиса.
СЗВПНГ характеризуется появлением зазубренности на восходящем колене зубца S в правых грудных отведениях, не сопровождается увеличением общей длительности комплекса QRS и является для лиц молодого возраста вариантом нормы. Неполная блокада правой ножки и увеличение правого желудочка у спортсменов проявляется дополнительным зубцом r в правых грудных отведениях и также, как правило, не сопровождается увеличением длительности комплекса QRS. Различить эти два ЭКГ-синдрома весьма сложно. Рекомендуемые для этого регистрация дополнительных правых грудных отведений (V-3R и V-4R), где при неполной блокаде правой ножки выявляется увеличение амплитуды зубца R, а также запись векторкардиограммы (ВКГ) далеко не всегда позволяют различить названные синдромы, если только не выявляется увеличение длительности QRS до 0,11 с, что делает диагноз неполной блокады правой ножки предпочтительным.
В основе трудностей дифференциальной диагностики между ЭКГ-проявлениями увеличения правого желудочка и неполной блокады правой ножки у спортсменов лежит то обстоятельство, что ЭКГ-признаки неполной блокады правой ножки являются составной частью ЭКГ-синдрома «диастолической перегрузки» правого желудочка. Подтверждением того, что увеличение правого желудочка может приводить к появлению ЭКГ-признаков неполной правой ножки у спортсменов, являются наши динамические ЭХОКГ- и ЭКГ-наблюдения за футболистами команды высшей лиги.
Рекомендации:
При наблюдении полной и/или неполной БЛНПГ/БПНПГ необходимо провести полное диагностическое обследование, включая тесты с физической нагрузкой и ХМЭКГ, для выявления сердечно-сосудистого заболевания
Синдром Вольф-Паркинсон-Уайта (WPW)
Синдром Вольф-Паркинсон-Уайта (WPW), который обозначается еще как аберрантная антриовентрикулярная проводимость, или ненормальная антриовентикулярная проводимость, как синдром пучка Кента или синдром раннего возбуждения (pre-excitation), и пр, описан в 1930 г. Wolf, Parkinson и White этот синдром в большинстве случаев выявляется случайно при электрокардиографических обследованиях.
Как известно, при WPW-синдроме наблюдается укорочение интервала P-Q (менее 0,12 сек.), уширение (более 0,10 сек) комплекса QRS, изменение зубца Т и сегмента S-T как при блокаде ножки пучка Гиса и деформация начальной части желудочкового комплекса, которое М.Segers (1948) назвал «дельта» волной.
Синдром WPW может наблюдаться у молодых людей без видимых указаний на поражение сердца, чаще у мужчин. Эти люди, однако, нередко страдают приступами пароксизмальной тахикардии .
Впервые указания о синдроме WPW у спортсменов появились в монографии С.П. Летунова, 1950, который наблюдал описанный электрокардиографический синдром у 6 спортсменов. В настоящее время установлено, что синдром WPW встречается у одного из 300-400 человек, подвергшихся электрографическому обследованию (A. Wenerando, C. Piovano, 1968). Среди здоровых, не занимающихся спортом лиц синдром WPW встречается от 0,046 до 0,21 случаев. У спортсменов же по данным различных авторов, частота синдрома WPW колеблется от 0,08 до 0,86 l случаев .
Из представленных литературных данных видно, что частота синдрома WPW у спортсменов значительно выше, нежели у лиц не занимающихся спортом. Клиническая оценка синдрома WPW у спортсменов вызывает большие трудности. Дело в том, что имеющиеся по этому вопросу немногочисленные литературные данные противоречивы.
По данным Wolf (1954). синдром WPW встречается как у здоровых людей, так и у атлетов, ведущих интенсивную тренировку. При этом у здоровых людей, имеющих синдром WPW, по сравнению с лицами, электрокардиограмма которых не изменена, не отмечается никаких изменений в гемодинамике (Pattani, 1947,1948). Однако С.П.Летунов (1950) описал возникновение синдрома WPW у спортсмена при ухудшении состояния здоровья в связи с перенапряжением. Л.А.Бутченко и М.Л.Проэктор (1964) указывают, что в большинстве случаев у спортсменов с синдромом WPW не отмечается роста спортивных достижений. А.Г.Дембо, Э.В.Земцовский (1989), Э.В.Земцовский (1995) приводят пример возникновения феномена WPW у спортсмена при чрезмерных физических нагрузках.
Таким образом прогностическое значение синдрома WPW у спортсменов в настоящее время нельзя считать до конца выясненным. Изучение этого вопроса является актуальным и требует дальнейшего углубленного исследования.
В большинстве наблюдений нарушений кардио- и гемодинамики у спортсменов с синдромом WPW не наблюдалось. Однако, наряду с этим, имелись случаи со сниженной физической работоспособностью, уменьшенным объемом сердца, относительно недостаточной реакцией на физическую нагрузку. В этих случаях возникновение WPW — синдрома здесь может, в соответствии с представлениями С.П.Летунова (1950), А.Г.Дембо, Э.В.Земцовского (1989), Э.В.Земцовского (1995), явиться результатом нерациональной тренировки.
Учитывая, что при WPW — синдроме имеется склонность к развитию приступов пароксизмальной тахикардии, со всеми вытекающими отсюда последствиями, счтается нецелесообразным продолжать занятия большим спортом лицам, у которых синдром WPW сочетается с какими-либо другими гемодинамическими отклонениями и сниженной физической работоспособностью.
Особенно категоричной должна быть позиция врача, когда синдром WPW возникает у спортсмена в процессе тренировки или же когда обнаруживается отрицательная динамика ЭКГ-признаков этого синдрома.
Таким образом, при наличии у спортсменов синдрома WPW необходимо углубленное клинико-физиологическое обследование. Если при этом не выявляется отклонений со стороны сердечно-сосудистой системы, то синдром WPW, как таковой, не является причиной для запрещения занятий спортом. Во всех остальных случаях спортивная деятельность является нецелесообразной.
Удлиненный QT интервал
Продолжительность интервала QT изменяется в зависимости от ЧСС. Зависимость носит нелинейный и обратно пропорциональный характер.
Bazett (1920), Fridericia (1920), Hegglin и Holzmann (1937) были первыми исследователями этого феномена. Hegglin и Holzmann предложили формулу для расчета должной величины интервала QT
QT=0,39vRR
Так как длительность интервала QT зависит от частоты сердечного ритма (удлиняясь при его замедлении), для оценки она должна быть корректирована относительно ЧСС.
Чаще всего используются формулы Базетта и Фредерика:
QTc(B) = QT/vRR
QTc(F) = QT/3vRR, где:
QTc — корректированная (относительно частоты сердечных сокращений) величина интервала QT, относительная величина.
RR — расстояние между данным комплексом QRS и предшествующим ему, выражается в секундах.
Формула Базетта не вполне корректна. Отмечена тенденция к излишней корректировке при высокой частоте сердечных сокращений (при тахикардии), и недостаточная корректировка при низкой (при брадикардии).
Должные величины лежат в диапазоне 300-430 мс для мужчин и 300-450 мс для женщин.
Рекомендации:
При обнаружении удлиненного интервала QTc необходимо тщательно оценить возможные переходные причины приобретенного удлиненного интервала QT и выполнить ЭхоКГ, ХМЭКГ с целью исключения замедленной реполяризации, вторичной по отношению к структурному заболеванию сердца.
Укороченный QT интервал
Существуют разногласия по поводу того, что считать за укороченный QT интервал и в отношении изменения его с возрастом. Были предложены значения QT в 330 мс (310 мс у детей) и между 360 и 380 мс для QTc. интервалы QT или QTc ниже этих значений могут быть рассмотрены как укороченные.
Для корректного определения интервала QT, ЧСС предпочтительно должна быть реже 80 уд/мин.
Для синдрома укороченного интервала QT характерны высокие зубцы Т. QT<360 мсек. Важно расстояние от конца з.Т до зубца U.
А — QT=360мсек QTc=397мсек Т-U=10 мсек. Норма.
В — QT=270 мсек QTc=392 мсек Т-U=110 мсек. Синдром укороченного интервала QT.
Рекомендации:
После идентификации укороченного интервала QT у спортсменов (QTc <380 мс),необходимо исключить такие его причины как: гиперкальциемия, гиперкалиемия, ацидоз, прием некоторых препаратов (например дигиталис).
Недавно было опубликовано, что интервал QTc <380 мс, может быть маркером злоупотребления анаболическими андрогенными стероидами.
При отсутствии приобретенных причин укороченного интервала QT, спортсмен должен быть направлен на семейный ЭКГ скрининг и молекулярный генетический анализ (для выявления дефектных генов, кодирующих калиевые каналы (KCNH2, KCNQ1, KCNJ2) или кальциевые каналы L-типа (CACNA1C и C/CN82b).
Удлинение интервала QT при гипокальциемии и укорочение — при гиперкальциемии. В обоих случаях длина интервала QT меняется за счет сегмента ST.
Синдром Бругада
В современной клинической медицине выделен ряд заболеваний и синдромов, тесно ассоциированных с высоким риском внезапной смерти в молодом возрасте. К ним относятся синдром внезапной смерти младенцев (sudden infant death syndrome), синдром удлиненного интервала QT, синдром внезапной необъяснимой смерти (sudden unexplained death syndrome), аритмогенная дисплазия правого желудочка, идиопатическая фибрилляция желудочков и ряд других. Одно из наиболее «загадочных» заболеваний в этом ряду — это синдром Бругада (CБ). Несмотря на то что во всем мире опубликованы сотни работ, посвященных данному заболеванию, а на крупнейших международных кардиологических конгрессах регулярно проводятся тематические секции, в отечественной литературе имеются лишь единичные описания синдрома, далеко не всегда полностью отражающие типичную картину заболевания. Вместе с тем именно СБ является, по мнению многих специалистов, «ответственным» за более чем 50% внезапных, некоронарогенных смертей в молодом возрасте.
Официальная дата открытия синдрома — 1992 год. Именно тогда испанские кардиологи, братья П. и Д. Бругада, работающие в настоящее время в различных клиниках мира, впервые описали клинико-электрокардиографический синдром, объединяющий частые семейные случаи синкопальных состояний или внезапной смерти вследствие полиморфной желудочковой тахикардии, и регистрацию специфического электрокардиографического паттерна.
Преимущественный возраст клинической манифестации СБ — 30-40 лет, однако впервые данный синдром был описан у трехлетней девочки, имевшей частые эпизоды потери сознания и впоследствии внезапно погибшей, несмотря на активную антиаритмическую терапию и имплантацию кардиостимулятора. Клиническая картина заболевания характеризуется частым возникновением синкопе на фоне приступов желудочковой тахикардии и внезапной смертью, преимущественно во сне, а также отсутствием признаков органического поражения миокарда при аутопсии.
Кроме типичной клинической картины, при СБ выделяют специфический электрокардиографический паттерн. Он включает блокаду правой ножки пучка Гиса, специфический подъем сегмента ST в отведениях V1-V3, периодическое удлинение интервала PR, приступы полиморфной желудочковой тахикардии во время синкопе. Выделяются следующие клинико-электрокардиографические формы синдрома Бругада:
Полная форма (типичная электрокардиографическая картина с синкопе, пердсинкопе, случаями клинической или внезапной смерти вследствие полиморфной желудочковой тахикардии).
Клинические варианты:
типичная электрокардиографическая картина у асимптоматичных больных без семейной истории внезапной смерти или синдрома Бругада;
типичная электрокардиографическая картина у асимптоматичных больных, членов семей больных с полной формой синдрома;
типичная электрокардиографическая картина после проведения фармакологических тестов у асимптоматичных обследуемых, членов семей больных с полной формой синдрома;
типичная электрокардиографическая картина после проведения фармакологических тестов у больных с повторными синкопе или идиопатической фибрилляцией предсердий.
Электрокардиографические варианты:
типичная электрокардиографическая картина с явной блокадой правой ножки пучка Гиса, элевацией сегмента ST и удлинением PR-интервала;
типичная электрокардиографическая картина с элевацией сегмента ST, но без удлинения PR-интервала и блокады правой ножки пучка Гиса;
неполная блокада правой ножки пучка Гиса с умеренной элевацией сегмента ST;
изолированное удлинение интервала PR.
Синдром Бругада наследуется аутосомно-доминантным путем и связан с мутациями в гене SCN5A, расположенном в 3-й хромосоме и кодирующем субъединицу альфа-натриевых каналов кардиомиоцитов. Мутации в этом гене также могут приводить к синдрому удлиненного интервала QT (LQT 3) и нарушениям сердечной проводимости. Совсем недавно Antzelevitch C. и соавт.(2) открыли 2 новых гена, вызывающих элевацию сегмента ST и укорочение интервала QT, что приводит к комбинации СБ с синдромом короткого интервала QT.
Диагностика синдрома Бругада
Основными электрокардиографическими проявлениями СБ являются «сводчатая» и «седловидная» формы элевации сегмента ST:
А: «сводчатый» ST; В: «седловидный» ST. В зависимости от указанных форм элевации сегмента ST выделяют 3 типа СБ, ЭКГ- характеристики которых представлены в таблице:
Электрофизиологические основы синдрома Бругада
Генетически детерминированное угнетение входящего натриевого тока ведет к изменениям во 2-й фазе трансмембранного потенциала действия (ПД) в клетках эпикарда выводного тракта правого желудочка (ПЖ). Это в свою очередь приводит к асинхронной реполяризации и электрической нестабильности в указанном отделе сердца. Основными факторами аритмической «уязвимости» миокарда являются: парасимпатические влияния (сон, погружение в холодную воду, ныряние, прием пищи), повышение температуры тела, блокада натриевых и кальциевых каналов, ишемия миокарда и др. В этих условиях может генерироваться механизм повторного входа во 2-й фазе ПД (4) с последующим возникновением злокачественных аритмий. С другой стороны, у пациентов с СБ наблюдается нормализация сегмента ST после введения бета-адренергических стимуляторов или ингибиторов фосфодиэстеразы III (5,6). В недавнем исследовании Brugada J и соавт.(7) было показано, что степень элевации сегмента ST в отведении V1 является независимым фактором риска для ВСС или возникновения желудочковой фибрилляции.
Дифференциальный диагноз
Необходимо проводить дифференциальную диагностику СБ с рядом заболеваний, которые могут стать причиной схожих электрокардиографических проявлений: аритмогенной дисплазией правого желудочка, миокардитами, кардиомиопатиями, болезнью (миокардитом) Чагаса (Chagas), болезнью Steinert, опухолями средостения.
Для предупреждения фибрилляции желудочков при СБ используются классические антиаритмические препараты, обеспечивающие эффект в 60% случаев. Генетически детерминированное поражение натриевых каналов теоретически предполагает меньшую эффективность препаратов 1-й группы, а также возможность проявления проаритмогенного эффекта при их использовании. Согласно алгоритму формирования антиаритмической терапии, известному под названием «сицилианский гамбит» (Europ Heart J, 1991; 12), антиаритмическими препаратами, обеспечивающими активную блокаду натриевых каналов, являются новокаинамид, дизопирамид, хинидин, ритмонорм, гилуритмал, флекаинид, энкаинид. Менее выраженное блокирующее действие отмечено у лидокаина, мексилетина, токаинида, бепридила, верапамила, кордарона и обзидана. Можно предположить, что при СБ более безопасно применять препараты, не блокирующие натриевые каналы, — дилтиазем, бретилиум, соталекс, надолол (коргард). Однако целенаправленных исследований в этой области пока не проводилось. Наиболее эффективным методом предотвращения развития жизнеугрожающих аритмий у больных СБ на сегодняшний день является имплантация кардиовертеров-дефибрилляторов.
Принципы дифференциальной диагностики физиологических и патологических изменений
Отличия вышеописанных изменений у спортсменов от патологических базируются на следующих признаках и данных доступных инструментальных методов исследований:
Отсутствие характерной клинической симптоматики, такой как болевой синдром, повышенная утомляемость, синкопальные и пресинкопальные состояния и др.
Отсутствие патологических изменений при эхокардиографии (ЭхоКГ), таких как гипокинезия стенок, гипертрофия межжелудочковой перегородки и др. аритмия бругад сердце чагас
Отсутствие динамики, характерной для предполагаемой патологии, при использовании диагностических, в том числе нагрузочных, тестов (проба с атропином, стресс-ЭКГ, стресс-ЭхоКГ и др.)(рис.6). Следует отметить, что при нагрузочном тестировании важна регистрация параметров не только в процессе нагрузки, но и в ближайшем восстановительном периоде (желательно, не менее 10 минут после осуществления физической нагрузки).
Отсутствие видимой патологической динамики ЭКГ при длительном контроле за спортсменом в различные фазы тренировочного цикла.
Целесообразность ЭКГ-скрининга
Следует отметить, что картина ЭКГ у спортсмена вариабельна и отличается от ЭКГ у неспортсменов настолько, что в США снятие электрокардиограммы в покое у атлета не рекомендуется в качестве скриннингового теста из-за низкой специфичности данного метода [2, 57-59]. В ряде других стран, таких как Италия и Германия (также, как и в России), регистрация ЭКГ в покое у спортсмена традиционно применяется в качестве метода контроля за состоянием здоровья [9; 60-65]. Однако ученые этих стран отмечают те же проблемы: по их оценкам, чувствительность данной методики у атлетов составляет 40-50%, в то время как прогностическая ценность — 5-7% [50,60-63].
ЭКГ и малые аномалии развития сердца
В России существует тенденция привязывать изменения на ЭКГ у спортсмена к наличию так называемых малых аномалий развития сердца (МАРС), трактуемых в рамках синдрома соединительнотканной дисплазии. Сюда относятся изолированный пролапс митрального клапана и атипично расположенные хорды. При этом часто указывается на снижение работоспособности у атлетов с данными изменениями и их низкие спортивные результаты [52, 66-69]. Большинство подобных суждений, однако, чаще основано на непрямом определении работоспособности (тест PWC170 и др.), четко не подтверждено с позиций доказательной медицины, и не разделяется большинством зарубежных исследователей. Их рекомендации, в отличие от отечественных, не включают МАРС, как самостоятельную причину для ограничения занятий спортом [3, 52].
Поражение сердца при болезни Чагаса
Возбудитель болезни Чагаса (американского трипаносомоза) — простейшие ( Trypanosoma crazi ), переносчики — насекомые.
Болезнь Чагаса — одно из самых частых заболеваний сердца в Центральной и Южной Америке: в эндемических сельских районах ее распространенность составляет 20-75%. В результате миграции населения все больше случаев регистрируется и в США.
Острое течение заболевания (включая миокардит ) встречается только у 1% зараженных, у 30% поражение сердца протекает в хронической форме и появляется спустя много лет после заражения. Для хронической формы типичны дилатация сразу нескольких камер сердца. фиброз миокарда и истончение миокарда, формирование аневризм (чаще всего поражается верхушка левого желудочка), пристеночный тромбоз. Сердечная недостаточность прогрессирует и плохо поддается лечению.
На ЭКГ чаще всего обнаруживается блокада правой ножки пучка Гиса или блокада обеих ветвей левой ножки пучка Гиса. высок риск полной АВ-блокады.
Характерная эхокардиографическая находка — гипокинезия задней стенки левого желудочка при нормальной сократимости межжелудочковой перегородки.
Часто, особенно при нагрузке и сразу после нее, возникают желудочковые аритмии. препарат выбора при них — амиодарон.
Основные причины смерти — сердечная недостаточность и аритмии. реже — тромбоэмболии.
Лечат сердечную недостаточность и аритмии. при тяжелых нарушениях проводимости имплантируют кардиостимулятор, при высоком риске тромбоэмболии назначают антикоагулянты. Поскольку такое лечение в бедных сельских районах часто недоступно, основные усилия должны быть направлены на профилактику, в частности на уничтожение переносчиков с помощью инсектицидов.
Куршманна—Баттена—Штейнера (Curshmann—Batten—Steinert) синдром (болезнь) (атрофическая миотония, миотоническая дистония).
Наследственно — семейное заболевание с амиотрофическим, миотоническим и эндокринным симптомокомплексом. Атрофия мышц прежде всего охватывает мышцы лица (миопатическое лицо), затем грудино-ключично-сосцевидные мышцы, экстензоры предплечья и кисти и малоберцовые мышцы.
Поражение сердечной мышцы проявляется замедлением пульса, гипотонией, расширением сердца, раздвоением первого тона, появлением систолического шума на верхушке.
При исследовании сердца — нарушение проводимости по пучку Гиса (предсердно-желудочковому пучку), аритмии, низкий вольтаж на ЭКГ.
Наблюдается атрофия половых желез, преждевременная катаракта, облысение, часто — кахексия и понижение основного обмена веществ. Кроме того, имеются симптомы психического недоразвития с притуплением этики и аффективности.
Течение болезни медленно прогрессирующее, этиопатогенез неизвестен. В основе лежат миогенные, эндокринные и нейрогенные факторы.
Заключение
Таким образом, ЭКГ спортсмена характеризуется значительной полиморфностью, что требует пристального внимания врача перед вынесением вердикта. Следует отметить, что вынесение заключения об отстранении спортсмена от тренировок и состязаний в период развития профессионального спорта, когда для атлета профессия становится источником дохода и при перспективе его карьерного роста, требует тщательного и продуманного подхода. Консультация специалиста по спортивной кардиологии позволяет решить возникшие проблемы. Размещено на Allbest.ru