Безболевая форма ишемии миокарда
Ишемия миокарда возникает вследствие коронарной недостаточности, которая может возникать остро или протекает хронически (в зависимости от полноты перекрытия просвета сосуда: при закупорке атеросклеротическими бляшками просвета венечных (коронарных) артерий сердца, либо в результате сопутствующих атеросклерозу тромбоза или спазма этих артерий).

Безболевая форма ишемии миокарда наиболее часто встречается у пациентов с высоким порогом болевой чувствительности (обычно нарушение иннервации миокарда наблюдается в старческом возрасте, при тяжелом физическом труде, а также на фоне алкогольной кардиомиопатии и др.).
Считается, что боль отсутствует в 20-40% случаев ишемии миокарда. Даже при острой ишемии миокарда (инфаркте), в раннем периоде пациенты могут не ощущать болей, испытывая лишь чувство дискомфорта в груди.
О нарушениях сердечной деятельности могут свидетельствовать частые экстрасистолы, тахикардия или брадиаримия, а также падение артериального давления, цианоз (синюшность) кожных покровов.
Безболевая форма ишемии миокарда часто встречается у пациентов, страдающих сахарным диабетом (связано это с диабетической полинейропатией). Причем для данной группы больных характерно возникновение безболевых форм инфаркта миокарда в молодом возрасте (младше 40 лет).
Также возможно сочетанное появление болевых и безболевых приступов стенокардии (при этом обычно безболезненно протекают менее интенсивные и продолжительные приступы). К безболевой форме ишемии миокарда относятся и приступы стенокардии, имеющие атипичную клиническую картину.
Например, вместо болевых ощущений пациент может жаловаться на одышку, или удушье, или изжогу, или приступы слабости в левой руке. К сожалению, в большинстве случаев диагноз безболевой ишемии миокарда ставится ретроспективно.
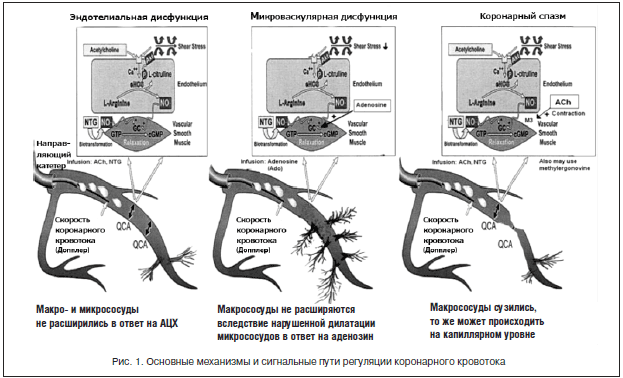
Основными методами диагностики являются: ЭКГ, предпочтительнее суточное мониторирование ЭКГ (при выявлении ишемических изменений диагностируют безболевую форму стенокардии), применение нагрузочных проб (велоэргометрия, тредмил-тест), эхокардиография (для исключения синдрома стенокардии, обусловленного клапанными пороками).
Painless myocardial ischemia (pathogenesis, diagnosis, treatment, prognosis)
According to recent data, painless myocardial ischemia (PMI) — a common phenomenon, which occurs in 2-57% of the population and among healthy individuals with risk factors for IHD 15-20% of cases. «Silent» ischemia, as well as angina, is caused by a combination of a variety of reasons, including stenosis, spasm of the coronary arteries and a violation of platelet aggregation. In 100% of patients with severe multiple PMI have coronary artery disease. The article presents a review of the literature on current data on pathogenesis, diagnosis, treatment and prognosis PMI
В 1957 году Р. Wооd впервые сообщил, что среди обследованных им 100 больных у 26 пациентов изменения на электрокардиограмме (ЭКГ) не сопровождались ангинозными болями. В дальнейшем это явление получило название безболевой, или «немой» ишемии миокарда [1].
Безболевая ишемия миокарда (ББИМ) («тихая», «немая», silent ischemia ) — это эпизоды транзиторной кратковременной ишемии сердечной мышцы с возникновением изменений метаболизма, сократительной функции или электрической активности миокарда, объективно выявляемые с помощью некоторых инструментальных методов исследования, но не сопровождающиеся приступами стенокардии или ее эквивалентами (одышкой, аритмией и другими неприятными ощущениями), возникающими при физической нагрузке [2, 3].
Распространенность. Согласно современным данным, ББИМ — распространенное явление, которое встречается у 2-57% всего населения, а среди практически здоровых лиц, имеющих факторы риска ИБС, в 15-20% случаев [4, 5, 6]. Различными методами ББИМ выявляют у 40-60% больных со стабильной стенокардией и у 60-80% — с нестабильной [8]. Преходящая ББИМ наблюдается у 65% больных с застойной сердечной недостаточностью, чаще всего ишемического генеза [9]. ББИМ выявляют у пациентов с различными нарушениями ритма сердца (в первую очередь желудочковыми) [10], особенно часто у пациентов с артериальной гипертензией [1]. Риск развития «немой» ишемии достоверно выше у курильщиков (63%) (по сравнению с некурящими-42%), т.е. курение является независимым предиктором ишемии. ББИМ диагностируют у 20-35 % пациентов с различными формами сахарного диабета (СД) [6].
Выделяют следующие группы риска по возникновению безболевой ишемии миокарда. Первая группа — больные, перенесшие ИМ; лица с несколькими факторами риска ИБС (при выраженной гиперлипидемии эпизоды ББИМ по времени учащаются в 2 раза, при наличии 1 фактора риска ББИМ регистрировалась в 17,7%, 2 факторов риска — в 71%). Вторая группа — больные с сочетанием ИБС и артериальной гипертонии (АГ). Третья группа — больные с СД. Четвертая группа — больные с сочетанием ИБС и хронического обструктивного заболевания легких. Пятая группа — некоторые профессиональные группы лиц высокого риска — водители транспорта, пилоты, хирурги и др. [11].
Патогенез. Патогенетические механизмы безболевой и болевой ишемии едины и обусловлены несоответствием между потребностью миокарда в кислороде и коронарным кровотоком. «Немая» ишемия, так же как и стенокардия, возникает вследствие комбинации разнообразных причин, среди которых наиболее часто встречаются стеноз, спазм коронарных артерий и нарушение агрегации тромбоцитов. Провоцировать ее может ряд факторов, характерных и для других форм ИБС: физическая нагрузка, эмоциональное напряжение, курение, холод. Эпизоды ББИМ чаще возникают утром и в вечернее время, что соответствует циркадному ритму стенокардии. Увеличение числа эпизодов ББИМ в утренние часы связано с физиологическими изменениями: увеличением частоты сердечных сокращений и артериального давления, активацией тромбоцитов, повышением уровня катехоламинов в крови, уменьшением фибринолитической активности [6].
У 100% больных с ББИМ имеется тяжелое множественное поражение коронарных артерий (КА). Для нее характерны преимущественно поражение основного ствола левой коронарной артерии или поражение правой коронарной артерии, хорошее развитие коллатералей в регионе кровоснабжения пораженных артерий и большая протяженность коронарного стеноза.
Несмотря на многочисленные работы, посвященные изучению феномена ББИМ, до настоящего времени не получен удовлетворительный ответ на вопрос, почему ишемия миокарда в одних случаях проявляется приступами ангинозной боли, а в других — остается «немой» [1]. Высказывается предположение, что ББИМ может быть связана с нарушением чувствительности внутримиокардиальных нервных окончаний вследствие нейропатии, развивающейся по разным причинам, например, вследствие сахарного диабета [12], токсического действия некоторых цитостатиков [13], перенесенного инфаркта миокарда (ИМ), когда поражаются симпатические нервные волокна, являющиеся основным путем передачи болевой импульсации [6]. Согласно одной из гипотез «немая» ишемии миокарда возникает при недостаточной силе и продолжительности воздействия раздражителя. Ишемия вызывает боль при достижении определенной пороговой величины (боль возникает в тех случаях, когда ишемия миокарда длится не менее 3 минут). Это подтверждается данными о достоверно меньшей глубине и длительности смещения сегмента ST при ББИМ, в то же время известно о возникновении болевых приступов при минимальной выраженности ишемии миокарда и, напротив, полном отсутствии клинической симптоматики при значительных ишемических изменениях. В нарушении формирования ноцицептивного потока играет роль уменьшение количества и чувствительности внутримиокардиальных рецепторов к аденозину, который является главным стимулятором болевых рецепторов и выделяется при ишемии миокарда [6, 14, 15].
У больных с ББИМ значительно повышается активность антиноцицептивной системы, которая заключается в уменьшении болевых ощущений за счет усиления влияния центральной нервной системы (ретикулярной формации, таламуса и серого вещества вокруг Сильвиева водопровода). Вследствие этого значительно возрастает порог болевой чувствительности, что является важнейшей патогенетической особенностью ББИМ [17]. Этот механизм чаще представлен у бессимптомных пациентов с признаками ишемии задней стенки левого желудочка при поражении правой коронарной артерии, где располагается большая часть восходящих вагусных волокон [6, 16]. Результаты ряда исследований опровергли предположение о том, что при ББИМ повреждается меньший объем миокарда по сравнению с болевыми формами [3].
Определенную роль в возникновении ББИМ играют личностные особенности пациента. Выделяют психологические феномены (стиль восприятия боли, феномен отрицания), влияющие на способность воспринимать боль. Феномен отрицания позволяет защищаться от угрожающей и тревожной ситуации, уменьшать не только страх, но и ощущение боли. Следует учитывать в патогенезе и стиль восприятия боли — больные с ББИМ имеют кроме сниженной чувствительности к боли вообще снижение тактильной чувствительности. Снижение восприятия боли может быть наследственно обусловленным или результатом особых условий воспитания [6].
В последние годы появились свидетельства обусловленности ББИМ генетическими факторами. В частности, имеются данные [17], что наличие аллеля D гена, кодирующего синтез ангиотензинпревращающего фермента, в генотипе больных с сахарным диабетом 2-го типа существенно повышает частоту выявления ББИМ у этой категории пациентов.
Классификация и диагностика. В Российских рекомендациях по диагностике и лечению стабильной стенокардии (2008 г.) выделены 2 типа ББИМ: I тип: полностью ББИМ; II тип: сочетание ББИМ и болевых эпизодов ишемии миокарда. ББИМ I типа наблюдается приблизительно у 18% лиц с доказанным при КАГ коронарным атеросклерозом. ББИМ II типа встречается заметно чаще, чем ББИМ I типа. Так, у лиц с типичной стенокардией около 50% эпизодов ишемии миокарда являются бессимптомными.
Основу диагностики ББИМ составляют разнообразные инструментальные методы исследования [3, 18], способные объективизировать наличие ишемии сердечной мышцы. Их можно разделить на 4 категории:
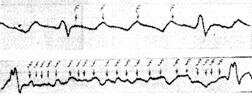
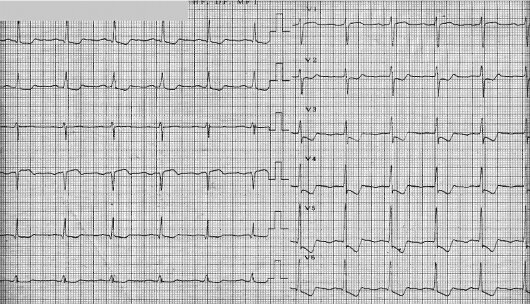
1. Наиболее распространенными и доступными методами диагностики ББИМ являются электрокардиографические. Наиболее специфичным маркером ишемии миокарда у пациентов с ИБС является снижение сегмента ST вверх › 1 мм в любом из отведений, за исключением V2, где подъемом считают 2 мм и более, или вниз от изоэлектрической линии › 1 мм и длящемся 80 мс от точки J, медленное косовосходящее снижение ST в точке J+ 80 мс › 1 мм ( быстро косовосходящее снижение ST за ишемическое не принимается) [2, 3, 9]. Иногда ББИМ может быть выявлена при записи стандартной ЭКГ в покое, но чаще всего — при холтеровском мониторировании (ХМТ) в привычной для пациента физической и эмоциональной атмосфере [19]. ХМТ дает информацию о времени начала эпизодов ББИМ, их числе и продолжительности, позволяет провести параллели с характером активности пациента в течение суток, производит анализ циркадной вариабельности ишемических эпизодов, их корреляцию с частотой сердечного ритма и эктопической активностью. Отсутствие противопоказаний к применению, доступность и высокая информативность позволяют широко использовать метод ХМТ ЭКГ с целью диагностики ББИМ и оценки эффективности терапевтических мероприятий. Чувствительность метода ХМТ ЭКГ составляет 55-65%, специфичность — 77-92 %. Высокая информативность метода ХМТ ЭКГ возрастает при увеличении времени исследования до 48-72 часов. В ходе проведенного исследования среди лиц со стабильной стенокардией через 24 часа мониторирования ЭКГ ББИМ выявлена у 64%, через 48 часов этот показатель составил 83%, через 72 часа «немая» ишемия миокарда выявлена у 94% обследованных [6, 11].
При неинформативности ЭКГ покоя и данных ХМТ проводят пробы с физическими нагрузками (ФН): велоэргометрию (ВЭМ), тредмил-тест [5]. Считается, что появление «немой» ишемии во время этих тестов у больных с ИБС имеет не только высокую диагностическую значимость, но и свидетельствует о повышенном риске развития неблагоприятных исходов заболевания. Однако применение проб с дозированной ФН часто затруднено из-за недостаточной тренированности пациента, наличия ортопедических и неврологических нарушений, выраженного повышения артериального давления (АД). Определенные преимущества в связи с этим имеет кардиоселективная проба с чреспищеводной электростимуляцией предсердий (ЧПЭС), исключающая ряд периферических факторов, при которой навязывание сердцу искусственного частого ритма вызывает повышение потребности миокарда в кислороде. Чувствительность и специфичность ее варьируют в широких пределах: 20-96% и 50-70% соответственно. Поэтому проведение ЧПЭС рекомендуют, как правило, использовать для исключения ложноотрицательных (или ложноположительных) результатов нагрузочных проб. Реже в качестве провоцирующего агента используются фармакологические провокационные пробы с добутамином, дипиридамолом, аденозином, холодовая проба, психоэмоциональная нагрузка [2, 6, 16]. В диагностической оценке тяжести ББИМ нагрузочные пробы и ХМТ ЭКГ взаимно дополняют друг друга. Тредмил-тест, ВЭМ, ЧПЭС позволяют обнаружить ББИМ и возможность связать ее с АД, частотой сердечных сокращений (ЧСС), ФН.
2. Оценка перфузии миокарда — коронарография (КАГ), сцинтиграфия, однофотонная эмиссионная компьютерная томография, электронно-лучевая компьютерная томография.
«Золотым» стандартом диагностики ИБС является КАГ. Существует прямая зависимость между наличием феномена ББИМ и обнаружением стеноза коронарных артерий. С другой стороны, известны факты наличия ББИМ и отсутствия значимого стеноза по данным коронарографии, что довольно часто описано у женщин [6]. Количество эпизодов бессимптомной ишемии миокарда у пациентов со стенокардией зависит как от количества пораженных КА, так и от степени выраженности поражения КА, а у обследованных с ББИМ количество регистрируемых эпизодов ББИМ в большей мере зависит не от количества пораженных КА, а от степени выраженности поражения КА [20, 21].
Для диагностики метаболических изменений при ишемии миокарда разработаны методы с применением радиоактивных маркеров. В зависимости от характеристик изотопа применяют два основных метода визуализации миокарда: однофотонная эмиссионная компьютерная томография (применяются меченные радиоактивным йодом свободные жирные кислоты) и позитронно-эмиссионная компьютерная томография. Для ее проведения синтезировано большое количество соединений: пальмитат, меченный радиоактивным углеродом (исследование метаболизма жирных кислот), 18F-фтордезоксиглюкоза (оценка потребления миокардом глюкозы), аммиак, меченный радиоактивным азотом (оценка регионарного кровотока) [6]. Для определения площади и глубины дефекта перфузии миокарда используют однофотонную эмиссионную компьютерную томографию [22]. С помощью метода позитронно-эмиссионной томографии (ПЭТ) можно судить о метаболической активности миокарда — оценить степень утилизации глюкозы и/или жирных кислот. Эпизоды ББИМ характеризуются нарушением регионарного кровотока, а также регионарного потребления миокардом глюкозы, что достаточно точно выявляется с помощью метода ПЭТ [18]. Недостатком метода является его высокая стоимость, поэтому он не может быть рекомендован для широкого применения [6].
Важным методом диагностики ББИМ является перфузионная сцинтиграфия, позволяющая оценить не только кровоток в миокарде, но и степень повреждения кардиомиоцитов [23]. Информативность метода повышается при сочетании с ФН. При проведении перфузионной сцинтиграфии ткани с нормальным коронарным кровотоком накапливают радиофармацевтические препараты (изотоп таллия-201, соединения технеция — изонитрил, тетрофосмин и др.) достаточно равномерно, тогда как при ишемии миокарда, в том числе и безболевой, появляются зоны сниженного накопления [20, 21]. Чувствительность метода колеблется в пределах 80-90%, а специфичность достигает 100% [9].
Специфичность инструментальных методов диагностики ББИМ увеличивается при их сочетании с некоторыми лабораторными тестами — исследованием уровня тропонинов, миоглобина и натрийуретических пептидов [24, 25].
3. Преходящие нарушения функции миокарда, характерные для ББИМ, диагностируют с помощью ЭХОКС, в особенности стресс-ЭхоКС, стресс-ЭхоКС с использованием тканевой допплерографии [6, 16]. В качестве нагрузочных проб применяются динамическая ФН (тредмил-тест, велоэргометрия), электростимуляция сердца, фармакологические пробы (добутамин, дипиридамол, арбутамин, аденозин), которые провоцируют возникновение ишемии путем повышения потребности миокарда в кислороде или вследствие снижения доставки его к миокарду [26]. Обнаруженные преходящая диссинергия миокарда, снижение фракции выброса и скорости циркуляторного укорочения волокон миокарда свидетельствуют о его ишемии. Чувствительность нагрузочной эхокардиографии при диагностике ББИМ достигает 70%, специфичность — 80% [6, 27]. Перспективным направлением развития стресс-ЭхоКС является дополнительное использование тканевой допплерографии, позволяющей количественно оценить результаты пробы [28].
Лечение безболевой ишемии миокарда. При наличии ИБС начинать лечение необходимо с устранения факторов риска — отказа от курения, нормализации массы тела, артериального давления, повышения двигательной активности, снижения потребления поваренной соли и животных жиров, выявления, коррекции дислипидемии и углеводного обмена.
В настоящее время не подлежит сомнению необходимость лечения ББИМ, так как это предотвращает прогрессирование различных форм ИБС, улучшает качество жизни пациентов [3, 9]. В этом плане актуальной задачей лечения больных ИБС является необходимость своевременного выявления и рациональной лекарственной коррекции ББИМ, так как эти пациенты практически не получают антиангинальной терапии. Следует подчеркнуть, что ББИМ является законной формой ИБС и ее лечение осуществляется по тем же принципам, что и терапия других клинических форм ИБС. При лечении ИБС следует воздействовать на все эпизоды ишемии миокарда — болевые и безболевые, т.е. стремиться к сокращению так называемого общего ишемического бремени — total ishemic burden. Распределение эпизодов ББИМ в течение суток показало наличие двух пиков — с 9 до 14 часов и с 17 до 20, что необходимо учитывать при подборе лекарственной терапии [29].
При наличии у пациента стабильной стенокардии лечение проводится согласно рекомендациям ВНОК «Диагностика и лечение стабильной стенокардии» (2008) и ЕОК (2006) [30].
В лечении ББИМ I типа чаще всего применяются следующие группы препаратов [11]: β-адреноблокаторы, н итраты, антагонисты кальция, ингибиторы ангиотензин-превращающего фермента, статины, миокардиальные цитопротекторы.
Β-адреноблокаторы. При низкой толерантности к физической нагрузке и суммарной продолжительности ББИМ более 10 минут в сутки лечение должно включать бета-адреноблокаторы (БАБ) (31). По сводным данным нескольких контролируемых исследований, БАБ уменьшают число эпизодов ББИМ в среднем на 70-75% (тогда как АК — на 40-45%), на 69% снижается продолжительность ишемии [29]. Кроме того, отмечено благоприятное воздействие БАБ на снижение утреннего увеличения эпизодов ББИМ у больных ИБС, что снижает риск острого ИМ и внезапной смерти. БАБ в подобранных с помощью проб с тестом толерантности к физической нагрузке (ТТФН) дозах оказывают значимый эффект через 2 часа. Следовательно, при частых эпизодах ишемии миокарда (болевой и безболевой) в течение 24 часов можно использовать как БАБ короткого действия 3-4 раза, так и БАБ длительного действия 1 раз в сутки.
Эффективные дозы БАБ в отношении ББИМ соответствуют для пропранолола 80-320 мг (в среднем 160 мг), для метопролола 50-200 мг (в среднем 150 мг).
Существенным преимуществом БАБ в отличие от нитратов и АК является отсутствие привыкания к антиишемическому эффекту.
После внезапной отмены БАБ также возможно увеличение частоты эпизодов ишемии миокарда, что, по-видимому, обусловлено возросшей потребностью миокарда в кислороде.
Антагонисты кальция. К ороткодействующие дигидропиридины не рекомендуются, т.к. они могут приводить к рефлекторной тахикардии, увеличению уровня катехоламинов, эпизодам периферической вазодилатации и проишемическому эффекту.
В настоящее время особое внимание привлекают недигидропиридиновые (пульсурежающие) АК длительного действия, которые эффективны и безопасны для лечения ББИМ, они способствуют прекращению признаков ишемии миокарда с депрессией сегмента ST во время пробы с ФН [11], достоверно снижают частоту возникновения и продолжительность эпизодов ишемии, но менее эффективно, чем БАБ (5, 30, 32).
Нитраты. Доказано противоишемическое (не уступающее АК) действие пролонгированных форм изосорбида-5-мононитрата (ИСМН), которое сопровождается сокращением как болевых, так и безболевых эпизодов ИБС [33].
Не следует рекомендовать монотерапию некоторыми формами нитратов (нитроглицериновый пластырь, нитроглицериновая мазь) при ББИМ из-за возможности возникновения рикошетной ишемии миокарда в безнитратный период. Для профилактики ББИМ в подобной ситуации рекомендована комбинация нитратов с БАБ или АК.
Триметазидин. Антиишемическое действие триметазидина длительного действия осуществляется на клеточном уровне (ингибитор 3-кетоацил-КоА-тиолазы) в условиях гипоксического повреждения миокарда без существенного влияния на гемодинамические показатели (ЧСС, АД и др.), улучшая коронарный кровоток и миокардиальную циркуляцию. Препарат увеличивает длительность нагрузки и повышает ее порог, при котором возникает ишемия миокарда, обеспечивает надежную защиту в ранние утренние часы, являющиеся периодом наиболее частых осложнений ИБС [11]. Клиническая эффективность триметазидина длительного действия доказана при монотерапии и в составе комбинированного лечения.
Комбинированная терапия. Комбинация триметазидина МВ с метопрололом увеличивает продолжительность нагрузки до появления приступа стенокардии и депрессии сегмента ST. Достоверно уменьшается общее число эпизодов ишемии, при этом более значительно сокращаются эпизоды ББИМ. Комбинированное лечение препаратами с двумя различными механизмами действия — гемодинамическим и цитопротекторным — обнаруживает высокую антиангинальную и антиишемическую эффективность [14].
Комбинированная терапия АК и БАБ оказывает более выраженное антиишемическое действие по сравнению с монотерапией каждым из препаратов [29].
Статины. Тяжесть ББИМ заметно уменьшается при нормализации липидного профиля плазмы крови на фоне терапии статинами [5, 29].
Ингибиторы ангиотензин-превращающего фермента. Относительно недавно была доказана способность ингибиторов ангиотензин-превращающего фермента (ИАПФ) оказывать антиишемическое действие не только при болевой, но и при ББИМ.
Препараты других групп. Эффективность антиангинальных препаратов заметно повышается при их использовании с небольшими дозами аспирина [11].
Хирургическое лечение. При лечении ББИМ эффективными являются инвазивные методы (стентирование венечных артерий и аортокоронарное шунтирование) [34]. Хирургические методы лечения БИМ, по-видимому, являются более эффективными по сравнению с консервативной терапией у лиц с повышенным риском развития кардиальных событий при наличии нескольких факторов риска ИБС, снижении функции ЛЖ. Имеет значение длительность ишемических изменений по данным ХМТ ЭКГ, особенно при БИМ. Если общая продолжительность снижения сегмента ST достигает 60 минут, то это можно расценивать как одно из показаний к хирургическому лечению.
Самым важным результатом исследования Asymptomatic Cardiac Ischemia Pilot (ACIP) study, в котором сравнивали различные стратегии лечения больных с ИБС и ББИМ, считают более благоприятный показатель выживаемости без кардиальных событий в группе реваскуляризации по сравнению с группами медикаментозной терапии через 1 год наблюдения. При этом 65% больных в группе реваскуляризации не нуждались в медикаментозной терапии. В других исследованиях частота новых эпизодов БИМ после проведенного коронарного шунтирования составляет 33%, после проведения чрескожной транслюминальной коронарной ангиопластики ишемия определялась у 22% больных и в половине случаев была ББИМ [11].
Прогноз. Согласно имеющимся данным [19, 35] ББИМ является прогностически неблагоприятным фактором. Практически у трети больных ИБС с эпизодами БИМ в дальнейшем развиваются стенокардия, ИМ или наступает внезапная смерть. Наличие ББИМ повышает риск внезапной смерти в 5-6 раз, аритмий — в 2 раза, развития застойной сердечной недостаточности — в 1,5 раза [2, 9]. У больных с поражением 3 основных КА и с БИМ I типа, выявленной во время пробы с ФН, риск внезапной смерти повышен в 3 раза по сравнению с риском смерти больных с приступами стенокардии при таком же поражении КА.
Таким образом, ББИМ — достаточно распространенное состояние, патофизиологические механизмы возникновения которого до настоящего времени остаются неясными. Наличие ББИМ считается прогностически неблагоприятным фактором, поэтому ранняя диагностика и устранение ее являются важными составляющими профилактики необратимого повреждения сердечной мышцы.
А.И. Абдрахманова, С.Д. Маянская, И.Л. Сердюк, Е.В. Малышева
Казанская государственная медицинская академия
Республиканская клиническая больница № 3, Казань
Абдрахманова Алсу Ильдусовна — кандидат медицинских наук, ассистент кафедры кардиологии и ангиологии
Литература:
1. Ilic S. Ilic M.D. Petrovic D. et al. Silent myocardial ischemia in asymptomatic patients with multiple coronary risk factors // Medicine and Biology. — 2004. — V. 11. — № 3. — P. 107-112.
2. Патеюк И.В. Особенности безболевой ишемии миокарда и нарушений ритма при различных типах ремоделирования левого желудочка // Медицинский журнал. — 2007. — № 4. — С. 48.
3. Митьковская Н.П. Патеюк И.В. Шкребнева Э.И. Безболевая ишемия миокарда у женщин // Медицинский журнал. — 2007. — № 4. — С. 45.
4. Sajadieh А. Nielsen О.W. Rasmussen V. et al. Prevalence and prognostic significance of daily-life silent myocardial ischaemia in middle-aged and elderly subjects with no apparent heart disease // Eur. Heart J. — 2005. — V. 26. — № 14. — P. 1402—1409.
5. Witek P. Silent myocardial ischemia // Przegl. Lek. — 2001. — V. 58. — № 3. — P. 127-130.
6. Митьковская Н.П. Патеюк И.В. Безболевая ишемия миокарда: патофизиологические особенности, прогностическое значение // Медицинский журнал. — 2007. — № 4. — С. 12-15.
8. Meiltz A. Ciaroni S. Silent myocardial ischaemia: a deafeningsilence // Rev. Med. Suisse. — 2005. — V. 1. — № 9. — P. 613-616.
9. Arques S. Ambrosi P. Gelisse R. et al. Prevalence of angiographic coronary artery disease in patients hospitalized for acute diastolic heart failure without clinical and electrocardiographic evidence of myocardial ischemia on admission // Amer. J. Cardiology. — 2004. — Vol. 94. — № 1. — P. 133-135.
10. Narula A.S. Jha V. Bali H.K. et al. Cardiac arrhythmias and silent myocardial ischemia during hemodialysis // Ren Fail. — 2000. — V. 22. — № 3. — P. 355-368.
11. Гуревич М. А. Безболевая ишемия миокарда: вопросы патогенеза и лечения // Consilium medicum. — 2007. — № 11. — С. 13-17.
12. Manzella D. Paolisso G. Cardiac autonomic activity and Type II diabetes mellitus // Clin Sci (Lond). — 2005. — V. 108. — № 2. — P. 93-99.
13. Bertolini A. Flumano M. Fusco O. et al. Acute cardiotoxicity during capecitabine treatment: a case report // Tumori. — 2001. — Vol. 87. — P. 200-206.
14. Нагаева Ю.М. Сайфутдинов Р.Г. Безболевая ишемия миокарда // Практическая медицина. — 2008.— № 4.
16. Денисюк В.И. Серкова В.К. Малая Л.Т. Стенокардия: Достижения, проблемы, перспективы. — Винница — Харьков: Державна картографiчна фабрика, 2002. — 512 с.
17. Xing G. Zeng X. Wang Y. Zhao L. Angiotensin-converting enzyme gene and exercise-induced silent myocardial ischemia in type 2 diabetes mellitus // Zhonghua Yi Xue Yi Chuan Xue Za Zhi. — 2005. — V. 22. — № 2. — P. 206-208.
18. Митьковская Н.П. Терехов В.И, Авдей Л.Л. Патеюк И.В. Безболевая ишемия миокарда — путь к диагнозу // Медицинский журнал. — 2008. — № 3 (25). — С. 12-15.
19. Sejil S. Janand-Delenne B. Avierinos J.F. et al. Six-year follow-up of a cohort of 203 patients with diabetes after screeningfor silent myocardial ischaemia // Diabet Med. — 2006. — V. 23. — № 11. — P. 1186—1191.
20. Anand D.V. Lim E. Hopkins D. et al. Risk stratification in uncomplicated type 2 diabetes: prospective evaluation of the combined use of coronary artery calcium imaging and selective myocardial perfusion scintigraphy // Eur. Heart J. — 2006. — Vol. 27. — P. 713-721.
21. Anand D.V. Lim E. Raval U. et al. Prevalence of silent myocardial ischemia in asymptomatic individuals with subclinical atherosclerosis detected by electron beam tomography // J. Nucl. Cardiology. — 2004. — Vol. 11. — № 4. — P. 379-381.
22. Сергиенко И.В. Витько Н.К. Радкевич Л.А. и др. Позитронно-эмиссионная томография в оценке метаболизма миокарда у больных с дилатационной кардиомиопатией и блокадой левой ножки пучка Гиса // Кардиология. — 2005. — № 8. — С. 28-32.
23. Scholte A.J. Bax J.J. Wackers F.J. Screening of asymptomatic patients with type 2 diabetes mellitus for silent coronary artery disease: combined use of stress myocardial perfusion imaging and coronary calcium scoring // J. Nucl. Cardiol. — 2006. — V. 13. — № 1. — P. 11-18.
24. Landesberg G. Vesselov Y. Einav S. et al. Myocardial ischemia, cardiac troponin, and long-term survival of high-cardiac risk critically ill intensive care unit patients // Crit Care Med. — 2005. — V. 33. — № 6. — P. 1281—1287.
25. Wong K.Y. McSwiggan S. Kennedy N.S. et al. BNP identifies silent myocardial ischaemia in stroke survivors // Heart. — 2006. — V. 92. — P. 487-489.
26. Hadj-Abdelkader M. Rozand J.Y. Alphonse J.C. еt al. Use of stress echocardiography in detecting silent myocardial ischemia in hemodialysis patients // Arch Mal Coeur Vaiss. — 2003. — V. 96. — № 7-8. — P. 735-737.
27. Biagini E. Schinkel A.F. Bax J.J. et al. Longterm outcome in patients with silent versus symptomatic ischaemia during dobutamine stress echocardiography // Heart. — 2005. — Vol. 91. — № 6. — P. 737-742.
28. Васюк Ю.А. Копелева М.В. Хадзегова А.Б. и др. Диагностические возможности стресс-ЭхоКГ с использованием тканевой допплерографии // Cердечная недостаточность. — 2004. — № 6. — С. 303-307.
29. Орлов В. Гиляревский С. Бессимптомная ишемия миокарда. Конспект врача // Медицинская газета. — 2004. — № 102-103.
30. Кардиология. Клинические рекомендации // Под редакцией Ю.Н. Беленкова, Р.Г. Оганова. — М. Геотар-Медиа, 2009. — 901 с.
31. Takase B. Hikita H. Satomura K. et al. Effect of nipradilol on silent myocardial ischemia and heart rate variability in chronic stable angina // Cardiovasc Drugs Ther. — 2002. — V. 16. — № 1. — P. 43-51.
32. Ватутин Н.Т. Калинкина Н.В. Кетинг Е.В. и др. Роль дисфункции эндотелия в генезе безболевой ишемии миокарда, вызванной антрациклинами // Архив клинической и экспериментальной медицины. — 2001. — № 3. — С. 287-290.
33. Ino-Oka E. Sagawa K. Takahashi T. et al. Efficacy of anti-anginal drugs in the treatment of angina pectoris associated with silent myocardial ischemia: importance of quantitative Holter ECG data for patient activity // Intern Med. — 2000. — V. 39. — № 12. — P. 1027—1037.
34. Sousa J.E. Sousa A.G. Costa M.A. et al. Use of rapamycin-impregnated stents in coronary arteries // Transplant Proc. — 2003. — Vol. 35. — P. 165-170.
35. Zellweger M.J. Prognostic significance of silent coronary artery disease in Type 2 Diabetes // Herz. — 2006. — V. 31 (3). — P. 240-246.
Стенокардия (грудная жаба)
Безболевая ишемия миокарда

Известно, что у 20–30 % больных ИМ возникает неожиданно, на фоне, казалось бы, полного благополучия. Внезапная смерть примерно в таком же проценте случаев развивается у лиц, которые до этого не имели жалоб коронарогенного характера. Однако при этом на аутопсии у них выявляется выраженный атеросклероз коронарных артерий. Следовательно, имеется немало людей с атеросклерозом коронарных артерий, который существует латентно и до определенного момента клинически не проявляется. В связи с этим возникло понятие о безболевой (скрытой, латентной) ишемии миокарда (ИБС), которой в ряде случаев может проявляться достаточно далеко зашедший (сужение просвета венечных артерий на 60–70 % и более) атеросклероз коронарных артерий.
Безболевую ишемию миокарда можно выявить только с помощью инструментальных методов исследования во время стресса, при котором возникает повышенная потребность сердца в кислороде. Главным признаком безболевой ишемии миокарда (латентно протекающей ИБС) считается объективно выявляемое преходящее нарушение перфузии миокарда, с возникновением изменений метаболизма, сократительной функции или электрической активности сердечной мышцы, но не сопровождающееся приступом стенокардии или его эквивалентами. Для выявления безболевой ишемии может быть использовано несколько методов: холтеровское мониторирование ЭКГ, пробы с физической нагрузкой (велоэргометрия, тредмил), чреспищеводная электрокардиостимуляция, фармакологические пробы (с дипиридамолом, добутамином и др.), стресс-эхокардиография, радионуклидные методы исследования.

При этом методом выбора при обследовании больных ИБС на наличие у них безболевой ишемии миокарда следует считать 24-часовое мониторирование ЭКГ, поскольку оно не обременительно для пациента и представляется возможность подвергнуть анализу полный суточный цикл сердечной деятельности (примерно 100 тыс. электрокардиографических комплексов). Считается, что наиболее специфическим признаком безболевой ишемии миокарда является дислокация сегмента ST горизонтального или нисходящего типа с амплитудой не менее 1 мм на расстоянии 0,08 от точки j (Parmley W. 1989). Точность диагностики существенно возрастает, если указанная дислокация длится 60 с и более. Следует отметить, что в большинстве случаев перед возникновением депрессии сегмента ST отмечается увеличение ЧСС и АД, как свидетельство повышения работы сердца.
Однако применение в клинике бифункциональных мониторов, позволяющих в течение 24 ч записывать у одного и того же больного ЭКГ и АД, показало, что безболевая ишемия миокарда может возникать не только при повышении, но и при снижении АД, особенно диастолического, возможно как следствие значительного уменьшения перфузионного давления в аорте.
 Безболевая ишемия миокарда фактически является частым проявлением ИБС. В соответствии с классификацией P. Cohn (1993) различают следующие типы безболевой ишемии миокарда:
Безболевая ишемия миокарда фактически является частым проявлением ИБС. В соответствии с классификацией P. Cohn (1993) различают следующие типы безболевой ишемии миокарда:
-
I типвстречается у лиц с доказанным (с помощью коронарографии) гемодинамически значимым стенозом коронарных артерий, не имеющих в анамнезе приступов стенокардии, ИМ, нарушений сердечного ритма или застойной сердечной недостаточности; II типвыявляется у больных с ИМ в анамнезе без приступов стенокардии; III типвстречается у больных с типичными приступами стенокардии или их эквивалентами.
Холтеровское мониторирование ЭКГ в течение 24 ч выявляет эпизоды снижения ST ишемического типа в среднем у 2–10 % «здоровых» мужчин (I тип безболевой ишемии миокарда).
II тип безболевой ишемии (у больных перенесших ИМ и не получающих антиангинальной терапии) регистрируется в среднем в 38 % случаев.
У больных стабильной стенокардией эпизоды ишемического снижения сегмента ST, по данным суточного мониторирования ЭКГ, встречаются в среднем в 82 % случаев (III тип). При этом безболевая ишемия может выявлять у них в 1,5–3 раза чаще, чем болевые эпизоды.
В настоящее время выделяется вариант (тип) безболевой ишемии миокарда без изменений на ЭКГ. Это так называемая «скрытая» или «тайная» (clandestine) ишемия, которая выявляется только с помощью сцинтиграфии миокарда, выполненной во время какого-либо нагрузочного теста. Однако клиническое значение этой «тайной» ишемии миокарда пока не определено.
При обследовании на безболевую ишемию миокарда практически здоровых лиц выбор должен быть сделан в пользу велоэргометра или тредмила, так как с помощью этих приборов можно дать испытуемому значительно большую нагрузку, чем он обычно имеет в быту и на работе, и получить выше процент выявления безболевой ишемии миокарда. Регистрация у практически здорового человека ишемических изменений ЭКГ, которые не сопровождаются приступом стенокардии или его эквивалентами, требует проведения исследования с применением другого метода выявления безболевой ишемии миокарда (чреспищеводная электрокардиостимуляция, стресс-эхокардиография и др.).

Причина отсутствия боли при возникновении ишемии миокарда остается не совсем ясной. Безболевая ишемия миокарда в ряде случаев как бы предшествует появлению ангинозных болей и при продолжении физической нагрузки, особенно при нарастании ее интенсивности, может возникнуть приступ стенокардии или ее эквиваленты в виде нарушений ритма, нарастающей одышки. Обсуждаются такие причины развития безболевой ишемии как образование нестойких микроагрегатов тромбоцитов в венечных артериях, повышение порога болевой чувствительности, наличие периферической диабетической нейропатии и др.
Однако есть основания предполагать, что наличие безболевой ишемии миокарда неблагоприятно влияет на функциональное состояние левого желудочка сердца. В частности, у больных ишемической болезнью сердца выявляется отчетливая обратная корреляционная связь между частотой выявления и длительностью снижения сегмента ST на ЭКГ, с одной стороны, и фракцией выброса и показателями диастолической дисфункции, с другой (Мансурова А.В. и др. 2000).
Следует подчеркнуть, что в МКБ-10 «безболевая ишемия миокарда» выделяется в отдельную форму ИБС и кодируется под рубрикой 125.6. Целесообразность выделения данной формы определяется необходимостью ее своевременной диагностики в связи с высокой вероятностью возникновения осложнений.

Имеются наблюдения, что безболевая ишемия миокарда является прогностически неблагоприятным фактором и судьба практически здоровых людей с указанным феноменом, мало отличается от больных с клинически проявляющейся ИБС. Так, 3–15-летние наблюдения, проведенные в пяти организованных коллективах за 4229 мужчинами 35–65 лет, показали, что среди практически здоровых лиц с безболевой ишемией миокарда, выявленной с помощью тестов с физической нагрузкой, вероятность смерти от ИБС (внезапная сердечная смерть, фатальный ИМ) и развитие нефатального ИМ соответственно в 2; 12; 1,6 и 13,4 раза выше, чем в группе обследованных без изменений ЭКГ при максимальной нагрузке (Fleg l. et al. 1990).
Выявление безболевой ишемии миокарда у больных с клинически явной ИБС также отягощает прогноз по сравнению с пациентами, у которых она не регистрируется. При этом отмечено, что с увеличением длительности безболевой ишемии, а также с нарастанием глубины снижения сегмента ST, выявляемых при холтеровском мониторировании ЭКГ, у больных ИБС отчетливо прогрессирует риск развития серьезных осложнений уже в ближайшее время.
Наиболее неблагоприятный прогноз отмечен у больных с суммарной продолжительностью безболевой ишемии при холтеровском мониторировании ЭКГ более 60 мин за сутки (Nadamanee et al. 1987; A. Epshtein et al. 1988). Ангиографически при такой продолжительности ишемических эпизодов в 3–7 раз чаще, чем при менее длительной ишемии, выявляются признаки трехсосудистого поражения или основного ствола левой коронарной артерии.
В отношении лечения безболевой ишемии миокарда в настоящее время имеются заметные разногласия. В некоторых исследованиях даже было показано, что систематический длительный прием антиангинальных препаратов (нитратов, антагонистов кальция) у больных с безболевой ишемией миокарда сопровождался парадоксальным увеличением смертности, хотя непосредственный противоишемический эффект лекарственных препаратов в большинстве случаев присутствовал. Высказывается также положение, что безболевая ишемия миокарда может быть даже в определенном плане полезной, поскольку ишемия является основным стимулом появления коллатералей в миокарде, то значит у больных с безболевой ишемией может происходить их более интенсивное развитие. Напротив, ряд исследователей (Метелица В.И. и др. 1990; Pepine C. J. et al.,1991 и др.) считает, что необходимо добиваться устранения безболевой ишемии, так как повторные ее эпизоды усиливают повреждение миокарда, увеличивают степень фиброза и гипертрофии миокарда в участках ишемии, могут вызывать аритмии. В любом случае, польза лекарственного лечения, направленного на устранение эпизодов безболевой ишемии миокарда, окончательно пока не доказана. Исключение составляют, пожалуй, b -адреноблокаторы, применение которых, согласно данным P. Stone и соавт. (1990), может продлить жизнь больным с безболевой ишемией. Однако это возможно обусловлено не прямым действием на ишемию, а предупреждением развития фатальных аритмий.