Скачать презентацию
Мы предполагаем, что вам понравилась эта презентация. Чтобы скачать ее, порекомендуйте, пожалуйста, эту презентацию своим друзьям в любой соц. сети.
Итак, чтобы скачать:
Шаг 1. Посмотрите, ниже находятся кнопочки всех популярных соцсетей. Наверняка Вы гдето зарегистрированы. Воспользуйтесь одной из кнопок, чтобы порекомендовать своим друзьям презентацию.
Шаг 2. После того, как Вы оставили рекомендацию в любой из соцсетей, кнопка «Скачать» активируется. Нажмите на нее, чтобы скачать файл.
Спасибо за посильную помощь нашему порталу!
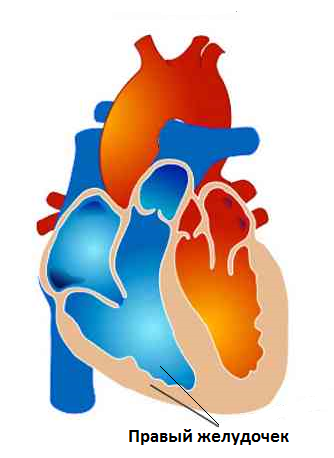
Легочное сердце
Омская Государственная Медицинская Академия
4. Диагностика
5. Лечение
6. Профилактика
Список используемой литературы
Легочное сердце
Легочное сердце — синдром, характеризующийся гипертрофией и / или дилатацией правого желудочка и последующей его недостаточностью вследствие легочной гипертензии, обусловленной первичным поражением респираторной системы (бронхов, паренхимы легких, легочных сосудов, дыхательной мускулатуры), либо деформацией грудной клетки.
В структуре причин летальности от болезней сердца, ЛС занимает четвертое место.
В зависимости от темпа развития ЛС делят на острое и хроническое.
Острое легочное сердце развивается в течение нескольких минут, часов, дней; хроническое — на протяжении нескольких месяцев, лет.
Причинами острого легочного сердца в большинстве случаев являются: обширные легочные тромбоэмболии (ТЭЛА) из подвздошно-бедренной венозной системы, вен предстательной железы, тазовых вен, клапанный пневмоторакс, астматический статус, тяжелая распространенная пневмония, реже обтурация легочных сосудов жировыми эмболами при переломах трубчатых костей, амниотическими, септическими, опухолевыми, газовыми эмболами, которые значительно уменьшают легочное сосудистое русло, вызывая резкое повышение давления в легочной артерии.
Запредельная постнагрузка на правый желудочек, обусловленная резким повышением давления в легочной артерии, приводит к развитию дилатации правого желудочка и острой правожелудочковой недостаточности, характеризующейся уменьшением или полной утратой его способности перекачивать кровь в малый круг кровообращения.
Причинами хронического ЛС являются многочисленные хронические обструктивные и рестриктивные заболевания легких (ХОБЛ, ЭЛ, БЭБ, пневмокониозы, саркоидоз, системная склеродермия, идиопатический легочный фиброз и др.), заболевания с первичным поражением легочных сосудов (рецидивирующие тромбоэмболии мелких ветвей легочной артерии, первичная легочная гипертензия, легочная веноокклюзивная болезнь, легочная капиллярная гемангиома и др.), заболевания с поражением дыхательной мускулатуры (миастения, полиомиелит, рассеянный склероз и др.), а также деформация грудной клетки, проживание длительное вемя в высокогорной местности, резекция легких, ожирение, синдром Пикквика).
От острого ЛС хроническое ЛС отличается наличием в его патогенезе продолжительной обратимой гипоксемической легочной вазоконстрикции, вторичной полицитемии и повышения вязкости крови, которые наряду с обструкцией и облитерацией легочных сосудов, обсулавливают развитие гипертрофии миокарда правого желудочка и последующей его недостаточности.
К линическая картина. Диагностика
Клиника острого ЛС формируется из симптомов:
1. Острой правожелудочковой недостаточности;
2. Легочной гипертензии
3. Дилатации правого желудочка
Хроническое ЛС до наступления декомпенсации не вносит новых симптомов в клиническую картину респираторного заболевания. Лишь с наступлением декомпенсации правого желудочка (расширенные вены шеи, положительный венный пульс, пульсация эпигастральной области, расширение перкуторной границы сердца вправо, усиливающийся на вдохе систолический шум относительной трикуспидальной недостаточности, диастолический убывающий шум (шум Грехема-Стилла) относительной недостаточности клапана легочной артерии (не всегда) и симптомами хронической правожелудочковой недостаточности (синусовая тахикардия, гепатомегалия, отеки ног, гидроторакс, асцит).
Лабораторно-инструментальные методы диагностики
Анализ крови при хроническом ЛС выявляет эритроцитоз, высокий гематокрит, признаки гиперкоагуляции.
Электрокардиография: в большинстве случаев ЭКГ исследование позволяет исключить кардиальный генез респираторных симптомов и выявить признаки острого и хронического легочного сердца.
ЭКГ признаки ХЛС: глубокие зубцы S и Q при выраженном SaVF, появление зубца R в отведении aVR, смещение вниз сегмента RS-T в отведениях 1, 2, aVL, V5-6 с переходом в положительный зубец Т; смещение вверх сегмента RS-T в отведениях 3, aVF, V1-3 при формировании отрицательного зубца Т; переходная зона смещена к V5-6; высокий остроконечный зубец Р и М-образное расширение QRS в отведениях V1-2 (признаки блокады правой ножки пучка Гиса, аритмия (не всегда).
Рентгенологическое исследование: в рентгенологическом отображении ХЛС характеризуют: увеличение тени правого желудочка, которая в боковых проекциях перекрывает ретростернальное пространство, выбухание 2 дуги, расширение тени ствола легочной артерии, усиленная его пульсация.
Эхокардиография: эхокардиография является основным методом диагностики ХЛС. ЭхоКГ позволяет выявить наличие дилатации правых отделов сердца, легочной артерии, нижней полой вены, гипертрофию миокарда, систолическую и диастолическую дисфункцию правого желудочка.
Регистрация допплеровской спектрограммы трикуспидального кровотока позволяет оценить наличие и выраженность трикуспидальной регургитации и определить систолическое давление в правом желудочке и легочной артерии.
Ранние ЭхоКг признаки ХЛС:
— выявляемость клапана легочной артерии;
— отсутствие или уменьшение волны задней створки клапана легочной артерии;
— уменьшение скорости диастолического наклона;
— удлинение периода предизгнания;
— среднесистолическое прикрытие створки.
Поздние ЭхоКг признаки ХЛС:
— гипертрофия миокарда правого желудочка (толщина стенки превышает 0,5 см.);
— дилатация правых отделов сердца
— трикуспидальная недостаточность;
— расширение нижней полой вены
— расширение легочной артерии;
— недостаточность клапана легочной артерии.
Лечение
Лечение острого легочного сердца каузальное.
Лечение хронического легочного сердца:
Цели лечения:
— приостановить / замедлить прогрессирование легочной гипертензии и ремоделирование легочных сосудов;
— купировать симптомы сердечной недостаточности;
— предупредить развитие тромбоэмболических осложнений.
Показания к госпитализации:
— подбор адекватной лекарственной терапии;
— появление или усиление симптомов сердечной недостаточности.
При стабильном состоянии больного рекомендуется плановая госпитализация 1-2 раза в год.
Основу лечения ХЛС сoставляют:
— адекватная терапия «причинного» заболевания;
— прекращение курения;
— ограничение физических нагрузок.
При декомпенсации ХЛС, появлении отеков назначается полупостельный режим, гипохлоридная диета (4-6 грамм соли в сутки), ограничение жидкости.
Кислородотерапия. Эффективность медикаментозной терапии ХЛС снижается по мере формирования стойкой легочной гипертензии и гипертрофии миокарда правого желудочка.
Улучшает прогноз кислородотерапия. Устраняя гипоксию, она приводит к улучшению легочной и системной гемодинамики, восстанавливает чувствительность рецепторов клеток к лекарственным препаратам, позволяет приостановить прогрессирование легочной гипертензии, ремоделирование легочных сосудов и улучшить качество жизни больных.
Показанием для кислородотерапии является снижение сатурации артериальной крови кислородом ниже 90% (РаО2 < 60 мм. рт. ст.).
Оксигенотерапию следует проводить постоянно, длительно (не менее 15 ч. в сутки).
Перерывы между сеансами не должны превышать 2 часа подряд. Цель ДКТ — поддержание РаО2 в покое в пределах 60-65 мм. рт. ст. и / или Sat O2 >/=90%.
ДКТ проводится с помощью концентратов кислорода. Кислород подается в дыхательные пути обычно со скоростью потока 1-2 л/мин. У наиболее тяжелых больных подача кислорода может быть увеличена до 4-5 л/мин.
В ночное время, при физической нагрузке, воздушных перелетах пациенты должны увеличивать поток кислорода в среднем на 1 литр, по сравнению с оптимальным дневным потоком.
Если больной не может обеспечить себе самостоятельное дыхание, или если, не смотря на проводимую оксигенотерапию, сохраняется тахипноэ (>25 в минуту), в дыхании участвует вспомогательная мускулатура и РаО2 не превышает 60 мм. рт. ст. в таких случаях показана вспомогательная ИВЛ.
Для коррекции умеренной гипоксемии, в качестве альтернативы ДКТ, используют периферические дыхательные аналептики (арминор и др.). Арминор (альмитрина бисмесилат) назначаемый в суточной дозе 1 мг/кг (не более 100 мг/сутки) в два приема тремя курсами (3 месяца прием, 1 месяц перерыв) позволяет улучшить газообмен и поддерживать его на оптимальном уровне.
Бронходилатация. Бронходилататоры назначают больным ХЛС с нарушением бронхиальной проводимости. Выбор и дозировку бронходилататоров зависит от характера респираторного заболевания, выраженности бронхиальной обструкции и индивидуальной переносимости ЛС. Коррекция гемореологических нарушений (профилактика тромбоэмболических осложнений) осуществляется кровопускание (флеботомия) по 200-300 мл. каждые 3-4 дня, в зависимости от АД и самочувствия больного, до нормализации гематокрита, или сеансами эритроферреза, либо назначением антикоагулянтов или антиагрегантов. Кровопускание не только уменьшает вязкость крови, но и снижает давление в легочной артерии.
Гепарин и его аналоги назначают по 5000-15000 ЕД в сутки в ПЖК передней брюшной стенки в течение 10-14 дней под контролем АЧТВ.
Затем, при необходимости, больного переводят на пероральные непрямые антикоагулянты (варфарин, фенилин и др.) под контролем МНО.
При непереносимости антикоагулянтов назначают антиагреганты (курантил, пентоксифиллин, ацетилсалициловая кислота в малых дозах). Показанием к проведению коррекции гемореологических нарушений является повышение гематокрита > 60%.
Вазодилатация. Вазодилататоры применяют для снижения артериального и венозного тонуса, уменьшения венозного возврата крови к сердцу, снижения давления в легочной артерии и правом предсердии, увеличения сердечного выброса.
Для больных ХЛС с гипокинетическим типом кровообращения и нарушением диастолической функции миокарда, препаратами выбора являются пролонгированные формы ингибиторов АПФ и антагонисты рецепторов ангиотензина 2 в минимальных терапевтических дозах, а для больных с гиперкинетическим типом гемодинамики, признаками недостаточности правого желудочка и сопутствующей ИБС — пролонгированные формы нитратов.
Терапия блокатроами кальциевых каналов (нифидипин, дилтиазем) показана больным с обратимой гипоксемической, легочной вазоконстрикцией, сатурацией венозной крови > 63% и / или давлении в правом предсердии > 10 мм. рт. ст. БКК противопоказаны.
Проталандины. Просталандины (эпопростенол, илоплост, берапрост, трептостинил) — мощные эндогенные вазодилататоры с антиагрегационным, антипролиферативным и цитопротективным действием, предотвращают ремоделирование легочных сосудов и уменьшают гиперкоагуляцию.
Терапия простагландинами показана больным с ХЛС 3-4 ФК (по ВОЗ) и при неэффективности БКК. Назначение их больным с ХЛС приводит к достоверному снижению легочной гипертензии, возрастанию сердечного индекса, повышению толерантности к физическим нагрузкам и увеличению продолжительности жизни.
Силденафил — селективный ингибитор цГМФ-зависимой фосфодиэстеразы — вызывает снижение легочного сосудистого сопротивления, давления в легочной артерии и перегрузки правого желудочка. Применяют в разовых дозах 25-100 мг. 2-3 раза в день.
Окись азота (NO) — ионый вазодилататор, седативно действующий на сосуды МКК, не вызывая системной гипотензии, предотвращает и способствует обратному развитию ремоделирования легочных сосудов и правого желудочка.
Окись азота применяют в виде ингаляций через лицевую маску или назальный кататер в концентрации 5-29 parts per million. Лечение проводят с помощью портативных ингаляционных систем в течение нескольких недель. Окись азота практически не вызывает побочных эффектов и отличается невысокой стоимостью.
Диуретическое лечение. Диуретики применяются при появлении признаков задержки жидкости (уменьшение суточного диуреза, никтурия, увеличение веса пациента, повышение концентрации в крови мочевины и креатинина).
До развития отеков препаратами выбора являются антагонисты альдостерона (верошпирон, сприронолактон), которые оказывают также вазодилатирующее и бронхорасширяющее действие.
При отеках, рефрактерных к антагонистам альдостерона, используют более мощные диуретики (бринальдикс, фуросемид и др.) короткими курсами.
При проведении диуретической терапии потеря жидкости не должна превышать 2 литра в сутки, так как чрезмерное уменьшение внутрисосудистого объема жидкости приводит к снижению сердечного выброса, развитию гипокалиемии и метаболического алкалоза, который у пациентов с хронической дыхательной недостаточностью может вызвать угнетение дыхательного центра.
У больных с эритроцитозом и высоким гематокритом, во избежание развития ДВС-синдрома, применение диуретиков становится возможным только при коррекции этих показателей.
Сердечные гликозиды. Назначение сердечных гликозидов (дигоксин и др.) в/в, внутрь, больным ХЛС патофизиологически аргументировано только в случаях, если у них имеется мерцательная аритмия и / или недостаточность левого желудочка.
При развитии опасных для жизни желудочковых аритмий назначают антиаритмические ЛС, не угнетающие дыхательный центр (хинидин, новокаинамид и др.). В критических ситуациях применяют электроимпульсную терапию.
Профилактика
Основным направлением профилактики ХЛС являются:
— полный отказ от курения;
— устранение или смягчение воздействия на респираторную систему профессиональных факторов риска;
— адекватная терапия хронических респираторных заболеваний.
Эмфизема легких, пневмосклероз, хроническое легочное сердце
Содержание работы
Эмфизема легких (ЭЛ), пневмосклероз (ПС), хроническое легочное сердце (ХЛС).
Хронические неспецифические заболевания легких
(классификация Н.В.Путова, П.К.Булатова, Г.Б.Федосеева, 1975)
1. Хронический бронхит.
2. Бронхиальная астма.
3. Бронхоэктатическая болезнь.
4. Хронические воспаления, связанные с пороками развития легких.
7. Хронический абсцесс легкого.
8. Прочие (редко встречающиеся) хронические неспецифические заболевания легких.
Эмфизема легких
(классификация Н.В.Путова с соавторами, 1988)
По патогенезу. первичная; вторичная; необструктивная; обструктивная; викарная; старческая.
По распространенности. диффузная; локализованная.
По морфологии. панацинарная; панлобулярная; центрилобулярная; периацинарная; буллезная.
Легочное сердце
(классификация Н.М.Мухарлямова, 1973)
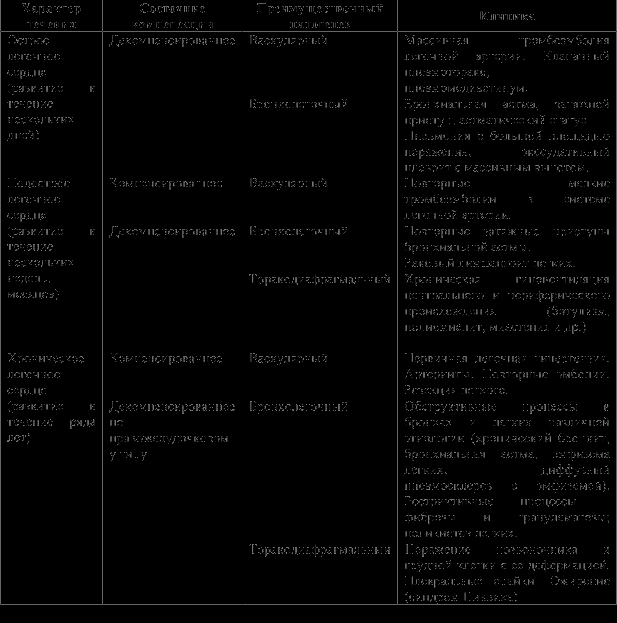
Течение. 1) острое (развивается в течение нескольких часов); 2) подострое (развивается в течение недель, месяцев); 3) хроническое (развивается в течение ряда лет).
Состояние компенсации: компенсированное, декомпенсированное.
Генез: васкулярный. бронхолегочный. торакодиафрагмальный.
Этиология:
1. Тромбоэмболия легочной артерии, пневмоторакс, пневмомедиастимум, приступ бронхиальной астмы, распространенная пневмония.
2. Повторные мелкие тромбоэмболии, повторные тяжелые приступы бронхиальной астмы, раковый лимфагит легких, гиповентиляция центрального и периферического происхождения (ботулизм, полиомиелит, миастения).
Хронический бронхит
(классификация Г.Б.Федосеева и В.А.Герасина, 1984)
1. Простой неосложненный хронический бронхит (с выделением слизистой мокроты, без нарушения вентиляции).
2. Гнойный хронический бронхит (с выделением гнойной мокроты постоянно или в фазе обострения заболевания).
3. Обструктивный хронический бронхит (сопровождающийся стойким нарушением вентиляции).
4. Гнойно-обструктивный хронический бронхит.
Кроме формы хронического бронхита, следует учитывать фазу заболевания – обострения или ремиссии.
Ситуационные задачи
Больной К. 39 лет, явился на прием в поликлинику с жалобами на кашель с выделением небольшого количества мокроты, слабость, потливость по ночам. Самочувствие ухудшилось 10—12 дней назад после переохлаждения, когда усилился кашель, появились слабость, субфебрильная температура (37,2˚С). Однако при расспросе удалось установить, что кашель по утрам беспокоит больного более 5 лет, 2—3 раза в год кашель усиливается, начинает выделяться мокрота, ухудшается самочувствие. Больной выкуривает более 20 сигарет в день.
При рентгенологическом исследовании, сделанном 3 мес назад, определялось увеличение обоих корней легких. усиление легочного рисунка; инфильтративных изменений не выявлено.
Вопросы:
1. Какие признаки заболевания можно обнаружить при физическом исследовании больного (пальпация, перкуссия и аускультация грудной клетки)?
2. Ваш диагноз?
3. Ваша врачебная тактика?
Эталонный ответ:
1. Грудная клетка увеличена в переднезаднем положении, симметричная; при перкуссии легочный тон с коробочным оттенком, при аускультации дыхание жесткое, влажные хрипы в межлопаточной области, исчезающие после кашля.
2. Хронический простой бронхит в стадии обострения, эмфизема легких, пневмосклероз.
3. Необходимо бросить курить. В период обострения – антибактериальная терапия, отхаркивающие, муколитические (бромгексин) средства, ЛФК, банки, горчичники.
***
Больной В. 62 лет, пенсионер, жалуется на усиление кашля, одышку, слабость, повышение температуры тела.
Считает себя больным 10 лет, когда перенес грипп. осложнившийся пневмонией, после чего по 2—3 раза лечился в стационаре по поводу повышения температуры, кашля с выделением слизисто-гнойной мокроты, одышки. В периоды ремиссии несколько лет чувствовал себя хорошо. Однако последние 2 года стал отмечать одышку при ходьбе, постоянный кашель. Самочувствие ухудшилось 5 дней назад, когда повысилась температура до 37,4˚С, усилился кашель, появилась мокрота.
При осмотре: состояние удовлетворительное, цианоз губ. Пульс 88 в 1 мин, ритмичный. АД 20/9,3 кПа (150/70 мм рт.ст.). Сердце: правая граница относительной тупости по парастернальной линии, верхняя – III ребро, левая – на 1 см кнаружи от срединно-ключичной линии, тоны ослаблены, усиление II тона над легочной артерией. ЧД 24 в 1 мин. Грудная клетка увеличена в переднезаднем направлении. При перкуссии легочный тон с коробочным оттенком, справа в межлопаточной области и в области угла лопатки – укорочение тона. При аускультации – дыхание справа жесткое, в месте укорочения тона – обилие влажных мелкопузырчатых хрипов, слева и в других местах справа – дыхание везикулярное, ослабленное, в нижних отделах легких с обеих сторон шум трения плевры.
Живот мягкий, безболезненный. Пастозность стоп и голеней.
Вопросы
1. Рентгенологические признаки заболевания?
2. Как в данном случае изменяется голосовое дрожание?
3. Ваша врачебная тактика?
Эталонный ответ:
1. На фоне повышенной прозрачности легочных полей очаг неинтенсивного затенения в области нижней доли правого легкого, уменьшение экскурсии куполов диафрагмы.
2. Голосовое дрожание ослаблено.
3. Антибиотики широкого спектра действия, отхаркивающие и разжижающие мокроту лекарственные средства, бронхоспазмолитики, препараты дигиталиса, аскорбиновая кислота, диуретики, препараты калия, глюкокортикоиды, массаж грудной клетки, ЛФК.
1. Справочник практического врача / Под ред. А.И.Воробьева. – М. Медицина, 1990. Т.1. – 432с.
2. Справочник практического врача / Под ред. А.И.Воробьева. – М. Медицина, 1990. Т.2. – 336с.
3. Диагностика и лечение внутренних болезней: Руководство для врачей. В 3-х томах / Под общей ред. Ф.И.Комарова. – М. Медицина, 1991.
4. Болезни органов дыхания: Руководство для врачей. В 4-х томах / Под общей ред. Н.В.Путова. – М. Медицина, 1987.
5. Справочник по пульмонологии / Под ред. Н.В.Путова и др. – Л. Медицина, 1987. – 224с.
6. Чиркин и соавт. Диагностический справочник терапевта. – Мн. Беларусь. 1992. – 688с.
7. Терапевтический справочник Вашингтонского университета: Пер. с англ. / Под ред. М.Вудли, А.Уэлан. – М. Практика, 1995. – 882с. ил.
8. Хэгглин Р. Дифференциальная диагностика внутренних болезней. – М. Медицина, 1997. – 750с.
9. Милькаманович В.К. Диагностика и лечение болезней органов дыхания. – Мн. 1997. – 360с.
10. Макаревич А.Э. Кривонос П.С. Дифференциальная диагностика заболеваний органов дыхания. Методические рекомендации. – Мн. 1996. – 116с.
11. Розенштраух Л.С. и соавт. Рентгенодиагностика заболеваний органов дыхания. – М. 1987. – 640с.
12. Черномордик А.П. Справочник по применению антибиотиков и других химиотерапевтических препаратов. – Киев: Вiща школа, 1983. – 496с.
13. Виноградов А.В. Дифференциальный диагноз внутренних болезней. М. Медицина, 1987. – 592с.
14. Окороков А.Н. Лечение болезней внутренних органов: Практическое руководство. В 3-х томах. – Мн. Выш. шк. Белмедкнига, 1995. – 522с. ил.
15. Замотаев И.Т. Фармакотерапия в пульмонологии: Справочник. – М. 1993. – 262с.
16. Сахарчук В.П. Лемешев А.Ф. Справочник лечебника: Антибактериальные, антивирусные, антигрибковые, противотуберкулезные препараты. – Мн. изд. Ю.Л.Гладкий, 1994. – 276с.
17. Дуков Л.Г. Борохов А.И. Диагностические и лечебно-тактические ошибки в пульмонологии. 2-е изд. перераб. и доп. 1988. – 272с.
18. Белоусов Ю.Б. Омельяновский В.В. Клиническая фармакология болезней органов дыхания. – М. 1996. – 176с.
19. Бова А.А. и соавт. Исследование функции внешнего дыхания. Методические указания. – Мн. 1995. – 65с.
20. Гриппи М. Патофизиология легких. – М. 1997. – 267с.
21. Чучалин А.Г. Иммунокоррекция в пульмонологии. – М. 1989. – 252с.