Введение…………………………………………………………………..2
1. Общие положения…………………………………………………….6
1.1 Классификация………………………………………………………6
1.2 Этапы физической реабилитации больных
инфарктом миокарды………………………………………………7
2. Лечебная физическая культура при инфаркте миокарда………9
Заключение…………………………………………………………. …19
Список используемой литературы…………………………………..22
ВВЕДЕНИЕ
Инфаркт миокарда — одна из клинических форм ишемической болезни
сердца, характеризующаяся развитием локального некроза миокарда вследствие остро возникшего несоответствия коронарного кровотока потребностям миокарда.
Инфаркт миокарда (ИМ) является одним из наиболее частых проявлений ИБС и одной из наиболее частых причин смерти в развитых странах. В США ежегодно ИМ развивается примерно у 1 миллиона человек, умирает около трети заболевших, причем около половины смертей приходится на первый час от начала заболевания.
Поданным В. А. Люсова (2001), распространенность ИМ составляет около 500 на 100 000 мужчин и 100 на 100 000 женщин. Заболеваемость ИМ значительно увеличивается с возрастом. По данным Н. А. Мазура (2000), среди мужчин заболеваемость ИМ на 1000 человек составляет:
- в возрасте 20-24 лет -0.08;
- в возрасте 30-39 лет — 0.76;
- в возрасте 40-49 лет — 2.13;
- в возрасте 50-59 лет — 5.81;
- в возрасте 60-64 лет — 17.12.
Многочисленные клинические наблюдения свидетельствуют о том, что мужчины болеют ИМ значительно чаще, чем женщины. Эта закономерность особенно выражена в молодом и среднем возрасте. У женщин в возрасте до 60 лет ИМ встречается в 4 раза реже, чем у мужчин. Принято считать, что ИМ развивается у женщин на 10-15 лет позже по сравнению с мужчинами. Это может быть обусловлено более поздним развитием атеросклероза и меньшим распространением курения среди женщин (А. Л. Сыркин, 2002). После наступления менопаузы различия в заболеваемости ИМ среди мужчин и женщин постепенно уменьшаются, а в возрасте 70 лет и старше — исчезают.
В течение последних 30-40 лет в США и большинстве стран Западной Европы отмечается снижение смертности от ИБС, наблюдается также тенденция к снижению заболеваемости ИМ как среди мужчин, так и среди женщин (Vartiainen и соавт. 1994).
По данным Adams (1997), снижение частоты ИМ у мужчин в возрасте 35-74 года с 1979 по 1989 г. составило в Великобритании 22%, в США— 37%, в Японии — 32%, в Австралии — 32%. Уменьшение частоты ИМ и снижение летальности при ИБС обусловлены прежде всего активным воздействием на модифицируемые факторы риска. Огромную роль играют также новые современные методы лечения.
Факторы риска развития ИМ:
1. Наличие кровных родственников с ИБС
2. Наличие у кровных родственников сахарного диабета I типа
3. Уровень холестерина в крови выше 7 ммоль/л
4. Курение (не менее 0.5 пачки в день)
5. Гиподинамия
6. Наличие у обследуемого сахарного диабета
7. Артериальное давление 160/100 мм. рт. ст. или выше
8. Наличие артериальной гипертензии у кровных родственников
9. Уровень холестерина в крови выше 5.6 ммоль/л
Уменьшение частоты летальных исходов ИБС (и том числе, ИМ) обусловлено в первую очередь борьбой с такими факторами риска, как гиперхолестеринемия, артериальная гипертензия, курение.
Этиология
Все этиологические факторы ИМ можно разделить на две группы:
• атеросклеротическое поражение корональных артерий и развитие в них тромбоза;
• неатеросклеротическое поражение коронарных артерий.
Основной причиной ИМ является атеросклероз коронарных артерий и развивающийся на этом фоне тромбоз артерии, снабжающей кровью соответствующий участок миокарда. Выраженный атеросклероз коронарных артерий обнаруживается у 95% больных, умерших от ИМ. Атеросклероз поражает главные коронарные артерии, при этом множественный характер поражений имеет место в 80-85% случаев. Наиболее резко выраженные атеросклеротические изменения наблюдаются в передней межжелудочковой (нисходящей) ветви левой коронарной артерии; менее выраженные — в правой коронарной артерии; меньше всего поражается огибающая ветвь. У большинства больных (50—70%) отмечается стенозирующий атеросклероз двух-трех магистральных коронарных артерий, причем просвет артерий суживается атеросклеротическими бляшками более, чем на 75%. У остальных больных ИМ развивается вследствие тяжелого атеросклеротического поражения одной или двух коронарных артерий.
Приблизительно в 1.5-7% всех случаев ИМ причиной его развития является неатеросклеротическое поражение коронарных артерий, и ИМ, таким образом, является синдромом других заболеваний сердца и коронарных артерий.
Патогенез
Принято считать, что основой развития ИМ является патофизиологическая триада, включающая разрыв атеросклеротической бляшки, тромбоз, вазоконстрикцию.
В большинстве случаев инфаркт миокарда развивается при внезапно наступившем резком (критическом) уменьшении коронарного кровотока вследствие тромботической окклюзии коронарной артерии, просвет которой значительно сужен предшествующим атеросклеротическим процессом. При внезапном полном закрытии просвета коронарной артерии тромбом в условиях отсутствия или недостаточного развития коллатералей развивается трансмуральный инфаркт миокарда, при этом некротизируется вся толща сердечной мышцы — на всем протяжении от эндокарда до перикарда. При трансмуральном ИМ некроз сердечной мышцы однороден по сроку развития.
При интермиттирующей тромботической окклюзии коронарной артерии и существовавших ранее коллатералях формируется нетрансмуральный ИМ. В этом случае некроз располагается чаще всего в субэндокардиальных отделах (субэндокардиальных инфаркт) или в толще миокарда (интрамуральный ИМ), не достигая эпикарда. При нетрансмуральном ИМ некроз может быть однородным или неоднородным по сроку развития. При спонтанном или под влиянием лечения восстановлении кровотока не позднее 6—8 ч после тромботической окклюзии нетрансмуральный инфаркт на всем протяжении однороден по сроку своего развития. Неоднородный по сроку развития нетрансмуральный ИМ представляет собой слияние очагов некроза различного «возраста». В его происхождении имеют значение несколько факторов: интермиттирующая окклюзия, предшествующий коллатеральный кровоток и тромбоцитарные эмболы в дисталъных ветвях коронарных артерий, приводящие к развитию микроскопических очажков некроза.
Таким образом, тромботическая окклюзия коронарной артерии является главным фактором, вызывающим развитие ИМ. При трансмуралыном ИМ с подъемом интервала ST коронарная ангиография выявляет тромбоз коронарной артерии с полной ее окклюзией в 90% случаев.
1. Общие положения
1.1 Классификация
Классифицируют ИМ по глубине (обширности) некроза, локализации, особенностям клинического течения (осложненный, неосложненный), а также выделять периоды ИМ.
Классификация инфаркта миокарда
1. Глубина и обширность некроза (поданным ЭКГ)
1.1. Крупноочаговый QS или Q-инфаркт (инфаркт миокарда с патологическим зубцом QS или Q):
- крупноочаговый трансмуральный (с патологическим зубцом QS)
- крупноочаговый не трансмуральный (с патологическим зубцом Q)
-
- Мелкоочаговый «не Q »-инфаркт миокарда (без патологического
зубца Q):
- субэндокардиальный;
- интрамуральный.
2. Локализация ИМ
2.1. Инфаркт миокарда левого желудочка:
- передний
- переднеперегородочный
- перегородочный
- верхушечный
- боковой
- переднебоковой
- задний (заднедиафрагмальный или нижний; заднебазальный)
- зад не боковой
- передне-задний
2.2. Инфаркт миокарда правого желудочка
2.3. Инфаркт миокарда предсердий
3. Периоды ИМ
- прединфарктный
- острейший
- острый
- под острый
- постинфарктный
4. Особенности клинического течения
4.1. Затяжной, рецидивирующий, повторный
4.2. Неосложненный, осложненный
1.2 Этапы физической реабилитации больных инфарктом миокарда.
Лечебная физкультура при инфаркте миокарда. Этапы реабилитации
11 Мая в 14:24 2495 0
Программа физической реабилитации больных инфарктом миокарда (ИМ) состоит из двух основных периодов — стационарного и постстационарного. Последний включает в себя этапы восстановительного лечения в реабилитационном центре (отделении больницы), в санатории и поликлинике. Таким образом, реабилитация больного ИМ осуществляется в 4 этапа. Каждый из этапов имеет свои задачи, успешное решение которых позволяет не только улучшить субъективное и объективное состояние пациента, но и создать условия для его социальной реабилитации.
Ранняя активизация и применение индивидуализированных программ отражается на дальнейшей судьбе человека, перенесшего ИМ.
В настоящее время в лечебных учреждениях России рекомендуется программа реабилитации, созданная в РКНПК МЗ РФ. В соответствии с ней выделяют 4 вида программ физической реабилитации на стационарном и столько же на постстационарном этапах, в основу которых положено деление больных ИМ на четыре функциональных класса (ФК).
Стационарный этап реабилитации
Задачами лечебной физкультуры на стационарном этапе являются:
■ положительное воздействие на психическое состояние пациента;
■ активизация периферического кровообращения;
■ снижение напряжения сегментарных мышц;
■ профилактика нарушений функции желудочно-кишечного тракта, развития пневмонии, мышечных гипотрофии, артроза левого плечевого сустава;
■ активизация противосвертывающих систем крови;
■ улучшение трофических процессов, увеличение капиллярного русла, анастомозов и коллатералей в миокарде;
■ повышение функции дыхательной системы;
■ постепенное повышение толерантности к физическим и адаптация к бытовым нагрузкам.
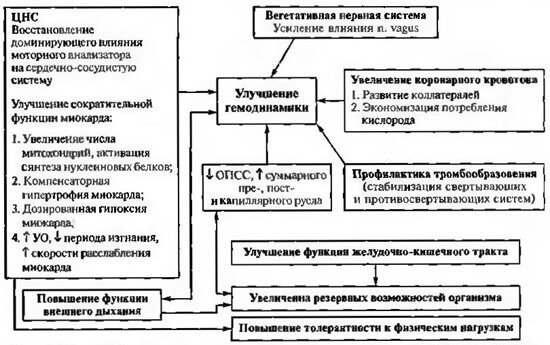
Влияние физических тренировок на сердечно-сосудистую систему при инфаркте миокарда
Темп и успешность выполнения поставленных задач зависят от того, к какому ФК принадлежит пациент. В основу деления пациентов с ИМ на 4 ФК тяжести положены такие показатели, как обширность и глубина инфаркта, наличие и характер осложнений, выраженность коронарной недостаточности. Осложнения ИМ в период стационарного лечения условно разделяют на три группы.
Осложнения первой группы: редкая экстрасистолия (не более 1 в 1 мин) или экстрасхетолия частая, но прошедшая как эпизод; атриовентрикулярная блокада I степени, существовавшая до развития настоящего ИМ; атриовентрикулярная (А—V) блокада I степени только при заднем ИМ; синусовая брадикардия; недостаточность кровообращения без застойных явлений в легких, печени, нижних конечностях; перикардит эпистенокардитический; блокада ножек пучка Гиса (при отсутствии А—V блокады).
Осложнения второй группы: рефлекторный шок (гипотензия); A—V блокада выше I степени (любая) при заднем ИМ; А—V блокада I степени при переднем ИМ или на фоне блокады ножек пучка Гиса; пароксизмальные нарушения ритма, за исключением пароксизмальной тахикардии; миграция водителя ритма; экстрасистолия частая (более 1/мин), и/или политопная, и/или групповая, и/или R на Т, длительная (в течение всего периода наблюдения) или часто повторяющиеся эпизоды; недостаточность кровообращения IIA степени; синдром Дресслера; гипертонический криз (за исключением криза в острейшем периоде ИМ); стабильная артериальная гипертензия (АДсист >200 мм рт.ст. АДдист >100 мм рт.ст.).
Осложнения третьей группы: рецидивирующее или пролонгированное течение ИМ; состояние клинической смерти; полная А—V блокада; А—V блокада выше I степени при переднем ИМ; острая аневризма сердца; тромбоэмболии в различных органах; истинный кардиогенный шок; отек легких; недостаточность кровообращения, резистентная к лечению; тромбоэндокардит; желудочно-кишечное кровотечение; желудочковая пароксизмальная тахикардия; сочетание 2 и более осложнений II группы.
При оценке реакции больного на физическую нагрузку, особенно при расширении режима, оцениваются ЧСС ЧД, АД в ответ на занятия ЛГ, проводятся ЭКГ, ТЭКГ во время занятий ЛГ, а также пробы с дозированной физической нагрузкой (в конце стационарного этапа лечения).
Показаниями для перевода пациента с одной ступени на следующую, кроме срока, являются:
■ при переводе на II ступень — начало формирования на ЭКГ коронарного зубца Т, удовлетворительная реакция больного на физическую нагрузку I ступени, включая ЛГ;
■ при переводе на III ступень — удовлетворительная реакция на нагрузку II ступени, формирование коронарного зубца Т и приближение сегмента ST к изоэлектрической линии;
■ при переводе на IV ступень активности — удовлетворительная реакция на нагрузку III ступени, отсутствие новых осложнений, частых приступов стенокардии напряжения (более 5 раз в сутки), недостаточности кровообращения IIА стадии и выше, частых пароксизмальных нарушений ритма (1 раз в 2 суток) и нарушений проводимости, сопровождающихся выраженными гемодинамическими сдвигами, начало формирования рубцовой ткани.
К моменту завершения стационарного этапа физическая активность пациента должна достигнуть того уровня, когда он мог бы обслуживать себя, подниматься по лестнице на 1 этаж, совершать прогулки до 2—3 км в 2—4 приема в течение дня без существенных отрицательных реакций.
Постстационарный период реабилитации больных инфарктом миокарда
Реабилитация больных ИМ, выписанных из стационара, проводится в реабилитационном центре, санатории и/или поликлинике. На этом этапе ЛФК занимает одно из первых мест.
Задачи постстационарного этапа реабилитации: восстановление функции сердечно-сосудистой системы путем включения механизмов компенсации кардиального и экстракардиального характера; повышение толерантности к физически нагрузкам; вторичная профилактика ИБС; бытовая, социальная и профессиональная реабилитация; создание условий для снижения доз лекарственных средств; улучшение качества жизни.
При направлении пациента в реабилитационный центр или в санаторий вновь определяют ФК тяжести состояния. Классификация, основанная на данных клинико-функционального исследования, предусматривает выделен четырех ФК тяжести состояния больных ИМ в фазе выздоровления. Определение ФК осуществляется с учетом клинической выраженности (латентная, I, II, III степени) хронической коронарной недостаточности, наличия осложнений и основных сопутствующих болезней и синдромов, характера поражения миокарда.
В.А. Епифанов, И.Н. Макарова
Инфаркт миокарда — стационарный этап реабилитации
Программа физической реабилитации больных с инфарктом миокарда делится на два основных периода — стационарный и постстационарный, который включает этапы восстановительного лечения в реабилитационном центре (отделении больницы), санатории и поликлинике.
Стационарный этап реабилитации
Задачи лечебной физкультуры на стационарном этапе: положительное воздействие на психическое состояние пациента; активизация периферического кровообращения; снижение напряжения сегментарных мышц; профилактика нарушений функции желудочно-кишечного тракта, развития пневмонии, мышечных гипотрофии, артроза левого плечевого сустава; активизация противосвертывающих систем крови; улучшение трофических процессов, увеличение капиллярного русла, анастомозов и коллатералей в миокарде; повышение функции дыхательной системы; постепенное повышение толерантности к физическим и адаптация к бытовым нагрузкам.
Темп и успешность выполнения поставленных задач зависит от обширности и глубины инфаркта, наличия и характера осложнений в остром периоде, выраженности сердечной недостаточности, т.е. от функционального класса, к которому относится пациент.
Осложнения ИМ в период стационарного лечения условно делят на три группы.
1-я группа: легкие нарушения ритма и проводимости I степени;
2-я группа: нарушения средней тяжести (пароксизмальные нарушения ритма, миграция водителя ритма, частая экстрасистолия, гипертензия и т.д.);
3-я группа: тяжелые осложнения — состояние клинической смерти, полная a-v блокада, a-v блокада выше I степени при переднем ИМ, острая аневризма сердца, тромбоэмболии в различных органах, истинный кардиогенный шок, отек легких, недостаточность кровообращения, резистентная к лечению, тромбоэндокардит, желудочно-кишечное кровотечение, желудочковая пароксизмальная тахикардия, сочетание двух и более осложнений II группы.
К ФК I относят пациентов с острым субэндокардиальным (мелкоочаговым) ИМ при отсутствии осложнений или с осложнениями 1-й группы и НК 0-1 стадии; к ФК II — больных с мелкоочаговым ИМ при отсутствии осложнений или с одним из осложнений 2-й группы и НК III стадии; к ФК III — пациентов с мелкоочаговым ИМ с одним из осложнений 2-й группы и НК III стадии, трансмуральным ИМ с одним из осложнений 1-й или 2-й группы и/или НК I-II стадии; к ФК IV- пациентов с очаговым или трансмуральным ИМ с осложнениями 3-й группы и/или НК IV стадии.
Двигательный режим больного и объем физической нагрузки во время занятий ЛГ определяются врачом ЛФК, лечащим врачом и инструктором ЛФК. Периодически осуществляется контроль за адекватностью нагрузок, определяются сроки перевода пациента с одного двигательного режима на другой соответственно состоянию больного и его реакции на физическую нагрузку по пульсу АД, ЭКГ,ТЭКГ.
Программу физической реабилитации больных с ИМ на стационарном этапе составляют с учетом их принадлежности к одному из четырех функциональных классов. ФК определяют на 2-3-й день болезни после ликвидации болевого синдрома и тяжелых осложнений острого периода. В соответствии с программой назначают тот или иной объем бытовых и физических нагрузок.
Весь период стационарного этапа реабилитации включает четыре ступени. Для каждой из них определены ежедневные нагрузки и предусмотрено постепенное их наращивание.
Программа физической реабилитации больных с инфарктом миокарда на стационарном этапе