Современный подход к диагностике и лечению хронической ишемии мозга
Д.м.н. С.П. Маркин
Воронежская государственная медицинская академия им. Н.Н. Бурденко
В последние годы в мире наблюдается постарение населения, прежде всего за счет снижения рождаемости. По образному выражению В. Коняхина, «молодые приходят и уходят, а старики остаются». Так, в 2000 г во всем мире в возрасте старше 65 лет было около 400 млн человек. Тем не менее ожидается, что к 2025 г эта возрастная группа увеличится до 800 млн.
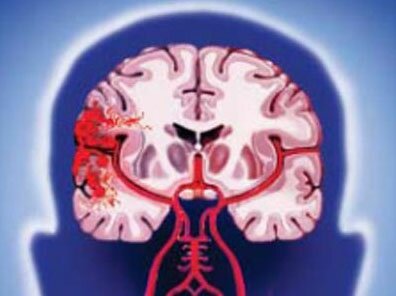
Изменения со стороны нервной системы занимают ведущее место среди данного контингента людей. При этом наиболее часто встречаются поражения сосудов головного мозга, приводящие к его ишемии, т.е. развитию дисциркуляторной энцефалопатии (ДЭ).
ДЭ — синдром прогрессирующего многоочагового или диффузного поражения головного мозга, проявляющийся клиническими неврологическими, нейропсихологическими и/или психическими нарушениями, обусловленный хронической сосудистой мозговой недостаточностью и/или повторными эпизодами острых нарушений мозгового кровообращения.
В современной классификации МКБ-10 отсутствует термин «дисциркуляторная энцефалопатия». Вместо прежнего диагноза рекомендуется использовать следующие шифры заболеваний:
167.2 Церебральный атеросклероз
167.3 Прогрессирующая сосудистая лейкоэнцефалопатия
167.4 Гипертензивная энцефалопатия
167.8 Другие уточненные поражения сосудов мозга.
Однако, термин «дисциркуляторная энцефалопатия» традиционно используется среди неврологов в нашей стране. ДЭ представляет собой гетерогенное состояние, которое может иметь различную этиологию. Наибольшее этиологическое значение в развитии ДЭ имеют:
— атеросклероз (атеросклеротическая ДЭ);
— артериальная гипертония (гипертоническая ДЭ);
— их сочетание (смешанная ДЭ).
При атеросклеротической ДЭ преобладает поражение крупных магистральных и внутричерепных сосудов (стеноз). При этом в начальных стадиях заболевания выявляются стенозирующие изменения одного (реже двух) магистральных сосудов, в то время как в развитых стадиях процесса нередко оказываются измененными большинство (или все) магистральные артерии головы. Снижение кровотока возникает при гемодинамически значимом стенозе (сужение 70-75% площади просвета артерии) и далее нарастает пропорционально степени сужения. Вместе с этим важнейшую роль в механизмах компенсации мозгового кровообращения играет состояние внутричерепных сосудов (развитие сети коллатерального кровообращения).
При гипертонической ДЭ основные патологические процессы наблюдаются в более мелких ветвях сосудистой системы головного мозга (перфорирующих артериях) в виде липогиалиноза и фибриноидного некроза.
Основные патогенетические механизмы развития ДЭ:
— хроническая ишемия;
— «незавершенный инсульт»;
— завершенный инсульт [2].
Основные морфологические изменения при ДЭ:
— очаговые изменения головного мозга (постишемические кисты вследствие перенесенного лакунарного инсульта);
— диффузные изменения белого вещества (лейкоареоз);
— церебральная атрофия (коры больших полушарий и гиппокампа) [1].
Поражение мелких церебральных артерий (40-80 мкм в диаметре) — одна из главных причин лакунарного инсульта (до 15 мм в диаметре). В зависимости от локализации и размеров лакунарные инфаркты могут проявляться характерными неврологическими синдромами или протекать бессимптомно (в функционально «немых» зонах — скорлупа, белое вещество полушарий головного мозга). При множественном характере глубинных лакун формируется лакунарное состояние (рис. 1)
Рис. 1. Множественные лакунарные очаги в бассейне правой средней мозговой артерии, по данным МРТ головного мозга
Лейкоареоз визуализируется в виде двусторонних очаговых или диффузных областей пониженной плотности в белом веществе при компьютерной томографии и Т1-взвешенных изображениях на магнитно-резонансной томографии, или в виде областей повышенной плотности на Т2-взвешенных изображениях при магнитно-резонансной томографии [Pantoni L. et al. 1997] (рис. 2).
Рис. 2. Выраженный лейкоареоз
Распространенное поражение мелких артерий вызывает несколько основных типов изменений:
— диффузное двустороннее поражение белого вещества (лейкоэнцефалопатия) — лейкоэнцефалопатический (бинсвангеровский) вариант ДЭ;
— множественные лакунарные инфаркты — лакунарный вариант ДЭ.
В клинической картине ДЭ выделяют ряд основных синдромов:
— вестибулярно-атактический (головокружение, пошатывание, неустойчивость при ходьбе);
— пирамидный (оживление сухожильных рефлексов с расширением рефлексогенных зон, анизорефлексия, иногда клонусы стоп);
— амиостатический (дрожание головы, пальцев рук, гипомимия, мышечная ригидность, замедленность движений);
— псевдобульбарный (нечеткость речи, «насильственный» смех и плач, поперхивание при глотании);
— психопатологический (депрессия, нарушение когнитивных функций).
Головокружение — наиболее частая жалоба пациентов с ДЭ (встречается в 30% случаев). Головокружение у пожилых людей обусловлено следующими причинами и их сочетаниями:
— возрастными изменениями сенсорной системы;
— снижением компенсаторных возможностей центральных механизмов равновесия;
— сосудисто-мозговой недостаточностью с преимущественно поражением вертебрально-базилярной системы [Guidetti, 1991].
При этом ведущую роль играет поражение вестибулярных ядер ствола или вестибуло-мозжечковых связей. Определенное значение имеет так называемый периферический компонент, обусловленный атеросклеротическим поражением сосудов внутреннего уха.
Двигательные нарушения в пожилом возрасте (до 40% случаев) обусловлены поражением лобных долей и их связей с подкорковыми образованиями.
Основные двигательные нарушения у пожилых:
— «лобное нарушение ходьбы» (лобная дисбазия);
— «лобное нарушение равновесия» (лобная астазия);
— «подкорковое нарушение равновесия» (субкортикальная астазия);
— нарушение инициации ходьбы;
— «осторожная» (или неуверенная) ходьба [3].
Двигательные нарушения часто сопровождаются падениями. По данным ряда исследователей, падения хотя бы один раз в течение года отмечаются у 30% лиц в возрасте 65 лет и старше, при этом примерно в половине случаев это случается более одного раза в год. Вероятность падений усиливается при наличии нарушений когнитивных функций, депрессии, а также приеме пациентами антидепрессантов, транквилизаторов бензодиазепинового ряда, гипотензивных средств.
Распространенность депрессии среди больных с ДЭ (по данным исследования «Компас») составляет более 50% (при этом треть пациентов имеет выраженные депрессивные расстройства).
Особенности клинической картины депрессии у пожилых:
— преобладание соматических симптомов депрессии над психическими;
— выраженное нарушение витальных функций, особенно сна;
— маской психических симптомов депрессии могут выступать тревога, раздражительность, «ворчливость», которые окружающими часто рассматриваются как особенности пожилого возраста;
— когнитивные симптомы депрессии часто оцениваются в рамках старческой забывчивости;
— значительные колебания симптоматики;
— неполное соответствие критериям депрессивного эпизода (отдельные симптомы депрессии);
— тесная связь между обострениями соматического заболевания и депрессии;
— наличие общих симптомов депрессии и соматического заболевания.
Согласно данным ряда эпидемиологических исследований, от 25 до 48% людей старше 65 лет испытывают разнообразные нарушения сна. При этом наиболее часто нарушения сна проявляются в виде инсомнии: пресомнические расстройства — 70%, интрасомнические расстройства — 60,3% и постсомнические расстройства — 32,1% случаев.
Основные проявления нарушений сна у пожилых:
— упорные жалобы на бессонницу;
— постоянные трудности засыпания;
— поверхностный и прерывистый сон;
— наличие ярких, множественных сновидений, нередко тягостного содержания;
— ранние пробуждения;
— ощущение тревожного беспокойства при пробуждениях;
— затруднение или невозможность уснуть вновь;
— отсутствие ощущение отдыха от сна.
Когнитивные нарушения при депрессии обусловлены перераспределением внимания, пониженной самооценкой и медиаторными нарушениями. Для расстройства когнитивных функций при депрессии характерно:
— острое/подострое начало заболевания;
— быстрое прогрессирование симптомов;
— указания на предшествующую психическую патологию;
— настойчивые жалобы на снижение интеллектуальных способностей;
— отсутствие усилия при выполнении тестов («не знаю»);
— вариабельность выполнения тестов;
— привлечение внимания улучшает выполнение тестов;
— память на недавние и отдаленные события страдает в одинаковой степени.
Однако при депрессии субъективная оценка когнитивных способностей и степень социальной дезадаптации, как правило, не соответствуют объективным данным тестирования когнитивных функций. Уменьшение выраженности эмоциональных нарушений приводит к регрессу связанных с депрессией когнитивных расстройств. Тем не менее в результате многочисленных исследований области гиппокампа у больных с большим депрессивным расстройством накоплены доказательные данные о том, что при депрессии происходит его атрофия. Недавно появились даже сообщения об атрофии гиппокампа после первого депрессивного эпизода [Ж.П. Олье, Франция, 2007]. Кроме того, по мнению чикагских специалистов из Rush Alzheimers Disease Centre, затянувшаяся депрессия может стать причиной развития болезни Альцгеймера. Так, с каждым новым признаком депрессии вероятность развития болезни Альцгеймера увеличивается на 20%.
Умеренные когнитивные расстройства (УКР) при ДЭ (по данным исследования «Прометей») встречается в 56% случаев. О связи выявляющегося у больного умеренных когнитивных расстройств с ДЭ могут свидетельствовать:
— преобладание регуляторных когнитивных нарушений, связанных с дисфункцией лобных долей (нарушение планирования, организации и контроля деятельности, снижение речевой активности, умеренное вторичное ослабление памяти при относительно сохранном узнавании);
— сочетание когнитивных нарушений с аффективными нарушениями (апатией, депрессией, раздражительностью), а также очаговыми неврологическими симптомами, в том числе свидетельствующими о страдании глубинных отделов мозга (дизартрия, нарушения ходьбы и постуральной устойчивости, экстрапирамидные знаки, нейрогенные нарушения мочеиспускания).
В таблице 1 представлена сравнительная характеристика УКР «альцгеймеровского типа» и ДЭ с УКР [4].
Таблица 1. Отличительные характеристики УКР альцгеймеровского типа и ДЭ с УКР
Признаки
УКР альцгеймеровского типа
ЦЕРЕБРАЛЬНЫЙ АТЕРОСКЛЕРОЗ
Опубликовано вт, 09/23/2014 — 19:14 пользователем anonghost
Церебральный атеросклероз
Распространенность: Как правило, диагностируется в возрасте 50-60 лет.
Прогноз при церебральном атеросклерозе: Темп формирования неврологических нарушений может быть различным. Выделяются «неблагоприятные» варианты течения церебрального атеросклероза: быстро прогрессирующее, медленно прогрессирующее с приступами и преходящими нарушениями мозгового кровообращения и наиболее часто при атеросклерозе сосудов головного мозга— медленно прогрессирующее течение.
Течение имеет медленно прогрессирующий характер. Способно ускорять и утяжелять течение церебрального атеросклероза воздействие ряда факторов: травмы, инфекции, интоксикации, декомпенсация сердечной деятельности, эмоционально-интеллектуальные перегрузки, приходящие нарушения мозгового кровообращения. Выделяют три стадии церебрального атеросклероза: I — умеренно выраженная; II — выраженная, III — резко выраженная. При быстро развивающемся варианте течения выраженный церебральный атеросклероз развивается примерно в течение 5 лет. Возможна относительная стабилизация состояния на фоне сохраняющихся неврологических симптомов, но более характерна прогрессирование при повторных кризах и транзиторных ишемических атаках. Характерно наращивание клинических проявлений с увеличением возраста пациентов, что отражает присоединение сердечно-сосудистой и другой патологии внутренних органов. Наблюдается быстрый темп прогрессирования заболевания у пациентов на фоне артериальной гипертензии с неблагоприятным течением.
Церебральный атеросклероз первой стадии (1 степени)-
Умеренно выраженная стадия. Выражается развитием «неврастенического» синдрома и преобладанием субъективных проявлений. Для этой стадии характерны жалобы на ухудшение памяти, снижение работоспособности, головные боли и тяжесть в голове, чувство головокружения, расстройства сна, общую слабость, быструю утомляемость, невнимательность. Часто этим симптомам переутомления соседствуют жалобы на: боли в области сердца, сердцебиение, одышка, боли в суставах и позвоночнике и др.
Второй необходимый критерий для постановки диагноза атеросклеротическая энцефалопатия 1 стадии это выявление неврологом при обследовании рассеянных органических симптомов поражения нервной системы, многие из которых имеют изменчивый характер.
Нейропсихологические исследования подтверждают наличие астении, снижение кратковременной памяти, внимания. При психологическом тестировании обнаруживаются снижение внимания и запоминания, уменьшение объема воспринимаемой информации. Критика сохранена. В этой стадии, как правило, при правильно подобраном лечении возможно уменьшение выраженности или устранение отдельных симптомов. Социальная дезадаптация — минимально выраженная, сложности у пациента возникают только эмоциональной или физической перегрузках.
Церебральный атеросклероз второй стадии (2 степени)-
Выраженная стадия. Выражается тем, что вместе с внутренними неприятными ощущениями появляются объективные признаки. Работоспособность прогрессивно понижается, усиливаются быстрая утомляемость, нарушения сна и памяти. Пациенты перестают замечать свои дефекты и часто переоценивают свои реальные возможности.
В неврологическом статусе определяются четкие симптомы характерные для органического поражения определенных структур головного мозга ( например симптомы паркинсонизма).
Церебральный атеросклероз третей стадии (3 степени)-
Резко выраженной стадии. Жалоб может не быть или же обращает на себя внимание скудность жалоб. Во время неврологического осмотра отмечается утяжеление имеющихся ранее симптомов. У пациентов выражено резкое снижение интеллекта, слабодушие, уплощение эмоций. Головная боль, головокружение, шум в голове, расстройства сна постоянны.
Симптомы составляют определенные клинические синдромы: недостаточность двигательного пути – пирамидный синдром; шаткость и неустойчивость – атактический синдром; псевдобульбарный, сосудистого паркинсонизма, психозы, сосудистого слабоумия.
Церебральный атеросклероз 3 степени
19 Ноя 2014, 10:36, автор: admin
Современные методы лечения церебрального атеросклероза
Стандарты лечения церебрального атеросклероза
Протоколы лечения церебрального атеросклероза
Современные методы лечения дисциркуляторной энцефалопатии
Стандарты лечения дисциркуляторной энцефалопатии
165 Закупорка и стеноз прецеребральных артерий, не приводящие к инфаркту мозга
166 Закупорка и стеноз церебральных артерий, не приводящие к инфаркту мозга
I67.4 Гипертензивная энцефалопатия
167.2 Церебральный атеросклероз
167.3 Прогрессирующая сосудистая лейкоэнцефалопатия
I67.8 Ишемия мозга (хроническая)
169 Последствия цереброваскулярных болезней
170 Атеросклероз
167 Другие цереброваскулярные болезни.
Определение: Атеросклероз характеризуется отложениями липидов в виде бляшек в интиме артерий большого и среднего калибра; сопровождается фиброзом и кальцинацией. Термин церебральный отражает локализацию процесса.
Церебральный атеросклероз развивается вследствие окклюзирующих, стенозирующих поражений экстра- и/или интракраниальных артерий, т.е. артерий кровоснабжающих головной мозг. Нарушение мозгового кровообращения, вызывается такими же изменениями в сосудах, которые приводят к инфаркту миокарда или перемежающейся хромоте.
В качестве рабочей классификации хронических форм нарушений мозгового кровообращения может быть использована классификация Е.В .Шмидта (1985).
Согласно этой классификации термин ДЭ отражает весь спектр проявлений хронических цереброваскулярных расстройств — от минимально выраженных нарушений до степени сосудистых деменций, т.е. включает все преддементные формы ангионеврологических расстройств.
Дисциркуляторная энцефалопатия (ДЭ) — медленно прогрессирующее нарушение кровоснабжение головного мозга, ведущее к постепенно нарастающим структурным изменениям мозга и расстройству функции. К основным патогенетическим механизмам ДЭ относят поражения экстра — и интракраниальных мозговых сосудов.
Классификация: дисциркуляторная энцефалопатия:
I стадия — рассеянная очаговая неврологическая симптоматика.
II стадия характеризуется прогрессирующим ухудшением мнестических функций, снижением работоспособности, наступает изменение личности, более отчетливы очаговые симптомы.
iii стадия характеризуется диффузными изменениями мозговой ткани, которые приводят к развитию очаговых синдромов зависящих от преимущественного поражения какой либо области мозга, утяжелению мнестических и психических нарушений вплоть до деменции.
Факторы риска:
1. Курение
2. Высокий уровень холестерина
3. Высокий уровень триглицеридов
4. Гипергомоцистеинемия
Перечень дополнительных диагностических мероприятий:
1. Консультация офтальмолога (глазное дно)
2. Консультация кардиолога
3. Электрокардиография
4. Компьютерная томография.
Тактика лечения:
1. Коррекция факторов риска (ФР) процессов атерогенеза;
2. Улучшение перфузии;
3. Нейропротекторная терапия.
Коррекция ФР заключается в контролировании уровня артериального давления, снижение уровня холестерина, отказ пациентов от курения.
Лечение артериальной гипертензии проводится с применением низких доз диуретиков, бета- блокаторов, инибиторов апф или блокаторов кальциевых каналов А.
Важным фактором риска цереброваскулярных заболеваний является гиперхолестеринемия.
Лечение дислипопротеидемии начинают с коррекции нарушений липидного метаболизма с помощью диеты. Необходимо изменение образа жизни: повышение физической активности, отказ от курения, снижение веса и др.
При неэффективности проводимых мер рекомендуется дальнейшее ужесточение диеты, затем назначается лекарственная терапия статинами и фибратами.
Начальная доза ловастатина составляет 20 мг перед сном. Дозу можно увеличивать до 80 мг/сутки (назначается 1 или 2 раза).
Правастатин: 20-40 мг/сут.
Симвастин: начальная доза 10-20 мг, можно увеличивать до 80 мг/сутки.
Флувастатин: 20-40 мг (до 80 мг).
Пациентам с сопутствующими сердечно-сосудистыми заболеваниями (ибс, инсульт) рекомендовано принимать статины, по достижению уровня общего холестерина менее 6,0 ммоль/л.
Лечение больных хронической ишемией мозга должно быть комплексным и включать мероприятия, направленные на коррекцию основного сосудистого заболевания, профилактику повторных церебральных дисгемий, восстановлению количественных и качественных показателей мозгового кровотока и нормализацию нарушенных функций головного мозга, воздействие на имеющиеся факторы риска цереброваскулярных заболеваний.
— необходимо использовать антиагреганты, применительно к пациентам с высоким риском сердечно-сосудистых осложнений;
— при отсутствии противопоказаний низкие дозы ацетилсалициловой кислоты (75 мг/сут) рекомендованы для первичной профилактики сердечно-сосудистых осложнений пациентам с АГ старше 50 лет, у которых 10-летний риск > 20% (высокий” или «очень высокий”), а АД контролируется на уровне меньше 150/90 мм.рт.ст.
— аспирин в дозе 75 мг/сут рекомендован пожилым, у которых:
А) нет противопоказаний к приему ацетилсалициловой кислоты;
Б) АД контролируется на уровне меньше 150/90 мм.рт.ст, а также присутствует один пункт из следующего списка: сердечно-сосудистые осложнения, поражение органов-мишеней, 10-летний риск развития сердечно-сосудистых осложнений 20%.
Для профилактики острых нарушений мозгового кровообращения (онмк), транзиторных ишемических атак (тиа) применяют ацетилсалициловую кислоту75 мг ежедневно.
При непереносимости ацетилсалициловой кислоты, а также при наличии тиа, онмк назначают клопидогрель по 75 мг ежедневно.
Нейропротекторная терапия: пиритинол по 1 табл. 3 раза в день курс лечения 1 месяц, винпоцетин 5, 10 мг по 1 табл.етке 2-3 раза в сутки.
Можно рекомендовать комплекс пептидов полученных из головы мозга свиньи в дозе от 50,0 до 100,0 мл внутривенно на курс лечения от 5 до 10 инъекций.
Гинко-билоба принимают по 40-80 мг — 3 раза в день во время еды. Курс лечения 1-3 месяца. Препарат улучшает микроциркуляцию, мозговое кровообращение, стимулирует клеточный метаболизм, обладает антиагрегационным действием.
При прогрессирующей ДЭ рекомендуют — депротеинизированный гемодериват из телячьей крови (драже от 200 до 600 мг или 40 мг внутримышечно); комплекс этамивана гексобендина + дигидрохлорида + этофиллина назначают по 1-2 таб. 3 раза/сут или по 1 таб. форте 3 раза/сут (максимально 5 таб.) в течение 6 недель. Парентерально назначают в разовой дозе 2 мл в/м или в/в капельно в 200 мл 5% раствора глюкозы. Кратность введения — 1-2 раза/сут. Курс лечения — 7-10 дней.
Перечень основных медикаментов:
1. Правастатин 20 мг, табл.
2. Симвастин 20 мг, табл.
3. Ловастатин 10 мг, 20 мг, 40 мг, табл.
4. Флувастатин 20 мг, табл.
5. Ацетилсалициловая кислота 100 мг, табл.
6. Пиритинол.
7. Винпоцетин 5, 10 мг, табл.
8. Гинко-билоба, стандартизированный экстрат 40 мг.