


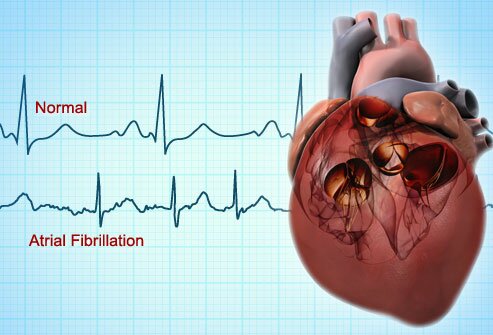
Мерцательная аритмия
Человек должен знать, как помочь себе самому в болезни, имея в виду, что здоровье есть высочайшее богатство человека.
Мерцательная аритмия — самое частое нарушение сердечного ритма и встречается примерно у 0,4% населения, причем с возрастом частота ее возрастает на порядок: после 60 лет уже 4-6% людей имеют ту или иную форму мерцательной аритмии.
Известно, что при каждом ударе сердца происходит последовательное сокращение его отделов – сначала предсердий, а затем желудочков. Только такое чередование обеспечивает эффективную работу сердца.
При аритмии, которая получила красивое название «мерцательной», пропадает одна из фаз сердечного цикла, а именно – сокращение предсердий. Их мышечные волокна теряют способность работать синхронно. В результате предсердия лишь хаотически подергиваются – мерцают. От этого и желудочки начинают сокращаться неритмично.
Существует множество причин, которые могут привести к этому заболеванию. Например, различные заболевания сердца: гипертоническая болезнь и некоторые сердечные пороки, инфекционное поражение сердца и сердечная недостаточность, ишемическая болезнь сердца и ее грозное осложнение – инфаркт миокарда. У молодых людей причиной аритмии нередко становится пролапс митрального клапана, то есть провисание, непрочность одной из створок клапана между левым предсердием и левым желудочком. Эта патология обычно протекает скрыто и выявляется случайно. Мерцательная аритмия может стать первым ее проявлением.
Как протекает мерцательная аритмия?
Мерцательная аритмия бывает нескольких типов: пароксизмальная, устойчивая и постоянная. Пароксизмальная и устойчивая форма являются приступообразными. При пароксизмамольной форме приступы возникают с различной частотой и длятся от нескольких минут до 7 дней, главная особенность пароксизмальной формы — способность к самопроизвольному восстановлению ритма. Устойчивая форма (аритмия длится более 7 дней) не может самостоятельно прекратиться, для ее устранения всегда необходимо врачебное вмешательство. Постоянная форма мерцательной аритмии вообще не поддается устранению.
Очень часто приступ аритмии провоцируется:
• употреблением большего, чем обычно, количества алкоголя;
• в любой день можно ожидать проявления аритмии у людей с заболеваниями щитовидной железы (особенно с ее избыточной функцией) и некоторыми другими гормональными расстройствами;
• часто аритмия развивается после хирургических вмешательств, инсульта, различных стрессов;
• Провоцировать ее развитие могут обильная еда, запоры, некоторые лекарства. Например, прием мочегонных с целью похудеть нередко приводит на больничную койку;
• высок риск развития мерцательной аритмии у людей, страдающих сахарным диабетом, особенно если диабет сочетается с ожирением и повышенным артериальным давлением.
Иногда аритмия протекает незаметно. Только прощупав пульс, можно установить нерегулярность сердечных сокращений. Нередко болезнь выявляется лишь во время диспансерного обследования на ЭКГ
Чаще приступ ощущается как внезапно возникшее учащенное неритмичное сокращение сердца, сопровождаемое слабостью, чувством нехватки воздуха, головокружением, иногда болями в сердце
Мерцательная аритмия опасна тем, что нередко она сопровождается тахикардией, то есть повышением частоты сердечных сокращений. При этом на сердце падает колоссальная нагрузка. В результате могут появиться боли за грудиной – симптомы стенокардии или даже инфаркта миокарда. Из-за аритмии может снизиться эффективность работы сердца. Это приведет к другому осложнению – сердечной недостаточности. При этом человек чувствует удушье, ему кажется, что не хватает воздуха.
Как вести себя во время приступа мерцательной аритмии?
Если приступ неритмичного сердцебиения возник у Вас впервые, то необходимо как можно скорее обратиться к врачу или вызвать бригаду скорой помощи. Независимо от самочувствия – важно зафиксировать нарушения ритма на ЭКГ. Первый приступ может закончиться самостоятельно, а может затянуться, но устранить его необходимо в пределах первых двух суток. Чем дольше длится приступ, тем сложнее его устранить. Если приступ мерцательной аритмии длится более 2- суток, то устранить мерцательную аритмию можно только после длительной (3-4 недели) специальной подготовки.
Если приступы мерцательной аритмии возникали уже не раз, то необходимо посоветоваться со своим врачом о том, как вести себя во время приступа, какие лекарства принимать постоянно.
Если приступы мерцательной аритмии короткие, хорошо переносятся, то обычно нет необходимости в постоянной медикаментозной терапии, достаточно прием препарата только для снятия пароксизма аритмии (принцип «таблетка в кармане»).
При устойчивой форме мерцательной аритмии (длится более 7 суток) врач может выбрать как тактику устранения мерцательной аритмии, так тактику сохранения мерцательной аритмии (контроль частоты ритма)
Главная проблема при устойчивой форме мерцательной аритмии заключается не в том, чтобы восстановить ритм, не в том, чтобы его эффективно удержать в дальнейшем.
Оценивая шансы на длительное сохранение нормально ритма, врач учитывает самые разные факторы: причину возникновения мерцательной аритмии длительность существования мерцательной аритмии, характер заболевания сердца и наличие сопутствующих заболеваний, эффективность назначенного ранее лечения. Если шансы на длительное удержание синусового ритма велики, то его нужно восстанавливать, в противном случае этого делать не стоит.
Как лечат постоянную форму мерцательной аритмии?
Основные задачи лечения:
— нормализация частоты сердечных сокращений с помощью лекарственных препаратов. Необходимо стремиться довести ритм сердечных сокращений до 60 – 80 ударов в минуту в покое а во время физических нагрузок не выше 120 в минуту.
— предотвращение тромбообразования в полостях сердца и снижение риска тромбоэмболических осложнений.
Для контроля частоты сердечных сокращений используются различные антиаритмические препараты. Для предупреждения тромбоэмболических осложнений используется прием антикоагулянтов, при этом необходим постоянный контроль эффективности приема препарата с помощью показателя МНО (международное нормализованное отношение). Этот показатель должен составлять от 2,0 до 3,0 единиц.

Лечение мерцательной аритмии. Как самостоятельно снять приступ?
Необходимость лечения мерцательной аритмии, даже при отсутствии внешних симптомов и нормальном общем состоянии больного не вызывает сомнения у врачей. Как лечат мерцательную аритмию? Как справиться с впервые возникшим приступом? Об этом в статье.
Необходимость лечения мерцательной аритмии, даже при отсутствии внешних симптомов и нормальном общем состоянии больного не вызывает сомнения у врачей. Нарушения ритма опасны своими осложнениями — развитием тромбоэмболии сосудов головного мозга, коронарных артерий, сосудов кишечника и других органов. Оставлять без внимания аритмию нельзя, это может привести к тяжким последствиям для здоровья, инвалидности и даже смерти.
На сегодняшний день существуют несколько эффективных способов коррекции сердечного ритма при мерцательной аритмии.
- Консервативная медикаментозная терапия.
- Хирургическое лечение.
Лекарства при мерцательной аритмии
На первый план при мерцательной аритмии выступает консервативная медикаментозная терапия, подразумевающая прием препаратов, регулирующих частоту сокращений сердца, предотвращающих образование тромбов и развитие тяжелых осложнений аритмии. Лечение назначается с учетом тяжести аритмии и состояния больного. В 60 % случаев оно позволяет значительно улучшить качество жизни человека, но, к сожалению, лишь на время.
При длительном применении организм привыкает к лекарству, и оно утрачивают свою былую эффективность. К счастью, в арсенале врачей не один, а множество противоаритмических препаратов. Замена одного на другой позволяет продолжить медикаментозную коррекцию сердечного ритма длительное время. Только исчерпав все возможности консервативной терапии, кардиологи предлагают больному хирургическое лечение мерцательной аритмии.
Операция, которая избавляет от аритмии
Хирургическое лечение мерцательной аритмии — высокоэффективный метод коррекции сердечного ритма. Операция избавляет от проблемы в 70-85% случаев.
На сегодня используется несколько вариантов хирургического вмешательства.
- Катетерная аблация. Это малоинвазивная операция, в ходе которой через подключичную вену к сердечной мышце подводится специальный инструмент и с помощью лазера, холода, электрического импульса или химического реагента нейтрализуются клетки, генерирующие патологические импульсы, заставляющие предсердия сокращаться в бешеном темпе.
- Имплантация кардиостимулятора. Кардиостимулятор — миниатюрный медицинский прибор, который вживляется под кожу в области подключичной ямки, электрод от него подводится к сердечной мышце. Он генерирует электрические импульсы, заставляя сердце сокращаться в определенном темпе.
- Понятно, что появление симптомов аритмии должно стать поводом для обращения за медицинской помощью. Даже если приступ был коротким, если нарушение общего состояния ограничилось слабостью, легким головокружением, сердцебиением необходимо в ближайшее время отправиться на прием к кардиологу.
- Затянувшийся приступ мерцательной аритмии грозит тромбозом, поэтому надеяться на то, что все пойдет само, не следует. Если вы уже знаете свой диагноз, неоднократно принимали противоаритмические препараты, но теперь они не помогают, необходимо вызвать кардиологическую бригаду «Скорой помощи».
- Если приступ сердцебиения сопровождается болью за грудиной, резкой слабостью, ощущением нехватки воздуха срочно вызывайте «Скорую помощь» и позовите на помощь родных или соседей. Примите успокаивающее средство, например, Корвалол, Валокардин, сядьте удобно, откинувшись на спинку кресла, или прилягте на кровать и прибегните к одному из способов рефлекторной коррекции ритма. Все способы рефлекторного купирования аритмии подразумевают повышение активности и влияния на сердце блуждающего нерва, и тем самым уменьшение частоты сердечных сокращений.
- Надавливание на глазные яблоки в течение нескольких минут в ряде случае приводит к купированию аритмии, однако не рекомендуется из-за высокой вероятности отслойки сетчатки.
- Массаж каротидных синусов, расположенных с двух сторон, на боковых поверхностях шеи возле гортани. Этот способ коррекции ритма не приемлем для пожилых людей, у которых чаще всего отмечаются атеросклеротические изменения кровеносных сосудов. Массаж может быть чреват отрывом атеросклеротической бляшки и развитием инфаркта головного мозга.
- Массаж солнечного сплетения, расположенного в верхней центральной части живота под ложечкой, осуществляется кулаком, но у тучных больных очень сложно «достучаться» до нужного нервного узла.
- Глубокое дыхание с задержкой на выдохе приводит к повышению концентрации углекислого газа в крови и уменьшению частоты сердечных сокращений.
- Прием натуживания считается наиболее приемлемым и эффективным при мерцательной аритмии.
- Если самостоятельно справиться с аритмией не удается, состояние ухудшается даже после приема противоаритмического препарата, скорее всего, придется лечь в кардиологический стационар. С сердцем шутки плохи!
По сути, хирургическое лечение мерцательной аритмии, как и консервативная терапия, направлено на нормализацию частоты сердечных сокращений и восстановление кровообращения в организме.
Открытые операции на сердце при мерцательной аритмии сегодня практически не используются. Внедрение в практику малоинвазивных методик лечения позволило строить планы на отдаленное будущее людям, которые ранее были лишены возможности жить полноценной жизнью. Сегодня хирургическое лечение мерцательной аритмии применимо даже у тяжелобольных с огромным багажом сопутствующих заболеваний.
Как помочь себе самому?
Что делать если приступ возник впервые или не поддается коррекции подручными средствами?
Купирование и предупреждение пароксизмальных аритмий сердца
РГМУ
П ароксизмальные нарушения ритма сердца являются одним из частых проявлений сердечно–сосудистых заболеваний. Такие аритмии. как желудочковая и суправентрикулярная тахикардия, пароксизмы мерцания и трепетания предсердий, могут вызывать тяжелые расстройства гемодинамики, приводить к развитию отека легких, аритмогенного шока, острой коронарной недостаточности и т.д. Некоторые виды аритмий. в частности, желудочковая тахикардия, особенно полиморфная, «пируэтная», мерцание предсердий при синдроме WPW, могут трансформироваться в трепетание и фибрилляцию желудочков и быть причиной внезапной остановки кровообращения. Поэтому больные с опасными видами аритмий нередко нуждаются в оказании помощи, направленной на экстренное купирование и профилактику пароксизмов. В то же время известно, что при проведении антиаритмической терапии возможны серьезные осложнения. Поэтому вопросы лечения и профилактики пароксизмальных аритмий весьма актуальны, но их решение нередко вызывает затруднения у врачей. Имеющиеся в литературе данные относительно тактики неотложной терапии пароксизмальных аритмий [1–7] не лишены противоречий.
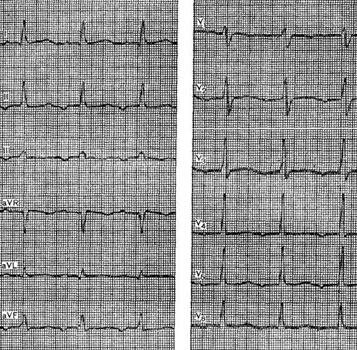
Для успешного купирования пароксизмальных аритмий необходима точная идентификация их разновидностей по данным ЭКГ. Основные виды этих аритмий, разделенные по принципу дифференцированной тактики лечения, и их ЭКГ признаки представлены в таблице 1.
Экспресс–диагностика пароксизмальных аритмий может вызывать затруднения. В частности, пароксизмальную суправентрикулярную тахикардию или трепетание предсердий с аберрантными желудочковыми комплексами бывает трудно отличить от желудочковой тахикардии. В ряде случаев точная диагностика возможна лишь при помощи регистрации пищеводного отведения ЭКГ, позволяющего выявить зубцы Р или волны F, не различающиеся в стандартных отведениях.
При определении тактики и методов лечения аритмий важно учитывать, каким заболеванием страдает больной, какие факторы способствуют возникновению и купированию аритмии. Например, у больных ишемической болезнью сердца для купирования пароксизмов, сопровождающихся признаками ишемии миокарда, более оправдано применение верапамила или пропранолола, которые обладают антиангинальным действием; при наличии признаков сердечной недостаточности целесообразно использование амиодарона или дигоксина; при аритмиях, развившихся на фоне нарушений электролитного баланса, лечение должно включать в себя препараты магния. Среди антиаритмиков, применяющихся для нормализации ритма при нарушении электролитного баланса, эффективно назначение препарата Магнерот . содержащего в своем составе 500 мг оротата магния. Оротат магния не усугубляет внутриклеточный ацидоз (в отличие от препаратов, содержащих лактат магния), который часто встречается у пациентов при сердечной недостаточности. Кроме того, входящая в состав Магнерота оротовая кислота участвует в процессе обмена веществ в миокарде и фиксирует магний на АТФ в клетке, что необходимо для проявления его действия. Препарат назначают по 2 т. 3 р/сут в течение 7 дней, затем по 1 т. 2–3 р/сут. Продолжительность курса лечения 4–6 недель.
При выборе антиаритмического препарата важное значение может иметь учет результатов предшествующей терапии, а также субъективного отношения пациента к назначаемому лечению. Оценка всех этих данных играет важную роль в подборе эффективной терапии и уменьшении риска побочных эффектов. Последнее обстоятельство особенно существенно, т.к. антиаритмическая терапия может привести к более тяжелым последствиям, чем сама аритмия. По нашим данным [2], при проведении экстренной медикаментозной антиаритмической терапии серьезные, угрожающие жизни осложнения наблюдаются в 3,5% случаев . В связи с этим следует тщательно взвешивать целесообразность попыток быстро купировать аритмию внутривенным введением антиаритмиков на догоспитальном этапе. По нашему мнению, такие попытки допустимы в двух ситуациях: 1 – если гемодинамика стабильна, пароксизм субъективно плохо переносится, вероятность восстановления нормального ритма высока и в случае успеха госпитализация не потребуется; 2 – если имеются тяжелые расстройства гемодинамики или высока вероятность развития фибрилляции (асистолии) желудочков и транспортировка пациента в таком состоянии представляет высокий риск. В последнем варианте, который встречается довольно редко, допустимо использование электроимпульсной терапии (ЭИТ). Значительно чаще состояние больного позволяет его госпитализировать с учетом того, что антиаритмическая терапия в условиях стационара менее рискована.
Учитывая все перечисленные факторы, при определении тактики лечения необходимо иметь в виду, что одним из основных является характер аритмии.
Пароксизмальная суправентрикулярная тахикардия
Этот собирательный термин обобщает различные виды предсердной и атриовентрикулярной тахикардии. Наиболее частыми из них являются атриовентрикулярная реципрокная тахикардия, ортодромная тахикардия при скрытом или явном синдроме WPW и реципрокная предсердная (табл. 1). Данные аритмии имеют различия в тактике купирования.
При атриовентрикулярной реципрокной и ортодромной тахикардии . связанной со скрытым синдромом предвозбуждения желудочков, купирование следует начинать с механических приемов раздражения блуждающего нерва, среди которых наиболее действенны натуживание на высоте глубокого вдоха и массаж каротидного синуса. Не следует применять рекомендуемое рядом авторов давление на глазные яблоки из–за опасности повреждения глаз, болезненности этой манипуляции и меньшей, по сравнению с указанными выше пробами, эффективности. При отсутствии эффекта от указанных механических приемов следует ввести аденозинтрифосфат (АТФ) внутривенно быстро струйно в дозе 20 мг, если нет указаний на синдром слабости синусового узла (СССУ) и типичный синдром WPW. Этому препарату отдается предпочтение из–за относительно малого риска побочных действий. При отсутствии эффекта в случае стабильной гемодинамики можно прибегнуть к внутривенному введению верапамила в дозе 10 мг быстро струйно. В качестве альтернативных препаратов могут быть использованы новокаинамид, аймалин или амиодарон. Возможно применение и других препаратов, в частности, пропранолола, пропафенона, дизопирамида, которые по ситуации могут быть использованы не только внутривенно, но и перорально. При отсутствии эффекта показана ЭИТ. Последняя является средством выбора при атриовентрикулярной тахикардии с тяжелыми нарушениями гемодинамики (аритмогенный шок, отек легких, церебральная дисциркуляция).
При умеренно выраженных гемодинамических расстройствах (так называемой нестабильной гемодинамике) в случае неэффективности вагусных проб и АТФ можно ввести внутривенно амиодарон или дигоксин, а после улучшения состояния, если ритм не восстановился, прибегнуть к плановой пероральной терапии или ЭИТ.
У больных с тяжелыми формами СССУ (синдром бради– и тахикардии, приступы асистолии) средством выбора при купировании пароксизмов тахикардии является электрокардиостимуляция (ЭКС), возможно также проведение ЭИТ в условиях блока интенсивной терапии.
У больных с типичным синдромом WPW при купировании приступов тахикардии (в том числе с узкими комплексами QRS) не следует использовать верапамил, АТФ и сердечные гликозиды из–за опасности развития антидромной тахикардии с широкими комплексами QRS и высокой частотой ритма с возможным переходом в трепетание желудочков. В таких случаях можно применять вагусные пробы, новокаинамид или амиодарон внутривенно, могут быть эффективны также аймалин и пропафенон. При антидромной тахикардии с широкими желудочковыми комплексами эффективны те же препараты и ЭИТ (проведение вагусных проб нецелесообразно).
Обобщенный алгоритм купирования пароксизмов атриовентрикулярной тахикардии представлен на рисунке 1.
Рис. 1. Алгоритм купирования пароксизмов суправентрикулярной тахикардии
При пароксизмах предсердной реципрокной тахикардии для купирования атак и для урежения сердечного ритма можно использовать верапамил, бета–адреноблокаторы, амиодарон или дигоксин, а также ЭИТ. Автоматическая и хаотическая предсердные тахикардии чаще требуют не экстренной, а плановой терапии.
Пароксизмальное мерцание предсердий
Этим термином обозначают мерцание предсердий давностью не более 7 суток с возможностью спонтанного купирования. Приступы мерцания предсердий, особенно нормо– и брадисистолической формы, нередко не вызывают выраженных гемодинамических расстройств, могут не сопровождаться заметным ухудшением состояния и самочувствия больного. При этих обстоятельствах экстренная антиаритмическая терапия не требуется, т.к. она может ухудшить состояние пациента. Однако попытки восстановить нормальный ритм целесообразны, и делать это лучше с помощью назначаемых внутрь антиаритмических препаратов. Среди последних в первую очередь можно назвать пропафенон в дозе 450–600 мг однократно и хинидин по 200 мг через 4 часа в суммарной дозе до 1,2 г. Восстановлению синусового ритма могут способствовать также пропранолол (20 мг на прием), Магнерот (1000 мг 3 раза в сутки). У больных с выраженной органической патологией сердца. с клиническими признаками сердечной недостаточности или артериальной гипотензией хинидин, пропафенон и пропранолол не показаны. В таких случаях можно использовать амиодарон в дозе 1,2–1,8 г в сутки или дигоксин в сочетании с препаратами калия и магния (Магнерот ). При плохо субъективно переносимой тахисистолической форме аритмии со стабильной гемодинамикой могут быть целесообразны попытки восстановить синусовый ритм с помощью внутривенного введения антиаритмиков. В нашей стране для этой цели чаще всего используют новокаинамид в дозе до 1,0 г, вводимый в течение 10–20 минут. Большей эффективностью обладает аймалин, который вводится внутривенно в течение 10–15 минут в дозе до 100 мг. В зарубежной литературе имеются указания на высокую купирующую эффективность препарата класса IC флекаинида, а также препаратов III–го класса дофетилида и ибутилида [8]. Представителем последнего класса является отечественный препарат нибентан, купирующая эффективность которого при данной аритмии составляет около 80% [9]. При приступах, сопровождающихся критическими нарушениями гемодинамики, а также при пароксизмах с резко выраженной тахикардией и широкими комплексами QRS у больных с синдромом WPW показана экстренная ЭИТ, однако такие случаи встречаются нечасто. При менее выраженных нарушениях гемодинамики может быть использован амиодарон внутривенно струйно и капельно в дозе до 1,5 г в сутки или дигоксин с последующей (при необходимости) плановой антиаритмической терапией или ЭИТ.
Имеется ряд состояний, при которых попытки экстренного купирования пароксизмов мерцания предсердий не показаны. К таким состояниям относятся тяжелые формы СССУ, высокий риск тромбоэмболий, выраженные хронические расстройства гемодинамики, приступы аритмии, продолжающиеся более двух суток, и некоторые другие. В таких случаях лечение должно быть направлено на стабилизацию гемодинамики, урежение ритма сердца и профилактику тромбоэмболий.
Алгоритм антиатирмической терапии при пароксизмах мерцания предсердий тахисистолической формы представлен на рисунке 2.
Рис. 2. Алгоритм лечения пароксизмов мерцания предсердий (с тахисистолией желудочков)
При пароксизмах мерцания предсердий с брадисистолией желудочков антиаритмическая терапия, как правило, не показана.
При персистирующей и постоянной формах мерцания предсердий неотложная помощь может требоваться лишь в случаях резкого учащения ритма желудочков и имеет целью урежение последнего, улучшение состояния и самочувствия больного. Это обычно достигается внутривенным введением верапамила или дигоксина.
При лечении мерцания предсердий наряду с антиаритмическими препаратами следует назначать антитромботические средства, которые являются важной составной частью плановой терапии таких больных.
Пароксизмальное трепетание предсердий
Трепетание предсердий. являясь одной из форм мерцательной аритмии, по клиническим проявлениям мало отличается от мерцания предсердий, однако характеризуется несколько большей стойкостью пароксизмов и большей резистентностью к антиаритмическим препаратам. Различают правильную (ритмичную) и неправильную формы данной аритмии. Последняя по клинике имеет большее сходство с мерцанием предсердий. Кроме того, выделяют два основных типа трепетания предсердий: 1 – классическое (типичное); 2 – очень быстрое (атипичное). Их отличительные признаки представлены в таблице 1.
Тактика лечения пароксизмов трепетания предсердий в значительной мере зависит от степени выраженности гемодинамических расстройств и самочувствия больного. Данная аритмия, даже при значительной тахисистолии желудочков, нередко не вызывает резких нарушений гемодинамики и мало ощущается пациентом. К тому же такие пароксизмы обычно трудно купируются внутривенным введением антиаритмиков, которые могут даже вызвать ухудшение состояния больного. Поэтому в таких случаях экстренная терапия, как правило, не требуется. При плохой переносимости аритмии можно ввести внутривенно верапамил или пропранолол, а при наличии гемодинамических расстройств – дигоксин, что позволит уредить ритм желудочков и улучшить состояние больного. Таким образом, приступы трепетания предсердий чаще следует купировать не в экстренном, а в плановом порядке. Исключение составляют нечасто встречающиеся случаи, когда приступы данной аритмии вызывают критические расстройства гемодинамики. В таких ситуациях показана экстренная ЭИТ.
Говоря о медикаментозном лечении данной аритмии, следует иметь в виду, что, по данным авторов концепции «Сицилианского гамбита», пароксизмы трепетания предсердий 1–го типа лучше купируются препаратами класса IA (хинидином, новокаинамидом, дизопирамидом), однако при использовании препаратов этого класса имеется риск парадоксального учащения ритма желудочков, поэтому лучше в первую очередь применять верапамил или b–адреноблокаторы. Пароксизмы трепетания предсердий 2–го типа лучше купируются препаратами III–го класса, в частности, амиодароном. Отечественными авторами [9] отмечена высокая эффективность нибентана при купировании трепетания предсердий.
Трепетание предсердий, рефрактерное к лекарственным средствам, устраняют с помощью частой стимуляции предсердий через пищеводный электрод или посредством ЭИТ.
Пароксизмальная желудочковая тахикардия
Этим термином обозначают ритмы, исходящие из эктопических очагов, расположенных дистальнее бифуркации пучка Гиса с частотой импульсации 130–250 в минуту, а также залпы желудочковых экстрасистол более 5 подряд. Эпизоды, длящиеся более 30 сек. называют стойкой, а менее – нестойкой желудочковой тахикардией. Кроме того, в зависимости от постоянства или изменчивости формы желудочковых комплексов, различают моно– и полиморфную желудочковую тахикардию. Кратковременные эпизоды желудочковой тахикардии могут протекать бессимптомно, стойкая тахикардия, как правило, вызывает гемодинамические нарушения. Известно, что у больных с органическими заболеваниями сердца. особенно при снижении сократительности левого желудочка, желудочковая тахикардия может быть самостоятельным фактором, отягощающим жизненный прогноз. Некоторые виды пароксизмальной желудочковой тахикардии, особенно полиморфная («пируэтная»), могут непосредственно переходить в трепетание и мерцание желудочков, быть причиной остановки кровообращения и внезапной аритмической смерти. Поэтому пароксизмальная желудочковая тахикардия почти всегда требует специальной терапии, направленной на устранение и предупреждение приступов.
Тактика экстренного купирования пароксизмов желудочковой тахикардии в значительной мере зависит от степени выраженности гемодинамических расстройств . При наличии тяжелых нарушений гемодинамики (их варианты указаны выше) показана экстренная ЭИТ. При умеренно выраженных признаках нестабильной гемодинамики следует отдать предпочтение внутривенному введению амиодарона в дозе 150 мг за 10 минут, затем 300 мг в течение 2 часов с последующей медленной инфузией до 1800 мг в сутки. Альтернативой может служить струйное введение лидокаина в дозе до 200 мг в течение 5 минут. При отсутствии эффекта и усугублении гемодинамических нарушений показана ЭИТ. При стабильной гемодинамике купирование лучше начинать с введения лидокаина в указанной выше дозе, а при отсутствии эффекта использовать новокаинамид в дозе до 1,0 г в течение 10–20 минут. При снижении систолического артериального давления ниже 100 мм этот препарат можно сочетать с мезатоном. Помимо новокаинамида, можно применять мексилетин в дозе до 250 мг или аймалин до 100 мг внутривенно в течение 10–20 минут, а также амиодарон в указанной выше дозе. При отсутствии эффекта показана ЭИТ. Алгоритм купирования пароксизмов желудочковой тахикардии представлен на рисунке 3.
Рис. 3. Алгоритм купирования пароксизмов желудочковой тахикардии
Для купирования пароксизмов полиморфной желудочковой тахикардии типа «пируэт» можно использовать лидокаин или сернокислую магнезию внутривенно, а также ЭИТ. При наличии синдрома удлиненного интервала QT не следует применять препараты, замедляющие реполяризацию желудочков, в частности, амиодарон, новокаинамид, аймалин и др. хотя при полиморфной желудочковой тахикардии без удлинения интервала QT использование этих препаратов допустимо. Различают врожденное и приобретенное удлинение интервала QT. Врожденный синдром удлиненного QT–интервала представляет собой сочетание увеличения длительности QT–интервала на обычной ЭКГ с пароксизмами желудочковой тахикардии «пируэт», клинически проявляющимися синкопальными состояниями и нередко заканчивающимися «внезапной смертью» у детей и подростков. Приобретенное удлинение QT интервала может возникнуть при атеросклеротическом или постинфарктном кардиосклерозе, при кардиомиопатии, на фоне и после перенесенного мио– или перикардита. Увеличение дисперсии интервала QT (более 47 мс) может также являться предиктором развития аритмогенных синкопальных состояний у больных с аортальными пороками сердца. Пациентам с врожденным удлинением интервала QT необходим постоянный прием b–блокаторов в сочетании с препаратами Магнерота (2 табл. 3 раза в день). Для купирования приобретенного удлиненного интервала QT применяется внутривенное введение Кормагнезина–400 из расчета 0,5–0,6 г магния в 1 час в течение первых 1–3–х суток с последующим переходом на ежедневный пероральный прием Магнерота 2 табл. 3 раза не менее 4–12 недель. Имеются данные, что у больных острым инфарктом миокарда, получавших подобную терапию, отмечены нормализация величины и дисперсии интервала QT и частоты желудочковых нарушений ритма.
Недавно было проведено исследование 26 школьников с удлинением QT–интервала (QTдолж = 0,329±0,005 с, QTизм = 0,362±0,006 с) и пролапсом створок митрального клапана, которые получали пропранолол 10 мг два раза в сутки и препараты магния из расчета 200 мг в сутки. В этой группе пациентов значительное увеличение QTдолж на ЭКГ – на 9,1% после лечения (до лечения – 0,329±0,005 сек, после лечения – 0,359±0,005, р
Нормализующее длительность QT–интервала действие препаратов магния нивелирует возможное удлинение интервала QT на ЭКГ под действием b–блокаторов (за счет урежения ритма), что документируется отсутствием статистически достоверной разницы после лечения между QTизм и QTдолж (QTизм – 0,363±0,007 с, QTдолж – 0,359±0,005 с, р>0,05).
Профилактика пароксизмальных аритмий
При пароксизмальных суправентрикулярных аритмиях (мерцание и трепетание предсердий, наджелудочковая тахикардия) профилактическую терапию целесообразно назначать главным образом при наличии частых (возникающих несколько раз в месяц) приступах . Исключение составляют больные со злокачественными, тяжело протекающими или угрожающими жизни пароксизмами, когда такое лечение необходимо и при более редких атаках. Обычно же при редких пароксизмах для больного выгоднее купировать их разовыми приемами антиаритмиков, чем принимать последние длительно для профилактики. Такой же тактики рекомендуется придерживаться при редких приступах доброкачественной желудочковой тахикардии.
Для профилактики пароксизмов наджелудочковых аритмий наиболее эффективны амиодарон, соталол и пропафенон; могут быть эффективны также этацизин, аллапинин и дизопирамид. Последние четыре препарата, относящиеся к классу IC, целесообразно назначать лишь больным с нерезко выраженной органической патологией сердца, при отсутствии снижения сократительной способности миокарда. При наличии выраженных изменений миокарда и снижения сократительности левого желудочка предпочтительно использование амиодарона; возможно назначение b–адреноблокаторов (атенолола, метопролола и др.), начиная с малых доз.
Учитывая возможность развития побочных действий и привыкания к антиаритмическим препаратам при длительном непрерывном их приеме, мы рекомендуем проводить профилактическую терапию в виде прерывистых курсов, прекращая лечение по достижении эффекта и возобновляя его по мере необходимости.
При злокачественных видах желудочковой тахикардии профилактическая терапия необходима вне зависимости от частоты приступов, и проводиться она должна непрерывно. Однако для уменьшения вероятности развития побочных эффектов и привыкания возможно чередование эффективных антиаритмиков, например, амиодарона и соталола. По данным рандомизированных исследований [10,11], последние два препарата наиболее эффективны при профилактике угрожающих жизни желудочковых аритмий.
В последние годы в клиническую практику все шире входит использование имплантируемых кардиовертеров–дефибрилляторов для снижения риска смерти больных, имеющих злокачественные желудочковые аритмии [12]. Изучаются возможности сочетанного применения этих аппаратов и медикаментозных антиаритмических средств.
В заключение необходимо подчеркнуть, что целью антиаритмической терапии является не только устранение и предупреждение пароксизмальных аритмий, но и улучшение жизненного прогноза, а для этого очень важно не допустить негативного гемодинамического и проаритмического действия назначаемых препаратов.
Литература:
1. Дощицин В.Л. Лечение аритмий сердца. М.,»Медицина», 1993.– 320 с.
2. Дощицин В.Л. Чернова Е.В. Неотложная помощь больным с нарушениями сердечного ритма. Российский кардиологический журнал, 1996, №6, с.13–17
3. Кушаковский М.С. Аритмии сердца (2–е издание). Санкт–Петербург, «Фолиант»,1998.–640 с.
4. Ардашев В.Н. Стеклов В.И. Лечение нарушений сердечного ритма. М.,1998.,165 с.
5. Фомина И.Г. Нарушения сердечного ритма. М. «Русский врач», 2003. – 192 с.
6. Бунин Ю.А. Лечение тахиаритмий сердца. М. 2003.– 114 с.
7. Прохорович Е.А. Талибов О.Б. Тополянский А.В. Лечение нарушений ритма и проводимости на догоспитальном этапе. Лечащий врач, 2002, №3, с. 56–60
8. ACC/AHA/ESC guidelines for management of patients with atrial fibrillation. European Heart J. 2001, 22, 1852–1923
9. Руда М.Я. Меркулова И.Н. Драгнев А.Г. и др. Клиническое изучение нового антиаритмического препарата Ш–го класса нибентана. Сообщение 2: эффективность у больных с суправентрикулярными нарушениями ритма. Кардиология, 1996, №6, с.28–37
10. The CASCADE Investigators. Randomized antiarrhythmic drug therapy in survivors of cardiac arrest. Amer. J. Cardiol.,1993, 72, 280–287
11. Mason J.W. for the Electrophysiologic Study vs Electrocardiographic Monitoring (ESVEM) Investigators. A comparison of electrophysiologic testing with Holter monitoring to predict antiarrhythmic drug efficacy for ventricular tachyarrhythmias. N.Engl.J.Med. 1993, 329,445–451
12. Siebels J. Kuck K. and the CASH Investigators. Implantable cardioverter defibrillator сompared with antiarrhythmic drug therapy in cardiac arrest survivors. Amer.Heart J.,1994, 127, 1139–1144



сосуды чистые аритмия трепетание предсердий идет как странить