Описание болезни болезнь шенлейна-геноха
Болезнь Шенлейна-Геноха — одно из наиболее распространенных заболеваний, связанных с поражением сосудистой стенки.
Причины болезни Шенлейна-Геноха
Заболевание возникает обычно у детей и подростков, реже у взрослых обоего пола после перенесенной инфекции — стрептококковой ангины или обострения тонзиллита, фарингита. а также после введения вакцин и сывороток, в связи с лекарственной непереносимостью, охлаждением и другими неблагоприятными воздействиями внешней среды.
Симптомы болезни Шенлейна-Геноха
аболевание начинается остро. На коже появляются сгруппированные точечные геморрагические элементы (петехии), в дальнейшем сливающиеся и образующие геморрагические пятна. Высыпания располагаются преимущественно на тыле стоп и разгибательнои поверхности голеней, а в выраженных случаях распространяются также на бедра, мошонку, ягодицы, поясницу и живот. Иногда за несколько часов до появления геморрагии возникают зудящие эритематозные папулы или уртикарные изменения (крапивница). Затем папулы и волдыри превращаются в типичную петехиальную геморрагическую экзантему.
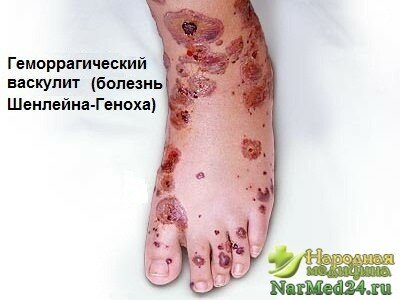
Сыпь проходит все стадии обратного развития кровоизлияния, оставляя после себя гиперпигментацию кожи. Отмечается склонность к волнообразиоМУ характеру течения геморрагических высыпаний: «подсыпание» новых пе-зсий на фОНе уже отцветающих элементов, а также рецидивы геморрагической сыпи после полного исчезновения прежних высыпаний. Иногда геморрагическая сыпь принимает генерализованный характер, захватывая туловище и верхние конечности, а в некоторых случаях возникают кровоизлияния также в слизистые оболочки. При тяжелом течении заболевания на коже образуются геморрагические пузыри, которые вскрываются, а на их месте образуются глубокие язвы.
Диагностика болезни Шенлейна-Геноха
Диагноз ставят на основании клинических данных, и он не требует дополнительных исследований для подтверждения. В анализе периферической крови обнаруживают разной степени выраженности лейкоцитоз, увеличенное ускорение СОЭ, нейтрофилез (увеличение количества нейтрофильных лейкоцитов), эозинофилию (увеличение количества эозинофилов), тромбоцитоз (увеличение количества тромбоцитов). Учитывая частое поражение почек, всем больным необходимо систематически делать анализы мочи. При наличии изменений в моче производят исследования для оценки функционального состояния почек.
В связи с тем что у 1/3 больных может быть ДВС-синдром, целесообразно регулярно подсчитывать количество тромбоцитов, а в период разгара болезни изучить состояние гемостаза больного (время свертывания венозной крови, устойчивость к гепарину, уровень фибриногена и фибрина в крови).
Лечение болезни Шенлейна-Геноха
Назначают антигистаминные и противовоспалительные препараты в общепринятых дозах. В острый период болезни необходим строгий постельный режим. В тяжелых случаях назначают гепарин (10 000 — 1 5 000 ЕД) 2 раза п/к в область живота до ликвидации признаков гиперкоагуляции. При абдоминальном синдроме показано введение больших доз метилпреднизолона в!в до 1 г в сутки в течение З дней. При хроническом течении могут быть рекомендованы аминохинолиновые препараты, большие дозы аскорбиновой кислоты (до 3 г/сут), рутин.
При очаговой инфекции показана санация — консервативная или хирургическая.
Некоторым больным с хроническим рецидивирующим течением кожной пурпуры или гломерулонефрита может быть рекомендована климатотерапия (юг Украины, Южный берег Крыма, Северный Кавказ).
Популярные консультации по заболеванию Болезнь Шенлейна-Геноха
Здравствуйте. Хотела бы уточнить у Вас как быть при врожденном пороке сердца. Мне 22 года, операцию сделана была в 8 месяцев, группу порока. Евгения, Киев  Отвечает врач
Отвечает врач
Шидловский Игорь Валерьевич Як лікувати атеросклероз? На скільки ця хвороба загрожує життю? анна, острог Отвечает врач
Гдаль Владимир Аркадьевич Mоей жене 57 лет, врачи поставили диагноз атеросклероз аорты, кардиолог назначил следующее лечение: рипронат 500мг. 1капсула утром, кордал. Анатолий, Каракол Кыргызстан  Отвечает врач
Отвечает врач
Шидловский Игорь Валерьевич Все консультации
Геморрагический васкулит (болезнь Шенлейна — Геноха)
ГЕМОРРАГИЧЕСКИЙ ВАСКУЛИТ (болезнь Шенлейна — Геноха) — системное поражение капилляров, артериол, венул, главным образом кожи, суставов, брюшной полости и почек.
Этиология. Заболевание возникает обычно у детей и подростков, реже у взрослых обоего пола после перенесенной инфекции — стрептококковой ангины или обострения тонзиллита, фарингита. а также после введения вакцин и сывороток, в связи с лекарственной непереносимостью, охлаждением и другими неблагоприятными воздействиями внешней среды.
Патогенез связан с иммунными нарушениями — повышением уровня циркулирующих иммунных комплексов, с которыми связывается поражение стенки сосудов, что приводит к повышению их проницаемости, отеку и пурпуре различной локализации.
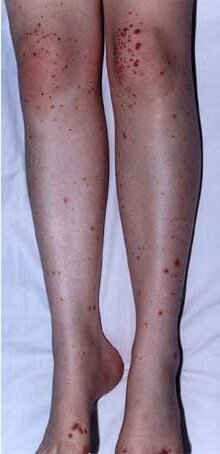
Симптомы, течение. Заболевание нередко проявляется триадой: мелкоточечные красные, иногда сливающиеся геморрагические высыпания на коже (пурпура), преходящие артралгии (или артрит), преимущественно крупных суставов, и абдоминальный синдром. Начальные кожные высыпания располагаются на разгибательных поверхностях конечностей, иногда на туловище, заканчиваются остаточной пигментацией, которая может оставаться длительное время. Чаще поражаются нижние конечности. Кожные высыпания могут быть единственным проявлением болезни.
Мигрирующие симметричные полиартриты, обычно крупных суставов, наблюдаются более чем у 2/3 больных, сопровождаясь болью различного характера — от кратковременной ломоты до острейшей, приводящей больных к обездвиженности. Артрит нередко совпадает по времени с появлением и локализацией пурпуры.
Абдоминальный синдром (брюшная пурпура) характеризуется внезапно развивающейся кишечной коликой. Боль обычно локализуется вокруг пупка, но нередко и в других отделах живота (в правой подвздошной области, правом подреберье, эпигастрии), симулируя аппендицит, холецистит, панкреатит. Боль усиливается при пальпации. Одновременно у бальных наблюдается типичная картина абдоминального синдрома — бледность кожных покровов, осунувшееся лицо, запавшие глаза, заостренные черты лица, сухой язык. признаки раздражения брюшины. Больные обычно лежат на боку, прижав ноги к животу, мечутся. Одновременно с коликой появляются кровавая рвота. жидкий стул нередко с прожилками крови. Все разнообразие брюшной пурпуры можно уложить в следующие варианты: типичная колика, абдоминальный синдром, симулирующий аппендицит или прободение кишок, абдоминальный синдром с инвагинацией. Этот перечень вариантов определяет тактику совместного наблюдения терапевтами и хирургами, необходимость своевременного оперативного вмешательства (прободение кишечника, инвагинация).
Нередко в патологический процесс вовлекаются почки в виде гематурического гломерулонефрита за счет поражения капилляров клубочков. Однако при исходе гломерулонефрита в хронический почечная патология может быть разнообразной — от мочевого синдрома до диффузного гломерулонефрита гипертонического или смешанного типа. При общем благоприятном течении нефрита возможны исходы в хронический прогрессирующий нефрит с почечной недостаточностью.
Другие клинические признаки (поражение ЦНС, геморрагические пневмонии, миокардиты и серозиты) наблюдаются редко и распознаются при специальных исследованиях. Лабораторные данные малохарактерны — обычно наблюдается лейкоцитоз, наиболее выраженный при абдоминальном синдроме, со сдвигом формулы влево вплоть до юных СОЭ обычно повышена, особенно при абдоминальном синдроме и полиартритах.
При остром течении заболевание начинается внезапно и течет бурно с многосимптомной клиникой болезни, часто осложняясь нефритом. При хроническом течении большей частью речь идет о рецидивирующем кожно-суставном синдроме (ортостатическая пурпура пожилых). Диагноз при наличии характерной триады или только геморрагических высыпаний на коже затруднений не вызывает. Однако синдром геморрагического васкулита может наблюдаться при инфекционном эндокардите. различных васкулитах, диффузных болезнях соединительной ткани и др. У пожилых лиц необходимо исключить макроглобулинемическую пурпуру Вальденстрема.
Лечение. Назначают антигистаминные и противовоспалительные препараты в общепринятых дозах. В острый период болезни необходим строгий постельный режим. В тяжелых случаях назначают гепарин (10 000 — 1 5 000 ЕД) 2 раза п/к в область живота до ликвидации признаков гиперкоагуляции. При абдоминальном синдроме показано введение больших доз метилпреднизолона в!в до 1 г в сутки в течение З дней. При хроническом течении могут быть рекомендованы аминохинолиновые препараты, большие дозы аскорбиновой кислоты (до 3 г/сут), рутин. При очаговой инфекции показана санация — консервативная или хирургическая. Некоторым больным с хроническим рецидивирующим течением кожной пурпуры или гломерулонефрита может быть рекомендована климатотерапия (юг Украины, Южный берег Крыма, Северный Кавказ).
Геморрагический васкулит
Геморрагический васкулит — заболевание с преимущественным поражением капилляров кожи, суставов, желудочно-кишечного тракта и почек.
Геморрагический васкулит может начаться в любом возрасте. Однако до 3 лет дети болеют редко. Максимальное число случаев геморрагического васкулита приходится на возраст 4-12 лет.
Начало заболевания возможно через 1-4 недели после ангины. ОРВИ. скарлатины или другого инфекционного заболевания. У ряда больных развитию болезни предшествуют вакцинация, лекарственная непереносимость, пищевая аллергия. травма, охлаждение.
В основе геморрагического васкулита лежат повышенная продукция иммунных комплексов, активация системы комплемента, повышение проницаемости сосудов, повреждение стенки капилляров.
Проявления геморрагического васкулита
У большинства детей геморрагический васкулит начинается с типичных кожных высыпаний — это мелкопятнистые, симметрично расположенные синячковые элементы, не исчезающие при надавливании. Сыпь локализуется на разгибательных поверхностях конечностей, вокруг суставов, на ягодицах. Высыпания на коже лица, туловища, ладонях и стопах бывают реже. Интенсивность сыпи различна — от единичных до множественных элементов с тенденцией к слиянию. При угасании сыпи остается пигментация, на месте которой при частых рецидивах появляется шелушение.
Поражение суставов — второй характерный признак геморрагического васкулита, наблюдающийся у 2/3 больных. Обычно он появляется одновременно с сыпью на 1-й неделе болезни, либо в более поздние сроки. Характер поражения суставов варьирует от кратковременных суставных болей до воспаления. Поражаются преимущественно крупные суставы, особенно коленные и голеностопные. Развивается околосуставной отек с изменением формы суставов и болезненностью; боли держатся от нескольких часов до нескольких дней. Стойкой деформации суставов с нарушением их функции не бывает.
Боли в животе — третий по частоте признак геморрагического васкулита. Он может появиться одновременно с поражением кожи и суставов, а может предшествовать кожно-суставным изменениям. Одни больные жалуются на умеренные боли в животе, которые не сопровождаются расстройствами пищеварения, не причиняют особых страданий и проходят самостоятельно или в первые 2-3 дня от начала лечения. У других боли в животе носят приступообразный характер, возникают внезапно по типу кишечной колики, не имеют четкой локализации. Болевые приступы могут повторяться многократно в течение суток и продолжаться до нескольких дней. Больные жалуются на тошноту, рвоту, неустойчивый стул, иногда повышение температуры. В редких случаях на фоне указанной клинической картины отмечаются эпизоды кишечных и желудочных кровотечений.
С какой целью интересуетесь данной болезнью?
Врач поставил такой диагноз, ищу подробности или сомневаюсь
Подозреваю у себя или знакомого эту болезнь, ищу подтверждения/опровержения
Я врач/ординатор, уточняю для себя детали
Я студент медвуза или парамедик, уточняю для себя детали
Фото: кожа при геморрагическом васкулите
Поражение почек при геморрагическом васкулите наблюдается реже, чем остальные проявления болезни. Поражение почек может быть различным — от тех, которые быстро исчезают на фоне терапии, до выраженной картины гломерулонефрита (нефрит Шенлейна-Геноха).
Значительно реже при геморрагическом васкулите выявляется поражение других органов. Легочный синдром может возникнуть в виде кашля с небольшим количеством мокроты и прожилками крови, иногда одышкой. Описаны геморрагический перикардит. кровоизлияния в эндокард. Как правило, эти изменения обратимы.
Чаще у детей на фоне среднетяжелого и тяжелого течения заболевания появляется систолический шум в сердце функционального характера. Поражение центральной нервной системы обусловлено воспалением сосудов головного мозга, мозговых оболочек и обычно появляется на высоте кожных изменений. Больные жалуются на головную боль, головокружения, раздражительность. В ряде случаев у мальчиков с геморрагическим васкулитом наблюдается поражение яичек (нередко двухстороннее) — отечность, болезненность.
Диагностика
Изменения лабораторных показателей неспецифичны при геморрагических васкулитах. Возможны повышение СОЭ и лейкоцитов, диспротеинемия с повышением уровня альфа-2-глобулинов, повышение неспецифических показателей, характеризующих воспаление, — ДФА, серомукоида, С-реактивного белка, титров антистрептолизина О и антигиалуронидазы.
Иммунологические изменения в виде повышения уровня иммуноглобулина А, повышения циркулирующих иммунных комплексов и криоглобулинов, снижения уровня иммуноглобулина G, активности комплемента.
Лабораторные проявления гиперкоагуляции (повышение уровня фибриногена, растворимых комплексов фибринмономеров, индуцированной агрегации тромбоцитов, угнетение фибринолиза) максимально выражены при тяжелом течении заболевания.
Лечение геморрагического васкулита
Характер терапии при геморрагическом васкулите различается в зависимости от фазы болезни –
- дебют, рецидив, период ремиссии;
- клинической формы — простая (кожная), смешанная, с поражением почек;
- степени тяжести клинических проявлений — легкая (удовлетворительное самочувствие, необильные высыпания, возможны боли в суставах), среднетяжелая (множественные высыпания, боли в суставах или артрит, периодические боли в животе, следы крови или белка в моче), тяжелая (сливные высыпания, элементы некроза, рецидивирующие ангионевротические отеки, упорные боли в животе, желудочно-кишечное кровотечение, кровь в моче, нефротический синдром, острая почечная недостаточность );
- характера течения болезни — острое (до 2 месяцев), затяжное (до 6 месяцев), хроническое (рецидивирующее или развитие нефрита Шенлейна — Геноха).
Антиагреганты используют при всех формах заболевания. Курантил (дипиридамол, персантин) 5-8 мг/кг в сутки в 4 приема; трентал (пентоксифиллин, агапурин) 5-10 мг/кг в сутки в 3 приема. При тяжелом течении для усиления антиагрегационного эффекта назначают два препарата одновременно.
Длительность лечения геморрагического васкулита зависит от клинической формы и степени тяжести: 2-3 месяца — при легком течении; 4-6 месяцев — при среднетяжелом; до 12 месяцев — при тяжелом рецидивирующем течении и нефрите Шенлейна — Геноха; при хроническом течении проводят лечение повторными курсами в течение 3-6 месяцев.
Дозу антикоагулянтов подбирают индивидуально, ориентируясь на положительную клиническую динамику симптомов (стабилизация кожных высыпаний, исчезновение болей в животе, уменьшение степени выделения крови с мочой), а также на лабораторные параметры (удлинение времени свертывания крови или активированного времени рекальцификации в 2-3 раза по сравнению с исходным, перевод положительных паракоагуляционных тестов в отрицательные).
При отсутствии должного клинического и лабораторного эффекта дозу увеличивают по 50-100 ЕД/кг/сут. Используют подкожное введение гепарина в клетчатку живота 3-4 раза в сутки (фраксипарина — 2 раза) или внутривенные инъекции.
При среднетяжелом течении геморрагического васкулита курс лечения обычно длится до 25-30 дней; при тяжелом до стойкого купирования клинических синдромов необходимо 45-60 дней гепаринотерапии; при развившемся нефрите Шенлейна — Геноха он удлиняется. Отмену препаратов осуществляют постепенно по 100 ЕД/кг/сут каждые 1-3 дня.
Активаторы фибринолиза — никотиновая кислота и ее производные (ксантинола никотинат, теоникол, компламин) — дозу подбирают с учетом индивидуальной чувствительности, обычно она составляет 0,3-0,6 г в сутки.
Глюкокортикостероиды эффективны при тяжелом течении заболевания. Лечение глюкокортикостероидами необходимо проводить на фоне антикоагулянтно-антиагрегантной терапии. При среднетяжелом и легком течении их использование не оправдано. При простой и смешанной форме без поражения почек доза преднизолона составляет 0,7-1,5 мг/кг в сутки и используется коротким курсом 7-20 дней. При развитии нефрита Шенлейна — Геноха назначают 2 мг/кг в сутки на протяжении 1-2 месяцев с последующим снижением по 2,5-5,0 мг 1 раз в 5-7 дней до полной отмены.
Цитостатики целесообразны при тяжелых формах с поражением почек при отсутствии положительной динамики лечения глюкокортикостероидами, а также при наличии тяжелого кожного синдрома с участками омертвения кожи на фоне высокой иммунологической активности. Для приема используют азатиоприн 2 мг/кг/сут, циклофосфан 2 мг/кг/сут длительностью до 4-6 месяцев. Лечение проводят под контролем состава периферической крови: при уменьшении количества лейкоцитов цитостатики отменяют.
Трансфузионная терапия: проводится у детей с тяжелым течением геморрагического васкулита на протяжении 5-15 дней в острый период заболевания, когда максимально выражены клинические проявления. В состав трансфузионной терапии входят: низкомолекулярные плазмозаменяющие растворы (реополиглюкин, реоглюман, реомакродекс) из расчета 10-20 мл/кг/сут; глюкозо-новокаиновая смесь (5% раствор глюкозы и 0,25% раствор новокаина в соотношении 2:1 или 3:1) в количестве 10 мл на 1 кг массы тела, но не более 100 мл; спазмолитики — эуфиллин (5 мг/кг/сут), но-шпа (2 мл 2% раствора) в 150-250 мл изотонического раствора хлорида натрия; ингибиторы протеолитических ферментов (контрикал 20 000 — 40 000 ЕД/кг/сут, трасилол 50 000 — 100 000 ЕД/сут). Введение препаратов осуществляют капельно со скоростью 10-15 капель в минуту.
Плазмаферез направлен на удаление из циркуляции токсинов, бактерий, воспалительных субстанций, антител, иммунных комплексов, криоглобулинов и показан при тяжелом течении геморрагического васкулита, непрерывном или волнообразном рецидивировании симптомов. Плазмаферез способствует нормализации свойств крови, снимает спазм сосудов, улучшает микроциркуляцию, повышает функциональную активность иммунокомпетентных клеток, повышает чувствительность больных к препаратам.
Объем эксфузируемой плазмы составляет 10-30 мл на 1 кг массы тела ребенка (за курс лечения, состоящий из 3-8 сеансов плазмафереза, удаляют от 2 до 5 объемов циркулирующей плазмы). Первые 3-4 сеанса проводят ежедневно, а последующие — 1 раз в 3 дня. Скорость эксфузии 50 мл в минуту. Для предотвращения тромбирования применяют гепарин из расчета 100-300 ЕД/кг. В качестве замещающих растворов используют низкомолекулярные декстраны, растворы альбумина, глюкозы, физиологический раствор.
Антигистаминные препараты эффективны у детей, имеющих в анамнезе пищевую, лекарственную или бытовую аллергию, проявления экссудативно-катарального диатеза. аллергические заболевания (поллиноз. отеки Квинке. острый обструктивный бронхит, бронхиальную астму ). Используют тавегил, супрастин, диазолин, фенкарол и другие препараты в возрастных дозировках в течение 7-10 дней.
Энтеросорбенты необходимы больным с отягощенным аллергологическим анамнезом, при наличии болей в животе, в случаях, когда пищевые агенты являлись провоцирующим фактором заболевания. Энтеросорбенты связывают в просвете кишечника токсины и биологически активные вещества, тем самым препятствуя их проникновению в системный кровоток. С этой целью назначают полифепан, смекту, энтеросорб, активированный уголь 3-4 раза в сутки на протяжении 5-10 дней.
Мембраностабилизаторы назначают повторными курсами при поражении почек или рецидивирующем течении кожного синдрома. Препараты этой группы способствуют уменьшению проницаемости сосудистой стенки, улучшают трофические процессы, обладают иммуномодулирующим действием. Наиболее широко используют ретинол, токоферол (витамин Е), рутин, димефосфон в течение 1 месяца.
Осложнения и прогноз
Исход геморрагического васкулита у детей в целом благоприятный. Выздоровление после дебюта отмечается более чем у половины больных. Возможно длительно рецидивирующее течение заболевания, при этом частота рецидивов колеблется от однократных за несколько лет до ежемесячных. Однако со временем, как правило, заболевание приобретает характер моносиндромного: только кожная сыпь (реже — с суставным синдромом) или развивается хроническое поражение почек. При этом функция почек длительное время остается сохранной. Исход в хроническую почечную недостаточность наблюдается крайне редко, при смешанной форме гломерулонефрита или быстро прогрессирующем варианте.