Расшифровка ЭКГ
Любая электрокардиограмма отображает собой работу сердца (его электрический потенциал во время сокращений и расслаблений) в 12 кривых, записанных в 12 отведениях. Эти кривые отличаются друг от друга, так как показывают прохождение электрического импульса по разным отделам сердца, например первая – это передняя поверхность сердца, третья – задняя. Чтобы записать ЭКГ в 12 отведениях на тело пациента в конкретных местах и определенной последовательности прикрепляют специальные электроды.
Как расшифровать кардиограмму сердца: общие принципы
Основными элементами электрокардиографической кривой являются:
Анализ ЭКГ
Получив в руки электрокардиограмму, доктор начинает оценивать ее в следующей последовательности:
- Определяет, ритмично ли сокращается сердце, то есть правильный ли ритм. Для этого измеряет интервалы между зубцами R, они должны быть везде одинаковыми, если нет – это уже неправильный ритм.
- Подсчитывает, с какой скоростью сокращается сердце (ЧСС). Сделать это легко, зная скорость записи ЭКГ и посчитав количество миллиметровых клеточек между соседними зубцами R. В норме ЧСС не должна выходить за рамки 60-90 уд. в минуту.
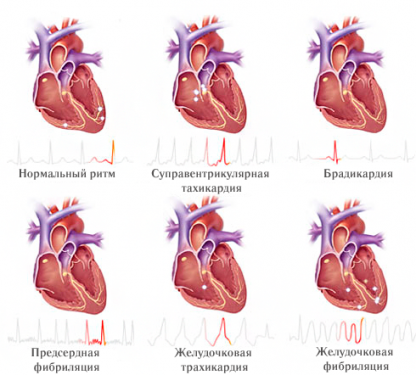
- По конкретным признакам (в основном по зубцу Р) определяет источник возбуждения в сердце. В норме – это синусовый узел, то есть у здорового человека нормальным считается синусовый ритм. Предсердный, атриовентрикулярный и желудочковый ритмы свидетельствуют о патологии.
- Оценивает проводимость сердца по длительности зубцов и сегментов. Для каждого из них существуют свои показатели нормы.
- Определяет электрическую ось сердца (ЭОС). Для очень худых людей характерно более вертикальное положение ЭОС, для полных – более горизонтальное. При патологии ось смещается резко вправо или влево.
- Детально анализирует зубцы, сегменты и интервалы. Их длительность на кардиограмме врач записывает от руки в секундах (это и есть непонятный набор латинских букв и цифр на ЭКГ). Современные электрокардиографы автоматически проводят анализ этих показателей и сразу выдают результаты измерений, что упрощает работу доктора.
- Дает заключение. В нем обязательно указывает правильность ритма, источник возбуждения, ЧСС, характеризует ЭОС, а также выделяет конкретные патологические синдромы (нарушение ритма, проводимости, наличие перегрузки отдельных отделов сердца и повреждения миокарда), если они есть.
Примеры электрокардиографических заключений
У здорового человека заключение по ЭКГ может выглядеть следующим образом: ритм синусовый с ЧСС 70 уд. в мин. ЭОС в нормальном положении, патологических изменений не выявлено.
Также для некоторых людей вариантом нормы может считаться синусовая тахикардия (ускорение ЧСС) или брадикардия (замедление ЧСС). У пожилых лиц довольно часто в заключении может быть указано наличие умеренных диффузных либо метаболических изменений в миокарде. Эти состояния не являются критическими и после получения соответствующего лечения и коррекции питания больного преимущественно всегда исчезают.
Кроме того, в заключении может идти речь о неспецифическом изменении интервала ST-T. Это обозначает, что изменения непоказательны и лишь по ЭКГ определить их причину нельзя. Еще одно достаточно распространенное состояние, которое можно диагностировать по кардиограмме, – это нарушение процессов реполяризации, то есть нарушение восстановления миокарда желудочков после возбуждения. Вызвать данное изменение могут как тяжелые заболевания сердца, так и хронические инфекции, гормональный дисбаланс и прочие причины, которые в последствие будет искать врач.
Прогностически неблагоприятными считаются заключения, в которых есть данные о наличии ишемии миокарда, гипертрофии отделов сердца, нарушении ритма и проводимости.
Расшифровка ЭКГ у детей
Весь принцип расшифровки кардиограмм такой же, как и у взрослых, но в силу физиологических и анатомических особенностей детского сердца существуют различия в трактовке нормальных показателей. Это касается в первую очередь ЧСС, поскольку до 5 лет у детей она может превышать 100 уд. в минуту.
Также у малышей может регистрироваться синусовая или дыхательная аритмия (учащение сокращений сердца на вдохе и урежение на выдохе) без какой-либо патологии. Кроме того, характеристики некоторых зубцов и интервалов отличаются от таковых у взрослых. Например, у ребенка может быть неполная блокада части проводящей системы сердца – правой ножки пучка Гиса. Все эти особенности детские кардиологи учитывают, когда делают заключение по ЭКГ.
Особенности ЭКГ при беременности
Организм беременной женщины проходит через различные процессы адаптации к новому положению. Определенные изменения происходят и с сердечно-сосудистой системой, поэтому ЭКГ будущих мам может несколько отличаться от результатов исследования сердца здорового взрослого человека. Прежде всего, на поздних сроках происходит небольшое горизонтальное отклонение ЭОС, вызванное изменением взаимного размещения внутренних органов и растущей матки.
Кроме того, у будущих мам может регистрироваться небольшая синусовая тахикардия и признаки перегрузки отдельных отделов сердца. Эти изменения связаны с увеличением объема крови в организме и, как правило, исчезают после родов. Однако их обнаружение нельзя оставлять без детального рассмотрения и проведения более углубленного обследования женщины.
Расшифровка ЭКГ, норма показателей
Расшифровка ЭКГ – дело знающего врача. При этом методе функциональной диагностики оценивается:
- сердечный ритм — состояние генераторов электрических импульсов и состояние проводящей эти импульсы системы сердца
- состояние самой мышцы сердца (миокарда). наличие или отсутствие ее воспалений, повреждений, утолщений, кислородного голодания, электролитного дисбаланса
Однако, современные пациенты нередко имеют доступ к своим медицинским документам, в частности, к пленкам электрокардиографии, на которых пишутся врачебные заключения. Своим многообразием данные записи могут довести до панического расстройства даже самого уравновешенного, но неосведомленного человека. Ведь зачастую пациенту доподлинно неизвестно, насколько опасно для жизни и здоровья то, что написано на обороте ЭКГ-пленки рукой функционального диагноста, а до приема у терапевта или кардиолога еще несколько дней.
Чтобы снизить накал страстей, сразу предупредим читателей, что ни с одним серьезным диагнозом (инфаркт миокарда, острые нарушения ритма) функциональный диагност пациента из кабинета не выпустит, а, как минимум, отправит его на консультацию к коллеге-специалисту тут же. Об остальных “тайнах Полишинеля” в данной статье. При всех неясных случаях патологических изменений на ЭКГ назначается ЭКГ-контроль, суточное мониторирование (Холтер), ЭХО кардиоскопия (УЗИ сердца) и нагрузочные тесты (тредмил, велоэргометрия).
Цифры и латинские буквы в расшифровке ЭКГ
-
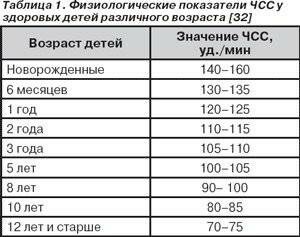 При описании ЭКГ, как правило, указывают частоту сердечных сокращений (ЧСС). Норма от 60 до 90 (для взрослых), для детей (см. табл.)
При описании ЭКГ, как правило, указывают частоту сердечных сокращений (ЧСС). Норма от 60 до 90 (для взрослых), для детей (см. табл.) - Далее указываются различные интервалы и зубцы с латинскими обозначениями. (ЭКГ с расшифровкой см. рис)
PQ- (0,12-0,2с) – время атриовентрикулярной проводимости. Чаще всего удлиняется на фоне AV-блокад. Укорачивается при синдромах CLC и WPW.
P – (0,1с) высота 0,25-2,5 мм описывает сокращения предсердий. Может говорить об их гипертрофии. 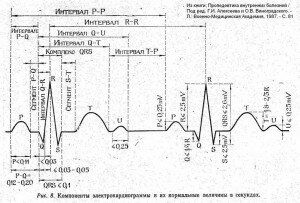
QRS – (0,06-0,1с) -желудочковый комплекс
QT – (не более 0,45 с) удлиняется при кислородном голодании (ишемии миокарда. инфаркте)и угрозе нарушений ритма.
RR — расстояние между верхушками желудочковых комплексов отражает регулярность сердечных сокращений и дает возможность подсчитать ЧСС.
Расшифровка ЭКГ у детей представлена на рис.3
Варианты описания сердечного ритма
Синусовый ритм
Это самая частая надпись, встречающаяся на ЭКГ. И, если больше ничего не добавлено и указана частота (ЧСС) от 60 до 90 ударов в минуту (например ЧСС 68`) — это самый благополучный вариант, свидетельствующий о том, что сердце работает как часы. Это ритм, задаваемый синусовым узлом (основным водителем ритма, генерирующим элекрические импульсы, заставляющие сердце сокращаться). При этом синусовый ритм предполагает благополучие, как в состоянии этого узла, так и здоровье проводящей системы сердца. Отсутствие же прочих записей отрицает патологические изменения сердечной мышцы и означает, что ЭКГ в норме. Кроме синусового ритма, может быть предсердный, атриовентрикулярный или желудочковый, свидетельствующие о том, что ритм задается клетками именно в этих отделах сердца и считается патологическим.
Это вариант нормы у молодежи и детей. Это ритм, при котором импульсы выходят из синусового узла, но промежутки между сокращениями сердца разные. Это может быть связано с физиологическими изменениями (дыхательная аритмия, когда сокращения сердца урежаются на выдохе). Примерно 30 % синусовой аритмии требуют наблюдения у кардиолога, так как угрожаемы по развитию более серьезных нарушений ритма. Это аритмии после перенесенной ревматической лихорадки. На фоне миокардита или после него, на фоне инфекционных заболеваний, сердечных пороков и у лиц с отягощенной наследственностью по аритмиям.
Это ритмичные сокращения сердца с частотой меньше 50 в минуту. У здоровых брадикардия бывает, например, во сне. Также брадикардии часто проявляется у профессиональных спортсменов. Патологическая брадикардия может свидетельствовать о синдроме слабости синусового узла. При этом брадикардия более выражена (ЧСС от 45 до 35 ударов в минуту в среднем) и наблюдается в любое время суток. Когда брадикардия вызывает паузы в сердечных сокращениях до 3 секунд днем и порядка 5 секунд ночью, приводит к нарушениям снабжения кислородом тканей и проявляется, например, обмороками, показана операция по установлению электростимулятора сердца, который замещает собой синусовый узел, навязывая сердцу нормальный ритм сокращений.
Синусовая тахикардия
ЧСС более 90 в минуту — разделяется на физиологическую и патологическую. У здоровых синусовой тахикардией сопровождается физическая и эмоциональная нагрузка, прием кофе иногда крепкого чая или алкоголя (особенно энергетических напитков). Она кратковременна и после эпизода тахикардии сердечный ритм возвращается к норме за короткий промежуток времени после прекращения нагрузки. При патологической тахикардии сердцебиения беспокоят пациента в покое. Ее причинами становятся подъемы температуры, инфекции, кровопотери, обезвоживание, тиреотоксикоз, анемии, кардиомиопатии. Лечат основное заболевание. Синусовую тахикардию купируют только при инфаркте или остром коронарном синдроме.
Экстарсистолия
Это нарушения ритма, при которых очаги вне синусового ритма дают внеочередные сердечные сокращения, после которых идет удвоенная по длине пауза, называемая компенсаторной. В целом, сердцебиения воспринимаются пациентом как неровные, учащенные или замедленные, иногда хаотичные. Более всего беспокоят провалы в сердечном ритме. Могут возникать неприятные ощущения в грудной клетке в виде толчков, покалываний, чувства страха и пустоты в животе.
Далеко не все экстрасистолы опасны для здоровья. Большинство и них не приводят к существенным расстройствам кровообращения и не угрожают ни жизни, ни здоровью. Они могут быть функциональными (на фоне панических атак, кардионевроза, гормональных сбоев), органическими (при ИБС, сердечных пороках. миокардиодистрофии или кардиопатиях, миокардитах). Также к ним могут приводить интоксикации и операции на сердце. В зависимости от места возникновения, экстрасистолы делятся на предсердные, желудочковые и антриовентрикулярные (возникающие в узле на границе между предсердиями и желудочками).
- Единичные экстрасистолы чаще всего редкие (меньше 5 за час). Они, как правило, функциональные и не мешают нормальному кровоснабжению.
- Спаренные экстрасистолы по две сопровождают некоторое количество нормальных сокращений. Такое нарушения ритма чаще говорит о патологии и требует дообследования (холтеровского мониторирования).
- Аллоритмии — более сложные типы экстрасистолий. Если каждое второе сокращение является экстрасистолой – это бигимения, если каждый третий – тригинемия, каждый четвертый –квадригимения.
Принято желудочковые экстрасистолы делить на пять классов (по Лауну). Они оцениваются при суточном мониторировании ЭКГ, так как показатели обычной ЭКГ за несколько минут может ничего и не показать.
- 1 класс — одиночные редкие экстрасистолы с частотой до 60 за час, исходящие из одного очага (монотопные)
- 2 – частые монотопные более 5 в минуту
- 3 – частые полиморфные (разной формы) политопные (из разных очагов)
- 4а – парные, 4б – групповые (тригимении), эпизоды пароксизмальной тахикардии
- 5 – ранние экстрасистолы
Чем выше класс, тем серьезнее нарушения, хотя на сегодня даже 3 и 4 классы не всегда требуют медикаментозного лечения. В целом, если желудочковых экстрасистол меньше 200 за сутки, их стоит отнести к функциональным и не беспокоиться по их поводу. При более частых показаны ЭХО КС, иногда – МРТ сердца. Лечат не экстрасистолию, а заболевание, которое приводит к ней.
Пароксизмальная тахикардия
Вообще пароксизм – это приступ. Приступоообразное учащение ритма может продолжаться т нескольких минут до нескольких дней. При этом промежутки между сердечными сокращениями будут одинаковыми, а ритм увеличится свыше 100 за минуту ( в среднем от 120 до 250). Различают наджелудочковую и желудочковую формы тахикардии. В основе этой патологии – ненормальная циркуляция электрического импульса в проводящей системе сердца. Такая патология подлежит лечению. Из домашних способов устранения приступа:
- задержка дыхания
- усиленный принудительный кашель
- погружение лица в холодную воду
WPW- синдром
Синдром Вольфа-Паркинсона-Уайта – разновидность пароксизмальной наджелудочковой тахикардии. Назван по именам авторов, описавших его. В основе появления тахикардии – наличие между предсердиями и желудочками дополнительного нервного пучка, по которому проходит более быстрый импульс, чем от основного водителя ритма.
В результате возникает внеочередное сокращение сердечной мышцы. Синдром требует консервативного или хирургического лечения (при неэффективности или непереносимости антиаритмических таблеток, при эпизодах фибрилляции предсердий, при сопутствующих сердечных пороках).
CLC – синдром (Клерка-Леви-Кристеско)
похож по механизму на WPW и характеризуется более ранним по сравнению с нормой возбуждением желудочков за счет дополнительного пучка, по которому идет нервный импульс. Синдром врожденный проявляется приступами учащенных сердцебиений.
Мерцательная аритмия
Она может быть в виде приступа или постоянной формы. Она проявляется в виде трепетания или мерцания предсердий.
Мерцания предсердий
Фибрилляция предсердий
При мерцании сердце сокращается совершенно нерегулярно (промежутки между сокращениями самой разной продолжительности). Это объясняется тем, что ритм задает не синусовый узел, а другие клетки предсердий.
Получается частота от 350 до 700 ударов за минуту. Полноценного сокращения предсердий просто нет, сокращающиеся мышечные волокна не дают эффективного заполнения кровью желудочков.
В результате ухудшается выброс сердцем крови и от кислородного голодания страдают органы и ткани. Другое название мерцания предсердий – фибрилляция предсердий. Далеко не все предсердные сокращения достигают желудочков сердца, поэтому частота сердечных сокращений (и пульс) будут либо ниже нормы (брадисистолия с частотой меньше 60), либо в норме (нормосистолия от 60 до 90), либо выше нормы (тахисистолия больше 90 ударов в минуту).
Приступ мерцательной аритмии сложно пропустить.
- Обычно он начинается с сильного толчка сердца.
- Развивается как череда абсолютно неритмичных сердцебиений с большой или нормальной частотой.
- Состояние сопровождают слабость, потливость, головокружение.
- Очень выражен страх смерти.
- Может быть одышка, общее возбуждение.
- Иногда наблюдается потеря сознания.
- Заканчивается приступ нормализацией ритма и позывами на мочеиспускание, при котором отходит большое количество мочи.
Для купирования приступа пользуются рефлекторными способами, препаратами в виде таблеток или инъекций или прибегают к кардиоверсии (стимуляции сердца электрическим дефибриллятором). Если приступ мерцательной аритмии не устранен в течение двух суток, возрастают риски тромботических осложнений (тромбэмболии легочной артерии, инсульта).
При постоянной форме мерцания сердцебиения (когда ритм не восстанавливается ни на фоне препаратов, ни на фоне электростимуляции сердца) становятся более привычным спутником пациентов и ощущаются только при тахисистолии (учащенных неритмичных сердцебиениях). Основная задача при обнаружении на ЭКГ признаков тахисистолии постоянной формы фибрилляции предсердий – это урежение ритма до нормосистолии без попыток сделать его ритмичным.
Примеры записей на ЭКГ-пленках:
- фибрилляция предсердий, тахисистолический вариант, ЧСС 160 в ‘.
- Фибрилляция предсердий, нормосистолический вариант, ЧСС 64 в ‘.
Мерцательная аритмия может развиваться в программе ишемической болезни сердца, на фоне тиреотоксикоза, органических пороков сердца, при сахарном диабете, синдроме слабости синусового узла, при интоксикациях (чаще всего алкоголем).
Трепетание предсердий
Это частые (более 200 за минуту) регулярные сокращения предсердий и такие же регулярные, но более редкие сокращения желудочков. В целом трепетание чаще встречается в острой форме и переносится лучше, чем мерцание, так как при этом расстройства кровообращения выражены меньше. Трепетание развивается при:
- органических заболеваниях сердца (кардиомиопатиях, сердечной недостаточности)
- после операций на сердце
- на фоне обструктивных болезней легких
- у здоровых оно не встречается практически никогда
Клинически трепетание проявляется учащенным ритмичным сердцебиением и пульсом, набуханием шейных вен, одышкой, потливостью и слабостью.
Нарушения проводимости
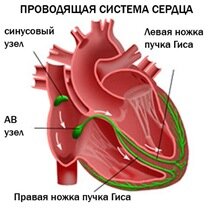
В норме образовавшись в синусовом узле, электрическое возбуждение идет по проводящей системе, испытывая физиологическую задержку в доли секунды в атриовентрикулярном узле. На своем пути импульс стимулирует к сокращению предсердия и желудочки, которые перекачивают кровь. Если на каком-то из участков проводящей системы импульс задерживается дольше положенного времени, то и возбуждение к нижележащим отделам придет позже, а, значит, нарушится нормальная насосная работа сердечной мышцы. Нарушения проводимости носят название блокад. Они могут возникать, как функциональные нарушения, но чаще являются результатами лекарственных или алкогольных интоксикаций и органических заболеваний сердца. В зависимости от уровня, на котором они возникают, различают несколько их типов.
Синоатриальная блокада
Когда затруднен выход импульса из синусового узла. По сути, это приводит к синдрому слабости синусового узла, урежению сокращений до выраженной брадикардии, нарушениям кровоснабжения периферии, одышке, слабости, головокружениям и потерям сознания. Вторая степень этой блокады носит название синдрома Самойлова-Венкебаха.
Атриовентриуклярная блокада (AV- блокада)
Это задержка возбуждения в атриовентрикулярном узле долее положенных 0,09 секунды. Различают три степени этого типа блокад. Чем выше степень, тем реже сокращаются желудочки, тем тяжелее расстройства кровообращения.
- При первой задержка позволяет каждому сокращению предсердий сохранять адекватное число сокращений желудочков.
- Вторая степень оставляет часть сокращений предсердий без сокращений желудочков. Ее описывают в зависимости от удлинения интервала PQ и выпадения желудочковых комплексов, как Мобитц 1, 2 или 3.
- Третья степень называется еще полной поперечной блокадой. Предсердия и желудочки начинают сокращаться без взаимосвязи.
При этом желудочки не останавливаются, потому что подчиняются водителям ритма из нижележащих отделов сердца. Если первая степень блокады может никак не проявляться и выявляться только при ЭКГ, то вторая уже характеризуется ощущениями периодической остановки сердца, слабостью, утомляемостью. При полных блокадах к проявлениям добавляются мозговые симптомы (головокружения, мушки в глазах). Могут развиваться приступы Морганьи-Эдамса-Стокса (при ускользании желудочков от всех водителей ритма) с потерей сознания и даже судорогами.
Нарушение проводимости внутри желудочков
В желудочках к мышечным клеткам электрический сигнал распространяется по таким элементам проводящей системы, как ствол пучка Гиса, его ножки (левая и правая) и ветви ножек. Блокады могут возникать и на любом из этих уровней, что также отражается на ЭКГ. При этом вместо того, чтобы охватываться возбуждением одновременно, один из желудочков запаздывает, так как сигнал к нему идет в обход заблокированного участка.
Помимо места возникновения различают полную или неполную блокаду, а также постоянную и непостоянную. Причины внутрижелудочковых блокад аналогичны другим нарушениям проводимости (ИБС, мио-и эндокардиты, кардиомиопатии, пороки сердца, артериальная гипертензия, фиброз, опухоли сердца). Также влияют прием антиартимических препаратов, увеличение калия в плазме крови, ацидоз, кислородное голодание.
- Наиболее частой считается блокада передневерхней ветви левой ножки пучка Гиса (БПВЛНПГ).
- На втором месте – блокада правой ножки (БПНПГ). Данная блокада обычно не сопровождается заболеваниями сердца.
- Блокада левой ножки пучка Гиса более характерна для поражений миокарда. При этом полная блокада (ПБПНПГ) хуже, чем неполная (НБЛНПГ). Ее иногда приходится отличать от синдрома WPW.
- Блокада задненижней ветви левой ножки пучка Гиса может быть у лиц с узкой и вытянутой или деформированной грудной клеткой. Из патологических состояний она более характерна для перегрузок правого желудочка (при ТЭЛА или пороках сердца).
Клиника собственно блокад на уровнях пучка Гиса не выражена. На первое место выходит картина основной кардиальной патологии.
- Синдром Бейли – двухпучковая блокада (правой ножки и задней ветви левой ножки пучка Гиса).
Гипертрофия миокарда
При хронических перегрузках (давлением, объемом) сердечная мышца в отдельных участках начинает утолщаться, а камеры сердца растягиваться. На ЭКГ подобные изменения обычно описываются, как гипертрофия.
- Гипертрофия левого желудочка (ГЛЖ) – типична для артериальной гипертензии, кардиомиопатии, ряда сердечных пороков. Но и в норме у спортсменов, тучных пациентов и лиц, занятых тяжелым физическим трудом, могут встречаться признаки ГЛЖ.
- Гипертрофия правого желудочка – несомненный признак повышения давления в системе легочного кровотока. Хроническое легочное сердце, обструктивные болезни легких, кардиальные пороки (стеноз легочного ствола, тетрада Фалло, дефект межжелудочковой перегородки) ведут к ГПЖ.
- Гипертрофия левого предсердия (ГЛП ) – при митральном и аортальном стенозе или недостаточности, гипертонической болезни, кардиомиопатии, после миокардита.
- Гипертрофия правого предсердия (ГПП) – при легочном сердце, пороках трикуспидального клапана, деформациях грудной клетки, легочные патологии и ТЭЛА.
- Косвенные признаки гипертрофий желудочков — это отклонение электрической оси сердца (ЭOC) вправо или влево. Левый тип ЭОС – это отклонение ее влево, то есть ГЛЖ, правый – ГПЖ.
- Систолическая перегрузка – это также свидетельство гипертрофии отделов сердца. Реже это свидетельство ишемии (при наличии стенокардитических болей).
Изменения сократительной способности миокарда и его питания
Синдром ранней реполяризации желудочков
Чаще всего- вариант нормы, особенно для спортсменов и лиц с врожденно высокой массой тела. Иногда связан с гипертрофией миокарда. Относится к особенностям прохождения электролитов (калия) через мембраны кардиоцитов и особенностей белков, из которых строятся мембраны. Считается фактором риска по внезапной остановке сердца, но клиники не дает и чаще всего остается без последствий.
Умеренные или выраженные диффузные изменения в миокарде
Это свидетельство нарушения питания миокарда в результате дистрофии, воспаления (миокардита) или кардиосклероза. Также обратимые диффузные изменения сопровождают нарушения водно-электролитного баланса (при рвоте или поносе), приме лекарств (мочегонных), тяжелые физические нагрузки.
Это признак ухудшения питания миокарда без выраженного кислородного голодания, например, при нарушении и баланса электролитов или на фоне дисгормональных состояний.
Острая ишемия, ишемические изменения, изменения по зубцу T, депрессия ST, низкие T
Так описываются обратимые изменения связанные с кислородным голоданием миокарда (ишемией). Это может быть как стабильная стенокардия, так и нестабильная, острый коронарный синдром. Помимо наличия самих изменений описывают и их расположение (например, субэндокардиальная ишемия). Отличительная особенность подобных изменений – их обратимость. В любом случае такие изменения требуют сравнения данной ЭКГ со старыми пленками, а при подозрении на инфаркт проведения тропониновых экспресс-тестов на повреждение миокарда или коронарографии. В зависимости от варианта ишемической болезни сердца выбирается противоишемическое лечение.
Развившийся инфаркт
Его, как правило, описывается:
- по стадиям. острейшая (до 3 суток), острая (до 3 недель), подострая (до 3 месяцев), рубцовая (всю жизнь после инфаркта)
- по объемам. трансмуральный (крупноочаговый), субэндокардиальный (мелкоочаговый)
- по расположению инфаркты. бывают передними и переднее-перегородочными, базальными, боковыми, нижними (заднедиафрагмальными), циркулярными верхушечными, заднебазальными и правожелудочковыми.
Все многообразие синдромов и специфических изменений на ЭКГ, разность показателей для взрослых и детей, обилие причин, приводящих к однотипным изменениям ЭКГ, не позволяют неспециалисту трактовать даже готовое заключение функционального диагноста. Гораздо разумнее, имея на руках результат ЭКГ, своевременно посетить кардиолога и получить грамотные рекомендации по дальнейшей диагностике или лечению своей проблемы, существенно снизив риски неотложных кардиологических состояний.
Как провести расшифровку показателей ЭКГ сердца?
Содержание:
Электрокардиографическое исследование является самым простым, но очень информативным методом изучения работы сердца пациента. Результатом такой процедуры служит ЭКГ. Непонятные линии на листке бумаги содержат в себе массу информации о состоянии и функционировании главного органа в человеческом организме. Расшифровка ЭКГ показателей происходит довольно просто. Главное при этом знать некоторые секреты и особенности этой процедуры, а также нормы всех показателей.
Ровно 12 кривых записывается на ЭКГ. Каждая из них рассказывает о работе каждой конкретной части сердца. Так, первая кривая – передняя поверхность сердечной мышцы, а третья линия – задняя её поверхность. Чтобы записать кардиограмму всех 12ти отведений, на тело пациента прикрепляют электроды. Делает это специалист последовательно, устанавливая их в конкретных местах.
Принципы расшифровки
Каждая кривая на графике кардиограммы имеет свои элементы:
- Зубцы, которые представляют собой выпуклости, устремлённые вниз или вверх. Все их обозначают латинскими большими буквами. «Р» показывает работу сердечных предсердий. «Т» — это восстановительные возможности миокарда.
- Сегменты представляют собой расстояние между несколькими восходящими или спускающимися вниз зубцами, находящимися по соседству. Врачам особенно важны показатели таких сегментов, как ST, а также PQ.
- Интервал – это промежуток, который включает и сегмент, и зубец.
Каждый конкретный элемент ЭКГ показывает определённый процесс, который происходит непосредственно в сердце. Согласно их ширине, высоте и другим параметрам доктор имеет возможность правильно расшифровать полученные данные.
Как происходит анализ результатов?
Как только специалист получает в свои руки электрокардиограмму, начинается её расшифровка. Делается это в определённой строгой последовательности:
- Правильный ритм определяется интервалами между «R»-зубцами. Они обязательно должны быть равными. В противном случае можно сделать вывод, что ритм сердца неправильный.
- При помощи ЭКГ можно определить ЧСС. Для этого нужно знать скорость, с которой велась запись показателей. Дополнительно нужно будет ещё посчитать количество клеток между двумя зубцами «R». Норма – от 60 до 90 ударов за минуту.
- Источник возбуждения в сердечной мышце определяется по ряду конкретных признаков. Об этом расскажет, в том числе, и оценка параметров зубца «Р». Норма подразумевает, что источник – это синусовый узел. Поэтому у здорового человека всегда синусовый ритм. Если же наблюдается желудочковый, предсердный или любой другой ритм, то это говорит о наличии патологии.
- Специалист оценивает проводимость сердца. Происходит это по длительности каждого сегмента и зубца.
- Электрическая ось сердца, если она смещается влево или вправо достаточно резко, может тоже свидетельствовать о наличии проблем с сердечнососудистой системой.
- Каждый зубец, интервал и сегмент анализируется индивидуально и детально. Современные аппараты ЭКГ сразу автоматически выдают показатели всех измерений. Это в значительной степени упрощает работу врача.
- Наконец, специалист делает заключение. В нём указывается расшифровка кардиограммы. Если были обнаружены какие-либо патологические синдромы, они обязательно там указываются.
Нормальные показатели взрослых
Норма всех показателей кардиограммы определяется анализом положения зубцов. А вот ритм сердца всегда измеряется расстоянием между самыми высокими зубцами «R»-«R». В нормальном состоянии они должны быть равными. Максимальная разница может составлять не более 10%. В противном случае это будет уже не норма, которая должна быть в пределах 60-80 пульсаций в минуту. Если синусовый ритм более частый, то у пациента тахикардия. Напротив, замедленный синусовый ритм указывает на заболевание, которое носит название брадикардия.
Интервалы P-QRS-T расскажут о прохождении импульса непосредственно по всем сердечным отделам. Норма – это показатель от 120 до 200 мс. На графике это выглядит, как 3-5 квадратика.
Измерив ширину от зубца Q до зубца S можно получить представления о возбуждении желудочков сердца. Если это норма, то ширина будет равной 60-100 мс.
Длительность сокращения желудочков можно определить, если измерить интервал Q-T. Норма составляет 390-450 мс. Если он несколько длиннее, можно ставить диагноз: ревматизм, ишемия, атеросклероз. В случае, если интервал будет укороченным, можно говорить о гиперкальцемии.
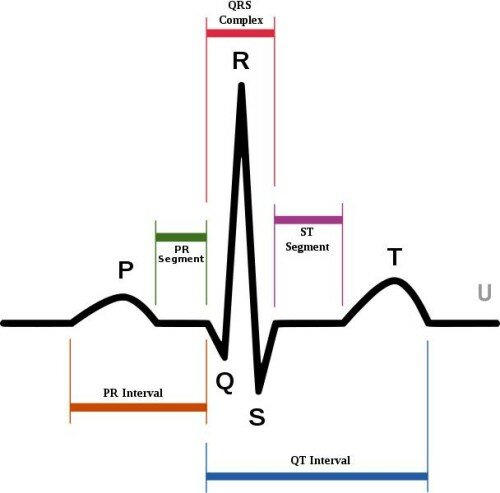
Что значат зубцы?
В обязательном порядке при расшифровке ЭКГ нужно проследить за высотой всех зубцов. Она может указать на наличие серьёзных патологий сердца:
- Зубец Q – показатель возбуждения левой сердечной перегородки. Норма – это четверть длины зубца R. В случае её превышения есть вероятность некротической патологии миокарда;
- Зубец S – показатель возбуждения тех перегородок, которые находятся в базальных слоях желудочков. Норма в этом случае – 20 мм в высоту. Если есть отклонения, то это указывает на ишемическую болезнь.
- Зубец R в ЭКГ рассказывает об активности стенок всех желудочков сердца. Она фиксируется во всех кривых кардиограммы. Если где-то активности нет, то есть смысл подозревать гипертрофию желудочков.
- Зубец Т проявляется в I и II линиях, как направленный вверх. А вот в VR кривой он всегда отрицателен. Когда на ЭКГ зубец Т слишком высокий и острый, то доктор подозревает гиперкалемии. Если же он длинный и плоский, то есть вероятность развития гипокалемии.
Нормальные детские показатели электрокардиограммы
В детском возрасте норма показателей ЭКГ может несколько отличаться, нежели характеристики взрослого человека:
- ЧСС малышей до 3х лет – порядка 110 пульсаций за минуту, а в возрасте 3-5 лет – 100 ударов. Этот показатель у подростков уже ниже – 60-90 пульсаций.
- Норма показаний QRS составляет 0,6-0,1 с.
- Зубец Р в норме не должен быть вше 0,1 с.
- Электрическая ось сердца у детей должна оставаться без каких-либо изменений.
- Ритм – только синусовый.
- На ЭКГ интервал Q-T е может превышать 0,4 с, а P-Q должен составлять 0,2 с.
Синусовый сердечный ритм в расшифровке кардиограммы выражается в зависимости ЧСС от дыхания. Это значит, что сердечная мышца сокращается нормально. В этом случае пульсация равна 60-80 ударам за минуту.
Почему показатели различны?
Нередко пациенты сталкиваются с ситуацией, когда их показатели ЭКГ отличаются. С чем это связано? Чтобы получить максимально точные результаты, следует учитывать множество факторов:
- Искажения при записи кардиограммы могут быть обусловлены техническими проблемами. Например, при неправильном склеивании результатов. А многие римские цифры выглядят одинаково как в перевёрнутом, так и в правильном положении. Бывает, что неверно разрезается график или происходит утеря первого или же последнего зубца.
- Важна предварительная подготовка к процедуре. В день проведения ЭКГ не стоит плотно завтракать, желательно даже совсем от его отказаться. Придётся отказаться от употребления жидкости, в том числе кофе и чая. Ведь они стимулируют сердечный ритм. Соответственно, итоговые показатели искажаются. Лучше всего предварительно принять душ, но никаких средств для тела наносить не нужно. Наконец, во время процедуры нужно максимально расслабиться.
- Нельзя исключать неправильное расположение электродов.
Проверять своё сердце лучше всего на электрокардиографе. Он поможет провести процедуру максимально верно и точно. А чтобы подтвердить диагноз, на который указали результаты ЭКГ, врач всегда назначит дополнительные исследования.

Я сегодня сдал ЭКГ обнаружили синусовую тахикардию НБ ПНПГ sv5 v6 выражен ЧСС 92 что это может быть?