АТЕРОСКЛЕРОЗ: ТЕОРИИ, ГИПОТЕЗЫ И ПРИЧИНЫ ВОЗНИКНОВЕНИЯ
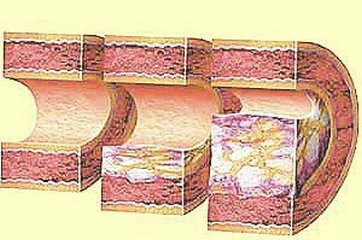 Атеросклероз – хроническое заболевание кровеносных сосудов, которое находит выражение в уплотнении сосудов и их закупорки. Сам термин «атеросклероз» означает кашицеобразное уплотнение», что вполне соответствует реальной картине болезни. При атеросклерозе на внутренней стороне сосудов образуются отложения из соединительной ткани с подобной кашице липидной массой в ее центральной части (атеросклеротические бляшки).
Атеросклероз – хроническое заболевание кровеносных сосудов, которое находит выражение в уплотнении сосудов и их закупорки. Сам термин «атеросклероз» означает кашицеобразное уплотнение», что вполне соответствует реальной картине болезни. При атеросклерозе на внутренней стороне сосудов образуются отложения из соединительной ткани с подобной кашице липидной массой в ее центральной части (атеросклеротические бляшки).
Причины закупорки сосудов и возникновения атеросклероза давно волнуют многих ученых, и на сегодняшний день в мире существует несколько теорий, объясняющих механизмы возникновения это одного из самых распространенных заболеваний.
Липидная теория
Липиды – это жироподобные вещества, которые являются составной частью всех клеток живого организма. Они влияют на проницаемость клеток, участвуют в мышечном сокращении и межклеточных контактах. К липидам относится ныне известным всем холестерин. который является важнейшим элементом клеточных мембран. Холестерин также является предшественником многих жизненно важных гормонов: прогестерона, эстрогена, кортикостероидов и андрогенов.
Ученые обнаружили холестерин на стенках сосудов в составе атеросклеротических бляшек, что послужило поводом для признания холестерина виновником возникновения заболевания. Теория была основана на экспериментах, проведенных на мышах, которых сажали на диету с повышенным содержанием холестерина (животных жиров). В результате эксперимента у мышей наблюдалось возникновение атеросклероза. Отсюда был сделан вывод, что повышенное содержание холестерина в крови способно привести к атеросклерозу. Однако на практике выходило, что болезнь может возникать и без нарушения холестеринового обмена.
Позже ученые обратили внимание на белково-липидные комплексы (ЛП), которые переносят холестерин и пришли к выводу, что ЛП разной плотности неодинаково влияют на развитие атеросклеротических изменений в сосудах. ЛП низкой плотность способствуют развитию болезни, в то время как ЛП высокой плотность скорее предотвращают возникновение атеросклероза.
Паразитарная теория
В ее основе лежит замеченная учеными связь между повреждениями стенок сосудов и отложениями в них. В результате перенесенных вирусных и инфекционных заболеваний, по мнению ученых, стенки сосудов становятся мишенью для воздействия на них различных микроорганизмов. Такой вывод был сделан после обнаружения в атеросклеротических уплотнениях хламидий, этих странных микроорганизмов, проявляющих признаки, как вирусов, так и бактерий. Клинические исследования показали наличие хламидий в крови у 80% людей с диагнозом атеросклероз. в то время как у здоровых людей, подобные бактерии встречались в 4% случаев. По этой теории противоатеросклеротическая терапия должна идти по пути антибактериального лечения, а не низко холестериновой диеты.
Помимо вышеупомянутых, существует еще несколько научных теорий, пытающихся объяснить причины возникновения данного заболевания. Так получила довольно широкое распространение нервно-метаболическая теория, которая рассматривает атеросклероз. как следствие нарушений нервно-эндокринного контроля сосудов. Разновидностью этой теории служит эмоционально-стрессовая, объясняющая болезнь воздействием стрессов на человека. Перекликается с предыдущими и простациклиновая теория, предполагающая развитие атеросклероза вследствие возникновения нарушений в процессе синтеза простациклина, который снижает проницаемость клеток и расширяет кровеносные сосуды. Также существует теория, рассматривающая атеросклероз. как старческий процесс изменения стенок кровеносных сосудов.
Последние исследования ученых привели к гипотезе, объединяющей все предыдущие. Это теория окислительной модификации белково-липидных комплексов (ЛП). Она объясняет процесс возникновения атеросклеротических бляшек окислением ЛП, переносящих холестерин. Если попытаться представить процесс образно, то ЛП можно сравнить с полиэтиленовым пакетиком, внутри которого находится масло. При соприкосновении с чем-то едким пакетики теряют эластичность и становятся жесткими, поэтому при любой деформации начинают трескаться. В результате растрескивания в пакетике возникают микротрещины, через которые начинает вытекать наружу его содержимое, причем поверхность пакетиков становится клейкой. Поврежденные ЛП, в свою очередь, прилипают к стенкам сосудов, образуя атеросклеротические бляшки.
Однако это только гипотеза, хоть и красивая, поэтому она требует большого количества клинических испытаний и экспериментальных данных. (Материал подготовлен на основе статьи доктора биол. наук, профессора РГМУ и медицинского факультета МГУ Ю. Петренко).
Возможно, вам будет интересно прочитать и другие статьи на тему атеросклероза, холестерина, а также ухода за пациентами с сердечно-сосудистыми заболеваниями и инсультом
Теории атерогенеза ( теории атеросклероза ).
Одной из общепринятых теорий патогенеза атеросклероза, согласующейся с экспериментальными данными, является гипотеза реакции на повреждение. В соответствии с этой гипотезой эндотелиальные клетки, выстилающие внутреннюю оболочку, подвержены повторным или длительным воздействиям, нарушающим их целостность. Небольшие или значительные повреждения эндотелия приводят к утрате способности клеток функционировать нормально или соединяться друг с другом и с подлежащей соединительной тканью. Крайним вариантом является десквамация клеток. Примерами различных типов повреждений эндотелия могут быть химическая травма в случае хронической гиперхолестеринемии или гомоцистинемии, механический стресс вследствие гипертензии и иммунные нарушения, как в случае трансплантации сердца или почки. Исчезновение функционально полноценных эндотелиальных клеток в местах повышенного риска приводит к тому, что субэндотелиальные ткани начинают испытывать o на себе воздействие различных веществ, находящихся в плазме в больших концентрациях. В дальнейшем в этих участках накапливаются тромбоциты, происходит их агрегация, образуются микротромбы, высвобождаются компоненты тромбоцитарных гранул, включая сильный митогенный фактор. Этот фактор тромбоцитов вместе с другими элементами плазмы, включая липопротеиды и гормоны, такие как инсулин, могут стимулировать как миграцию гладких мышечных клеток из средней оболочки во внутреннюю, так и их пролиферацию в местах повреждениях. Эти пролиферирующие гладкие мышечные клетки могут выступать в качестве основы для формирования соединительнотканного матрикса и накопления липидов. Данный процесс усиливается в случае гиперлипидемии. Макрофаги, образующиеся из моноцитов, циркулирующих в крови, также могут накапливать липиды.
Наиболее ранним клеточным дефектом при атерогенезе является, видимо, адгезия моноцитов и их миграция внутрь артериальной стенки, после чего они становятся местными макрофагами. Таким образом, повторная или хроническая травма может привести к медленно прогрессирующему повреждению, заключающемуся в постепенном увеличении количества гладких мышечных клеток, макрофагов, соединительной ткани и липидов. Области, где стрессовое воздействие на эндотелиальные клетки особенно велико, например в месте отхождения ветвей или бифуркации сосудов, находятся в условиях повышенного риска атерогенеза. По мере прогрессирования повреждения и утолщения внутренней оболочки ток крови в указанных местах будет все в большей степени нарушаться, что в свою очередь будет сопровождаться возрастанием риска дальнейшего повреждения. Таким образом, замыкается порочный круг, оканчивающийся развитием осложненного поражения. Однако после однократного или повторного травматического эпизода, приводящего к пролиферативному ответу тканей, может наступить обратное развитие морфологических изменений, чего не наблюдается при длительном или многократном воздействии. Эта гипотеза реакции на травму согласуется с известными данными об утолщении внутренней оболочки артерии, происходящем при нормальном старении. Она может объяснить, как разнообразные этиологические факторы, принимающие участие в атерогенезе, могут ускорять формирование бляшек или как ингибиторы агрегации тромбоцитов могут повлиять на процесс их формирования. Кроме того, данная теория вселяет некоторый оптимизм, позволяя создавать способы, препятствующие прогрессированию или даже вызывающие обратное развитие морфологических изменений.
Другие теории атерогенеза не являются общепринятыми. Моноклональная гипотеза атеросклероза предполагает, что пролиферативное поражение внутренней оболочки является результатом воспроизведения исключительно гладких мышечных клеток по типу доброкачественных опухолей. Такое заключение делается на основании обнаружения в бляшке изоферментов лишь одного типа. В соответствии с этим митогенные, а возможно мутагенные, факторы, стимулирующие пролиферацию гладких мышечных клеток, воздействуют на какой-то один вид клеток. Теория местного клонального старения позволяет объяснить, какое отношение процессы, происходящие в организме с возрастом, имеют к атеросклерозу. В соответствии с этой теорией гладкие мышечные клетки внутренней оболочки, которые, пролиферируя, образуют атерому, в нормальных условиях находятся под контролем по типу обратной связи со стороны растворимых веществ, ингибиторов митоза. Система контроля по типу обратной связи имеет тенденцию к поломке с возрастом, поскольку контролирующие клетки умирают, а адекватного их замещения не происходит. Эти данные находятся в соответствии с последними наблюдениями о том, что у изолированных гладких мышечных клеток артерий человека типа фибробластов способности к репликации угасают в зависимости от возраста донора. Если эта утрата репликационного потенциала имеет отношение к контролирующей популяции гладких мышечных клеток, то клетки, находящиеся обычно в угнетенном состоянии, получат возможность пролиферировать.
Лизосомальная теория атеросклероза предполагает, что в атерогенезе может участвовать лизосомальный аппарат, функция которого нарушена. Поскольку лизосомальные ферменты способны завершать генерализованный распад клеточных компонентов, что’ необходимо для постоянного обновления тканей, было высказано предположение о том, что именно лизосомальная система причастна к процессу клеточного старения и накопления липофусцина или «пигмента старения». Было высказано предположение о том, что повышенное накопление липидов в гладких мышечных клетках артериальной стенки может быть, по крайней мере частично, связано с относительной недостаточностью активности лизосомальной гидролазы эфиров холестерина. Это в свою очередь может привести к избыточной аккумуляции их в клетках, что, вероятно, усиливается при перегрузке лизосом липидами. Этот процесс в ряде случаев приводит к гибели клеток и экстрацеллюлярному накоплению липидов. Эту мысль подтверждает факт ускоренного развития атеросклероза у лиц с редкой болезнью Вольмана (болезнью накопления эфиров холестерола), причиной которой служит дефект лизосомальной гидролазы эфира холестерина. Тем не менее липидные капли, обнаруживаемые в ксантомных (пенистых) клетках, чаще имеют цитоплазматическую природу, чем лизосомальную.
ХОЛЕСТЕРИНОВАЯ ТЕОРИЯ РАЗВИТИЯ АТЕРОСКЛЕРОЗА
Существует несколько теорий и гипотез развития этой болезни. Наиболее известная из них — холестериновая теория. Уже на протяжении более чем 80-ти лет, с тех пор, как русские ученые Н. Н. Аничков и С. С. Халатов впервые сообщили о ведущей роли холестерина в развитии атеросклероза, холестериновая теория происхождения этой болезни переживала и периоды подъема, и спада. Но она и сегодня еще не сдала своих позиций. Атеросклероз и холестерин в сознании многих людей стали чуть ли не тождественными понятиями. Именно холестерин является неотъемлемой частью фиброзной бляшки, выбухающей в просвет артерии. Если такие бляшки расположатся в стенке одной из артерий, подающих кровь в мышцу сердца, то они станут помехой для кровоснабжения, а следовательно, и питания определенных участков сердечной мышцы.
Давно уже замечено, что люди, у которых наблюдается высокое содержание холестерина в крови, чаще страдают ишемической болезнью сердца. А это говорит о том, что повышенный уровень холестерина в крови действительно является фактором риска развития тяжелых заболеваний сердца, обусловленных атеросклерозом питающих его сосудов. Именно поэтому определение уровня холестерина в крови включено в комплекс биохимических исследований, которые проводятся с диагностической целью в больницах и клиниках.
Несколько слов о самом холестерине. Каждая клетка в организме человека содержит холестерин. Он входит в состав клеточных мембран, обеспечивая избирательную проницаемость их. Из холестерина синтезируются желчные кислоты, половые гормоны и кортикостероиды, из него при облучении ультрафиолетом образуется витамин Д. В чистом виде холестерин представляет собой нерастворимые в воде желтоватые кристаллы. Это вещество из группы стеаринов.
Как видим, холестерин выполняет в организме очень важные функции. И в то же время избыток холестерина в организме человека приводит к отложению его в стенках артерий и к образованию желчных камней в желчном пузыре.
Откуда же берется избыточный холестерин в организме?
Ответить на этот вопрос совсем непросто. Организм сам синтезирует холестерин (эндогенный), а также получает его с пищей (экзогенный). Причем с пищей организм получает примерно одну треть необходимого ему холестерина. Но именно этот холестерин, содержащийся в продуктах питания, и является сегодня основным предметом внимания в принятой тактике борьбы с атеросклерозом. Понизить содержание холестерина в крови — это и есть сегодня главный метод лечения и предупреждения атеросклероза. Для этого Европейская ассоциация экспертов сформулировала семь «золотых» правил, соблюдение которых необходимо для устранения нарушений обмена веществ, приводящих к атеросклерозу. В эти правила входит уменьшение на 10 и более процентов общего употребления жиров, резкое снижение потребления насыщенных жирных кислот, содержащихся в животных жирах, сливочном масле, сливках и яйцах, увеличение потребления продуктов, обогащенных полиненасыщенными жирными кислотами (растительное масло, не прошедшее рафинирования, особенно кукурузное, соевое, конопляное, а также рыба и другие морские продукты), увеличение потребления клетчатки и сложных углеводов (для этого необходимо ежедневно употреблять не менее 1 кг овощей, фруктов и таких круп, как гречка, рис, овес), замена в домашнем приготовлении сливочного масла и маргарина на нерафинированные растительные масла, а также резкое уменьшение потребления продуктов, богатых холестерином, резкое снижение количества поваренной соли и сахара- рафинада в принимаемой пище.
Я не стану здесь подробно перечислять все продукты, богатые холестерином, скажу лишь кратко, что больше всего его содержится в, мозговых тканях, относительно много в жировых и совсем немного в мышечных тканях. Я не пытаюсь заострять внимание на содержании холестерина в пищевых продуктах только потому, что считаю экзогенный холестерин не столь существенным фактором в развитии атеросклероза и об этом подробнее будет сказано ниже.
В Америке, например, настолько широко поставлена антихолестериновая пропаганда, что американец стороной обойдет в магазине вкусную и аппетитную ветчину, богатую холестерином, и купит невкусную индейку, у которой с холестерином все в порядке, да еще и, не выходя из магазина, сделает анализ крови на холестерин. Так, в отличие от нас, американцы пекутся о своем здоровье, но атеросклероз в той же мере, что и нас, не щадит и их. По-видимому, причина атеросклероза, образно говоря, не в жирной ветчине, а в чем-то другом.
Об этом же говорят и исследования А. Кейса (США), которые он проводил в семи различных странах. На первый взгляд, связь между уровнем холестерина в крови и потребляемыми с пищей животными жирами была очевидной: в популяциях с низким потреблением животных жиров (в Японии и Югославии) наблюдалась и низкая средняя концентрация холестерина в крови, а в популяциях с высоким потреблением животных жиров (восточная Финляндия) средний уровень холестерина в крови тоже был высоким. Но в то же время и у людей, которые всю жизнь едят очень мало животных жиров, наблюдается связанное с возрастом повышение уровня холестерина в крови.
Поэтому Кейс и сделал неоднозначный вывод о связи уровня холестерина с животными жирами, и несколько расширил шкалу продуктов, могущих влиять на уровень холестерина в крови: там, где основным источником энергии служат животные жиры и молочные продукты, у населения, как правило, отмечается высокое содержание холестерина в крови.
Каким образом молочные продукты могут влиять на повышение уровня холестерина в крови — Кейс не сказал об этом ни слова.
Но Кейс четко выявил связь между уровнем холестерина в крови и частотой сердечно-сосудистых заболеваний (она оценивалась по числу случаев смерти от инфарктов). В двух деревнях (в Японии и в Югославии), у жителей которых средняя концентрация холестерина в крови составляла 1,6 мг/мл, люди умирали от инфаркта довольно редко — менее 5 человек на 1000 человек в течение 10 лет. А среди жителей восточной Финляндии, где средняя концентрация холестерина достигала 2,65 мг/мл — частота смертей от инфаркта была в 14 раз выше.
В популяциях же с промежуточным значением между высоким уровнем холестерина (2,65) и низким (1,6 мг/мл) величина этого показателя располагается также между вышеприведенными крайними цифрами.
Так еще раз была подтверждена концепция холестериновой теории: главным фактором в развитии атеросклероза является повышенное содержание холестерина в крови.
Но почему с годами повышается уровень холестерина в крови и как можно его понизить — на эти вопросы не ответила и эта теория.
В самом деле, каков биологический смысл накопления холестерина в крови? Ведь не для развития же в конце концов атеросклероза в нашем организме повышается с годами уровень холестерина?
И вот какой любопытный ответ дали на все эти вопросы сторонники холестериновой теории. Цитирую:
Эти вопросы неотступно преследовали нас, пока наконец мы не пришли к неожиданному и удивительно простому объяснению в виде теории холестериноза. В чем ее суть?
Холестериноз — это постепенное накопление холестерина в организме, частное проявление которого — атеросклероз. Увеличение количества холестерина и соответствующие дегенеративные изменения при холестеринозе можно обнаружить не только в стенках артерий, но и в межпозвоночных дисках, в хрусталике глаза, печени, мышцах, сухожилиях и т. д. Просто мы больше всего страдаем от атеросклероза сосудов и раньше всего замечаем его тяжелые последствия при поражении артерий, питающих сердце и мозг.
Холестериноз развивается постепенно. В первом периоде жизни — периоде роста и развития организма, когда происходит активное деление клеток, весь холестерин, который поступает с грудным молоком матери или синтезируется в самом организме, полностью расходуется на строительство мембран новообразованных клеток. Во втором периоде, когда жизненная активность максимальна, устанавливается счастливое равновесие между поступающим холестерином плюс синтезируемым и его расходом на пищеварение (желчные кислоты), на выработку половых и стероидных гормонов. В третьем, заключительном, периоде жизни происходит постепенное выключение половой, двигательной и социальной активности, что приводит к снижению расхода и накоплению холестерина в организме — холестеринозу. При этом отчетливо просматривается три типа взаимосвязанных изменений: сужение устьев и просветов всех крупных артерий, питающих органы и ткани за счет развития атеросклероза, ухудшение проницаемости всех клеточных мембран из-за накопления в них холестерина, ухудшение процесса переноса кислорода и забора углекислоты из тканей из-за снижения активности эритроцитов. К тому же ухудшается активность лимфоцитов — главных иммунных защитников организма.
Все эти изменения связаны с уплотнением клеточных мембран, снижением их диффузионных, рецепторных, ферментативных и электрических свойств.
Таким образом, могучая и полноводная прежде река жизни — аорта — с возрастом посылает все меньше живительной крови к органам и тканям, они же — ткани и органы — и сами постепенно утрачивают способность ее впитывать, да и слабеющий поток крови не столь богат жизненными силами: все меньше в нем гормонов и ферментов, все меньше приносят кислорода и все хуже вымывают накапливающиеся шлаки плотные и деформированные эритроциты, слабеют и защитные силы когда-то живых и активных лейкоцитов.
Так постепенно вначале отдельные клетки, а затем клеточные ассоциации и далее целые органы утрачивают связь с окружающей средой. Этот процесс в конце концов и приводит к угасанию всех функций организма и при естественном ходе событий приводит к легкой, свободной от мук смерти.
Изумительный по своей гармонии и простоте выработавшийся тысячелетиями эволюции процесс умирания, постепенного и безболезненного ухода из жизни!»
Академик АМН СССР Ю. Лопухин,1990 г.
Скажите, можно ли после такого гимна холестерину и, заодно с ним, атеросклерозу бороться за снижение уровня холестерина в крови и за профилактику и лечение атеросклероза? По-видимому, нет. Пусть все идет так, как оно и идет. Главное в жизни, оказывается, состоит в том, чтобы безболезненно умереть. Но в каком возрасте умереть? Если вам за 90 или 100 лет, то, возможно, кому-то и хочется спокойно и безболезненно оставить этот мир, но не исключено, что при хорошем здоровье и в таком возрасте не захочется прощаться с жизнью только потому, что по неизвестной причине у вас накопилось много холестерина. Хотя до столь преклонного возраста мы чаще всего и не доживаем, и все по причине того же атеросклероза. Как много людей уходит из жизни в самом расцвете творческих сил по нелепой случайности — от инфаркта миокарда, а оказывается, что по вновь придуманной теории холестериноза это всего лишь «эволюционный процесс. безболезненного ухода из жизни».
«Пока что в руках советских исследователей большинство призов за первооткрытия по ишемической болезни сердца. Будут ли они первыми в снижении смертности от нее до приемлемого уровня?» Таким вопросом закончил рецензию на книгу «Холестериноз» (авторы Ю. Лопухин и др.) Ричард Купер — один из ведущих американских специалистов по атеросклерозу.
Создание теории холестериноза — это, на мой взгляд, признание полной несостоятельности ее авторов в борьбе с атеросклерозом.
Теория холестериноза полностью обезоруживает нас в борьбе с атеросклерозом и, очевидно, служит основательной базой для утраты последнего интереса к холестериновой теории.
Да, сторонники холестериновой теории разработали метод очистки крови от избыточного холестерина с помощью сорбентов и снизили этим риск развития атеросклероза у многих больных, но такую процедуру не сделаешь каждому желающему. А нас интересует метод лечения и профилактики атеросклероза, доступный каждому.
Холестериноз чем-то схож с кальцинозом. А кальциноз — это отложение солей кальция в тканях, где их не должно быть. Но мы уже знаем, что кальциноз — это не естественное накопление солей кальция в организме с последующим их отложением в тех местах, где их не должно быть, а всего лишь результат избытка кальция в организме, вызванный и внешней средой, и принятой системой питания. Поэтому с кальцинозом вполне успешно можно бороться.
А не вызван ли и холестериноз теми же причинами, что и кальциноз, или подобными им?
На этот вопрос мы еще попытаемся ответить, а сейчас отвлечемся от атеросклероза и поговорим о внутренней среде организма.



