- 1. Синусовая тахикардия
- 2. Синусовая брадикардия
- 3. Синусовая аритмия
- 4. Синдром слабости синусового узла
- 5. Ритм атриовентрикулярного соединения
- 6. Идиовентрикулярный ритм
- 7. Экстрасистолии
- 8. Пароксизмальная тахикардия
- 9. Мерцательная аритмия (фибрилляция предсердий)
- 10. Трепетание предсердий
-
11. Мерцание желудочков (фибрилляция желудочков)
ЛЕКЦИЯ № 19. Аритмии вследствие нарушения образования импульсов
1. Синусовая тахикардия
Синусовая тахикардия – учащение сердечной деятельности в состоянии покоя более 90 ударов в минуту с правильным ритмом.
Этиология. Возникает вследствие повышения тонуса симпатической нервной системы (физической нагрузки, повышения температуры, интоксикаций, инфекций и др.).
Тахикардии бывают физиологическими (при физическом напряжении, эмоциях, страхе, быстром вставании) и неврогенными (при неврозах).
Тахикардии могут отмечаться при заболеваниях сердечно-сосудистой системы, при медикаментозном и токсическом влиянии, при острых и хронических инфекциях и анемиях.
Клиника. Жалобы определяются основным заболеванием. i тон усилен, ii тон чаще ослаблен, возможны маятникообразный ритм и эмбриокардия.
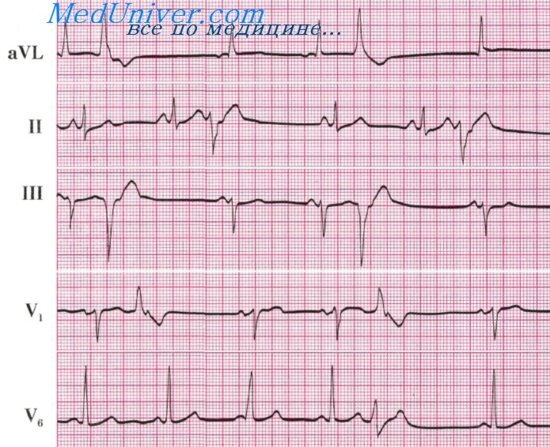
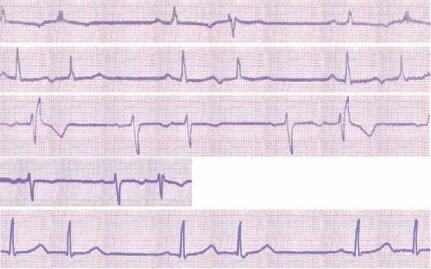
На ЭКГ частота сердечного ритма более 90 ударов в минуту, продолжительность интервала Р-Р меньше 0,60 с, ритм правильный.
Лечение. Проводится ограничение приема чая, кофе, алкоголя, острой пищи. При функциональной форме используются психотропные и седативные средства, транквилизаторы, нейролептики (мепробамат, диазепам), по показаниям ?-блокаторы (атенолол, эгилок в дозах, не снижающих количество сердечных сокращений ниже 60 ударов в минуту). При кардиальной форме с сердечной недостаточностью применяются сердечные гликозиды и салуретики; проводится лечение основного заболевания.
2. Синусовая брадикардия
Синусовая брадикардия – урежение сердечных сокращений ниже 60, но не менее 40 в минуту.
Этиология. Причинами являются: повышение тонуса блуждающего нерва, понижение тонуса симпатического нерва, прямое воздействие на клетки синусового узла (гипоксемия, инфекция).
Брадикардии бывают функциональными (вагусными) и органическими (такими, как поражение синусового узла).
Клиника. Клиника проявляется сердцебиением, обмороками.
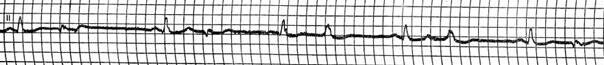
На ЭКГ интервал Р-Р более 1 с, ритм синусовый.
Лечение. При функциональных брадикардиях лечение не проводится. При органических брадикардиях с частотой сердечных сокращений менее 40 ударов в минуту и склонности к обморокам вводится атропин 0,5–1,0 мг внутривенно каждые 3 ч (до 2 мг) или 0,5–1,0 мг 3–4 раза внутрь, изадрин 1,0–2,0 мг в 500 мл 5 %-ного раствора глюкозы внутривенно капельно, алупент 5—10 мг в 500 мл физиологического раствора внутривенно капельно или внутрь по 20 мг 4–8 раз в день.
3. Синусовая аритмия
Синусовая аритмия – чередующиеся периоды учащения и урежения сердечных сокращений из-за неравномерного генерирования импульса в синусовом узле.
Этиология. Причинами являются колебания тонуса вагуса при дыхании, органическая патология сердца (ИБС, ревмокардит, миокардит, интоксикация дигиталисом).
Клиника. Аритмии бывают дыхательные (физиологические) и собственно синусовые аритмии.
На ЭКГ неправильный синусовый ритм с разницей между самым длинным и самым коротким интервалом Р-Р 0,16 с и более.
Лечение. Лечение состоит в терапии основного заболевания.
4. Синдром слабости синусового узла
Синдром слабости синусового узла – пароксизмы суправентрикулярной тахикардии (или мерцательной аритмии) с последующим длительным периодом выраженной синусовой брадикардии. Описан Б. Лауном в 1965 г.
Этиология. Причинами являются органические поражения сердца (острый период инфаркта миокарда, атеросклероз, миокардиты, кардиопатии, интоксикация наперстянкой, антиаритмическими средствами).
Клиника. Возможны синусовые брадиаритмии, выпадение отдельных синусовых комплексов с длительной асистолией и последующим восстановлением ритма синусовыми комплексами или за счет импульсов из нижележащих отделов (выскакивающих комплексов).
В зависимости от длительности периодов асистолии могут быть головокружения, обмороки, припадки Морганьи—Адамса—Стокса.
Лечение. При нерезкой брадикардии и пассивных гетеротопных аритмиях лечение не проводится. При приступах тахиаритмий и пароксизмальной тахикардии показаны антиаритмические средства: аймалин по 50 мг внутривенно или внутримышечно, новокаинамид внутривенно или внутримышечно 5 мл 10 %-ного раствора, изоптин внутривенно 5—10 мг, индерал (обзидан) 5 мг внутривенно осторожно, строфантин 0,5 мл 0,05 %-ного раствора внутривенно на 20 мл глюкозы или изотонического раствора. При повторных приступах асистолий проводится электростимуляция сердца.
5. Ритм атриовентрикулярного соединения
Ритм атриовентрикулярного соединения – ритм, при котором водителем ритма становится область перехода атриовентрикулярного узла в пучок Гиса или сам ствол пучка Гиса до его разветвления на ветви.
Этиология. Причинами являются ваготония (при здоровом сердце), лекарственные воздействия и нарушения метаболизма (интоксикация наперстянкой, хинидином, морфином, гиперкалиемия, ацидоз, гипоксия), органические заболевания сердца (ИБС, гипертоническая болезнь, пороки сердца, миокардиты, ревмокардит, шок).
Клиника. Клинические проявления характеризуются брадикардией с правильным ритмом 40–60 ударов в минуту, усиленным I тоном, усилением пульсации шейных вен.
На ЭКГ отрицательный зубец Р, неизмененный комплекс QRST.
Лечение. Проводится лечение основного заболевания. Используются атропин, изадрин, алупент. Антиаритмические средства противопоказаны. При гиперкалиемии и ацидозе проводится капельное введение бикарбоната натрия и глюкозы с инсулином. При полной атриовентрикулярной блокаде проводится вживление искусственного водителя ритма.
6. Идиовентрикулярный ритм
Идиовентрикулярный ритм – водителем ритма сердца становится центр третьего порядка с редким темпом сокращения – 20–30 ударов в минуту.
Этиология. Причина – тяжелое поражение миокарда.
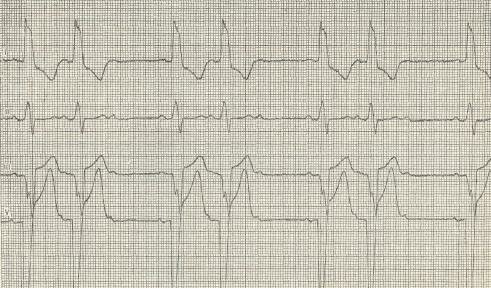
На ЭКГ – измененные комплексы QRST (как при желудочковой экстрасистолии), отрицательные зубцы Р (совпадают с желудочковым комплексом).
Лечение. Проводится лечение основного заболевания.
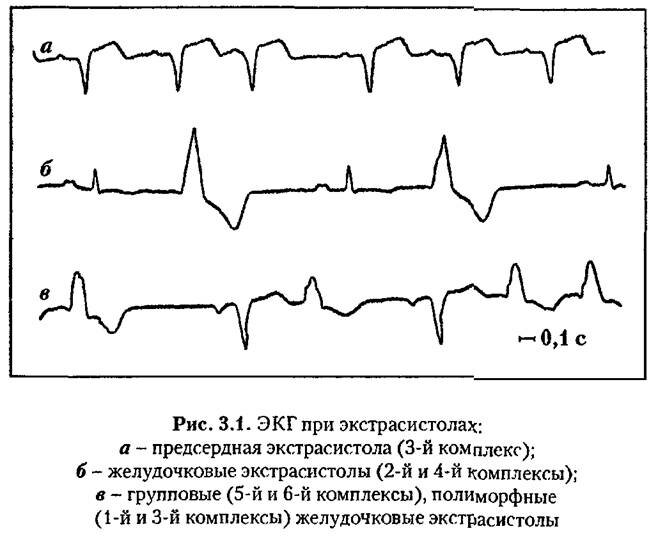
7. Экстрасистолии
Экстрасистолии – сокращение всего сердца или какого-либо его отдела под действием преждевременного импульса из клеток проводящей системы предсердий и желудочков.
Этиология. Причины: повторное поступление синусового импульса (местная блокада), повышение автоматизма вне синусового узла.
Экстрасистолии бывают функционального генеза (экстракардиальные), органического генеза (например, ИБС, пороки сердца, поражения миокарда), токсического генеза (интоксикация наперстянкой, адреналином, никотином, кофеином, эфиром, угарным газом и др.), механического генеза (катетеризация, операции на сердце).
Классификация. Классификация желудочковых экстрасистол (по Лауну).
I степень – одиночные редкие монотопные экстрасистолы не более 60 в 1 ч.
II степень – частые монотопные экстрасистолы более 5 в 1 мин.
III степень – частые политопные полиморфные экстрасистолы.
IV степень – А-групповые (парные), Б-3 и более подряд.
V степень – ранние экстрасистолы типа Р на Т.
Лечение. Состоит в лечении основного заболевания. Должна соблюдаться диета, режим, применяться гидротерапия. Назначаются седативные препараты, противоаритмическое лечение (при необходимости). При угрозе мерцания желудочков показаны лидокаин или новокаинамид внутривенно.
8. Пароксизмальная тахикардия
Пароксизмальная тахикардия – внезапно возникающее учащение сердечного ритма в результате импульсов, исходящих из очага, расположенного вне синусового узла.
Этиология. Причинами являются сильные эмоции, нервное перенапряжение, переутомление, чрезмерное употребление никотина, кофе, чая, алкоголя, тиреотоксикоз, рефлекторные влияния (при заболеваниях желудочно-кишечного тракта), синдром WPW и CLC, заболевания миокарда (ишемическая болезнь сердца, миокардит), гипертоническая болезнь, митральный стеноз, интоксикация наперстянкой, гипокалиемия.
Лечение. Проводится купирование суправентрикулярной пароксизмальной тахикардии массажем синокаротидной зоны, использованием пробы Вальсальвы (давление на глазные яблоки). Внутрь назначается 40 мг пропранолола, медленное внутривенное введение 2–4 мл 0,25 %-ного раствора изоптина, при отсутствии гипотонии 5—10 мл 10 %-ного раствора новокаинамида (лучше с предварительным введением мезатона или норадреналина), медленное введение 0,25—0,5 мл 0,05 %-ного раствора строфантина, при отсутствии эффекта – дефибрилляция.
Купирование приступа желудочковой пароксизмальной тахикардии проводится с использованием электроимпульсной терапии, введением лидокаина внутривенно струйно, 5,0—20,0 мл 1 %-ного раствора, затем капельно в дозе 500 мг в 500 мл 5 %-ного раствора глюкозы 3–4 раза в 1-е и 2-е сутки после восстановления ритма. При нетяжелых состояниях новокаинамид назначается внутрь 0,75 г и далее по 0,25 г каждые 3 ч или внутривенно капельно 5,0—10,0 мл 10 %-ного раствора в физиологическом растворе или 5 %-ном растворе глюкозы (при снижении АД в сочетании с капельным введением норадреналина). Аймалин. -блокаторы; сердечные гликозиды противопоказаны.
9. Мерцательная аритмия (фибрилляция предсердий)
Мерцательная аритмия (фибрилляция предсердий) – полное выпадение предсердных систол. В миокарде циркулирует до 350–600 импульсов. Ритм желудочковых сокращений неправильный.
Этиология. Причинами являются органические поражения миокарда (ИБС, острый инфаркт миокарда, митральные пороки, кардиопатии, миокардиты), тиреотоксикоз.
Патогенез. Механизм повторного входа возбуждения – micro reentry. остановка синусового узла.
Классификация. Фибрилляция предсердий бывает пароксизмальной формы, постоянной формы: тахисистолическая (больше 90 ударов в мин.), нормосистолическая (60–90 ударов в мин.), брадисистолическая (менее 60 ударов в мин.).
Клиника. Отмечается общая слабость, сердцебиение, одышка. Аускультативно определяется аритмичность тонов, изменение громкости тонов; дефицит пульса. На ЭКГ зубцы Р отсутствуют, желудочковые комплексы нерегулярные, изоэлектрическая линия волнообразная.
Осложнения. Возможно развитие тромбоэмболии.
Лечение. Для купирования приступа используются седативные средства, пропранолол внутрь; при сохранении приступа – 4–8 г разведенного в воде хлорида калия, внутривенное введение 5,0—10,0 мл 10 %-ного раствора новокаинамида.
При наличии сердечной недостаточности у пожилых больных применяется строфантин.
В упорных случаях мерцательной аритмии примененяют хинидин и электроимпульсную терапию.
Для предупреждения приступов используются хинидин (0,2 г 2–4 раза в день) с пропранололом (10–40 мг 2–3 раза в день) или делагил с пропранололом.
При постоянной форме мерцательной аритмии назначаются сердечные гликозиды, возможно в сочетании с ?-адреноблокаторами.
Дефибрилляция проводится при недавно возникшей (до года) мерцательной аритмии. Противопоказаниями к дефибрилляции являются длительные аритмии, наличие в анамнезе пароксизма, активный воспалительный процесс, кардиомегалия, тяжелая недостаточность кровообращения, тромбоэмболии в анамнезе.
10. Трепетание предсердий
Трепетание предсердий – учащенные, поверхностные, но правильного ритма сокращения предсердий с частотой 200–400 в мин. возникающие в результате наличия патологического очага возбуждения в предсердиях. Частота сокращений желудочков значительно меньше.
Этиология. Причинами являются органические поражения сердца (пороки клапанов, ИБС, тиреотоксикоз, ревмокардит, миокардиты, интоксикации).
Клиника .
Формы: пароксизмальная, постоянная.
На ЭКГ предсердные волны в виде зубцов пилы.
Лечение. Проводится аналогично лечению мерцательной аритмии (фибрилляции предсердий).
11. Мерцание желудочков (фибрилляция желудочков)
Мерцание желудочков (фибрилляция желудочков) – некоординированные, асинхронные сокращения отдельных мышечных волокон желудочков.
Этиология. Причинами являются органические заболевания сердца (ИБС, острый инфаркт миокарда, первичная остановка кровообращения, аортальный стеноз, миокардиты), сердечная недостаточность, послеоперационный период, гипотермия, синдром WPW, интоксикации, электротравмы.
Патогенез. Отмечаются слабые, беспорядочные сокращения мышечных волокон желудочков, полулунные клапаны аорты не раскрываются. Ударный объем сердца снижается до нуля, прекращается поступление крови в органы. Смерть наступает в течение 4–8 минут.
Клиника. Клинические проявления характеризуются потерей сознания, бледностью, холодным потом. Артериальное давление снижается до нуля, тоны сердца не выслушиваются, дыхание отсутствует, зрачки расширены.
На ЭКГ – крупно– или мелкоамплитудные беспорядочные волны, следуют без интервалов;
Наступление смерти. i этап – состояние обратимое в течение не более 8 мин (клиническая смерть), II этап – биологическая смерть.
Реанимационные мероприятия. Больного необходимо уложить на жесткое, запрокинуть голову, фиксировать нижнюю челюсть и язык, очистить полость рта (вставные челюсти). Проведение искусственной вентиляции рот в рот или рот в нос и непрямого массажа сердца в соотношении 2 ингаляции и 15 массажей (работает 1 реаниматолог) или 1 ингаляция и 4 массажа (работают 2 реаниматолога).
При неэффективности проводится трехкратная дефибрилляция 200 Дж, 300 Дж, 360 Дж. При отсутствии эффекта (мелковолновая фибрилляция на ЭКГ или асистолия) вводится 1 мл 0,1 %-ного раствора адреналина внутривенно или 2 мл эндотрахеально, после введения дефибрилляция повторяется.
При успешной реанимации проводится внутривенное введение 80—120 мг лидокаина под контролем кислотно-щелочного равновесия, при ацидозе – введение бикарбоната натрия.
При безуспешной реанимации повторное введение адреналина внутривенно струйно или интратрахеально показано в той же дозировке каждые 3–5 минуты с последующей дефибрилляцией в 360 Дж.
Реанимационные мероприятия необходимо проводить в течение 40 минут.
После реанимации в течение 2–3 суток внутримышечно вводится лидокаин каждые 6–8 ч; в течение следующих 8—18 месяцев назначаются ?-адреноблокаторы.
Аритмии сердца
Аритмии сердца – нарушение частоты, ритмичности и последовательности возбуждения и сокращения отделов сердца.
Аритмии встречаются очень часто. Они возникают в результате заметных структурных изменений проводящей системы при любом заболевании сердца и (или) под влиянием вегетативных, эндокринных и других метаболических нарушений. Особое значение в развитии аритмий имеют электролитные расстройства, в частности изменения содержания калия, кальция. Аритмии возмож ны при интоксикациях и некоторых лекарственных воздействиях. Они могут быть связаны с индивидуаль ными врожденными особенностями проводящей системы.
Некоторые формы аритмий встречаются у практически здоровых лиц, даже у людей с высокими функциональными возможностями, например спортсменов.
О с н о в н ы е э л е к т р о ф и з и о л о г и ч е с к и е п о н я т и я. Электрическая активность сердца связана с меняющимся на протяжении сердечного цикла потенциалом между внутренней и наружной поверхностью клетки проводящей системы. В самом начале диастолы этот потенциал – потенциал покоя – в клетках синусного узла составляет около – 50мВ, в клетках миокарда желудочков он равен – 90мВ.
Потенциал покоя в клетках, обладающих автоматизмом, не является стабильным. Он постепенно уменьшается вследствие медленного трайсмембранного движения ионов, в частйости вхождения в клетку ионов натрия, следствием чего является медленная деполяризация.
После достижения определенного для данной клетки порогового уровня наступает фаза быстрой деполяризации с реверсией (изменением знака) потенциала. Затем через фазы 1, 2, 3 происходит реполя ризация. В результате обратного движения ионов потен циал возвращается к исходному уровню, и тотчас начи нается фаза медленной деполяризации (фаза 4). В нормальных условиях наибольшим автоматизмом обладают клетки синусного узла. Возбуждение, начавшись в его клетках, распространяется по проводящей системе и вызывает последовательно деполяризацию ее отрезков еще до того, как их собственный потенциал в процессе медленной деполяризации достигнет порогового уровня. Таким образом, синусный узел является нормальным водителем сердечного ритма.
От фазы 0 до середины фазы 3 клетка находится в состоянии абсолютной рефрактерности, т. е. раздраже ние любой силы не может вызвать новое ее возбуждение. Затем наступает состояние относительной рефрактерности (до окончания фазы 3), когда раздражение повышенной силы может вызвать новое возбуждение. К началу фазы 4 возбудимость клетки на короткое время повышается, а затем возвращается к норме. Благодаря временной рефрактерности клеток волна возбуждения распространяется только в дистальном направлении (антеградно), обратное (ретроградное) распространение возбуждения в нормальных условиях невозможно.
Обычная ЭКГ, снятая с поверхности тела, как и ЭКГ, снятая непосредственно с поверхности сердца, отражает взаимодействие потенциалов отдельных клеток. Регистри руемый при этом потенциал оказывается в 50 – 100 раз меньше (порядка 1 – 2 мВ), чем регистрируемый в экспе рименте потенциал между внутренней и наружной по верхностью отдельной клетки.
Патогенез. В основе аритмий лежат нарушения электрофизиологических свойств – автоматизма, проводи мости, порога возбудимости, продолжительности рефрак терного периода – проводящей системы сердца и сократительного миокарда. Неравномерность и лабильность этих нарушений могут привести к так называемой элек трической неоднородности миокарда. Ниже рассмотрены возникающие при этих нарушениях основные электро физиологические феномены.
1. Нарушения автоматизма. Снижение автоматизма синусного узла приводит к возникновению замещаю щего ритма, источником которого являются участки про водящей системы, расположенные более дистально.
Несинусовые ритмы и отдельные сокращения на зывают эктопическими, или гетеротопными. В зависи мости от локализации водителя ритма (миокард предсердий, область предсердно-желудочкового узла, проводящая система и миокард желудочков) эктопические ритмы (3. и более эктопических сокращений подряд) и отдельные сокращения подразделяют на предсердные, предсердно-желудочковые и желудочковые. При снижении автоматизма синусного узла обычно возникают за мещающий предсердный или замещающий предсердножелудочковый ритмы. Однако если автоматизм этих ближайших к синусному узлу центров тоже снижен, то возникает замещающий желудочковый ритм. При редком ритме наблюдаются отдельные замещаю щие сокращения из лежащих ниже отрезков проводящей системы, особенно после больших пауз.
Естественный автоматизм отрезков проводящей системы убывает в дистальном направлении: если частота нор мального синусового ритма составляет около 60 – 80 в 1 мин, то частота замещающего желудочкового ритма может быть около 20 – 40 в 1 мин.
Повышение автоматизма какого-либо эктопического центра – редкое явление в патологии – приводит к. по давлению автоматизма синусно-предсердного узла и возникновению ускоренного эктопического (предсердного, предсердно-желудочкового или желудочкового) ритма, обычно с частотой 60 – 100 в мин. Эктопический центр с повышенным автоматизмом иногда может функциони.ровать одновременно с синусовым водителем ритма (парасистолия) или обусловливать отдельные прежде временные эктопические сокращения (такова природа некоторых экстрасистол).
2. Нарушения проводимости (блокады), Проявляется замедлением или прекращением проведения импульса в каком-либо отрезке проводящей системы. Выделяют блокады I (замедление проведения импульса), II (часть импульсов не проводится – неполная блокада) и III (полное прекращение проведения импульсов – полная блокада) степени. Полная блокада ведет к возникновению эктопического ритма или (при выраженной патологии, подавлении автоматизма всей проводящей системы) остановке сердца. Если нарушено антеградное проведение импульса, а ретроградное сохранено, то нарушается последовательность сокращения отделов сердца.
3. Скрытое проведение. Некоторые импульсы могут как бы застревать на каком-либо отрезке проводящей системы, чаще в предсердно-желудочковом узле. Такой импульс не проходит далее и не приводит к сокращению желудочков, но обусловливает местную временную рефрактерность, преходящую блокаду.
4. Циркуляция импульса. В условиях электрической неоднородности сердца сплошной фронт распространениявозбуждения отсутствует и может возникнуть ситуация, когда какой-либо отрезок проводящей системы функционально как бы раздвоен: в одной его части возбуждение замедленно проводится в обычном антеградном направлении, а на параллельном участке имеется антеградная блокада, но сохранена возможность ретроградного проведения. При этом импульс, достигший периферии, может вернуться по параллельному участку и застать проксимальную часть миокарда уже вышедшей из рефрактерного состояния. Это приводит к преждевременному повторному сокращению сердца. Если описанные условия более или менее стабильны, то циркуляция импульса обусловливает эктопическую тахикардию. Экстрасистолы (преждевременные эктопические сокращения) и пароксизмальные тахикардии (серии быстро следующих друг за другом эктопических сокращений) в большинстве случаев обусловлены именно таким механизмом. Эктопические аритмии, связанные с циркуляцией импуль са, невозможно отличить по обычной ЭКГ от эктопиче ских аритмий, обусловленных патологическим повышением автоматизма.
В патогенезе конкретных форм аритмий нередко участвуют различные электрофизиологические феномены, которые сложным образом сочетаются между собой.
Диагноз. Аритмии диагностируют главным образом по ЭКГ. Оценка ЭКГ в 12 обычно применяемых отведе ниях более информативна, чем оценка по одному отведе нию, Однако большинство аритмий могут быть диагно стированы и по одному отведению с фиксацией обоих электродов на грудной клетке, как это делают при кардиомониторном наблюдении.
При быстро меняющемся состоянии больного, на пример в остром периоде инфаркта миокарда, более информативно длительное или постоянное наблюдение за ЭКГ при помощи кардиомониторов, которыми оснащены блоки интенсивной терапии. Созданы аппараты, позволяющие проводить непрерывную регистрацию ЭКГ на магнитную ленту в течение суток в амбулаторных условиях при обычной активности. Эти системы позволяют выявить редко возникающие и быстро проходящие аритмии, уточнить провоцирующую роль внешних факторов, оценить выраженность аритмического синдрома и результаты лечения.
Иногда для диагностики аритмий применяют внутрисердечную электрографию предсердно-желудочкового пучка (пучка Гиса). Для этого в правый желудочек сердца трансвенозно вводят катетер с электродами. Электроды должны быть прижаты к межжелудочковой перегородке вблизи трикуспидального клапана. При таком биполярном отведении удается зарегистрировать сигналы, соответствующие деполяризации предсердий, предсердно-желудочкового пучка и желудочков (депо ляризация синусного узла не регистрируется).
Эти сигналы нормально записываются именно в такой последовательности, они связаны определенными временными соотношениями между собой и элементами наружной ЭКГ, которая всегда регистрируется одновременно. Нормальная продолжительность Основных интервалов составляет: РА – около 0,03 с, АН – около 0,09 с, HV – около 0,045 с. При аритмиях’ могут изменяться как интервалы, так и последовательность этих элементов, что соответствует изменению последовательности охвата возбуждением отделов сердца. Кратковременная (например. в течение минуты) частая (около 150 импульсов в минуту) программируемая стимуляция отрезков проводящей системы через введенные электроды и измерение последующей предавтоматической паузы позволяют оценить основные местные электрофизиологи ческие свойства. Внутрисердечная электрография выпол няется по узким показаниям в некоторых кардиологических учреждениях.
Большинство аритмий могут быть заподозрены и по клиническим признакам, главным образом характерным жалобам – пульсу и сердечным тонам, реакции ритма на ваготропные воздействия (массаж каротидного синуса, пробы Вальсальвы). Данные обычного обследования особенно важны для оценки клинического значения аритмий.
Клиническое значение. Значение аритмий разнооб разно. Одни формы, например мерцание желудочков и желудочковая асистолия, всегда являются агональным состоянием, требующим немедленных реанимационных мер. Другие, например синдром Вольффа – Паркинсона – Уайта, стойкая блокада правой ножки предсердно желудочкового пучка, многие больные вообще не замечают и ведут полноценный, активный образ жизни.
Степень неблагоприятного влияния большинства форм аритмий на больных индивидуально различна. В большой степени она определяется частотой и эффективностью желудочкового ритма. Аритмии могут вызвать ухудшение гемодинамики, например развитие или усиление сердечной или коронарной недостаточности, нарушение кровоснабжения органов. Эти изменения возникают как при частом желудочковом ритме (тахисистолических аритмиях), так и чрезмерном его урежении (брадисистойических аритмиях). При многих аритмиях велика вероятность тромбоэмболических осложнений. У части больных аритмия, не вызывая объективно заметных неблагоприятных последствий, субъективно тяжело воспринимается, может лишить больного трудоспособности. В некоторых случаях появление аритмии, клинически как бы мало значимой, позволяет предсказать прогрессирование ее в сторону жизненно опасных форм. Нередко появление аритмии имеет диагностическое значение, свидетель ствует об обострении болезни – ИБС, миокардита и др.
Форма аритмии, за исключением отмеченных выше агональных форм, сама по себе обычно не позволяет надежно судить о ее клиническом значении, опасности для данного больного. Достоверные критерии клинической тяжести аритмий отсутствуют, однако сочетание ряда косвенных признаков обычно помогает ориентировочно судить об этом.
Оценка клинического значения аритмии у конкретного больного, имеющая значение для выбора лечения, часто оказывается наиболее сложным- вопросом, стоящим перед врачом ири ведении больного с аритмией.
Лечение. Включает устранение провоцирующих факторов, лечение основного заболевания, собственно противоаритмические меры (противоаритмические средства, ваготропные воздействия) и специальные методы лечения. Для многих больных большое значение имеют седативное лечение, психотерапия. В отдельных случаях необходимо хирургическое вмешательство на проводящих путях.
Противоаритмические лекарственные средства оказывают различное действие на электрофизиологические функции разных отрезков проводящей системы. В настоящее время получила распространение приведенная ниже группировка противоаритмических средств, разработанная главным образом на основании экспериментальных данных.
1. Антагонисты натрия.
IA. Типа хинидина (хинидин, новокаинамид, дизопирамид, аймалин): замедляют проводимость увеличивают родолжительность потен циала действия.
IB. Типа лидокаина (лидокаин, дифенин, этмозин, мексилетин): за медляют проводимость и уменьшают продолжительность потенциа-
ла действия.
IC. Типа флекаинида (флекаинид, аллапинин): замедляют проводи мость и не влияют на продолжительность потенциала действия.
II. b -адреноблокаторы (пропранолол): подавляют предсердные аритмии, замедляют предсердно-желудочковое проведение, мало дей ствуют на желудочковые аритмии.
III. Препараты, удлиняющие потенциал действия и рефрактерный период во всех отрезках проводящей системы (амиодарон).
IV. Антагонисты кальция (верапамил, дилтиазем): действуют при предсердных аритмиях, замедляют предсердно-желудочковое про ведение.
Специальные методы лечения включают электроим пульсную терапию (ЭИТ) и электрокардиостимуляцию (ЭКС).
ЭИТ (электрическая дефибрилляция) применяется при эктопических тахисистолических аритмиях. Разовый электрический разряд большой мощности, проходя через сердце, вызывает синхронное возбуждение и сокращение всех его отделов. Наступающая после этого кратковременная рефрактерная фаза благоприятствует проявлению затем собственного автоматизма синусного узла (если он не подавлен значительно патологическим про цессом или лекарственными веществами) и восстановлению нормального ритма.
ЭИТ может быть плановой и экстренной. Перед плановой ЭИТ больному должна быть разъяснена суть лечения. В течение 2 – 3 нед до плановой процедуры и такого же времени после ее проведения больной должен принимать непрямой антикоагулянт в эффективной дозе (если нет противопоказаний). Процедура проводится натощак после 6 – 8 ч голодания. Прием сердечного гликозида в терапевтических- дозах в предшествующие дни не препятствует процедуре. Назначение хинидина за 1 – 2 дня до этого в поддерживающих дозах (0,6 – 1 г/сут) повышает вероятность нормализации ритма и удержания его. У части больных прием хиниди на в этих дозах сам по себе обусловливает нормализацию ритма. Признаки интоксикации сердечным гликозидом или хинидином являются противопоказанием для ЭИТ, она должна быть отложена до исчезновения признаков интоксикации. Непосредственно до и после процедуры регистрируют ЭКГ. ЭИТ выполняют под поверхностным наркозом, в условиях полной готовности к реанимации. В течение 5 – 15 мин до начала процедуры дают кислород. Экстренная ЭИТ производится без указанных при готовлений.
Пациент лежит на спине. Один электрод размещают обычно на коже ниже левой лопатки. (пациент лежит на нем), другой – над грудиной, на уровне третьего межреберья. Электроды можно размещать иначе: один – справа у грудины на уровне I или II ребра, другой – по левой срединно-ключичной линии на уровне четвер того – пятого межреберий . При обоих способах размещения электродов результаты примерно одинаковы. Электроды во избежание ожога должны быть всей поверхностью тесно прижаты к коже. Во всех случаях плановой ЭИТ используется электрический импульс, синхронизированный с комплексом QR
ЭКГ. Это обеспечивается конструкцией аппарата и уменьшает вероятность провоцирования электрическим импульсом мерцания желудочков. Повреждающее действие электрического импульса на миокард пропорционально энергии импульса. Поэтому в принципе желательно использовать разряды меньшей энергии. Эффективная в большинстве случаев энергия разряда для наджелудочковых и желудочковых тахикардий состав ляет 25 – 50 Дж, для мерцания предсердий – 50 – 100 Дж, для мерцания желудочков – 200 – 400 Дж. При отсутствии эффекта используют повторные разряды с большей энергией.
ЭКС осуществляется при помощи специальной аппаратуры. Электрокардиостимулятор включает следующие элементы: источник питания; электронное устройство, обеспечивающее регулярную подачу импульса с определенными характеристиками; электроды, соединяющие устройство с сердцем, обычно с эндокардиальной его поверхностью. Генерируемые импульсы характеризуются напряжением (обычно 5 В) и продолжительностью (обычно 0,0005 – 0,0008 с). Они подаются на предсердие (предсердная ЭКС), желудочек (желудочковая ЭКС) или последовательно на обе камеры (двухкамерная, или физиологическая, ЭКС). Последняя обеспечивает не только стабильность навязанного искусственного ритма, но и значительно улучшает гемодинамику за счет IIодбора оптимального интервала между стимуляцией предсердия и желудочка.
Созданы многочисленные типы электрокардиостимуляторов с различными характеристиками. В настоящее время наиболее распространена желудочковая ЭКС с автоматическим включением стимулятора при отсутствии собственного желудочкового ритма заданной частоты и автоматическим отключением его при восстановлении собственного ритма.
ЭКС может быть временной и постоянной. При временной ЭКС источник питания и электронное устройство остаются снаружи, один из электродов располагают эндокардиально (или на слизистой оболочке пищевода – пищеводная ЭКС), другой – где-либо на коже пациента. Временная ЭКС используется для лечения появлении у больных сердцебиений и частом пульсе (частота может не быть строго стабильной).
На -ЭКГ выявляют частый (100 и более в минуту) ритм с нормальной последовательностью распространения возбуждения. Возможно некоторое увеличение и за острение зубца Р, косое снижение сегмента ST , что при дает ЭКГ характерный якореобразный вид. При большой частоте ритма зубец Т может сливаться с зубцом Р
По экстренным показаниям и в случаях, когда можно предполагать, что потребность в ЭКС преходяща. Иногда она используется с диагностической целью (диагностика ИБС, оценка функции синусного узла). При постоянной ЭКС источник питания и электронное устройство имплантируются под кожу грудной клетки, оба электрода размещают эндокардиально. Наиболее совершенные со временные имплантируемые электрокардиостимуляторы имеют массу 40 – 50 г и функционируют в течение 6 – 10 лет (рис. 9.12, см. на вкл.).
Тахисистолические и эктопические аритмии
Синусовая тахикардия
Синусовая тахикардия – синусовый ритм с частотой 100 и более (редко более 180) в минуту. Обусловлена по вышением автоматизма синусного узла, обычно вследетвие адренергических и других метаболических воздействий.
Диагноз. Синусовую тахикардию подозревают при следующего цикла и синусовую тахикардию в этом слу чае трудно отличить от других эктопических наджелудочковых тахикардий. Отличительным признаком является заметное изменение частоты сердечных сокращений на протяжении нескольких секунд или минут – спонтанное или при ваготропных воздействиях.
Клиническое значение. Синусовая тахикардия возникает у здоровых людей при физической нагрузке и эмоциональном возбуждении. Выраженная склонность к синусовой тахикардии – одно из проявлений нейроциркуляторной дистонии (с преобладанием симпатического тонуса). Такая тахикардия особенно заметно уменьшается при ваготропных воздействиях – задержке дыхания, натуживании, массаже каротидного синуса. При этом урежение ритма происходит не скачкообразно, а постепенно, на протяжении нескольких секунд. Синусовая тахикардия возникает при быстром снижении АД любой природы, после приема алкоголя. Более стойкая синусовая тахикардия наблюдается при лихорадке, тиреотоксикозе, миокардите, сердечной недостаточности, анемии, повышении давления в малом круге кровообращения (связанном с заболеванием легких или сердца, с ожирением), феохромоцитоме, недостаточности коры надпочечников. Многие лекарственные средства (адреналин, эуфиллин, алупент, атропин, тиреоидин, глюкокортикоиды) провоцируют синусовую тахикардию. У некоторых людей появлению тахикардии способствует прием кофе, курение.
Лечение. Направлено. на лечение основного заболевания и исключение провоцирующих или усиливающих тахикардию факторов. При синусовой тахикардии, связанной с нейроциркуляторной дистонией, могут быть эффективны седативные средства, верапамил или адреноблокаторы в Малых дозах. Сердечные гликозиды уменьшают только тахикардию при сердечной недостаточности, их не следует применять при синусовой тахикардии другой природы.
Экстрасистолия
Экстрасистолы – преждевременные эктопические сокра щения сердца. Патологический импульс, приводящий к экстрасистоле, возникает на различных уровнях. В зависимости от этого выделяют предсердные, пред сердно-желудочковые («узловые», из области предсерд но-желудочкового соединения) и желудочковые экстра систолы. Предсердные и предсердно-желудочковые экс трасистолы иногда объединяют под названием «над желудочковые экстрасистолы» из-за их сходного клини ческого значения.
Диагноз. Многие бальные не ощущают экстрасистолы, другие ощущают их как усиленный толчок в области сердца или его замирание. При определении пульса экстрасистоле соответствуют преждевременная ослаблен ная пульсовая волна или выпадение очередной пульсовой волны, аускультативно – преждевременные сердечные тоны. I тон экстрасистолы может быть усилен, II тон обычно ослаблен.
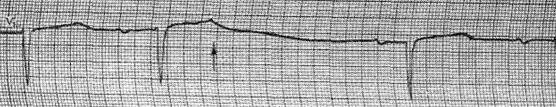
На ЭКГ при предсердной экстрасистолии в экстрасистолическом цикле зубец Р несколько деформирован, желудочковый комплекс в типичных случаях нор мален; постэкстрасистолический интервал равен или не сколько превышает интервал между синусовыми циклами. При ранних предсердных экстрасистолах могут отмечаться нарушения предсердно-желудочковой (удли нение интервала Р Q ) и внутрижелудочковой (чаще по типу неполной или полной блокады правой ножки предсердно-желудочкового пучка) проводимости. Нарушение предсердно-желудочковой проводимости в экстрасистоле может быть полным, тогда она представлена только преждевременным зубцом Р (блокированная предсерд ная экстрасистола). Зубец Р экстрасистолы может совпадать с зубцом Т предэкстрасистолического цикла, такой зубец Т кажется увеличенным и слегка деформированным по сравнению с зубцами Т в синусовых циклах.
Предсердно-желудочковые экстрасистолы отличаются более выраженной деформацией или инверсией зубца Р. Интервал Р Q может быть укорочен, нередко зубец Р наслаивается на комплекс, QRST и дифференцируется с трудом или вовсе не дифференцируется.
Желудочковые экстрасистолы пред ставлены деформированным комплексом QRST , которому не предшествует зубец Р (за исключением очень поздних желудочковых экстрасистол, при которых зубец Р ре гистрируется своевременно, а экстрасистолический комплекс QRST возникает преждевременно, после укорочен ного интервала Р Q . Постэкстрасисталическая пауза в типичных случаях увеличена. При левожелудочковых экстрасистолах главный зубец комплекса QRS в отведении V1 направлен вверх, при правожелудочковых – вниз.
Различная величина постэкстрасистолического интервала («компенсаторной паузы») зависит главным образом от момента возбуждения синусного узла в экстрасистолическом цикле. При наджелудочковых экстрасистолах синусный узел возбуждается ретроградно, поэтому постэкстрасистолический интервал примерно равен интервалу между двумя синусовыми сокращениями.
Узел может быть несколько увеличен, если ретроградное проведение импульса замедлено. Обычно это отмечается при экстрасистолах из области предсердножелудочкового соединения. При желудочковых экстрасистолах ретроградное нроведение импульса на синусный узел, как правило, блокируется, собственный им пульс в синусном узле возникает своевременно и вызы вает своевременное возбуждение нредсердий. Однако зубец Р обычно не виден на ЭКГ, так как совпадает с комплексом QRS T экстрасистолы. Деятельность синусного узла фактически не нарушается, поэтому величина предэкстрасистолического и постэкстрасистолического интервалов равна сумме двух интервалов между сину совыми сокращениями.
При очень ранних желудочковых экстрасистолах или экстрасистолах на фоне брадикардии очередной синусовый импульс может возникнуть уже после рефрактерности, связанной с экстрасистолой, и вызвать своевременное нормальное сокращение. Таким образом, экстрасистола оказывается «зажатой» между. двумя своевременными синусовыми сокращениями (вставочная экстрасистола). Необычное увеличение постэкстрасистолического интервала иногда связано ,со снижением автоматизма синусного узла.
Экстрасистолы могут возникать подряд по две и более – парные и групповые экстрасистолы. Ритм, при котором за каждым нормальным сокращением следует экстрасистола, называется бигеминией. Особенно неблагоприятны гемодинамически неэффективные ранние желудочковые экстрасистолы, возникающие одновременно с зубцом Т предыдущего цикла («R на T») или не позднее чем через 0,05 с после его окончания. Если эктопические импульсы формируются на разных уровнях или изменяются условия проведения импульса, то возникают политопные экстрасистолы, которые различаются между собой по форме экстрасистолического комплекса на ЭКГ (сравнивают экстрасистолы в пределах одного отведения) и величине предэкстрасистолического интервала. Иногда возможно длительное ритмичное функционирование эктопического фокуса наряду с синусовым водителем ритма – парасистолия. Парасистолические импульсы следуют в правильном (обычно более редком) ритме, независимом от синусового ритма, но часть их совпадает с рефрактерным периодом окружающей ткани и не реализуется.
Клиническое значение. Редкие экстрасистолы при отсутствии заболевания сердца, особенно возникающие на фоне синусовой брадикардии и исчезающие при нагрузке, обычно не имеют существенного клинического значения. У некоторых людей экстрасистолы появляются после употребления чая, кофе, алкоголя, курения, при волнении, приеме некоторых лекарственных средств (например, у больных бронхиальной астмой после приема или введения адреномиметиков, эуфиллина). Указанные провоцирующие факторы могут быть выявлены как при отсутствии, так и наличии заболевания сердца. Появление или учащение экстрасистол может совпадать с обострением ИБС, гипертонической болезни, миокардита и др. Частые предсердные экстрасистолы нередко предвещают пароксизм предсердной тахикардии или мерцания предсердий. Желудочковые экстрасистолы могут служить ранним признаком интоксикации сердечными гликозидами. Особенно неблагоприятны частые ранние, а также политопные и групповые желудочковые экстрасистолы, которые при остром инфаркте миокарда и интоксикации сердечными гликозидами могут быть предвестником желудочковой тахикардии или мерцания желудочков. Частые экстрасистолы способствуют усилению коронарной недостаточности за счет некоторого снижения минутного объема сердца и нерационального расхода энергии. Клиническое значение левожелудочковых и правожелудочковых экстрасистол фактически одинаковое, но подразделение облегчает диагнрстику политопных экстрасистол, даже если они записываются в разных отведениях
Возможно, некоторое значение для клинической оценки экстрасистол могло иметь выяснение механизма их возникновения. Считается, что большинство экстрасистол возникает вследствие патологической циркуляции им пульса, тогда как некоторые прогностически неблагоприятные экстрасистолы (например, некоторые желудочковые экстрасистолы при интоксикации сердечными гликозидами, некоторые экстрасистолы при остром инфаркте миокарда) могут быть связаны с истинным повышением автоматизма проводящей системы или миокарда желудочков. Однако судить с уверенностью о механизме возникновения экстрасистол по ЭКГ невозможно.
Лечение. Редкие экстрасистолы не требуют лечения. Следует выявить и по возможности устранить факторы, провоцирующие экстрасистолы, лечить обострение заболевания (если оно есть), что имеет определяющее значение для устранения аритмии. Если имеются неустра нимые эмоциональные факторы или экстрасистолы плохо субъективно переносятся и вызывают тревогу, то противоаритмическое действие могут оказать седативные средства. Экстрасистолы на фоне синусовой брадикардии, связанной с нейроциркуляторной дистонией, у практически здоровых людей, иногда удается временно устранить беллоидом (по 1 таблетке 1 – 3 раза в день).
При отсутствии эффекта от использования перечисленных мер прибегают к собственно противоаритмическим средствам. При подборе эффективного препарата начинают с небольших доз, учитывая противопоказания. При наджелудочковых экстрасистолах чаще эффективны верапамил (по 40 – 80 мг 3 – 4 раза в день), пропранолол (по 10 – 40 мг 3 – 4 раза в день) и другие b -адреноблокаторы, хинидин (по 200 мг каждые 6 – 8 ч), дигоксин. При желудочковых экстрасистолах более активны новокаинамид (внутрь по 250 – 500 мг 4 – 6 раз в день), дифенин – особенно, если аритмия связана с интоксикацией сердечными гликозидами (по 100 мг 2 – 4 раза в день), этмозин (по 25 мг 4 – б раз в день). Весьма эффективны при наджелудочковых и желудочковых экстрасистолах амиодарон (по 200 мг 3 раза в день в течение 2 нед, затем по 100 мг 3 раза в день, эффект наступает не сразу), дизопирамид (по 200 мг 2 – 4 раза в день), аллапинин (по 25 мг 3 раза в день). При желудочковых экстрасистолах III – V классов лечение, как правило, проводят в стационаре, особенно если аритмия связана с острым инфарктом миокарда или интоксикацией сердечными гликозидами. Средством выбора в таких случаях является лидокаин (внутривенно по 100 – 200 мг, при необходимости повторно или в виде длительной инфузии).
Если лечение эффективно и аритмии ликвидирована, то целесообразно продолжать прием подобранного противоаритмического препарата обычно еще в .течение нескольких дней или недель, особенно если причина аритмии не устранена полностью.
Пароксизмальная тахикардия
Пароксизмальная тахикардия – приступы эктопической наджелудочковой (предсердной, предсердно-желудочковой) или желудочковой тахикардии, характеризу ющиеся регулярным ритмом с частотой около 140 – 240 уда ров в минуту, внезапным началом и внезапным окончанием. Патофизиологической основой заболевания является в большинстве случаев циркуляция импульса, реже – повышение автоматизма участков проводящей системы дистальнее синусового узла.
Диагноз. Пароксизм обычно ощущается больным как приступ сердцебиения с отчетливым началом и окончанием, продолжительностью от нескольких секунд до не скольких дней. Приступу может предшествовать появление или учащение экстрасистол того же уровня. Во время приступа при пальпации пульса и аускультации выявляют частый правильный ритм.
Наджелудочковая, особенно предсердная, тахикардия часто сопровождается различными проявлениями вегетативной дисфункции – потливостью, обильным мочеиспусканием в конце приступа, увеличением перистальтики кишечника, небольшим повышением температуры тела. Затянувшиеся приступы сопровождаются слабостью, обмороками, неприятными ощущениями в области сердца, а при наличии заболевания сердца – стенокардией, появлением или нарастанием сердечной недостаточности. Массаж каротидного синуса при наджелудочковой тахикардии иногда позволяет сразу нормализовать ритм, хотя бы кратковременно. Больной обычно указывает на подобные приступы в прошлом.
При желудочковой тахикардии в отличие от наджелудочковой громкость 1 тона может быть несколько неравномерной. Массаж каротидного синуса и другие ваготропные воздействия не влияют на ритм. Вегетативные признаки не характерны. Неблагоприятное влияние на общее состояние больного в целом более выражено. Обычно указания на частые подобные приступы в анамнезе отсутствуют.
На ЭКГ при наджелудочковой тахикардии ритм частый правильный, видны неизмененные желудочковые комплексы, перед которыми при предсердной тахикардии может быть различим слегка деформированный зубец Р. Зубец Р может быть неразличим при предсердно-желудочковой тахикардии. При предсердной тахикардии он может совпадать с зубцом Т предыдущего комплекса. Предсердная тахикардия нередко сопровождается нарушением предсердно-желудочковой и (или) внутрижелудочковой проводимости, чаще по правой ножке пучка Гиса. Нарушение предсердно-желудочковой проводимости может быть различной степени, вплоть до полной блокады.
При желудочковой тахикардии видны значительно деформированные комплексы QRST . Предсердия могут возбуждаться ретроградно или независимо от желудочков в правильном ритме, но зубец Р в основном накладывается на желудочковые комплексы и поэтому не всегда различим. В результате форма и амплитуда комплекса QRST и контур нулевой линии слегка меняются от цикла к циклу. Отдельные комплексы могут оказаться уже других или быть нормальными, если возбуждение, пришедшее из предсердий, случайно захваты вает желудочки или часть желудочков после выхода из рефрактерного состояния. Непостоянство взаимодейетвия предсердий и желудочков обусловливает неодинаковую звучность 1 тона. При измерении интервалов RR можно убедиться, что ритм не является строго правильным. Эти особенности отличают желудочковую тахикардию от наджелудочковой с блокадой ножки пучка Гиса. Иногда в течение нескольких часов или дней после пароксизма желудочковой тахикардии на ЭКГ регистрируются отрицательные зубцы Т, реже со смещением сегмента S Т, – изменения, обозначаемые как посттахикардиальный синдром.
Клиническое значение. В большинстве случаев пароксизмы наджелудочковой тахикардии – проявление нейроциркуляторной дистонии, однако они встречаются при любых заболеваниях сердца. Пароксизмы провоцируются нагрузкой (эмоциональной, физической), курением, алкоголем, гипоксией. Пароксизмы предсердной тахикардии, особенно в сочетании с предсердно-желудочковой блокадой, могут быть проявлением интоксикации сердечными гликозидами, выраженного дефицита калия. Пароксизмы наджелудочковой тахикардии наблюдаются при синдроме слабости синусного узла и синдроме Вольффа – Паркинсона – Уайта. Непосредственно во время пароксизма, не имея документированного. анамнеза, уточнить такую связь обычно не удается. Прогностическое значение пароксизма наджелудочковой тахикардии при наличии заболевания сердца всегда серьезнее, чем при отсутствии такового. В этом случае тахикардия подлежит более настойчивому лечению.
Пароксизмы желудочковой тахикардии почти всегда связаны с серьезным заболеванием сердца (острый инфаркт миокарда, аневризма сердца, миокардит, тяжелый порок и др. интоксикация сердечными гликозидами или хинидином) и расцениваются как угрожающее состояние. Они тяжелее переносятся больными, чем пароксизмы наджелудочковой тахикардии, чаще приводят к тяжелой артериальной гипотензии, нарушению кровоснабжения органов, нарастанию ишемии миокарда и сердечной недостаточности
Желудочковая тахикардия, особенно при остром инфаркте миокарда, может быть предвестником мерцания желудочков. Больные с посттахикардиальным синдромом нуждаются в наблюдении и исключении инфаркта миокарда.
Лечение. Пароксизмы наджелудочковой тахикардии у части больных прекращаются спонтанно. Во время приступа надо прекратить нагрузки, уложить больного, выяснить тактику лечения предыдущих приступов (если они были). Важно успокоить больного (спокойные обстановка и разговор, седативные средства). Естественный или лекарственный сон способствует купированию приступа. Если есть основания предполагать, что пароксизм может быть связан с интоксикацией сердечными гликозидами или синдромом слабости синусного узла, то больного следует госпитализировать в кардиологическое отделение, где лечение будут проводить в условиях готовности к реанимации. В остальных случаях необходима стимуляция блуждающего нерва – энергичный массаж области каротидного синуса, попеременно справа и слева по 15 – 20 с под постоянным контролем пульса (массаж области каротидного синуса противопоказан старым людям из-за опасности травмы сосуда), вызывание рвотных движений, давление на брюшной пресс (натуживание) или глазные яблоки. Иногда сам больной прекращает приступ натуживанием, определенным, поворотом головы или другими приемами. Эти маневры чаще приносят успех в начале приступа, приводя к внезапной нормализации ритма. В случае отсутствия непосредственного результата их целесообразно время от времени повторять и позже, на фоне лекарственного лечения.
Прием внутрь 40 – 60 мг пропранолола в начале приступа иногда купирует его через 15 – 20 мин. Быстрее и надежнее действует внутривенное введение верапамила (2 – 4 мл 0,25 % раствора), или пропранолола (до 5 мл 0,1 % раствора), или новокаинамида (5 – 10 мл 10% раствора). Эти препараты следует вводить медленно в течение нескольких минут, постоянно контролируя пульс и АД, поскольку возможно резкое его снижение. При значительной артериальной гипотензии (систолическое АД 90 мм.рт.ст. и менее) предварительно вводят подкожно или внутримышечно мезатон, который изредка приводит к нормализации ритма. Одному больному нельзя вводить в вену попеременно верапамил и пропранолол из-за опасности чрезмерной брадииардии или остановки сердца после прекращения приступа. У некоторых больных эффективен дигоксин внутривенно. Дигоксин можно использовать для усиления эффекта наряду с другими названными препаратами. Лечение дигоксином возможно, если больной не получал сердечные гликозиды в ближайшие дни перед приступом.
Если приступ не купируется, а состояние больного ухудшается (что бывает редко при наджелудочковой тахикардии), то больного направляют в кардиологический стационар для купирования приступа путем частой внутрипредсердной или чреспищеводной ЭКС предсердий или при помощи ЭИТ. Последнюю не следует применять, если не исключена возможность интоксикации сердечными гликозидами. Изредка при частых плохо переносимых и трудно купируемых приступах целесообразна временная или постоянная предсердная ЭКС.
После купирования приступа необходим прием противоаритмического средства в малых дозах (верапамил, пропранолол, хинидин, амиодарон, дизопирамид или другое) как минимум в течение нескольких недель для профилактики рецидива. Если пароксизм был купирован противоаритмическим препаратом, то для профилактики используют то же средство, но в меньших дозах.
Больного с желудочковой тахикардией, как правило, госпитализируют. Проводят интенсивное лечение основного заболевания. Из противоаритмических средств наиболее эффективен лидокаин, который вводят внутривенно, например, в дозе 70 мг, повторяя затем каждые 5 – 10 мин введение по 50 мг, контролируя ЭКГ и АД, до общей дозы 200 – 300 мг. При желудочковой тахикар дии на фоне инфаркта миокарда, а также при ухудша ющемся состоянии больного без промедления используют ЭИТ. Если приступ купирован, то проводят противорецидивное лечение. Для этого может быть использо ван лидокаин внутривенно (в течение нескольких дней), новокаинамид, дизопирамид или аллапинин внутрь (более длительно). Следует помнить, что почти все противоаритмические средства (лидокаин, аллапинин в меньшей степени) обладают отрицательным инотропным действием, т. е. могут способствовать развитию сердечной недостаточности.
Мерцание предсердий
Мерцание предсердий – нарушение ритма, связанное с хаотичным сокращением отдельных групп мышечных волокон предсердий, при этом предсердия в целом не сокращаются. В связи с изменчивостью в этих условиях предсердно-желудочкового проведения, отчасти вследствие скрытого проведения части импульсов, желудочки сокращаются беспорядочно. При отсутствии дополнительного нарушения предсердно-желудочковой проводимости частота желудочкового ритма составляет около 100 – 150 в минуту (тахисистолическое мерцание предсердий). Мерцание предсердий может быть стойким и пароксизмальным. Стойкому мерцанию обычно пред шествуют его пароксизмы. Считают, что электрофизиологической основой мерцания предсердий являются множественные мелкие круги циркуляции импульсов в миокарде предсердий.
Диагноз. Мерцание предсердий больной может не ощущать или ощущать как сердцебиение. Пульс беспорядочно аритмичен. Звучность тонов изменчива. Наполнение пульса также изменчиво и часть сокращений сердца, особенно после коротких диастолических пауз, не дает пульсовой волны. В этих условиях истинная частота сердечных сокращений может быть определена только аускультативно по сердечным тонам, тогда как частота, определяемая при пальпации пульса, оказывается меньше (дефицит пульса). Физическая нагрузка увеличивает частоту желудочковых сокращений и их нерегулярность. Такая симптоматика позволяет заподозрить мерцание предсердий. Длительно существующее мерцание предсердий может привести к некоторому растяжению предсердий, выявляемому при рентгенологическом или эхокар диографическом исследованиях.
На ЭКГ зубец Р отсутствует, диастола заполнена беспорядочными по конфигурации и ритму мелкими волнами, которые более заметны в отведении V1 . Их частота составляет 300 – 600 в минуту (обычно ее не подсчитывают). Желудочковые комплексы следуют в неправильном ритме, обычно они не деформированы. При очень частом желудочковом ритме (более 150 ударов в минуту) возможна блокада ножки, обычно правой, предсердно-желудочкового пучка. Под влиянием лечения, а также при наличии наряду с мерцанием предсердий нарушения предсердножелудочковой проводимости частота желудочкового ритма может быть меньше. При частоте менее 60 ударов в минуту говорят о брадисистолической форме мерцания предсердий. Изредка мерцание предсердий сочетается с полной предсердно-желудочковой бло кадой. При этом желудочковый ритм редкий и правильный. У лиц с пароксизмами мерцания предсердий при записи ЭКГ вне пароксизма, особенно вскоре после него, часто выявляют более или менее выраженную деформацию зубца Р.
Клиническое значение. Мерцание предсердий (пароксизмальное и стойкое) обычно наблюдается у больных атеросклеротическим кардиосклерозом, митральными пороками сердца, тиреотоксикозом и алкогольным поражением сердца. Оно может возникнуть при инфаркте мио карда, реже наблюдается при других сердечно-сосудистых заболеваниях (миокардит, тромбоэмболия ветвей легочной артерии, гипертоническая болезнь, констриктивный перикардит). Из врожденных пороков сердца мерцание предсердий встречается при дефекте межпредсердной перегородки, при котором происходят сравнительно более выраженная перегрузка и дилатация предсердий. Пароксизмы мерцания предсердий могут наблюдаться при синдроме слабости синусного узла, иногда эти пароксизмы характеризуются спонтанно редким желудочковым ритмом. Пароксизмы мерцания предсердий могут сопутствовать и синдрому Вольффа – Паркинсона – Уайта. У небольшой части этих больных пароксизмы протекают с особо частым желудочковым ритмом (200 и более ударов в минуту). Мерцание предсердий может быть одним из проявлений интоксикации сердечными гликозидами. Развитию его .способствует дефицит калия. Вероятность возникновения мерцания предсердий у практически здоровых лиц, у которых отсутствуют заболевания сердца и серьезные метаболические нарушения, даже в условиях чрезвычайного стресса очень мала. В подобных случаях надо тщательно исключать синдром слабости синусного узла, вариант синдрома преждевременно го возбуждения желудочков, алкогольный эксцесс.
Многие больные с мерцанием предсердий удовлетворительно переносят эту аритмию, но в целом она снижает функциональный резерв сердца. Особенно неблагоприятное влияние тахисистолическое мерцание предсердий с большим дефицитом пульса оказывает на больных с далеко зашедшим заболеванием сердца. Оно способствует появлению или нарастанию сердечной недостаточности, ухудшению кровоснабжения органов. Стойкое, а особен но пароксизмальное, мерцание предсердий независимо от частоты желудочкового ритма обусловливает склонность к тромбоэмболическим осложнениям в обоих кругах кровообращения. Это связано с пристеночными тромбами, которые легко образуются в растянутых несокращающихся предсердиях. Частицы этих тромбов могут отры ваться при сохраняющейся аритмии, но чаще отрыв происходит при восстановлении предсердной систолы – спон танном или в результате лечения.Тромбоэмболические осложнения особенно часты при мерцании предсердий у больных с митральным стенозом.
Лечение. Рациональное лечение основного заболевания или его обострения (например, оперативное устранение порока, компенсация тиреотоксикоза, подавление миокардита, прекращение приема алкоголя) может привести к восстановлению синусового ритма. При неустранимом заболевании сердца (например, кардиосклерозе, неоперабельном пороке) лечение направлено на рациональное урежение желудочкового ритма (до 70 – 80 уда ров в минуту) – назначают систематический прием дигоксина, при необходимости добавляют пропранолол в малых дозах, препараты калия.
У части больных со стойким мерцанием предсердий продолжительностью до трех лет возможно восстановление синусового ритма в стационаре при помощи противоаритмического лекарственного лечения или ЭИТ. Результаты лечения – непосредственный эффект и продолжительность удержания синусового ритма – тем лучше, чем короче продолжительность аритмии, меньше величина предсердий и выраженность сердечной недостаточности. Восстановление ритма не показано (бесполезно или опасно) при значительном увеличении предсердий, тром боэмболических осложнениях в ближайшем анамнезе, редком желудочковом ритме (не связанном с лечением), при сочетании мерцания предсердий с полной предсердно-желудочковой блокадой, интоксикации сердечными гликозидами, различных состояниях, препятствующих лечению антикоагулянтами. Частые пароксизмы мерцания предсердий в прошлом, не уступавшие профилактическому лечению, также указывают на неэффективность восстановления синусового ритма: удержать ритм не удастся, а частые пароксизмы обычно тяжелее переносятся, чем стойкое мерцание, они более опасны тромбоэмболическими осложнениями. Вопрос о плановом восстановлении синусового ритма следует ставить, как пра вило, лишь после лечения основного заболевания.
За 2 – 3 нед до планового лечения стойкого мерцания предсердий назначают антикоагулянты или антиагреганты, прием которых следует продолжить в течение того же времени после него. Наиболее эффективным противоаритмическим препаратом при стойком мерцании предсердий является хинидин. При хорошей переносимости пробной дозы (0,2 г) препарат назначают со следующего дня, увеличивая суточную дозу (например, 0,6 – 0,8 – 1,0 – 1,2 – 1,4) до нормализации ритма. Суточную дозу назначают дробно по 0,2 г каждые 2 – 2’/
часа. Ежедневно после приема суточной дозы контролируют ЭКГ для своевременного распознавания нарушений проводимости, иногда вызываемых хинидином. Восстановлению синусового ритма обычно предшествует возрастание тахикардии. Использование более высоких суточных доз хинидина нерационально, поскольку достигаемая таким путем нормализация ритма неустойчива. Для восстановления синусового ритма может быть применена и ЭИТ. Она является средством выбора при тяжелом состоянии больного, связанном с аритмией.
Учитывая склонность мерцания к рецидивированию, особенно у больных с митральными пороками, хрониче ской сердечной недостаточностью, выраженной дыхательной недостаточностью, после восстановления синусового ритма необходимо длительное и настойчивое поддерживающее противоа ритмическое лечение, обычно хинидином в дозе 0,2 г каждые 8 ч, делигалом по 0,25 г на ночь или кордароном.
Пароксизмы мерцания предсердий иногда прекращаются спонтанно. Как и при стойком мерцании- предсердий, важную, иногда определяющую, роль играет установление природы аритмии, устранение способствууощих факторов, лечение основного заболевания. Пароксизмы мерцания, связанные с интоксикацией сердечным гликозидом или синдромом слабости синусного узла, требуют особого подхода. В большинстве же случаев пароксизм мерцания удается устранить внутривенным введением верапамила, новокаинамида или дигоксина. ЭИТ, как правило, не применяют для купирования этих пароксиз мов, за исключением сравнительно редких случаев, когда резистентный к указанному лекарственному лечению пароксизм приводит к быстрому нарастанию сердечной недостаточности. При частых пароксизмах (чаще 1 – 2 раза в месяц) или более редких, но тяжело переносимых, необходим систематический прием внутрь противоаритмического препарата с профилактической целью. При наличии опыта купирования приступов у данного больного для профилактики приступов целесообразно использовать тот же препарат или препарат того же класса. Если частые и тяжело переносимые пароксизмы не удается устранить таким способом, то назначение в тече ние нескольких дней ( только в стационаре) субтоксических доз дигоксина иногда переводит аритмию в постоянную форму, которая после достижения при помощи дигоксина в умеренных дозах рационального желудочкового ритма обычно легче переносится больными, чем частые пароксизмы.
Трепетание предсердий
Трепетание предсердий – регулярное сокращение предсердий с частотой около 250 – 350 ударов в минуту. Желудочковый ритм при этом может быть регулярным или нерегулярным. Частота и регулярность желудочкового ритма при трепетании предсердий определяются предсердно-желудочковой проводим остью, которая может изменяться. Трепетание предсердий встречается в 10 – 20 раз реже, чем мерцание в виде пароксизмов. Иногда мерцание и трепетание предсердий чередуются у одного больного. Термин «мерцательная аритмия» был предложен Г. Ф. Лангом для обозначения мерцания и трепетания предсердий ввиду общности некоторых патогенетических и клинических черт, однако в диагнозе аритмия должна быть обозначена конкретно – мерцание или трепетание. Развитие трепетания предсердий связано с патологической циркуляцией импульса по предсердиям.
Диагноз. Трепетание предсердий с нерегулярным желудочковым ритмом клинически неотличимо от мерцания предсердий. При трепетании с регулярным желудочковым ритмом пульс остается ритмичным, собственно аритмия вообще не распознается, лишь иногда можно заметить изменчивую громкость тонов. Фактически диагностиро вать эту аритмию без ЭКГ невозможно.
На ЭКГ обнаруживают регулярные предсердные волны без диастолических пауз, имеющие характерный пилообразный вид, более отчетливо выраженный в отведении aVF. Предсердные волны заполняют диастолу желудочков, они накладываются и на желудочковые комплексы, слегка деформируя их. Желудочковые комплексы могут следовать ритмично, после каждой второй (тогда желудочковый ритм составляет около 120 – 160 ударов в минуту), третьей и т. д. предсердной волны или аритмично, если соотношение предсердных и желудочковых сокращений непостоянно. При частом желудочковом ритме возможно нарушение внутрижелудочковой проводимости, чаще – блокада правой ножки предсердно-желудочкового пучка. При частом и регулярном желу дочковом ритме трепетание трудно отличить по ЭКГ от других наджелудочковых тахикардий. Если удается временно уменьшить предсердно-желудочковую проводимость (с помощью массажа каротидного синуса, введения дигоксина или 5 мг верапамила), то электрокардиографическая картина становится более характерной.
Клиническое значение. Значение трепетания предсердий сходно с таковым мерцания предсердий. Сходны и их этиологические и провоцирующие факторы. Чем чаще желудочковый ритм, тем выраженнее отрицательное влияние аритмии на гемодинамику и состояние больного в целом. В отличие от мерцания массаж каротидного синуса при трепетании может резко уредить желудочковый ритм, а физическая нагрузка – увеличить его частоту (сразу в 2 раза). Эти изменения объясняются воздействием на предсердно-желудочковое проведение. Тромбоэмболия наблюдается реже, чем при мерцании предсердий.
Лечение. При частом желудочковом ритме используют дигоксин, который, удлиняя предсердно-желудочковую проводимость, уменьшает количество проведенных импульсов и делает желудочковый ритм более экономным. Иногда в дальнейшем после отмены дигоксина синусовый ритм как бы спонтанно восстанавливается. У части больных под влиянием дигоксина трепетание переходит в мерцание, которое затем может быть устранено хинидином. Вообще хинидин при трепетании предсердий Менее активен, чем при мерцании. Следует иметь в виду, что хинидин, урежая ритм трепетания предсердий, может привести к улучшению предсердно-желудочкового проведения и резкому и опасному учащению желудочкового ритма. Поэтому перед попыткой лечения трепетания предсердий хинидином необходимо в течение нескольких дней давать дигоксин, пропранолол или верапамил с целью подавления предсердно-желудочкового проведения, ЭИТ при трепетании предсердий чаще дает непосредственный эффект, сразу нормализуя ритм, чем при мерцании. Дигоксин и ЭИТ нельзя использовать, если аритмия связана с интоксикацией сердечными гликозидами. Частая предсердная стимуляция, эндокардиальная или через пищевод, с частотой примерно на 25% выше частоты предсердных волн в течение не менее 30 с обычно приводит после внезапного прекращения стимуляции к восстановлению синусового ритма. Этот метод высокоэффективен и безопасен и в случаях, когда трепетание связано с интоксикацией сердечными гликозидами. После восстановления синусового ритма необходимо профилак тическое противоаритмическое лечение, как после устра нения мерцания предсердий.
Трепетание и мерцание желудочков
Трепетание и мерцание желудочков – агональные, не совместимые с жизнью нарушения ритма, сопровождающиеся прекращением эффективного кровообращения.
Диагноз. У больного развивается шок, наступает картина клинической смерти: отсутствие пульса, сердечных тонов, АД, сознания, хриплое агональное дыхание, иногда судороги, расширение зрачков (начинается через 45 с после прекращения кровообращения). Иногда этим нарушениям предшествуют желудочковая экстрасистолия III – IV классов, желудочковая тахикардия.
ЭКГ при трепетании желудочков сходна с таковой при желудочковой тахикардии’, но ритм несколько чаще (180 – 250 ударов в минуту). Комплекс QRS и зубец Т неразличимы, диастола отсутствует. Трепетание, как правило, не проходит спонтанно, оно легко переходит в мерцание желудочков Трепетание может переходить в мерцание постепенно, при этом волны трепетания в течение нескольких секунд или минут теряют свою регулярность. При мерцании желудочков на ЭКГ регистрируют беспорядочные волны различной формы и величины с частотой 250 – 400 ударов в минуту. Обычно в первые минуты мерцание является крупноволновым (2 – 3 мВ), затем по мере нарастания гипоксии амплитуда волн снижается. Позднее наступает асистолия сердца: признаки электрической активности сердца исчезают, на ЭКГ регистрируют прямую линию.
Клиническое значение. Трепетание и мерцание желудочков могут возникнуть и привести к смерти при любом тяжелом заболевании сердца, чаще остром инфаркте миокарда, тромбоэмболии легочной артерии, в.конечной стадии хронического заболевания сердца (кардиосклероз, порок, кардиомиопатия и др.), а также передозировке сердечных гликозидов, противоаритмических средств, электротравме, наркозе, внутрисердечных манипуляциях, при тяжелых бщих метаболических нарушениях. Мерцание желудочков является обычным механизмом смерти при указанных состояниях. Необратимые изменения в клетках мозга и сердца наступают через 3 – 4 мин после прекращения кровообращения.
Лечение. Единственным эффективным средством является немедленная ЭИТ (разрядом энергией 200 – 400 Дж, если необходимо повторными разрядами). Поэтому больные, которым угрожает трепетание и мерцание желудочков, должны находиться в блоке интенсивной терапии или отделении реанимации, ритм сердца необходимо контролировать по кардиомонитору, а дефибриллятор иметь под рукой и в рабочем состоянии. Если подготовка к ЭИТ требует времени, то начинают наружный массаж сердца и искусственное дыхание. В процессе реанимации необходимы избыточная оксигенация (волны мерцания должны оставаться крупными), введение гидрокарбоната натрия. Если волны мерцания становятся мелкими (результат нарастающей гипоксии), то шансы на успех ЭИТ малы. Практикуемое иногда внутрисердечное введение лекарственных средств, например хлорида калия, фактически неэффективно. В случае восстановле ния ритма с помощью ЭИТ необходимо в течение не скольких дней вводить внутривенно лидокаин, хлорид калия, интенсивно лечить основное заболевание, принимая во внимание, что восстановленный ритм обычно бывает нестабильным, рецидивы трепетания и мерцания желудочков очень часты
Синдром преждевременного возбуждения желудочков
Синдром преждевременного возбуждения желудочков – стойкий или преходящий электрокардиографический синдром, в основе которого лежит врожденная особенность проводящей системы – функционирующий дополнительный тракт, проводящий импульс из предсердий непосредственно в желудочки, минуя предсердно-желудочковый узел. Синдром может быть обнаружен сразу после рождения или позже. Наличие дополнительного параллельного тракта создает условия для циркуляции импульса. Примерно у половины больных отмечаются пароксизмы тахикардии, обычно наджелудочковой, различной частоты и продолжительности, реже пароксизмы трепетания или мерцания предсердий (у некоторых больных с необычно частым, более 200 ударов в минуту, желудочковым ритмом). Синдром может случайно сочетаться с любым заболеванием сердца.
Диагноз. Заболевание может быть заподозено у больных с пароксизмами наджелудочковой тахикардии, возникшими еще в детском или юношеском возрасте. Фактически его диагностируют только по ЭКГ.
Известны по меньшей мере два варианта синдрома преждевременного возбуждения желудочков . 1) Укорочение интервала РЯ до.0,13 с и менее и расширение комплекса QRS за счет начальной так называемой дельта-волны (синдром Вольффа–Паркинсона–Уайта). Дельта-волна соответствует преждевременной деполяризации части миокарда желудочков импульсом, прошедшим через дополнительный тракт без задержки в предсердно-желудочковом узле; остальная часть желудочкового комплекса соответствует деполяризации желудочков импульсом, прошедшим нормальный путь с задержкой в предсердно-желудочковом узле. В зависимости от анатомической локализации дополнительного тракта дельта-волна в отведении V1 может быть положительной (тип А) или отрицательной (тип В). В отведениях с положительной дельта-волной могут наблюдаться снижение сегмента S T и отрицательный зубец Т. Отрицательная дельта-волна может имитировать широкий зубец Q .
2) Укорочение интервала Р Q до 0,13 с и менее, но без дельта-волны и без изменений ST – Т (синдром Лауна–Гэнонга–Левина). Во время наджелудочковой тахикар дии дельта-волна, если она была, исчезает, комплекс QRS становится узким. Во время мерцания предсердий импульсы из предсердий в желудочки могут попадать нормальным путем через предсердно-желудочковый узел, тогда частота желудочкового ритма обычная для мерцания предсердий (100 – 150 ударов в минуту). Если импульсы проходят через дополнительный тракт, минуя предсердно-желудочковый узел с его функциональной задержкой, то частота желудочкового ритма необычно велика – до 200 и более ударов в минуту, комплекс QRS расширен.
Клиническое значение. Синдром преждевременного возбуждения желудочков без приступов тахикардии обычно случайно обнаруживают у человека, считающего себя здоровым. Сопутствующие синдрому пароксизмы тахикардии могут существенно ограничивать больного. Мерцание предсердий является более серьезным осложнением синдрома. Мерцание предсердий с очень частым желудочковым ритмом опасно из-за возможности развития мерцания желудочков. Широкий зубец Q на ЭКГ и изменения S Т – Т нередко ошибочно трактуются как проявление инфаркта миокарда, ИБС, гипертрофии желудочков или блокады ножки пучка Гиса.
Лечение. При отсутствии пароксизмальных тахиаритмий лечения не требуется. Целесообразно избегать воздействий, которые могут провоцировать тахиаритмии, на пример алкоголя.
При наличии пароксизмов тахиаритмий лечение и профилактику осуществляют так же, как при пароксиз мальной наджелудочковой тахикардии другой природы. Для купирования пароксизма тахикардии чаще всего эффективен верапамил. Для тех редких больных, у которых синдром преждевременного возбуждения желудочков сочетается с пароксизмами мерцания предсердий, дигоксин противопоказан, так как он блокирует нормальное проведение через предсердно-желудочковый узел в большей степени, чем проведение по дополнительному тракту. При этом импульсы устремляются через дополнительный тракт и создаются условия для опасно частого желудочкового ритма. Если лекарственное лечение пароксизма неэффективно, а состояние больного ухудшается, то прибегают к ЭИТ. При частом возникновении приступов или связи их с тяжелой симптоматикой вне приступов проводят профилактическое лечение, подбирая эффективное противоаритмическое средство. При частых и переносимых тяжело приступах и неэффективности лекарственной профилактики проводят рассечение проводящего тракта, обычно при помощи трансвенозной электрокоагуляции или коагуляции лазером с последующей постоянной ЭКС в необходимых случаях.
Брадисистолические аритмии и блокады
Синусовая брадикардия
Синусовая брадикардия – синусовый ритм с частотой 60 ударов и менее (редко менее 40) в минуту.
Диагноз. Синусовую брадикардию подозревают при редком ритмичном пульсе. Человек обычно ее не ощущает. Иногда больные жалуются на усиленную пульсацию в области сердца. У отдельных больных появляются признаки нарушения кровоснабжения органов – обмороки, стенокардия, холодные конечности.
На ЭКГ наблюдается редкий ритм с нормальной последовательностью распространения возбуждения. Продолжительность интервала Р Q находится на верхней границе нормы или слегка увеличена (0,21 – 0,22 с). В грудных отведениях иногда обнаруживают необычно высокие зубцы Т. Брадикардия нередко сочетается с выраженной дыхательной аритмией. При этом после больших пауз возможны замещающие сокращения, обычно из предсердий или области предсердно-желудочкового узла. Замещающие комплексы могут преобладать на ЭКГ, отличаясь между собой меняющимися зубцом Р и интерва лом PQ, обычно укороченным, – картина, иногда обозначаемая как «миграция предсердного водителя ритма». Часто синусовая брадикардия сочетается с экстрасистолией.
Клиническое значение. Синусовая брадикардия, как и указанные выше сопутствующие нарушения, нередко встречается у здоровых, особенно физически тренированных, людей в покое, о время сна. Она может быть одним из проявлений нейроциркуляторной дистонии (обычно наряду с другими признаками ваготонии – потливостью, низким АД, повышенной желудочной секрецией и т. д.). Иногда возникает в остром периоде заднедиафрагмального инфаркта миокарда, при различных патологических процессах – ишемических, склеротических, воспалительных, дегенеративных – в области синусного узла (в рамках синдрома слабости синусного узла), снижении функции щитовидной железы, повышении внутричерепного давления, некоторых вирусных инфекциях, под влиянием многих лекарственных средств (сердечных гликозидов, многих противоаритмических препаратов, особенно b -адреноблокаторов, верапамила, симпатолитиков, особенно резерпина, препаратов калия). В патологических условиях синусовая брадикардия не обеспечивает оптимальную гемодинамику, уменьшает переносимость физических нагрузок.
Лечение. У здоровых людей синусовая брадикардия, как правило, не требует коррекции. В остальных случаях лечение направлено на основное заболевание, устранение причины брадикардии. При выраженной синусовой брадикардии, связанной с нейроциркуляторной дистонией, сопровождающейся признаками нарушения кровоснабжения органов, временный симптоматический эффект могут дать беллоид, алупент, эуфиллин. Эти препараты из-за побочных реакций не пригодны для систематического применения. Отдельным больным, тяжело переносящим брадикардию, может потребоваться ЭКС, лучше предсердная.
Синусовая аритмия
Синусовая аритмии – синусовый ритм, при котором разиица между интервалами RR на ЭКГ превышает 0,1 с. Обычно связана с дыханием. Дыхательная синусовая аритмия, когда интервал RR постепенно меняется на протяжении дыхательного цикла, уменьшаясь во время вдоха, наблюдается в норме. Она более заметна (по пульсу или ЭКГ) у молодых лиц и при медленном, но глубоком дыхании. Факторы, учащающие синусовый ритм (физические и эмоциональные нагрузки, адреномиметики), уменьшают или устраняют дыхательную синусовую аритмию. Такая аритмия не имеет патологического значения и не требует лечения.
Синусовая аритмия, не связанная с дыханием, встречается редко. Она может быть одним из проявлений синдрома слабости синусного узла, интоксикации сер дечными гликозидами.
Синоатриальная блокада
Синоатриальная блокада – нарушение проведения импульса между синусным узлом и предсердием, обычно преходящее. Практически диагностируется лишь синоатриальная блокада II степени. При этом на ЭКГ на фоне синусового ритма обнаруживают выпадение.отдельных комплексов PQRST с соответствующим (вдвое, реже втрое и более) удлинением диастолической паузы.
Этим паузам соответствует выпадение пульса и сердечных тонов. Во время удлиненной диастолической паузы возможны отдельные замещающие эктопические сокращения или замещающий эктопический ритм (обычно из предсердий). Сходная картина наблюдается при кратковременном прекращеиии деятельности синусного узла (при синдроме слабости синусного узла), однако удлиненные паузы не содержат кратного количества нормальных пауз. Полная синоатриальная блокада неотличима по ЭКГ от стойкого прекращения деятельности синусного узла; оба нарушения обусловливают появление замещающего, обычно предсердного, ритма. Синоатриальная блокада, как и прекращение деятельности синусного узла, иногда встречается при интоксикации сердечными гликозидами, хинидином, новокаинамидом, при остром инфаркте миокарда (особенно заднедиафраг мальной локализации), различных заболеваниях миокарда, повышенной чувствительности каротидного синуса, синдроме слабости синусного узла.
Подходы к лечению в общем такие же, как при сину совой брадикардии.
Предсердно-желудочковые блокады
Предсердно-желудочковые .блокады – нарушение проводимости на уровне предсердно-желудочкового соедине ния, т. е. предсердно-желудочкового узла и прилегающих структур, включая предсердно-желудочковый пучок.
Диагноз. Предсердно-желудочковая блокада 1 степени может быть диагностирована только по ЭКГ. Предсердно-желудочковая блокада II степени может быть заподозрена, если обнаруживаются регулярное выпадение каждой третьей, четвертой и т. д. ожидаемой систолы или нерегулярное выпадение пульсовых волн и сердечных тонов. Иногда больной ощущает замирание сердца во время выпадений. Если при неполной блокаде проводится каждый второй импульс, то возникающая картина не отличима от брадикардии другой природы. При блокаде Ш степени выраженная брадикардия (иногда брадиарит мия) сочетается с неравномерной звучностью 1 тона. Блокады с выраженной брадикардией или отдельными удлиненными диастолическими паузами могут проявляться признаками нарушения кровоснабжения органов, прежде всего мозга и сердца. Иногда гипоксия мозга проявляется внезапно возникающими в любом положении приступами с потерей сознания, нарушением дыхания и судорогами (приступами Морганьи–Адамса–Стокса), которые могут спонтанно прекратиться или за кончиться смертью больного.
На ЭКГ при блокаде 1 степени (замедление пред сердно-желудочковой проводимости) интервал Р Q удлинен до 0,21 с и более, но все предсердные импульсы достигают желудочков.
При блокаде II степени (неполная предсердно-желудочковая блокада) отдельные предсердные импульсы не проводятся на желудочки, соответствующий желудочковый комплекс выпадает, на ЭКГ появляется своевременный, но изолированный зубец Р. Выделяют блокаду проксимального типа на уровне предсердно-желудочкового узла (тип Венкенбаха, тип Мобитца I) и блокаду дистального типа на уровне предсердно-желудочкового пучка или дистальнее (тип Мобитца П). При блокаде проксимального типа выпадению желудочкового комплекса предшествует прогрессирующее удлинение интервала Р Q в ряду из 2 – 8 (чаще из 3 – 4) циклов, эти периоды иногда регулярно повторяются (периоды Самойлова – Венкебаха). При блокаде дистального типа постепенное удлинение интервала РЯ перед выпадением отсутствует, выпадения могут быть регулярными или нерегулярными. Если на ЭКГ регистрируется неполная предсердно-желудочковая блокада с проведением 2:1, то отнесение ее к проксимальному или дистальному типу на основании указанных признаков невозможно. Этот вопрос может быть предположительно решен, если известно, какое нарушение предшествовало неполной блокаде: блокаде проксимального типа обычно предшествует замедление предсердно-желудочковой проводимости, блокаде дистального типа – возникновение внутрижелудочковой блокады. Кроме того, для некоторых заболеваний характерен определенный уровень блокады.
При блокаде III степени (полная предсердно-желудочковая блокада) предсердные импульсы на желудочки не проводятся, сердечная деятельность поддерживается замещающим желудочковым ритмом. Предсердия и желудочки возбуждаются в правильном, но независимом друг от друга ритме. При этом также выделяют блокаду проксимального (узкий комплекс QRS, частота желудочкового ритма 40 – 50 ударов в минуту; ей. предшествует неполная блокада проксимального типа) и дистального (широкий комплекс QRS, частота желудочкового ритма 18 – 40 ударов в минуту; предшествует ей,– иногда очень кратковременно, неполная дистальная блокада) типа.
Все нарушения предсердно-желудочковой проводимости могут быть стойкими, но чаще они преходящи. Выраженность (степень) блокады обычно очень лабильна: нередко на одной электрокардиографической кривой можно видеть переходы блокады из одной степени в другую. Иногда повторные нарушения проводимости очень кратковременны и могут быть замечены лишь при кардиомониторном наблюдении. Если на ЭКГ регистрируется переход неполной дистальной блокады в полную, то обращает на себя внимание необычно большая пауза перед установлением замещающего желудочкового ритма. Эта пауза может достигать нескольких секунд (фактически это кратковременная остановка сердца) и сопровождаться признаками гипоксии органов, приступами Морганьи – Адамса – Стокса или даже картиной клинической смерти.
Определение уровня блокады на основании ЭКГ условно. То же удлинение интервала РQ, обусловленное в большинстве случаев нарушением проведения через предсердно-желудочковый узел, у отдельных больных может быть связано с замедлением проводимости в разветвлениях предсердно-желудочкового пучка. Более точное определение уровня блокады возможно при электрографии предсердно-желудочкового пучка: при блокаде про ксимального типа сигнал пучка (Н) предшествует желудочковой деполяризации (V), интервал HV нормален (около 0,05 c); при блокаде дистального типа деполяризация предсердно-желудочкового пучка и желудочков происходят независимо друг от друга.
Клиническое значение. Значение блокад проксимального и дистального типов различно. В целом чем дистальнее и выраженнее блокада, тем серьезнее ее клиническое значение.
Замедление предсердно-желудочковой проводимости и (редко) неполная блокада проксимального типа могут наблюдаться у практически здоровых лиц, даже спортсменов. Такая блокада обычно исчезает после физической нагрузки. Блокады проксимального типа возникают у лиц с нейроциркуляторной дистонией при высоком тонусе блуждающего нерва. Они могут развиться при интоксикации сердечным гликозидом, а также под действием b -адреноблокаторов, верапамила. Нередко непродолжительное (в течение нескольких дней) нарушение предсердно-желудочковой проводимости встречается при заднедиафрагмальном инфаркте. Предсердно-желудочковые блокады могут сопутствовать миокардиту, в стойкой форме – кардиосклерозу. Изредка встречается врожденная полная поперечная блокада на этом уровне. целом блокады проксимального типа обычно незначительно ухудшают гемодинамику, редко приводят к заметному ухудшению кровоснабжения органов и, таким образом, как правило, прогностически благоприятны. Появление блокады может иметь диагностическое значение, например, при миокардите, протекающем малосимптомно.
Блокада дистального типа особенно характерна для обширного. переднеперегородочного инфаркта миокарда, при котором она может возникнуть и быстро (в течение нескольких часов, дней) прогрессировать до развития полной блокады. Появление блокады дистального типа свидетельствует об обширности патологического очага.
Она может быть одной из причин (наряду с большими размерами инфаркта) тяжелого течения болезни и смерти больного в остром периоде инфаркта. Блокада дистального типа возникает и при других склеротических, воспалительных, дегенеративных изменениях в пучке Гиса и его разветвлениях, являясь плохим прогностиче ским признаком. Как правило, она неблагоприятно от ражается на гемодинамике, часто сопровождается признаками гипоксии органов (приступы Морганьи – Адамса – Стокса характерны именно для блокад этого уровня), сердечной недостаточностью; труднообратима и склонна к быстрому прогрессированию.
Лечение. Рациональное лечение основной болезни (инфаркта миокарда, миокардита и др.) может привести к исчезновению блокады. Следует отменить лекарственные средства, способствующие нарушению предсердножелудочковой проводимости, – сердечные гликозиды, b -адреноблокаторы, верапамил и другие противоаритмические средства, препараты калия. При неполной и полной поперечной блокаде проксимального типа иногда применяют атропин, белладонну, беллоид, изопротеренол, эуфиллин, однако эффект от использования этих средств непостоянен, в лучшем случае они оказывают временное действие. При блокадах дистального типа эти средства противопоказаны, поскольку могут увеличить степень блокады. Все блокады, приведшие к нарушениям периферического кровообращения, приступам Морганьи – Адамса – Стокса, сердечной недостаточности, а также неполная и полная блокады дистального типа являются показанием к применению постоянной или временной желудочковой ЭКС.
Блокады ножек предсердно-желудочкового пучка (пучка Гаса
Блокады ножек предсердно-желудочкового пучка – нарушения проводимости на уровне ниже бифуркации предсердно-желудочкового пучка. Они могут касаться одного, двух или всех трех разветвлений внутрижелудочковой проводящей системы – соответственно моно-, би- и три фасцикулярные блокады.
Диагноз. Блокады ножек фактически диагностируют только по изменению комплекса QRS электрокардио граммы.
При блокаде передней ветви левой ножки, которая является наиболее частым нарушением внутрижелудочковой проводимости, на ЭКГ наблюдается отклонение электрической оси сердца во фронтальной плоскости влево до – 30 ° и левее, выраженный зубец SII
Блокада задней ветви левой ножки – редкое нарушение внутрижелудочковой проводимости с неспецифическими электрокардиографическими признаками: отклонение электрической оси сердца вправо (до +90 ° и правее). При этом должны быть исключены другие, более частые и обычные причины правопо типа ЭКГ. Электрокардиографическая диагностика этой блокады несколько более убедительна, если удается проследить внезапный поворот оси вправо.
При блокаде правой ножки начальная часть комплекса QRS сохранена, конечная – расширена и зазубрена, продолжительность (ширина) комплекса QRS обычно увеличена; в отведении V1 увеличен и зазубрен зубец Р, сегмент S T опущен, зубец Т отрицательный. В левых грудных отведениях зазубрен зубец R; электрическая ось на фронтальную плоскость проецируется плохо – S-тип ЭКГ в стандартных отведениях.
Сочетание блокады правой ножки с блокадой одной из ветвей левой ножки характеризуется наличием электрокардиографических признаков блокады правой ножки, но со значительным отклонением электрической оси во фронтальной плоскости, характерным для блокады соответствующей ветви левой ножки.
При блокаде левой ножки электрическая ось нормальна или отклонена влево, комплекс QRS расширен до 0,12 с и более, зазубрен; в левых грудных отведениях зубец R отсутствует, преобладает зубец R , сегмент ST часто опущен, зубец Т отрицательный.
Трифасцикулярная блокада соответствует предсердно-желудочковой блокаде Ш степени дистального типа. Сочетание бифасцикулярной блокады с удлинением интервала PQ обычно также расценивается как повреждение всех трех пучков.
Выделяют неполные блокады правой и левой ножки, имея в виду указанные выше характерные для этих локад изменения ЭКГ, но лишь с незначительным расширением комплекса QRS – до 0,12 с.
Все эти нарушения могут быть стойкими или преходящими.
Клиническое значение. Стойкая блокада правой ножки, блокада передней ветви левой ножки изредка наблюдаются у здоровых людей. Блокада правой ножки иногда бывает функциональной в период тахикардии, мерцания или трепетания предсердий с частым желудочковым ритмом. Блокада правой ножки может формироваться постепенно при перегрузке и увеличении правого желудочка (при митральном стенозе, многих врожденных пороках, хронических заболеваниях легких, значительном ожирении с нарушением легочной вентиляции). Все нарушения внутрижелудочковой проводимости могут быть следстви ем ишемических, склеротических, воспалительных, деге неративных изменений, затрагивающих внутрижелудоч ковую проводящую систему. Внезапное появление и нестабильность внутрижелудочковой блокады обычно указывает на обострение заболевания, нередко совпадает с инфарктом миокарда. При распространенном переднем инфаркте миокарда нередко возникает бифасцикулярная блокада с переходом затем в неполную предсердно-желудочковую блокаду дистального типа. Такое сочетание прогностически неблагоприятно, поскольку увеличивает вероятность перехода в полную предсердно-желудочковую блокаду дистального типа или внезапной остановки сердца. Если инфаркт миокарда возникает на фоне существовавшей ранее блокады левой ножки, то типичные для инфаркта изменения ЭКГ мало или вовсе незаметны, что делает электрокардиографическую диагностику инфаркта в этих условиях особенно трудной.
Лечение. Стабильная длительно существующая блокада ножки пучка Гиса не требует специального лечения. Если появление блокады совпало с обострением болезни сердца, то лечение его имеет важнейшее значение для улучшения проводимости. Сочетание бифасцикулярной блокады с неполной предсердно-желудочковой блокадой дистального типа, возникающее при остром инфаркте миокарда и имеющее неблагоприятный прогноз, является показанием для временной ЭКС.
Синдром слабости синусного узла
Синдром слабости (дисфункции) синусного узла – клинический синдром, обусловленный снижением или прекращением автоматизма синусного узла (не нарушением регуляции его деятельности), проявляющийся преимущественно выраженной синусовой брадикардией и обычно предсердными тахиаритмиями, приводящий к ишемии органов.
Дисфункция синусного узла может быть стойкой или преходящей. Синдром .в некоторых случаях связан с ишемией в области синусного узла, которая нередко возникает при инфаркте заднедиафрагмальной стенки как преходящее или стойкое осложнение, при кардиосклерозе (атеросклеротическом, постмиокардитическом, особенно после дифтерии, ногда через много лет), миокардите, кардиомиопатиях. Но в большинстве случаев, особенно у старых людей, синдром обусловлен, по-видимому, постепенно нарастающими дегенеративными изменениями в области синусного узла. В подобных случаях синдром слабости синусного узла может быть единственным, изолированным проявлением поражения сердца. Процесс, обусловивший дисфункцию синусного узла, иногда распространяется на предсердия и другие отрезки проводящей системы, приводя дополнительно к снижению автоматизма и проводимости на разных уровнях.
Синдром слабости синусного узла отражает снижение собственного автоматизма синусного узла, непосредственно затронутого патологическим процессом. В этот синдром не включаются изменения ритма вследствие регуляторных (вегетативных, метаболических) и лекарственных воздействий на синусный узел.
Диагноз. У многих больных с синдромом слабости синусного узла, если он не связан с острым заболеванием сердца, сохраняется удовлетворительное самочувствие. Некоторые из них обращаются к врачу в связи с приступами сердцебиений. У части больных жалобы связаны с недостаточностью кровоснабжения мозга (головокруже ния, обмороки), сердца (стенокардия), возможно усиление или постепенное развитие сердечной недостаточности. Дефицит кровоснабжения органов обусловлен снижением минутного объема сердца и может быть заметен при чрезмерной брадикардии и (или) во время тахикардии. Характерны анамнестические указания на плохую переносимость ваготропных воздействий и противоаритмических средств (пропранолол, верапамил и др.), назначавшихся ранее по поводу приступов тахикардии.
Наиболее постоянное, хотя и неспецифическое, проявление синдрома слабости синусного узла – редкий сердечный ритм, недостаточное учащение его при нагрузке, после приема атропина, изопротеренола. Чередование брадикардии с приступами тахисистолических аритмий и указанные выше жалобы позволяют заподозрить этот синдром.
Специфические электрокардиографические признаки синдрома отсутствуют, и диагноз, как правило, не может быть поставлен по единственной ЭКГ. При повторных исследованиях или мониторировании ЭКГ выявляют различные аритмии, которые чередуются: синусовая брадикардия, миграция водителя ритма по предсердиям, синоатриальная блокада, замещающие зктопические сокращения и ритмы, экстрасистолы и тахикардии, чаще наджелудочковые, трепетание и мерцание предсердий с обычным или редким желудочковым ритмом, если в процесс вовлечен и предсердно-желудочковый узел. Специфическим признаком для синдрома является увеличение до 1 1/ 2 с и более непосредственно после тахикардии первой диастолической паузы. Иногда необычное удлинение диастолической паузы может быть замечено и после экстрасистолы. Если момент окончания пароксизма тахикардии не зарегистрирован на ЭКГ, то необходимо провести специальное исследование с программируемой частой (100 – 160 ударов в минуту) стимуляцией предсердий в течение 1 мин и измерением последующей паузы
Клиническое значение. При чрезмерной брадикардии, как и тахикардии, минутный объем сердца уменьшается, что может привести к ухудшению кровоснабжения органов, сердечной недостаточности. Последствия более заметны при уже существующей ИБС или другом заболевании сердца, выраженном атеросклерозе сосудов мозга. Характерный для синдрома нестабильный ритм отрицательно влияет на кровообращение, вызывает тромбоэмболические осложнения.
Лечение. Направлено на устранение основного заболевания, если оно имеется. Многие больные при отсутствии заметных признаков нарушения кровоснабжения органов не нуждаются в дополнительном лечении. При наличии таких признаков и частой смене ритма показана временная или постоянная ЭКС. Если предсердно-желудочковая проводимость сохранена, то улучшение гемодинамики достигается при стимуляции предсердий. Адрено миметики и противоаритмические средства противопоказаны, поскольку могут усилить соответственно тахикардический или брадикардический компоненты синдрома. ЭИТ также не показана, поскольку может привести к опасной брадикардии или полной асистолии непосредственно после процедуры. На фоне ЭКС могут быть до полнительно использованы препараты, направленные, против тахисистолических аритмий (хинидин, верапамил, b -адреноблокаторы, дигоксин и др.).
Прогноз в большой степени зависит от основного заболевания, приведшего к дисфункции синусного узла. При инфаркте миокарда, миокардите в случае достижения улучшения в состоянии больного в результате целенаправленного лечения проявления синдрома постепенно исчезают. Если синдром связан с кардиосклерозом или дегенеративными изменениями в области синусного узла, то он склонен обычно к медленному, на протяжении лет, прогрессированию.
Лекция №13. Пропедевтика Внутренних Болезней. АРИТМИИ И БЛОКАДЫ СЕРДЦА. ЭКГ-ДИАГНОСТИКА.
ЛЕКЦИЯ № 13.
АРИТМИИ И БЛОКАДЫ СЕРДЦА. ЭКГ-ДИАГНОСТИКА.
Аритмии сердца
Нарушения сердечного ритма называются аритмиями. Под этим подразумевается изменение частоты, последовательности или силы сокращений сердца, а также изменение последовательности возбуждения предсердий и желудочков сердца. Происхождение большинства аритмий связано с изменением функциональной способности или анатомическим повреждением проводниковой системы сердца.
Расстройства сердечного ритма могут возникать при: 1) изменении автоматизма синусового узла с изменением темпа или последовательности выработки импульсов, 2) повышении возбудимости миокарда, когда импульсы начинают вырабатываться не в синусовым узле, а в другом каком-либо участке проводящей системы сердца, 3) нарушениях прохождения импульсов по проводящей системе сердца, 4) нарушениях возбудимости миокарда. В некоторых ситуациях нарушения ритма сердца вызваны нарушением нескольких функций миокарда – автоматизма, возбудимости, проводимости и сократимости.
Нарушениям ритма сердца способствуют функциональные и органические факторы, а также их различные сочетания. Все причины аритмий можно сгруппировать по причинам возникновения:
- Функциональные (при здоровом сердце:)::
а) психогенные (кортико-висцеральные),
б) рефлекторные (висцеро-кардиальные).
- Органические (при заболеваниях сердца):
а) по причине ИБС,
б) гемодинамические (при пороках клапанов сердца, гипертоническое болезни, лёгочном сердце, недостаточности кровообращения, кардиогенном шоке и др.),
в)инфекционно-токсические (при ревматизме, миокардите, перикардите, пневмонии, ангине, скарлатине, брюшном тифе и др.).
- Токсические (медикаментозные и др.).
- Гормональные (при тиреотоксикозе, микседеме, феохромоцитоме, беременности, в климактерический период и др.).
- Электролитные (при гипокалиемия, гиперкалиемия и др.).
- Механические (во время катетеризация сердца и сосудов, операциях на сердце, травмы сердца и лёгких).
- Врождённые (врождённая тахикардия, врождённая брадикардия, синдром WPW, AV-блокады и др.).
В практике обычно используется следующая клинико-патогенетическая классификация нарушений ритма и проводимости :
- I. Аритмии, обусловленные нарушением образования импульсов.
А. Нарушения автоматизма.
- Изменения автоматизма синусового узла:
а) синусовая тахикардия (усиление автоматизма),
б) синусовая брадикардия (угнетение автоматизма),
в) нерегулярный синусовый ритм (колебания ритма или синусовая аритмия),
г) остановка синусового узла.
- Эктопические ритмы или импульсы, вызванные абсолютным или относительным преобладанием автоматизма нижележащих центров:
а) правопредсердные ритмы,
б) левопредсердные ритмы,
в) ритмы из области (отделов) AV-соединения,
г) миграция суправентрикулярного водителя ритма,
д) атриовентрикулярная диссоциация,
е) выскакивающие (выскальзывающие) сокращения,
ж) идиовентрикулярный ритм.
Б. Другие (помимо автоматизма) механизмы образования импульсов:
а) экстрасистолия,
а) парасистолии,
б) эктопические ритмы с блокадой выхода.
- IV. Фибрилляции.
а) фибрилляция и трепетание предсердий,
б) фибрилляция и трепетание желудочков.
Аритмии, связанные с нарушением автоматизма синусового узла (синусовые аритмии). В норме наиболее высоким автоматизмом обладает синусовый узел, являющийся водителем ритма 1 порядка. Обычно частота выработки импульсов в синусовом узле составляет 60 – 80 в 1 минуту.
Синусовая тахикардия появляется у больных с симпатикотонией, когда возникает преобладание тонуса симпатической нервной системы. При этом ЧСС превышает 80 в 1 минуту. Синусовая тахикардия может быть вызвана физиологическими влияниями (физическое или психо-эмоциональное напряжение, приём пищи). Она может возникать у больных с сердечной недостаточностью рефлекторно, за счёт повышения давления в устьях полых вен (рефлекс Бейнбриджа), а также при гипотонии, анемии, нарушениях гормонального фона (тиреотоксикоз), при интоксикациях, инфекционных заболеваниях, под влиянием некоторых фармакологических средств.
Синусовая брадикардия связана с понижением возбудимости синусового узла. Брадикардия обусловлена повышением парасимпатических влияний на сердце. У совершенно здоровых людей физиологическая брадикардия появится в состоянии полного физического и душевного покоя. Патологическая брадикардия связана с развитием склеротических изменений в миокарде. Она появляется при интоксикациях, при многих тяжёлых инфекционных и не инфекционных заболеваниях, длительном переохлаждении, под влиянием некоторых медикаментов. Возможно развитие брадикардии при раздражении интерорецепторов органов брюшной полости, при раздражении барорецепторов каротидных синусов и дуги аорты, при надавливании на глазные яблоки (рефлекс Даньини-Ашнера). При брадикардии ЧСС снижается до 59 и меньше в 1 минуту. На ЭКГ при брадикардии меняется лишь продолжительность интервала R – R.
Нарушения автоматизма синусового узла могут возникать через неравные промежутки времени, сокращения сердца станут не ритмичными (нерегулярный синусовый ритм, «синусовая аритмия»). При синусовой аритмии разница между самым длинным и самым коротким интервалами R – R должна превышать 10%-ную величину. Различают аритмию связанную с актом дыхания (дыхательная аритмия) и несвязанную с актом дыхания. Она указывает скорее на нарушения вегетативного тонуса, чем на кардиальную патологию. В то же время, синусовая аритмия может возникать и при серьёзной патологии миокарда.
Правопредсердные эктопические ритмы возникают тогда, когда ритмом сердца начинают управлять специализированные клетки, находящиеся в разных местах миокарда правого предсердия (3 варианта локализации).
Левопредсердные эктопические ритмы возникают, когда ритмом сердца начинают управлять специализированные клетки, находящиеся в разных местах миокарда левого предсердия (2 варианта локализации).
Ритм коронарного синуса образуется при активации группы клеток, находящихся у отверстия коронарной синусной вены. При этом ритме зубцы Р в отведениях I и aVL — сглаженные, а в II, III, aVF — отрицательные.
Ритмы из атриовентрикулярного соединения (из AV-узла, «узловые» ритмы).
Первый вариант (с предшествующим возбуждением предсердий или, по старой терминологии, возбуждении из верхней части AV-узла) характеризуется отрицательным зубцом Р впереди комплекса QRS в отведениях II, III, aVF, V1 —3. Продолжительность сегмента P — Q не более 0,12″. ЧСС в пределах 50 — 60 в 1 минуту.
При втором варианте (с одновременным возбуждением предсердий и желудочков или среднеузловом возбуждении) на ЭКГ зубец Р отсутствует, т.к. сливается с комплексом QRS. желудочковый комплекс по рисунку не изменён, как при обычном суправентрикулярном ритме. ЧСС в пределах 50 — 40 в 1 минуту.
При третьем варианте (с предшествующим возбуждением желудочков или при нижнеузловом ритме) вследствие замедленного ретроградного проведения импульса от AV-узла снизу вверх на предсердия они возбуждаются после желудочков. На ЭКГ зубец Р отрицательный и расположен после комплекса QRS. Интервал Q — P (R — P) не превышает 0,2″. ЧСС в пределах 30 — 40 в 1 минуту.
Миграция водителя ритма происходит тогда, когда источник образования импульсов, водитель ритма, смещается от синусового узла по предсердиям. При этом на ЭКГ регистрируются зубцы Р с постоянной сменой полярности, продолжительностью сегментов и интервалов P — Q и R — R, а значит и ЧСС, возможным изменением формы комплекса QRS.
Экстрасистолии или внеочередные сокращения сердца вызваны изменением автоматизма, для образования которого необходимо образование нового импульса наводящего удара (trigger). Экстрасистола интимно связана с предшествующими сокращениями сердца и появляется при условии существования эктопического очага возбуждения. ЭКГ-картина экстрасистолы зависит от локализации эктопического очага. Поэтому различают экстрасистолы по локализации эктопического очага: синусовые, предсердные, коронарного синуса, из AV-узла, желудочковые.
По времени появления различают: сверхранние (по типу R-on-T), ранние (на уровне волны U) и поздние (на уровне интервала T — P).
Экстрасистолы бывают единичными, интерполированными или вставочными (на фоне брадикардии) без последующей компенсаторной паузы, множественными, групповыми и политопными. Закономерная экстрасистолия (бигеминия, тригеминия и т.д.) называется аллоритмией. Под бигеминией понимают состояние, когда каждое второе сердечное сокращение обусловлено экстрасистолой. Тригеминией называют ритм, когда каждое третье сокращение сердца вызвано экстрасистолой и т.д.
Синусовая экстрасистола проявляется на ЭКГ преждевременным, нормальной формы, сердечным циклом PQRST. Предшествующий экстрасистоле интервал R — R укорочен, а последующий за ней интервал R — R равен обычному.
Передсердная экстрасистола возникает при образовании эктопического очага возбуждения в разных зонах предсердий. Появление ранней (Р — на — Т) экстрасистолы, частая предсердная экстрасистолия являются частым предвестником развития фибрилляции или трепетания предсердий. На ЭКГ при появлении предсердной экстрасистолы сегмент P — Q обычно укорочен, характерно изменение направления зубца Р. Предэктопический интервал R — R обычно укорочен, имеется и небольшое увеличение постэктопического интервала R — R, т.н. неполная компенсаторная пауза. Желудочковые комплексы обычно нормального вида.
Узловые экстрасистолы также как и узловые ритмы бывают 3 типов:
- С предшествующим комплексу QRS возбуждением предсердий (из верхней части AV-узла). Эти экстрасистолы характеризуются отрицательным зубцом Р впереди комплекса QRS в отведениях II, III, aVF, V1 —3. Продолжительность сегмента P — Q не более 0,12″.
- С одновременным возбуждением предсердий и желудочков (из средней части AV-узла). При этом на ЭКГ зубец Р отсутствует, т.к. сливается с комплексом QRS. желудочковый комплекс по рисунку не изменён, как при обычном суправентрикулярном ритме.
- С предшествующим возбуждением желудочков (из нижней части AV-узла). На ЭКГ зубец Р отрицательный и расположен после комплекса QRS. Интервал Q — P (R — P) не превышает 0,2″.
Рисунок комплексов PQRST при узловых экстрасистолах на ЭКГ изображается так же, как и при узловых ритмах, но если при узловых ритмах все комплексы PQRST имеют одинаковый вид, то при экстрасистолах они представлены единичными артефактами на фоне нормального вида комплексов PQRST.
Компенсаторная пауза после узловых экстрасистол 1-ой и 2-ой разновидностях неполная. При 3-ей разновидности этих экстрасистол компенсаторная пауза чаще бывает полной. То есть, расстояние от зубца R предшествующего экстрасистоле, до зубца R следующего за экстрасистолой, равно продолжительности 2 обычных для данной ЭКГ интервалов R — R.
Желудочковые экстрасистолы обусловлены образованием эктопических очагов в желудочковых структурах сердца и внеочередными возбуждениями и сокращениями желудочков.
Экстрасистолические комплексы QRST грубо деформированы. Комплексы QRS уширены более 0,11″. Их форма в разных отведениях ЭКГ зависит от локализации эктопического очага. Зубец Р при этих экстрасистолах однозначно отсутствует. Сегмент ST короткий или практически отсутствует, а зубец Т большой и направлен противоположно комплексу QRS.
Если экстрасистолы исходят из левого желудочка, то вначале возбуждается левый желудочек, а уже затем возбуждение ретроградно распространяется и на правый желудочек и наоборот. В зависимости от того, где располагаются в желудочках эктопические очаги, эти экстрасистолы могут быть монофокусными, бифокусными и полифокусными и между собой несколько различаться по рисунку. За желудочковой экстрасистолой обычно следует полная компенсаторная пауза.
Поскольку при регистрации ЭКГ на одноканальном комплекс QRS может не иметь чёткой направленности вверх или вниз от изолинии, определять происхождение желудочковой экстрасистолы (левожелудочковая, правожелудочковая) удобнее по направлению зубца Т.
При правожелудочковой экстрасистоле зубцы Т в отведениях I и V 5 — 6 направлены вниз от изолинии, а в отведениях III и V1 — 2 — вверх..
Для левожелудочковой экстрасистолы характерно направление зубца Т в отведениях I и V 5 — 6 вверх от изолинии, а в отведениях III и V 1 — 2 — вниз от изолинии.
Фибрилляции сердца. Среди этих нарушений различают фибрилляции (мерцание) предсердий, трепетание предсердий, фибрилляции (мерцание) желудочков, трепетание желудочков.
Фибрилляции предсердий (мерцательная аритмия ) являются одним из наиболее частых нарушений ритма сердца и самой частой причиной беспорядочной аритмии желудочков.
Появление мерцательной аритмии связано обычно с: 1. митральным стенозом, 2. тиреотоксикозом, 3. кардиосклерозом (любого происхождения).
Причиной этого нарушения ритма сердца считают образование в предсердиях маленьких круговых волн возбуждение, фактически множественные очаги возбуждения, вызывающие фибрилляцию мышечных волокон предсердий. Возможно, что фибрилляция вызывается образованием в предсердиях множества эктопических очагов различной мощности. Число импульсов, возникающих в предсердиях, достигает 600 – 800 в 1 минуту, но только сильнейшие их них, которые возникают в неправильном порядке, возбуждают атриовентрикулярный узел и проводятся в желудочки, вызывая их возбуждение. При этом предсердия не сокращаются, а находятся в фазе функциональной диастолы, напоминающей асистолию, что существенно сказывается на внутрисердечной и общей гемодинамике.
По числу сердечных (желудочковых) сокращений в клинике различают брадисистолическую (ЧСС < 60 в 1 минуту), нормосистолическую (ЧСС 60 — 90 в 1 минуту), тахисистолическую (ЧСС > 90 в минуту) формы мерцательной аритмии.
Для мерцательной аритмии характерны следующие ЭКГ-признаки. 1. зубцы Р отсутствуют; 2. вместо них имеются многочисленные небольшие, нерегулярные волны (т.н. фибрилляторные волны f). Волны f (fibrillatio), отражающие активность предсердий, все разные по высоте и продолжительности. Они редко бывают крупными. Лучше волны f видны в отведениях V1 – 2 и III. Часто их вольтаж настолько мал, что они почти незаметны; 3. совершенно не регулярные интервалы R – R. Комплексы QRS обычные, или изменённые за счёт сопутствующей патологии.
Трепетание предсердий — более упорядочено, чем мерцательная аритмия. Оно диагностируется по исчезновению зубцов Р и интервалов P — Q, появлению волн F (Flutter — трепетание) с частотой 250 — 400 в 1 минуту, AV-блокаде (2:1, 3:1, 4:1 и т.д.) с которой связана нерегулярность желудочкового ритма.
Трепетание желудочков характеризуется исчезновением диастолической паузы, слиянием начальной и конечной частей желудочкового комплекса (QRST), нарушением чёткой дифференциации сегмента ST и зубца Т.
Фибрилляция желудочков проявляется асинхронной электрической активностью отдельных мышечных пучков или волокон с прекращением систолы желудочков. При этом на ЭКГ регистрируются монофазные волны различной амплитуды и частоты, заканчивающиеся, в конце концов, прямой линией.
Блокады сердца
Синоаурикулярная блокада. или блокада выхода импульса из синусового узла наблюдается редко. При ней отмечается выпадение полного сердечного сокращения (всего комплекса РQRSТ). Полной синоаурикулярной блокады не может быть, поскольку при этом произойдёт полная остановка сердца.
Внутрипредсердная блокада тоже встречается редко. При ней замедляется проведение импульса по проводящей системе предсердий. На ЭКГ при этом регистрируется широкий (более 0,1″), расщепленный и деформированный зубец Р очень похожий на зубец Р при гипертрофии левого предсердия.
Атриовентрикулярные блокады (AV-блок) называют замедление или прекращение проведения импульсов от предсердий к желудочкам сердца. Различают 3 степени AV-блокады.
При AV-блокаде 1 степени на ЭКГ отмечается фиксированное увеличение интервалов PQ более 0,2″ (сегментов PQ более 0,11″).
AV-блок II степени имеет 2 типа:
а) типа Мобитц 1 с периодами Самойлова — Венкебаха. При этом на ЭКГ регистрируется прогрессирующее с каждым сердечным циклом увеличение интервала (сегмента) PQ до выпадения комплекса QRS. В паузе, которая при этом возникает, регистрируется только зубец Р, т.к. синусовый импульс распространяется только по предсердиям, а до желудочков не доходит из-за временно полной АV-блокады. Интервал от этого зубца Р до следующего Р и называется периодом Самойлова-Венкебаха. В это время происходят только 2 систолы предсердий, а систолы желудочков нет.
б) типа Мобитц 2 при котором происходит регулярное выпадение комплекса QRS после каждого 2-го или 4-го зубца Р.
AV-блок III степени характеризуется тем, что AV-узел совершенно не проводит импульсы от предсердий к желудочкам. На ЭКГ регистрируются 2 самостоятельных ритма — предсердный и желудочковый. Предсердных комплексов заметно больше, чем желудочковых, поскольку предсердия возбуждаются синусовым узлом с обычной частотой, а желудочки возбуждаются за счёт водителя ритма 3 порядка с низкой активностью (30 — 40 в 1 минуту).
Эта блокада также имеет 2 типа:
а) полная AV-блокада с широкими (идиовентрикулярными) комплексами QRS. При этом желудочки возбуждаются за счёт эктопических очагов в желудочках
б) полная AV-блокада с нормальными (идиоузловыми) комплексами QRS. При этом желудочки возбуждаются импульсами, возникающими в области нижней части AV-узла.
При блокаде ножек пучка Гиса импульс беспрепятственно проходит только на один желудочек. Затем необычным путём в процесс возбуждения вовлекается и другой желудочек. На ЭКГ блокада ножек пучка Гиса характеризуется 3 признаками: 1. Уширение желудочкового комплекса QRSТ; 2. Расщепление его; 3. Дискордантность, т.е. противоположное направление начальной и конечной частей желудочкового комплекса (зубцов R и Т).
Блокада правой ножки пучка Гиса характеризуется следующими признаками:
- Продолжительность комплексов QRS 0,11″ (при неполной блокаде) или более 0,12″ (при полной блокаде ножки).
- Комплекс QRS типа RSR′ или М-образный, или зазубренный в отведениях V1 – 2 и типа RS с широким сглаженным зубцом S в отведениях V5 – 6 .
- Снижение сегмента SТ и инвертированный зубец Т в отведениях с доминирующим зубцом R (III, V1 – 2 ). Приподнятый сегмент SТ и вертикальный зубец Т в отведениях с преимущественно отрицательным комплексом QRS (I, аVL, V5 – 6 ).
- Увеличение времени возбуждения желудочков или интервала QR (более 0,03″) в отведениях V1 – 2 .
- Часто (но не всегда) отклонение ЭОС вправо.
При неполной блокаде отмечаются признаки, сходные с признаками гипертрофии правого желудочка. Иногда они обнаруживаются и у вполне здоровых людей.
Блокада левой ножки пучка Гиса характеризуется следующими признаками:
- Продолжительность комплексов QRS 0,11″ (при неполной блокаде) и 0,12″ и более (при полной блокаде).
- Широкий, зазубренный или сглаженный зубец R или М-образный QRS в отведениях V5 – 6. а в V1 – 2 QRS типа гS или QS.
- Снижение сегмента SТ и инвертированный зубец Т в отведениях с доминирующим зубцом R (I, аVL, V5 – 6 ), приподнятый сегмент SТ и положительный зубец Т в отведениях с преимущественно отрицательным комплексом QRS (III, V1 – 2 ).
- Увеличение времени возбуждения желудочков или интервала QRS более 0,05 в отведениях V5 – 6 ).
- Часто выявляется отклонение ЭОС влево (левограмма).
Поскольку ножек у левой ветви пучка Гиса 2, то чаще развивается блокада одной из ветвей, чем блокада всей левой ножки. ЭКГ- картина при блокаде этих ветвей несколько различается.
Левопередний блок (блокада передней ветви левой ножки пучка Гиса) характеризуется тем, что на ЭКГ выявляется: а) отклонение ЭОС влево (левограмма), б) высокий зубец R в отведениях I, II, аVL, в) глубокий зубец S в отведениях II, III, аVF.
Левозадний блок (блокада задней ветви левой ножки пучка Гиса) характеризуется тем, что на ЭКГ выявляется: а) отклонение ЭОС вправо, б) высокий зубец R в отведениях III, аVF, в) глубокий зубец S в отведениях I, аVL (комплекс QRS типа гS).
Внутрижелудочковая блокада или блокада волокон Пуркинье. При этой блокаде происходит затруднение прохождения возбуждения по ограниченному проводниковому пучку в полости желудочков. На ЭКГ появляется небольшое, неполное расщепление на зубце R или S, не приводящее к изменению ширины комплекса QRS.
В заключение данной лекции мне хотелось бы остановиться на одном очень непростом для студентов вопросе, ответ на который очень прост. Вопрос состоит в том, что рисунок комплексов QRS при блокаде левой ночки пучка Гиса исключительно похож на комплекс QRS, регистрируемый при правожелудочковой экстрасистоле, а QRS при блокаде правой ножки пучка Гиса выглядит идентично с комплексом QRS при левожелудочковой экстрасистоле. Как их различать? А различить их просто – экстрасистолический комплекс, обычно, — артефактный на фоне обычного ритма, т.е. экстрасистола есть явление спорадическое. При блокаде, обычно, все комплексы QRS выглядят одинаково, по крайней мере, на одной ЭКГ.
Лекция по проблемам сердечной аритмии