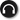Лечение сердечной недостаточности
Основные принципы лечения сердечной недостаточности (CН):
- Выяснение и устранение причин, вызвавших СН.
- Улучшение сократительной способности сердца (сердечные гликозиды СГ, другие средства с положительным инотропным действием).
- Уменьшение нагрузки на сердце (полноценный отдых, рациональный режим; борьба с избыточной массой тела; вазодилататоры; антагонисты РААС).
- Удаление из организма избытка натрия и воды (ограничение соли и жидкости в диете; диуретики; антагонисты РААС, в тяжелых случаях удаление жидкости из полостей-торакоцентез, парацентез, диализ).
- Улучшение энергетического обмена в миокарде (препараты калия, антигипоксанты, фосфорилированные углеводы).
Лечение сердечной недостаточности проводятся с учетом стадии заболевания поэтапно, что отражено в таблице 29 .
На I этапе терапии возможно применение лекарственных растений, не содержащих сердечных гликозидов, но обладающих кардиотоническим, антигипоксическим, седативным и мочегонным эффектами Наиболее эффективны сборы, в состав которых входят ЛРС:
На втором этапе лечения препаратами выбора становятся сердечные гликозиды . Терапия сердечными гликозидами проводится в две фазы: насыщающая фаза — от начала лечения до достижения относительной компенсации, поддерживающая фаза — с момента достижения компенсации продолжается месяцы, годы (иногда пожизненно).
Сердечные гликозиды противопоказаны при выраженной брадикардии, предсердно-желудочковой блокаде различной степени, остром миокардите, нестабильной стенокардии,изолированном митральном стенозе, субаортальном стенозе, амилоидозе сердца. Осторожность необходима при остром инфаркте миокарда, гипокалиемии, алкалозе у пожилых больных. В высоких дозах СГ могут вызывать преждевременные роды.
При одновременном применении с диуретиками, глюкокортикоидами, препаратами кальция возрастает токсичность сердечных гликозидов. Калий повышает безопасность дигитализации, поэтому СГ необходимо сочетать с обогащенной калием диетой и препаратами, содержащими этот ион в достаточном количестве (калия хлорид в виде раствора, порошка, калий-нормин-калия хлорид в таблетках по 1 г).
Диуретики могут применяться на любой стадии СН. Выбор препарата определяется тяжестью состояния больного. На стадии достаточный эффект дают препараты, ускоряющие клубочковую фильтрацию, производные ксантина, а также калийсберегающие и растительные диуретики (табл.34 ).
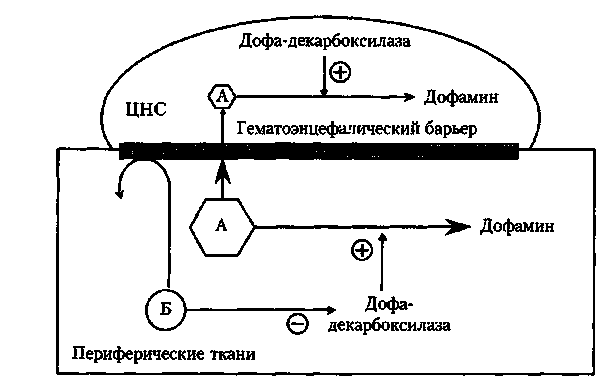
Среди вазодилататоров все более широко применяются ингибиторы конвертирующего фермента. У нас в стране их назначают при СН, резистентной к лечению сердечными гликозидами и диуретиками. За рубежом в последние годы их назначают чаще, особенно у пациентов с артериальной гипертензией. Механизм действия антагонистов РААС сложен и включает: 1) блокаду образования ангиотензина 11; 2) блокаду разрушения брадикинина; 3) активацию синтеза простагландина Е и простациклина; 4) снижение синтеза альдостерона; 5) снижение выработки катехоламинов; 6) прямое сосудорасширяющее действие. Каптоприл назначают в дозе 12,5 мг во избежание резкого снижения АД, а в дальнейшем доза может быть увеличена.
По своей сосудорасширяющей активности он приближается, к нитропруссиду натрия, обеспечивает эффективную разгрузку малого круга кровообращения, уменьшает ЧСС, увеличивает диурез. Препараты расширяют артериолы и венулы, снижают и пред и постнагрузку, что обеспечивает снижение потребности миокарда в кислороде. Они совместимы с диуретиками и сердечными гликозидами и повышают их лечебное действие. Препараты малотоксичны, но могут вызывать ухудшение функции почек у больных со стенозом почечных артерий. Острожность требуется при использовании их у больных с выраженным истощением запаса солей и при гиповолемии (см. также раздел «Лечение гипертонической болезни»).
На ряду с антагонистами РААС применяют и другие вазодилататоры, влияние которых на гемодинамику представлено в таблице 36 .
Таблица 36. Сравнительная характеристика влияния вазодилататоров на гемодинамику
Одышка: причины, принципы лечения
Одышка – чувство затрудненного дыхания, сопровождающееся изменением его ритма, глубины, частоты, длительности вдоха и выдоха и соотношением этих фаз. Одышка может быть субъективной, проявляющейся жалобами больного на нехватку воздуха, сдавливающие боли, стеснение в груди. Объективная одышка проявляется внешними признаками. Иногда выраженная субъективная одышка никак не подтверждается при осмотре. В других случаях больные привыкают к одышке и не замечают ее проявлений.
Содержание
 Классификация
Классификация
Одышка может быть физиологической и патологической. Физиологическая одышка возникает у здоровых людей при физической нагрузке, в горах, пребывании в душном помещении. Патологическая одышка вызвана различными заболеваниями.
Выделяют три вида одышки: с затруднением вдоха (инспираторная), с затруднением выдоха (экспираторная) и смешанная.
Одышка появляется при дыхательной и сердечной недостаточности. болезнях нервной системы, анемиях, нарушении обмена веществ.
Одышка при дыхательной недостаточности
Дыхательная недостаточность – патологическое состояние, при котором организм не может поддерживать в пределах нормы газовый состав крови, или для этого требуется напряжение дыхательной системы. Одышка – одно из основных проявлений этого состояния. Виды дыхательной недостаточности: центрогенная, нервно-мышечная, торакодиафрагмальная и бронхолегочная.
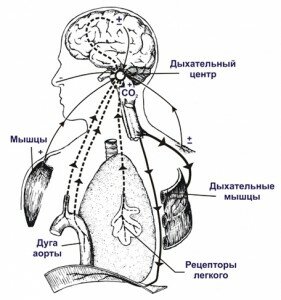
Центрогенная дыхательная недостаточность
Одышка при этом связана с нарушением активности дыхательного центра, который находится в головном мозге и отвечает за деятельность всех органов дыхания. Одышка может быть результатом следующих состояний:
-
 угнетение дыхательного центра наркотическими препаратами, барбитуратами;
угнетение дыхательного центра наркотическими препаратами, барбитуратами; - подавление активности дыхательного центра продуктами обмена веществ, например, углекислым газом или недоокисленными органическими кислотами;
- депрессия дыхательного центра вследствие инсульта;
- заболевания головного мозга с повышением внутричерепного давления, опухоли, отек мозга.
Нервно-мышечная дыхательная недостаточность
Одышка может быть следствием нарушения деятельности дыхательных мышц. Такое состояние возникает при травмах спинного мозга, полиомиелите, полиневритах, миастении, миопатии. Дыхательные мышцы могут страдать при ботулизме, столбняке, отравлении курареподобными ядами, гипокалиемии, порфирии и других заболеваниях.
Торакодиафрагмальная дыхательная недостаточность
Одышка возникает при деформации и повреждении грудной клетки (перелом ребер, кифоз, сколиоз, болезнь Бехтерева). Она может быть обусловлена высоким стоянием диафрагмы, что наблюдается при асците, ожирении, вздутии кишечника. Затруднение дыхания появляется при спайках между листками плевры, сдавлением легкого, выпотом при плеврите, кровью при гемотораксе.
Бронхолегочная дыхательная недостаточность
Одышка является следствием патологического процесса в дыхательных путях.
Обструктивная дыхательная недостаточность является следствием нарушения проходимости дыхательных путей. Ее вызывают следующие заболевания:
-
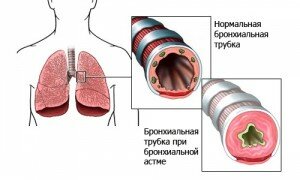 бронхиальная астма;
бронхиальная астма; - бронхиолит;
- обструктивная болезнь легких;
- трахеобронхиальная дискинезия;
- рак легкого;
- инородное тело бронхов.
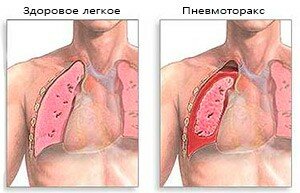
Рестриктивная дыхательная недостаточность появляется при воспалении и уплотнении легочной ткани. Она может сопровождать следующие заболевания:
- острая пневмония;
-
 эмфизема легких;
эмфизема легких; - выраженный пневмосклероз;
- туберкулез легких;
- поликистоз легких;
- выпот в полости плевры;
- пневмоторакс;
- резекция легких;
- плевральные сращения;
- кифоз и сколиоз.
Диффузионная дыхательная недостаточность возникает при пневмокониозе, синдроме Хаммена-Рича, карциноматозе легких.
Принципы лечения дыхательной недостаточности
Правильное лечение дыхательной недостаточности приводит к уменьшению выраженности ее симптомов, в том числе одышки.
Проводится терапия основного заболевания, осложнившегося этим патологическим состоянием (например, антибиотикотерапия при пневмонии).
Необходимо поддерживать проходимость дыхательных путей с помощью бронхолитических препаратов,  отхаркивающих средств. Может применяться перкуссионный массаж грудной клетки. При острой дыхательной недостаточности может возникнуть необходимость интубации трахеи и трахеостомии.
отхаркивающих средств. Может применяться перкуссионный массаж грудной клетки. При острой дыхательной недостаточности может возникнуть необходимость интубации трахеи и трахеостомии.
Необходимо стремиться к нормализации транспорта кислорода. С этой целью используют кислородотерапию, искусственную вентиляцию легких. Существуют лекарственные препараты (алмитрин), способные увеличивать концентрацию кислорода в крови.
Применяются также методы, снижающие нагрузку на аппарат дыхания: ингаляции кислородно-гелиевой смеси, удаление бронхиального секрета, диуретики при отеке легких, удаление жидкости из полости плевры.
Одышка при сердечной недостаточности
Одышка является одним из основных клинических проявлений сердечной недостаточности. Этот синдром возникает при снижении способности сердца сокращаться в результате следующих состояний:
- перегрузка отделов сердца давлением при стенозах сердечных клапанов;
- перегрузка объемом при недостаточности сердечных клапанов, а также при наличии патологических сообщений (шунтов) между камерами сердца;
- недостаточность миокарда при его заболеваниях.
Сердечная недостаточность бывает острой и хронической.
Одышка при острой сердечной недостаточности
Тяжелый приступ одышки, вплоть до удушья, вызванный недостаточностью левых предсердия и желудочка, называется сердечной астмой. Она может осложнить такие заболевания, как ишемическая болезнь сердца. миокардиты, клапанные пороки. Сердечная астма может наблюдаться при артериальной гипертонии, в том числе симптоматической.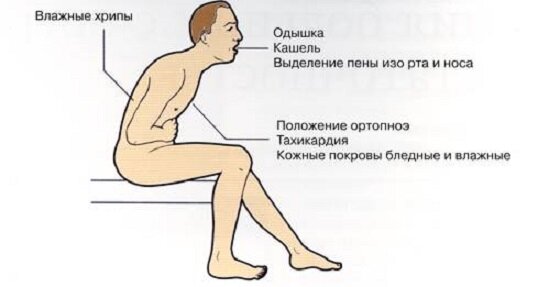
Сердечная астма развивается чаще в ночные часы. Приступ начинается внезапно, с сухого кашля. Больной садится на постели, часто с опорой на руки. Дыхание частое и поверхностное, появляется бледность, посинение конечностей (акроцианоз). Приступ продолжается до нескольких часов и может перейти в отек легких.
При отеке легких происходит пропотевание жидкости из отечной ткани легких в просвет альвеол. Одышка при этом достигает степени удушья, сопровождается клокочущим дыханием и цианозом (синюшностью) кожи. Причиной отека легких могут быть различные болезни сердца, тромбоэмболия легочной артерии. Отек легких могут вызвать болезни органов дыхания, аллергические реакции, заболевания нервной системы, отравления.
Принципы лечения острой сердечной недостаточности
Основные цели лечения:
- снижение венозного (капиллярного) давления;
- увеличение объема крови, выбрасываемого при сокращении сердца.
Применяются следующие группы средств:
- опиоиды (купирование «дыхательной паники», обезболивание при сопутствующем болевом синдроме);
- нитраты и вазодилататоры (уменьшение постнагрузки);
- катехоламины, сердечные гликозиды, негликозидные инотропные препараты (стимуляция сократительной деятельности сердца);
- фуросемид (снижение давления в легочной артерии);
- пары этилового спирта, пеногасители (удаление «пены» в альвеолах);
- кислородотерапия;
- искусственная вентиляция легких.
Одышка при хронической сердечной недостаточности
Одышка является самым частым и наиболее ранним признаком хронической сердечной недостаточности.  Она проявляется частым поверхностным дыханием с вовлечением вспомогательной мускулатуры. Часто она сопровождается сухим кашлем. В начале болезни одышка возникает лишь при физической нагрузке. Постепенно она становится постоянной. При тяжелом течении присоединяются ночные приступы сердечной астмы, которые могут трансформироваться в отек легких.
Она проявляется частым поверхностным дыханием с вовлечением вспомогательной мускулатуры. Часто она сопровождается сухим кашлем. В начале болезни одышка возникает лишь при физической нагрузке. Постепенно она становится постоянной. При тяжелом течении присоединяются ночные приступы сердечной астмы, которые могут трансформироваться в отек легких.
Хроническая сердечная недостаточность, проявляющаяся одышкой, может возникнуть при любых заболеваниях сердца, сопровождающихся нарушением его сократимости. Ишемическая болезнь сердца, артериальная гипертензия, пороки, миокардиты, кардиомиопатии, миокардиодистрофии, перикардит. эндокардит могут сопровождаться одышкой.
Принципы лечения хронической сердечной недостаточности
Показана диета с ограничением поваренной соли и жидкости, умеренные регулярные физические нагрузки. Назначаются препараты, усиливающие сократимость сердца и уменьшающие нагрузку на него. Используются медикаменты следующих групп:
-
 ингибиторы ангиотензинпревращающего фермента;
ингибиторы ангиотензинпревращающего фермента; - бета-адреноблокаторы;
- антагонисты альдостерона;
- диуретики;
- в некоторых случаях – сердечные гликозиды;
- антагонисты рецепторов ангиотензина.
Необходимо лечение заболевания, осложнившегося сердечной недостаточностью (коррекция пороков сердца при помощи хирургической операции, реваскуляризация миокарда при ишемической болезни сердца и т. д.).
Одышка при других заболеваниях
Одышка возникает при анемиях любого происхождения. В этом случае она связана со снижением количества эритроцитов, переносящих кислород. В результате возникает кислородное голодание тканей. Для того, чтобы компенсировать нехватку кислорода и избыток углекислоты, учащается дыхание.
Лечение одышки при анемиях заключается в нормализации уровня гемоглобина и эритроцитов.
Одышка появляется при остром гломерулонефрите, уремии, диабетической коме. При этом она связана с изменением химического состава крови. Лечение заключается в терапии основного заболевания.
Д-р Белла Койфман, кардиолог: «Одышка — опасный симптом»
Лечение хронической сердечной недостаточности, общая тактика
Раздел 2. Общая тактика и принципы лечения ХСН
Тактика ведения больного с ХСН предполагает выделение нескольких взаимодополняющих принципов. Конечно, медикаментозная терапия занимает в этом ряду главное место, однако и вспомогательные мероприятия, такие как соблюдение диеты и оптимального режима физической активности, помогают в достижении желанной цели.
Принципы рационального ведения больных с ХСН подразумевают одновременное решение нескольких задач.
Диета больных при ХСН должна быть калорийной, легко усвояемой и, самое главное, содержать малое количество соли. Это крайне важно и намного эффективнее, чем ограничение приема жидкости. Больной должен принимать не менее 750 мл жидкости при любой стадии ХСН. Ограничение соли имеет 3 уровня:
1-й — ограничение продуктов, содержащих большое количество соли, суточное потребление хлорида натрия менее 3 г/сут (при I ФК ХСН);
2-й — плюс не подсаливание пищи и использование при ее приготовлении соли с низким содержанием натрия, суточное потребление хлорида натрия 1,2 -1,8 г/сут (II — Ш ФК ХСН);
3-й — плюс приготовление пищи без соли, суточное потребление хлорида натрия менее 1 г/сут (IV ФК).
Ограничение соли, а не воды — главный принцип оптимальной диеты больного с ХСН. Более того, если пациент с ХСН жалуется на постоянную жажду, то причиной этого может быть альдостеронемия или нарушение осмолярности плазмы, что приводит к избыточной продукции антидиуретического гормона. В таких случаях, кроме назначения альдактона, приходится временно разрешать пациенту прием жидкости и идти на внутривенное введение электролитных растворов (оптимально панангина в дозах 60 — 120 мл внутривенно капельно).
Физическая реабилитация пациентов занимает важное место в комплексном лечении больных с ХСН. Подразумевается ходьба, или тредмил, или велотренинг 5 раз в неделю по 20 — 30 мин. при достижении 80% от максимальной частоты сердечных сокращений (ЧСС) или при достижении 50-70% от максимального потребления кислорода. Продолжительность такого курса тренировок в контролируемых исследованиях достигала 1 года, хотя в практике возможно и более длительное применение. При проведении длительных тренировок может снижаться активность нейрогормонов и восстанавливаться чувствительность к медикаментозной терапии.
Это главное отличие от принципов, провозглашавшихся еще 10 лет назад. Резкое ограничение нагрузок оправдано лишь в период развития левожелудочковой недостаточности. Вне острой ситуации отсутствие нагрузок ведет к структурным изменениям скелетных мышц, которые сами по себе изменены при ХСН, синдрому детренированности и в дальнейшем — к неспособности выполнять физическую активность. А умеренные физические тренировки (конечно, на фоне терапии) позволяют снизить уровень нейрогормонов, повысить чувствительность к медикаментозному лечению и переносимость нагрузок, а следовательно, и эмоциональный тонус, и "качество жизни".
2.1 Эволюция взглядов на лечение ХСН
Медикаментозная терапия подразумевает 2 основных принципа: инотропную стимуляцию сердца и разгрузку сердечной деятельности. Из положительных инотропных средств для длительного лечения ХСН применяют сердечные гликозиды. Разгрузка сердца может быть разделена на 4 вида — объемная (применяются диуретики), гемодинамическая (вазодилататоры и/или дигидроперидины длительного действия), нейрогуморальная (ингибиторы ангиотензинпревращающего фермента (ИАПФ), антагонисты рецепторов к А II (АРА II), антагонисты АЛД) и миокардиальная — (блокаторы бета-адренорецепторов). ‘
Следующая схема иллюстрирует эволюцию взглядов на лечение ХСН. Более 200 лет, после внедрения сердечных гликозидов (1775 г.) и до начала 90-х годов XX в. главным принципом лечения ХСН считалась стимуляция сердца. Ставился знак равенства между плохой работой сердца и признаками ХСН, что получило название кардиальной модели ХСН. Если уподобить сердце больного с ХСН усталой лошадке, везущей в горку тележку с дровами, то инотропные средства — это кнут. Лошадь можно подстегнуть, она побежит быстрее и доберется до места назначения, если не свалится замертво, выбившись из сил.
С 50-х годов разрабатывалась кардиореняльная модель ХСН, предполагавшая ведущую роль почек и избыточной задержки жидкости в развитии и прогрессировании ХСН. Ключом к успешному лечению считали мочегонные средства. Если вернуться к нашей аллегории, то смысл назначения диуретиков — это сбросить часть дров с телеги, с меньшим грузом лошадка доберется до цели. Но ведь за остатками дров придется вернуться. Так и при назначении мочегонных препаратов, после диуреза активируется РААС, происходит задержка жидкости и требуется продолжение лечения диуретиками.
С 70-х годов господствовала гемодинамическая теория ХСН, в которой главенствующая роль отводилась нарушениям периферического кровообращения и оптимальными средствами терапии объявлялись периферические вазодилататоры, расширяющие артериолы и венулы и опосредованно снижающие нагрузку на сердце. В нашем примере это можно уподобить тому, что для усталой лошади можно выровнять и замостить дорогу, а на колеса тележки надеть резиновые шины и тем самым облегчить ее передвижение. Не радикальный выход из положения, но очевидное улучшение.
В 80-е годы ведущей стала нейрогуморальная теория патогенеза ХСН, приведшая к началу 90-х годов к формированию концепции "кардиомиопатии перегрузки". Было доказано, что активация не только циркулирующих, но и тканевых нейрогормонов при ХСН приводит к специфическим изменениям в органах и системах организма, в том числе и в сердце, независимо от характера заболевания, приведшего к декомпенсации. Для лечения стали применять препараты, блокирующие активность нейрогормонов, даже несмотря на то, что такие средства могут снижать сократимость миокарда. То, что казалось невозможным на протяжении более 200 лет, стало реальностью. В лечении ХСН начали использовать препараты, обладающие отрицательным инотропным эффектом, ИАПФ и особенно бета-адреноблокаторы. В примере с нашей лошадкой — значит остановиться, дать ей отдохнуть, покормить и затем по принципу "тише едешь — дальше будешь" добраться до места назначения.
Конечно, в каждой из приведенных теорий существует рациональное зерно, и дополнение наших представлений сформировало "золотые" для каждого периода времени стандарты терапевтического лечения ХСН:
— до 50-х годов — сердечные гликозиды;
— 50 — 60-е годы — плюс мочегонные средства (два препарата);
— 70-е годы — плюс вазодилататоры (три препарата);
— 80-е годы — плюс ИАПФ (четыре препарата), затем минус вазодилататоры (возврат к трем препаратам);
— 90-е годы — плюс бета-блокаторы (четыре препарата).
Продолжающиеся исследования должны принести новые знания и, возможно, новые основные препараты для лечения ХСН, но на лето 1999 г. оптимальными и доказанными являются сочетания указанных препаратов.
При неэффективной медикаментозной терапии показано хирургическое лечение, предполагающее применение искусственного ЛЖ или пересадку сердца.
В нашем примере хирургическое лечение больных с ХСН -это попытка сменить лошадь или пересесть на автомобиль.
В.Ю.Мареев
НИИ кардиологии им. А.Л.Мясникова РКНПК МЗ РФ
Поделитесь информацией в своем блоге, в соц. сети. со своими посетителями!