Аритмия, тахикардия
Своими ритмическими сокращениями сердце обеспечивает непрерывное движение крови. В здоровом организме эти сокращения не вызывают никаких субъективных ощущений. Сердцебиение может появиться лишь при непривычной физической нагрузке или сильных эмоциональных переживаниях. При нарушении сердечной деятельности оно учащается или замедляется без явных причин.
Аритмия — нарушение нормального ритма сердечных сокращений. Причиной недуга могут быть как органические, так и функциональные изменения, обусловленные вегетативными, эндокринными и другими метаболическими нарушениями.
Аритмия проявляется в учащении (тахикардии) или замедлении (брадикардии) сокращений сердца, в появлении преждевременных или добавочных сокращений (экстрасистолии) или в неправильности промежутков между отдельными сокращениями (полная аритмия).
Для здорового человека характерен синусовый ритм, не превышающий в состоянии покоя 90 ударов в 1 минуту.
Синусовая тахикардия (100-180 ударов в 1 минуту) может появиться и у здоровых людей при большой физической нагрузке, эмоциональном напряжении. Как патология может наблюдаться при заболевании мышцы сердца, при заболеваниях нервной системы, при болезнях желез внутренней секреции, интоксикации и др.
Лечение направлено на заболевание, вызвавшее тахикардию.
Синусовая брадикардия характеризуется понижением, замедлением синусового ритма до 60 ударов в 1 минуту. Она может быть следствием склеротических, воспалительных процессов, некоторых вирусных инфекций, снижения функции щитовидной железы.
Выраженная синусовая брадикардия возможна у больных язвенной болезнью, а также нейроциркуляторной дистонией. Проявление брадикардии может быть вызвано приемом противоаритмических, гипотензивных и других препаратов, поэтому назначенные врачом дозы превышать недопустимо.
Задача врача — разобраться в причине нарушения сердечного ритма и лечить основное заболевание.
Экстрасистолия — это нарушение синусового ритма, характеризующееся преждевременным возбуждением и сокращением всего сердца или его отделов. Причиной экстрасистолии могут быть воспалительные, дистрофические процессы, поражения клапанов сердца, ишемическая болезнь, интоксикации. Могут также сказываться на состоянии больного язвенная болезнь желудка, желчно- или мочекаменная болезнь.
Иногда человек ощущает «толчок» в груди, пульсацию в подложечной области. При обследовании экстрасистолия определяется как преждевременный удар с последующей компенсаторной паузой.
По электрокардиограмме уточняют место возникновения экстрасистол и назначают лечение, направленное на устранение основного заболевания. В комплексную терапию обязательно включают препараты калия. Контроль за лечением осуществляют с помощью ЭКГ.
Пароксизмальная тахикардия характеризуется приступами внезапного учащенного сердцебиения до 130—250 ударов в 1 минуту. Приступы возникают неожиданно и так же исчезают.
Принято различать предсердную и желудочковую пароксизмальную тахикардию.
Предсердная сопровождается проявлениями вегетативной дисфункции — потливостью, головокружением, обильным мочеиспусканием после приступа. Пульс частый, малого наполнения, вены шеи набухшие, иногда повышено артериальное давление.
Желудочковая пароксизмальная тахикардия возникает чаще у людей пожилого возраста на фоне органических поражений миокарда. Она может наблюдаться и при ИБС, пороках сердца, гипертонической болезни.
Начало приступа ощущается как толчок в груди, после которого начинается сильное сердцебиение. Нередко больные чувствуют одышку, боли в грудной клетке.
Больных необходимо госпитализировать в кардиологическое отделение для уточнения причины тахикардии. Только после этого врач назначает соответствующее лечение.
Мерцательная аритмия характеризуется хаотичными сокращениями отдельных групп мышечных волокон предсердий. Желудочки сокращаются реже. В основе мерцательной аритмии лежат органические поражения миокарда. В зрелом и пожилом возрасте причина недуга заключается в ишемической болезни сердца, чаще — в сочетании с гипертонической болезнью. В молодом возрасте в мерцательной аритмии обычно повинны ревматизм, порок сердца.
Больные жалуются на сердцебиение, головокружение, одышку. Объективно определяется слабый и беспорядочный пульс. Необходимы госпитализация, обследование и лечение под наблюдением врача и под контролем ЭКГ.
Ия в пожилом возрасте
Эпилепсия в пожилом возрасте
Untitled
Эпилепсия, после инсульта и деменции, является наиболее распространенным серьезным неврологическим заболеванием у лиц пожилого возраста. Для данной возрастной группы заболевание особенно опасно, так как оно протекает приступообразным и непрогнозируемым образом. В свете отсутствия надежных диагностических тестов и высокой распространенности сопутствующей патологии у пожилых пациентов, диагностика эпилепсии у данной группы больных является непростой задачей, требующей клинической интуиции и опыта. Несмотря на рост числа лиц, страдающих эпилепсией, проводится очень мало исследований этой проблемы. В своем обзоре Johnston et al. рассматривают вопросы, касающиеся эпилепсии у лиц пожилого возраста, и особое внимание уделяют цереброваскулярным и нейродегенеративным расстройствам как основным этиологическим причинам. Кроме того, авторы обращают внимание на особенности диагностики и лечения эпилепсии в данной возрастной группе. Обзор был опубликован в журнале Expert Reviews Neurotherapeutics (2010;10 (12): 1899-1910).
Эпидемиология Общая возрастная характеристика заболеваемости эпилепсией имеет бимодальный характер, с пиком у новорожденных и еще более выраженным пиком среди лиц старше 60 лет. Вопреки распространенным убеждениям, эпилепсия обычно проявляется прежде всего у лиц пожилого возраста. Именно у пожилых людей неспровоцированные или связанные с острыми заболеваниями судорожные приступы встречаются наиболее часто. Частота возникновения первого судорожного припадка среди лиц в возрасте старше 65 лет составляет 136 на 100 тыс. Распространенность активной эпилепсии среди людей пожилого возраста достигает 1,5%, а среди находящихся в домах престарелых превышает 5%. По мере роста продолжительности жизни населения распространенность и заболеваемость эпилепсией будут только расти. Точная диагностика судорожных приступов в пожилом возрасте является непростой задачей и в значительной мере основывается на подробном сборе анамнеза и свидетельствах очевидцев (которые часто отсутствуют), а не на диагностических тестах. Вследствие этого достоверные показатели заболеваемости и распространенности эпилепсии у лиц пожилого возраста, видимо, ниже тех, о которых обычно сообщается, однако эти цифры, несомненно, выше аналогичных показателей среди более молодых людей. Смертность среди пожилых лиц, страдающих эпилепсией, в 2-3 раза выше, чем у остальных представителей популяции; в частности эпилептический статус в пожилом возрасте сопровождается летальностью приблизительно в 50% случаев.
Причины Наиболее частыми причинами эпилепсии у лиц пожилого возраста являются цереброваскулярные и первичные нейродегенеративные заболевания, опухоли мозга и травмы головы. Однако приблизительно в 50% случаев причина эпилепсии остается неустановленной («криптогенная» эпилепсия).
Цереброваскулярные заболевания Инсульт является основной причиной впервые выявленной эпилепсии в возрасте старше 65 лет, на него приходится 50-75% случаев эпилепсии, когда причина заболевания может быть установлена. Постинсультная эпилепсия обычно развивается в течение 3-12 месяцев после события; в первый год после инсульта риск развития судорожного приступа увеличивается в 20 раз, но приступ может случиться и спустя много лет. Эпилепсия и судорожные приступы с большей вероятностью встречаются после геморрагического, а не ишемического инсульта: 80 и 5% приступов соответственно, развивающихся в течение 2 недель после события. С практической точки зрения, диагностический подход к пожилым пациентам с впервые выявленным эпилептическим приступом должен включать всестороннюю оценку цереброваскулярных факторов риска.
Нейродегенеративные расстройства Нейродегенеративные заболевания, такие как болезнь Альцгеймера (БА), увеличивают риск развития эпилепсии в 10 раз. БА, другие деменции и прочие нейродегенеративные расстройства могут иметь место в 10-20% всех случаев эпилепсии у пожилых людей. Однако Scarmeas et al. недавно показали, что риск неспровоцированных припадков, более распространенных в фоновой популяции, видимо, не столь значительно, как считалось ранее, возрастает при БА. Наибольшему риску подвержены лица, у которых БА развилась в более молодом возрасте. При БА встречаются различные типы приступов, в том числе миоклонические варианты.
Травма Возраст старше 65 лет является важным фактором риска развития посттравматической эпилепсии. Травмы головы, возникшие главным образом в результате падений, рассматриваются как причина до 20% случаев эпилепсии среди лиц пожилого возраста. Основными факторами, определяющими повышенный риск развития посттравматической эпилепсии, являются: потеря сознания, посттравматическая амнезия более 24 часов, перелом костей черепа, ушиб мозга и субдуральная гематома. В пожилом возрасте травмы головы становятся потенциально более серьезной проблемой (в частности, учитывая повышенный риск развития субдурального кровотечения, в особенности на фоне терапии антикоагулянтами или ингибиторами агрегации тромбоцитов); у таких пациентов нейровизуализация может быть более информативной, чем среди молодых.
Опухоли Судорожные припадки могут быть характерным симптомом опухолей у пациентов любого возраста, который более типичен для низкодифференцированных первичных опухолей, чем для высокодифференцированных или метастатических. В более позднем возрасте наиболее распространенными опухолями, вызывающими припадки, являются глиомы, менингиомы и метастатические опухоли. Судороги могут быть первым проявлением метастатического процесса: в исследовании Lyman et al. 43% лиц с судорожными припадками, обусловленными метастазами, не был ранее поставлен системный диагноз карциномы.
Психические заболевания Хорошо известна высокая распространенность сопутствующей психиатрической патологии среди лиц, страдающих эпилепсией. Тот факт, что такие состояния, как депрессия и тревожные нарушения, могут предшествовать диагнозу эпилепсии, вызывает вопрос, являются ли эти психические расстройства предрасполагающими или они представляют собой независимые факторы риска развития эпилепсии. В 2009 г. Ettinger et al. сравнили частоту психических нарушений у ветеранов с впервые выявленной эпилепсией и у ветеранов контрольной группы. В результате было показано, что такие состояния, как депрессия, тревожность, психоз и злоупотребление алкоголем или наркотиками более распространены у лиц с впервые выявленной эпилепсией. Однако после рассмотрения таких факторов риска эпилепсии, как инсульт, травма головы, опухоль мозга и деменция, только психоз имел статистически достоверную связь с эпилепсией. Хотя изначально у пациентов пожилого возраста предполагалось наличие взаимосвязи между психическими нарушениями и эпилепсией, исследования, подобные этому, не обязательно указывают на их причинную роль: основываясь на материалах базы данных, этот тип исследования может быть недостаточно диагностически точным. Кроме того, эта группа ветеранов не была репрезентативной популяцией лиц пожилого возраста, страдающих эпилепсией. Очевидно, требуются дальнейшие проспективные исследования взаимосвязи психических нарушений и эпилепсии у пожилых людей.
Другие причины У лиц пожилого возраста распространены острые симптоматические (спровоцированные) судорожные приступы, и их причины зачастую интерпретируются неоднозначно. По определению, они не являются эпилепсией. К частым причинам относятся: острая алкогольная абстиненция, метаболические и электролитные нарушения, такие как гипонатриемия, гипокальциемия и гипомагниемия, инфекционные заболевания, как системные, так и нервной системы. Некоторые лекарственные средства, назначаемые лицам пожилого возраста, также снижают судорожный порог (например, трамадол). Пожилые люди более чувствительны к эпилептогенным эффектам некоторых других препаратов, таких как антипсихотики, антидепрессанты (в частности, трициклические), антибиотики, теофиллин, леводопа, тиазидные диуретики и даже травяные лекарства, в частности гинкго билоба.
Клинические проявления мВ пожилом возрасте приступы могут протекать легче, чем у молодых людей. Более распространенными являются комплексные парциальные приступы, которые первоначально могут усложнять диагностику. У пожилых пациентов с большей вероятностью имеется экстратемпоральный (вне височной доли) эпилептический очаг и реже отмечаются типичные обонятельные и deja vu предвестники эпилептического приступа или автоматизмы, характерные для молодых людей. Если имеют место предвестники эпилептического приступа, то они чаще описываются как изолированное головокружение. Атипичные варианты включают нарушение психического статуса, периоды застывания, кратковременные потери сознания, невнимательность, провалы в памяти или нарушение восприятия. Большие приступы у пожилых схожи с таковыми у молодых – важными их признаками являются прикусывание краев языка, хождение в машине «скорой помощи» или в клинике, значительные травмы, например переломы позвоночника или вывих плеча. Постприпадочные периоды могут протекать дольше, иногда до нескольких дней.
Эпилептиформные состояния У больных пожилого возраста диагностика эпилепсии трудна и часто некорректна. Дифференциальный диагноз случая измененного сознания у пожилого человека может быть схож с таковым у молодого, однако практикующим врачам следует уделять особое внимание высокой частоте сопутствующих заболеваний и большей вероятности полипрагмазии. Некоторые широко распространенные в пожилом возрасте клинические ситуации могут маскировать или имитировать эпилепсию. К ним относятся падения, обморок (в особенности ортостатическая гипотензия, но также и сердечный обморок, связанный с аритмией), состояния, сопровождающиеся нарушением сознания, нарушения памяти и сна.
Нарушения сердечного ритма Сердечная аритмия является сравнительно распространенной и потенциально угрожающей жизни причиной внезапной потери сознания в пожилом возрасте. Характерно, что она возникает без предшественников и может быть кратковременной, не связанной с постприступной усталостью. Для пожилых людей с ишемической болезнью сердца характерен повышенный риск сердечной аритмии, в частности желудочковой тахикардии (обусловленной рубцовой тканью) или аритмий вследствие нарушений проводящей системы сердца. Электрокардиография (ЭКГ) является обязательным методом обследования всех пожилых пациентов с недиагностированным преходящим нарушением сознания, в частности для выявления признаков ишемической болезни сердца, таких как изменения зубца Q и измененная морфология Т-волны. Лиц с предшествующими сердечными заболеваниями, характеризующимися потерями сознания, следует относить к группе высокого риска внезапной смерти, и поэтому они должны немедленно направляться в кардиологические отделения для обследования и назначения лечения.
Транзиторные ишемические атаки В большинстве случаев (и, как правило, неверно) транзиторные ишемические атаки диагностируются, когда у пациентов наблюдаются кратковременные потери сознания. Транзиторные ишемические атаки редко являются истинной причиной потери сознания, за исключением тех случаев, когда отмечается очаговое поражение ретикулярной активирующей системы ствола головного мозга или медиального таламуса. Однако транзиторная ишемическая атака с тремором конечностей, обусловленная билатеральным критическим стенозом сонных артерий, является важной и потенциально обратимой причиной стереотипных событий с очаговыми симптомами.
Дифференциальная диагностика судорожных приступов в пожилом возрасте
Кардиоваскулярные
Рефлекторный (вазовагальный) обморок (в том числе обморок после мочеиспускания и кашлевой обморок).
Гиперчувствительность каротидного синуса (разновидность рефлекторного обморока).
Ортостатический гипотензивный обморок (вегетативная недостаточность или прием сосудорасширяющего препарата).
Сердечный аритмогенный обморок (в особенности обусловленная рубцом вентрикулярная тахикардия).
Структурные заболевания сердца, например аортальный стеноз.
Неврологические
Транзиторная ишемическая атака с тремором конечностей.
Двигательные нарушения.
Мигрень.
Преходящая глобальная амнезия.
Эндокринные и метаболические
Гипогликемия.
Гипокальциемия.
Гипомагниемия.
Лекарственные средства
Гипотензивные средства (b-блокаторы и антагонисты кальциевых каналов), вызывающие ортостатическую гипотензию, алкоголь (в особенности алкогольная абстиненция), вызывающий острые симптоматические приступы.
Нарушения сна
Сонные конвульсии.
Обструктивное апноэ во сне.
Периодические движения ног во сне.
Нарушения сна в фазу быстрого движения глаз.
Психологические
Неэпилептические психические приступы (паническое или диссоциативное расстройство).
Симуляция.
Диагностика эпилепсии Диагностика эпилепсии у лиц пожилого возраста может быть более трудоемкой, чем у молодых пациентов, не только из-за атипичных проявлений, но также и по причине большего количества потенциальных причин и высокой распространенности сопутствующих заболеваний. Для постановки диагноза эпилепсии у пожилых пациентов требуется в среднем 18 месяцев с момента первого появления симптомов. Это связано с трудностями получения объективной информации от очевидцев и не всегда высокой достоверностью информации, предоставляемой самими больными пожилого возраста. Главным характерным диагностическим признаком эпилептического приступа в любом возрасте является обморок (рефлекторный, кардиогенный или ортостатический) и психогенные приступы. Важными моментами при сборе анамнеза являются описание обстоятельств и предвестников эпизода (включая ауру), самого эпизода (учитывая нарушения сознания, наличие или отсутствие бледности, цианоза, патологических движений, прикусывания языка, недержания мочи) и состояние после приступа (в том числе нарушения сознания, наличие головной боли, сонливости и пареза Тодда). Анамнестические данные о травмах, в том числе физических повреждениях, таких как порезы, ушибы и ожоги, могут также быть полезны. Кроме того, сбор анамнеза должен включать полный список лекарственных средств и подробный медицинский анамнез, включая кардиоваскулярные факторы риска (сахарный диабет, повышенное артериальное давление и курение) и другие потенциальные причины эпилепсии, такие как предшествующие серьезные травмы головы, менингиты, энцефалиты и, даже у пациентов пожилого возраста, данные о патологических родах или фебрильных судорогах. Подробный семейный анамнез также может быть важен. Физикальный осмотр редко оказывается полезным в диагностике эпилепсии. В случае пожилых пациентов клиницистам следует сосредоточить внимание на кардиоваскулярной и нервной системах. Анализы крови в рутинной диагностике эпилепсии малоинформативны и обычно не проводятся, кроме как при наличии специфических показаний. В неотложных ситуациях обязательным является определение уровня глюкозы в плазме. ЭКГ в 12 отведениях является обязательным методом обследования. Значение этого метода в диагностике возрастает у пожилых пациентов, которые с большей вероятностью страдают ишемической болезнью сердца. Электроэнцефалография (ЭЭГ) редко бывает полезна у больных пожилого возраста, поскольку она менее чувствительна или специфична, чем у молодых людей. У пожилых пациентов в межприступный период на ЭЭГ редко выявляется типичная эпилептиформная активность, и поэтому очевидно, что отсутствие эпилептиформных разрядов не исключает эпилепсии. Нейровизуализация показана всем пожилым лицам с впервые выявленными судорожными приступами. На МРТ у пациентов пожилого возраста часто встречаются неспецифические возрастные изменения (диффузная атрофия, перивентрикулярное свечение вследствие гипертензии), однако они редко являются причиной приступов, и поэтому подобные явления следует интерпретировать с осторожностью.
Лечение Главной целью лечения эпилепсии является поддержание состояния, свободного от приступов при отсутствии побочных эффектов лекарственных средств, и сохранение обычного образа жизни без изменения или с улучшением ее качества. Необходимо помнить, что противоэпилептическая терапия будет пожизненной. В идеале подбираются те противоэпилептические препараты (ПЭП), которые с наибольшей вероятностью обеспечат отсутствие судорожных приступов с наименьшими побочными эффектами. Они должны хорошо переноситься, обладать ограниченным количеством побочных явлений, удобно дозироваться и не иметь потенциально опасных взаимодействий с другими препаратами. Основной принцип лечения, который особенно актуален при терапии пациентов пожилого возраста, состоит в том, чтобы начинать с минимально возможной дозировки ПЭП и увеличивать ее постепенно. Такой подход позволяет сократить до минимума выраженность и частоту побочных эффектов. По данным литературы, назначения клиницистов, занимающихся лечением пожилых пациентов, консервативны – в большинстве случаев по-прежнему назначается фенитоин. Он является первым из назначаемых ПЭП у 70% больных. Вторыми по частоте назначения препаратами являются карбамазепин, фенобарбитал и вальпроат натрия; наиболее частой схемой сочетанной терапии оказалось назначение фенитоина и фенобарбитала. В 2004 г. Pughet et al. изучая фармацевтическую базу данных Национального совета ветеранов, пришли к выводу, что большинство больных получали потенциально неадекватную терапию. Было показано, что пациентам с установленным диагнозом до 1999 г. назначали фенобарбитал в 17% случаев, фенитоин – в 54%. А пациенты с недавно диагностированным заболеванием уже чаще получали габапентин или ламотриджин, чем фенобарбитал. Brodie et al. продемонстрировали, что ламотриджин не менее эффективен и лучше переносится, чем карбамазепин в стандартной лекарственной форме. В проведенном Администрацией по делам ветеранов двойном слепом рандомизированном исследовании было показано, что ламотриджин, габапентин и карбамазепин обеспечивают примерно одинаковый контроль приступов. Карбамазепин переносился хуже, чем другие препараты. В 2007 г. Sajatovic et al. опубликовали обзор литературы по применению ламотриджина у лиц пожилого возраста с эпилепсией, биполярным расстройством и деменцией. Ламотриджин был эффективен и хорошо переносился, а также оказывал благоприятное влияние при нарушениях настроения. В 2007 г. Evans et al. показали, что у пожилых больных ламотриджин был эффективен и хорошо переносился при его применении в качестве дополнительном лечении; дальнейшее улучшение отмечалось при последующем переходе на монотерапию ламотриджином. Эти данные подтверждаются в более раннем сообщении Giorgi et al. которые в 2001 г. отметили, что ламотриджин, применяемый у пожилых пациентов с эпилепсией, хорошо переносился и был более эффективен, чем карбамазепин и фенитоин. Giladet et al. изучали эффективность ламотриджина и карбамазепина в лечении 64 пациентов с постинсультными эпилептическими приступами. Лицам с симптоматическими приступами случайным образом назначали ламотриджин или карбамазепин. Различий в контроле приступов не наблюдалось, однако прекращение терапии по причине побочных эффектов значительно реже встречалось в группе пациентов, принимавших ламотриджин, по сравнению с теми, которые получали карбамазепин. Имеется значительно меньше данных о применении у пожилых пациентов новых медикаментов, таких как леветирацетам или окскарбазепин. В 2010 г. Cumbo и Ligori оценили эффективность, переносимость и когнитивные эффекты леветирацетама у лиц с эпилептическими приступами и БА. Они провели рандомизированное проспективное исследование типа «случай – контроль», в котором параллельным образом изучали эффективность трех препаратов – леветирацетама, ламотриджина и фенобарбитала. По сравнению с контрольной группой не наблюдалось существенных отличий в эффективности. Леветирацетам вызывал меньше побочных явлений, чем другие ПЭП, ламотриджин благоприятно влиял на настроение и, как и ожидалось, фенобарбитал обусловливал развитие персистентных когнитивных побочных эффектов. На основании этих данных авторы предположили, что леветирацетам является безопасным противосудорожным средством для лиц пожилого возраста с когнитивными расстройствами или БА. В 2010 г. Arif et al. ретроспективным образом провели сравнительный анализ эффективности 10 ПЭП у пациентов зрелого возраста (старше 55 лет) с эпилепсией. Оказалось, что ламотриджин является наиболее эффективным ПЭП, за ним следует леветирацетам; окскарбазепин обладает наиболее низким коэффициентом ретенции. В целом эффективность ПЭП у лиц пожилого возраста значительно не отличалась. Выбор в большей мере зависит от переносимости и индивидуальной эффективности конкретного препарата. В настоящее время в британских руководствах NICE рекомендуется применять карбамазепин как ПЭП первой линии при парциальных приступах у взрослых пациентов любого возраста. Однако в свете растущего выбора новых ПЭП, которые обладают преимуществом нейтральных метаболитов и в меньшей степени взаимодействуют с другими средствами, некоторые препараты, такие как ламотриджин и леветирацетам, должны рассматриваться как альтернативные ПЭП первой линии для лечения пожилых пациентов. В таблице 1 приведены некоторые преимущества и предостережения по применению ПЭП у лиц пожилого возраста.
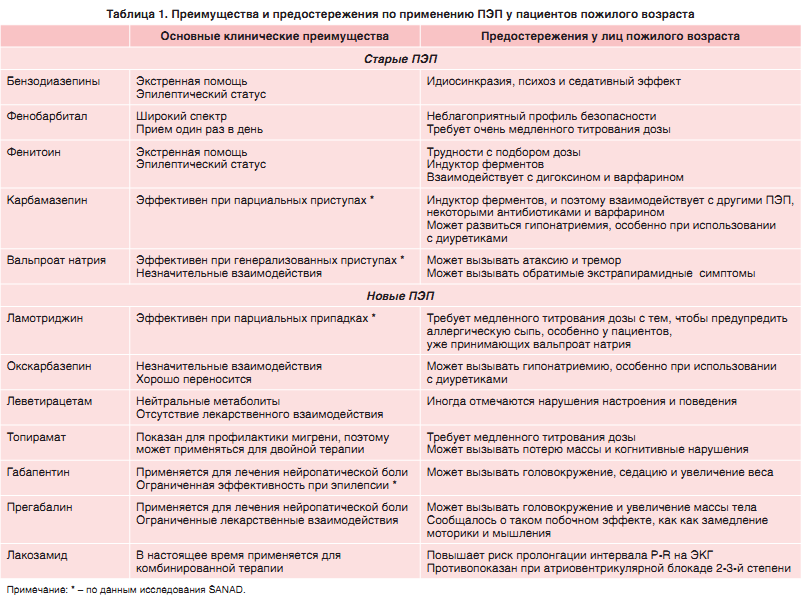
В 2007 г. на основании исследования SANAD были приведены данные о выборе препаратов при фокальной и генерализованной эпилепсии. В лечении фокальных приступов ламотриджин оказался одинаково эффективным по сравнению с карбамазепином, но переносился лучше; вальпроат натрия был эффективнее ПЭП при генерализованных приступах. Несмотря на это, в соответствии с результатами SANAD, габапентин был менее эффективным по сравнению с другими ПЭП, ограниченные лекарственные взаимодействия и возможность двойного применения по-прежнему обусловливают целесообразность его применения для лечения лиц пожилого возраста с эпилепсией.
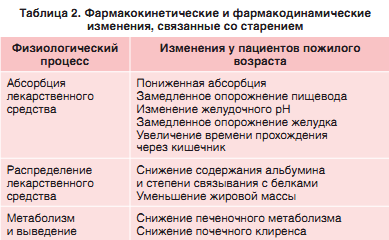
Фармакокинетика и фармакодинамика Фармакокинетика и фармакодинамика ПЭП в пожилом возрасте отличны от таковых у молодых лиц. Эти различия, в частности, зависят от соматического статуса пациента, наличия или отсутствия сопутствующих заболеваний и влиянием других лекарственных препаратов. В целом абсорбция, связывание с белками и печеночный метаболизм в пожилом возрасте не изменяются, за исключением случаев тяжелых заболеваний или истощения. Поскольку с возрастом ухудшается функция почек, применять препараты следует с осторожностью; как правило, назначают меньшие дозы. В таблице 2 приведены некоторые фармакокинетические и фармакодинамические особенности, о которых следует помнить при назначении лечения пожилым пациентам.
В работе, проведенной в 2010 г. Pugh et al. использовалась база данных National Veterans Affairs. Так, было показано, что при терапии фенитоином значительные лекарственные взаимодействия возникали в 45,5% изученных случаев. Взаимодействие ПЭП-индукторов ферментов со статинами теоретически может повышать риск инсульта и инфаркта миокарда. Поэтому, несмотря на то что у пациентов, которым оказывается помощь в специализированных эпилептологических центрах, реже отмечаются лекарственные взаимодействия, клиницисты должны тщательно отслеживать возможные нежелательные реакции и избегать одновременного назначения индукторов ферментов и статинов. Gidal et al. пришли к аналогичному выводу: в их исследовании наиболее часто назначаемыми несовместимыми с ПЭП препаратами были статины, блокаторы кальциевых каналов и селективные ингибиторы обратного захвата серотонина. Авторы подчеркивают, что хотя полипрагмазия характерна не только для пожилых пациентов, риск лекарственных взаимодействий в этой группе выше, и еще больше повышается с возрастом, подвергая восприимчивых пожилых людей повышенной опасности.
Лечение единичных приступов В исследовании MESS изучался вопрос эффективности раннего или более позднего назначения ПЭП при единичном неспровоцированном приступе. Полученные результаты свидетельствовали в пользу современной практики назначения ПЭП – следует воздерживаться от назначения ПЭП до возникновения двух неспровоцированных приступов. В группе раннего лечения количество рецидивов за первый год было меньше, но без долгосрочного улучшения. Однако следует отметить, что в этом исследовании принимало участие относительно мало пожилых людей. Напротив, в исследовании FIRST Group пожилой возраст выдвигался на передний план и рассматривался как важный прогностический фактор рецидива. Данное исследование показало, что пожилому пациенту, перенесшему один неспровоцированный приступ, целесообразно назначение ПЭП в ситуациях, когда при нейровизуализации выявляется структурное поражение (следовательно, с последующим высоким риском рецидива) или в случае высокой опасности получения травм при следующем приступе.
Сопутствующие заболевания в пожилом возрасте У пожилых пациентов сопутствующая патология еще больше затрудняет диагностику эпилепсии и усложняет лечение. Например, при лечении лиц с почечной недостаточностью может требоваться модификация дозы ПЭП, а в случае пожилых пациентов, принимающих фермент-индуцирующие лекарственные средства, следует помнить о необходимости защиты костной ткани. Пациентам с эпилепсией и деменцией целесообразно назначать ПЭП, которые значительно не влияют на когнитивную функцию. Учитывая наблюдающуюся у лиц пожилого возраста тесную связь инсульта и эпилепсии, следует обращать внимание на факторы кардиоваскулярного риска у пожилых пациентов с впервые выявленными приступами и при необходимости дополнительно назначать аспирин и статин. Принимая во внимание то, что падения являются частой причиной травм в пожилом возрасте и что терапия некоторыми ПЭП может сопровождаться такими побочными эффектами, как головокружение, атаксия и когнитивные расстройства, в некоторых исследованиях изучалось влияние ПЭП на равновесие и когнитивную функцию. Fife et al. обследовали небольшое количество пациентов, получавших постоянную монотерапию габапентином, ламотриджином или карбамазепином в умеренных дозах, и не выявили никаких отличий в показателях оценочных шкал (моторика + вестибулярные функции). При оценке на предмет атаксии, включая пробу Ромберга, отмечалось, что больные, принимавшие ламотриджин, сохраняли равновесие значительно лучше, чем те, которым был назначен карбамазепин. В 1996 г. Prevey et al. в двойном слепом исследовании изучили влияние вальпроата и карбамазепина на когнитивную функцию и не выявили значительных отличий в скорости движений, координации, памяти и гибкости мышления, а также ухудшений при нейропсихологическом тестировании.
Лекарственные взаимодействия Уязвимость пожилых пациентов и высокая вероятность полипрагмазии делают их восприимчивыми к лекарственным взаимодействиям. Одновременное назначение нескольких препаратов повышает риск лекарственных взаимодействий. В проведенном в 2002 г. Patsalos et al. опросе лиц пожилого возраста, находившихся в домах престарелых, оказалось, что 49% из них на фоне приема ПЭП принимали еще 6 препаратов или более. При одновременном назначении двух лекарственных средств или более могут возникнуть клинически важные взаимодействия. Старые ПЭП, такие как фенобарбитал, фенитоин, карбамазепин и примидон, являются мощными индукторами печеночных ферментов и, следовательно, могут понижать плазменные концентрации многих препаратов: психотропных, иммуносупрессоров, противомикробных, противоопухолевых и кардиоваскулярных. Более новые ПЭП не обладают клинически значимыми фермент-индуцирующими свойствами. Пожилые пациенты более восприимчивы к пневмонии и другим инфекциям; тем из них, кому назначены ПЭП, при необходимости выбор антибиотика осуществляют с осторожностью, поскольку некоторые фторхинолоны и макролиды могут повышать плазменные концентрации фенитоина и карбамазепина. Изониазид может ингибировать метаболизм некоторых ПЭП. Особого внимания при выборе ПЭП требуют пациенты, которые принимают варфарин: старые ПЭП, такие как фенобарбитал, фенитоин и карбамазепин, индуцируют фермент Р450, усиливая таким образом метаболизм варфарина. Как было показано в исследованиях Veterans Affairs, лицам пожилого возраста, как правило, назначаются сердечно-сосудистые средства. Фермент-индуцирующие ПЭП могут снижать плазменные концентрации антиаритмических препаратов, таких как амиодарон, что диктует необходимость повышения дозы. Известно также взаимодействие амиодарона и фенитоина, приводящее к повышению плазменных концентраций последнего. При одновременном назначении фенитоин может снижать плазменные концентрации дигоксина. Принимая во внимание узкий терапевтический интервал дигоксина, при его сочетанном назначении с фенитоином требуется тщательный подбор дозы и контроль терапии. Осторожность и адекватный подбор дозы также необходимы в случае приема некоторых гипотензивных препаратов; фермент-индуцирующие ПЭП повышают метаболический клиренс b-блокаторов, антагонистов кальциевых каналов, в частности верапамила. В свете высокой распространенности психических расстройств, в частности депрессии, тревоги и психозов, лицам пожилого возраста часто назначают психотропные средства и антидепрессанты. Фермент-индуцирующие ПЭП могут интенсифицировать метаболизм антидепрессантов, таких как амитриптилин, и антипсихотиков, таких как галоперидол, хлорпромазин и клозапин. Они также усиливают метаболизм большинства препаратов бензодиазепинового ряда. Кроме того, одновременное назначение некоторых средств, например эритромицина, изониазида, и кардиологических препаратов, таких как верапамил и дилтиазем, ингибирует печеночный метаболизм и может приводить к повышению концентраций циркулирующих ПЭП и других веществ. Побочные реакции лекарственных средств часто встречаются у лиц пожилого возраста, в частности это касается седативного эффекта барбитуратов, фенитоина и топирамата. Терапия ПЭП может также отягощать течение существующих расстройств, таких как деменция, нарушения сердечного ритма, полиневропатия и остеопороз. Пожилые пациенты в большей мере, чем молодые люди, чувствительны к обусловленной карбамазепином или окскарбазепином гипонатриемии, особенно в ситуациях, когда они принимают тиазидные или другие диуретики.
Хирургические методы лечения Возможность хирургического лечения должна рассматриваться в случае резистентных к медикаментозной терапии пожилых пациентов при условии наличия структурного церебрального поражения. Предоперационное обследование должно включать ЭЭГ-видеомониторинг и МРТ головы и нейропсихометрию. Однако доступно ограниченное количество данных о долгосрочных результатах резекционных операций при эпилепсии у лиц пожилого возраста.
Прогноз Хотя опубликовано мало данных о прогнозе эпилепсии у пожилых людей, применение ПЭП в данной возрастной группе в целом оценивается положительно и, вероятно, лечение даже более эффективно, чем у молодых пациентов. В одном обзоре сообщается, что 64% лиц с эпилепсией в возрасте старше 65 лет не имели приступов через один год терапии первым ПЭП, а 84% продолжали получать медикаментозное лечение.
Подготовила Станислава Матюха
В пожилом возрасте очень важно знать возможности своей сердечно-сосудистой системы
Опубликовано 1 сентября, 2011

В пожилом возрасте очень важно знать возможности своей сердечно-сосудистой системы
Конечно, на это направлены разноплановые медицинские обследования. Но ведь невозможно обследоваться при любом физическом и психоэмоциональном напряжении. Поэтому нужно чувствовать «голос» своего организма и самостоятельно оценивать, каково состояние сердца и сосудов и какой уровень нагрузок вам допустим.
Стенокардия или микроинфаркт?
Ишемическая болезнь сердца – очень распространенная в зрелом возрасте патология. В тяжелых случаях она может привести к нарушению кровоснабжения участка сердечной мышцы и ее некрозу, то есть, к инфаркту. У больного при этом появляются внезапная слабость и сильная боль за грудиной, которая может распространяться на руки и шею.
Но бывают инфаркты, которые человек …не замечает. По мнению медиков, каждый пятый человек, страдающий ишемической болезнью сердца, не подозревает, что у него уже был инфаркт. Об этом он узнает случайно на медосмотре после снятия электрокардиограммы.
Конечно, речь идет не о серьезных обширных некрозах сердечной мышцы, а о микроинфарктах – временном нарушении кровоснабжения миокарда. Наш организм – самовосстанавливающаяся система, которая при достаточном потенциале способна сама восстановить сбой в сердечно-сосудистой системе, растворив небольшой тромб в коронарной артерии и восстановив кровоток. Тогда человек живет, не зная о перенесенном инфаркте.
Считается, что если время, в течение которого миокард не получал достаточного количества крови, не будет превышать 40-50 минут, то повреждение миокарда будет небольшим, то есть пройдет в форме микроинфаркта. Наибольшему риску получить его подвергаются люди, страдающие артериальной гипертонией, сахарным диабетом, склонные к повышенному тромбообразованию (например, при варикозной болезни, тромбофлебите), имеющие избыточный вес и злоупотребляющие курением.
Тем не менее и микроинфаркты являются сигналом неблагополучия и могут привести к развитию осложнений, в том числе таких серьезных, как сердечные аритмии. Поэтому надо учиться их распознавать и предупреждать. Каким образом?
Прежде всего, следует учитывать, что часто микроинфаркты возникают на фоне сильного приступа стенокардии, когда развивается несоответствие между объемом крови, которое поступает в сердце и тем количеством, которое ему необходимо для нормальной работы. В момент приступа появляется сильная боль за грудиной сжимающего и давящего характера, иногда отдающая в плечо, в руки, в область солнечного сплетения, в затылок и даже в зубы. (Правда, некоторые люди могут не чувствовать боли во время стенокардического приступа.
В частности, болевой порог порой бывает снижен у пациентов с сахарным диабетом, у людей преклонного возраста (старше 70 лет), а также у тех, кто страдает наркотической или алкогольной зависимостью или имеет некоторые нервные расстройства. Им лечащий врач должен, как «навигатор » указать правильный путь лечения исходя из индивидуального течения болезни).
В типичных же случаях сразу же, как только возникает стенокардическая боль, нужно как можно меньше двигаться и немедленно принять таблетку нитроглицерина. Сегодня этот препарат появился в новой форме аэрозоля, который распыляют в полости рта, что дает более быстрый эффект. Каждый человек, у кого есть подозрения на стенокардию, должен всегда иметь с собой нитроглицерин в том или ином виде. После его применения боль через 20-40 секунд должна уйти, если это действительно стенокардия. Если приступ не проходит после повторного применения нитроглицерина, значит, сердечная мышца может получить повреждение – развивается инфаркт, и нужно немедленно вызывать «скорую».
Следует также знать, что небольшой инфаркт может протекать нетипично и маскироваться под другие заболевания. Например, под приступ астмы или хронического бронхита, иногда с повышением температуры, и тогда человек думает, что у него простуда. При нарушении кровоснабжения артерии, прилежащей к диафрагме, может болеть желудок, что побуждает больного подозревать желудочно-кишечное расстройство, пищевое отравление. Пациенты с ИБС при возникновении внезапных «простуд» или необусловленных ничем желудочно-кишечных болей должны насторожиться и не допускать физических и нервных нагрузок. А надежнее всего – в ближайшие день-два посетить врача и пройти обследование.
Проверка на выносливость
Даже если вам не поставлен диагноз «ишемическая болезнь сердца», в пожилом возрасте следует очень осторожно относиться к нагрузкам. Перед тем, как выполнить какую-то физическую нагрузку, полезно воспользоваться таким тестом.
Нащупайте свой пульс и сосчитайте число ударов в минуту. Затем сделайте 20 приседаний, после чего вновь проверьте пульс. Если он увеличился на 25% (например, с 70 ударов до 87,5. это очень хорошо, значит, у вас нормальная реакция сердца. Если от 25 до 50 (например, был 60, а стал 90), вам уже надо задуматься о состоянии сердечно-сосудистой системы. Ну а если больше 50%, то надо обязательно советоваться с доктором и выяснять, в чем дело – или у вас развивается заболевание, или вы просто очень детренированы, а потому надо повышать уровень физической активности.
Есть и другой тест такого плана. Например, человек в спокойном темпе должен подняться на 4 этаж типового дома. Если сразу после подъема пульс у него оказывается 120, то это хорошо. Если больше и появилось одышка, то надо задуматься, отчего возникла такая реакция.
Как тренировать сердечно-сосудистую систему человеку, имеющему некоторые проблемы с сердцем?
Прежде всего – побольше ходить. Есть правило – для поддержания хорошего тонуса сердца и сосудов ежедневно проходить 4, 5-5 тысяч шагов, то есть приблизительно 2-2,5 км. Чтобы фиксировать точнее пройденное расстояние, купите специальный шагомер – он прикрепляется на пояс и будет отмеривать и количество шагов, и истраченные при этом калории. Кстати, здоровым людям для профилактики сердечно-сосудистых заболеваний рекомендуется делать 10 тысяч шагов, что соответствует примерно 5 км.
Кроме ходьбы, полезна для сердца всякая аэробная физическая нагрузка – бег, плавание, велосипед. (В отличие от этого, анаэробная физическая нагрузка (тренировка в закрытом зале, поднятие тяжестей, другие статические упражнения) людям с больным сердцем вредны, так как повышают кровяное давление и пульс.
При аэробной физической нагрузке для тестирования возможностей сердечно-сосудистой системы оценивают частоту сердечных сокращений (ЧСС). Под этим подразумевается, что при физической нагрузке частота пульса повышается лишь до определенного предела. Организм так устроен, что дальнейшее повышение нагрузки не приводит к повышению частоты сердечных сокращений выше этого уровня.
У каждого человека, у каждого возраста есть свой максимальный предел ЧСС. Чтобы его рассчитать, можно пользоваться формулой: от 220 отнять возраст. Во время физических тренировок необходимо постоянно оценивать свое состояние по этой формуле. Человеку, имеющему проблемы с сердцем, следует давать нагрузку всего 50-60% от своей частоты сердечных сокращений. (Например, если вам 70 лет, то нагрузка должна составлять: 220-70 = 180Х0,5=90, или 180Х0,6=108. То есть, во время тренировок пульс не должен быть чаще 90-108 ударов минуту). По мере тренировок нагрузку можно увеличивать лишь до 70-75%, – до максимального уровня доводить ни в коем случае нельзя.
Полезные тесты
Как уже говорилось, избыточный вес выступает провокатором многих заболеваний, особенно сердечно-сосудистых и сахарного диабета. В пожилом возрасте, когда обменные процессы замедляются, большинство людей набирает вес. Простой тест показывает, насколько он велик у вас риск ожирения. Есть мужской тип ожирения, когда жир откладывается на животе – это абдоминальное ожирение. Оно является предсказателем развития как сердечно-сосудистых заболеваний, так и сахарного диабета.
Если вы склонные именно к такому типу ожирения, исключите потребление продуктов с «пустыми» калориями, и в целом старайтесь никогда не переедать. Полезно посоветоваться с врачом, как отрегулировать рацион питания с точки зрения профилактики сердечно-сосудистых заболеваний. Скажем, очень важно снизить количество соли, зато увеличить потребление продуктов, содержащих кальций, калий, магний – это незаменимая триада при заболеваниях сердца и сосудов. То есть, ешьте преимущественно обезжиренные молочные продукты, картофель в мундире (или запеченный), бананы, грецкие орехи, овощи, фрукты, крупяные каши.
Еще есть тест на ксантелазмы вокруг глаз – это бело- желтые бляшки, образующиеся в пожилом возрасте в области глазниц вокруг век. Они являются не только косметическим дефектом, но и могут указывать на нарушение обмена липидов, в частности, на повышение уровня холестерина. Так что взгляните на себя в зеркало, и если увидите у себя такие образования, срочно проверьте содержание холестерина.
Скорая помощь сердцу
О скорой помощи при стенокардии мы уже говорили – нужно срочно принять нитроглицерин. При других болезнях сердца врач на основе обследований назначает пациенту иные препараты. Но существуют немедикаментозные способы, которые могут облегчить состояние больного.
Например, есть приемы, позволяющие снять некоторые виды аритмий. В частности, при желудочковой тахикардии поможет надавливание на глазные яблоки или натуживание диафрагмы, вызывающее рвотный рефлекс. Можно выполнить и такой прием: когда возникает перебой в сердце, надо зажать нос двумя пальцами, надуть грудную клетку воздухом, следующий раз глубоко вдохнуть ртом, затем зажать крепко рот и нос, и в таком положении попытаться выдохнуть, надувая сильно грудную клетку. Такое напряжение грудной клетки аналогично надавливанию на глазные яблоки помогает рефлекторно прекратить приступ аритмии при желудочковой тахикардии, когда внезапно возникает приступ сердцебиения. Но при других видах нарушения ритма сердца все эти приемы не эффективны, в таких случаях надо принимать прописанные врачом препараты или вызывать скорую.
Сердце резко замедляет свой ритм и при окунании лица в холодную воду. При внезапной тахикардии, когда под рукой не оказывается нужных лекарств, этим приемом допустимо воспользоваться. Но следует знать обратную сторону этой реакции организма: например, если при купании быстро войти в холодную воду разгоряченным, то сердце может так замедлить свой ритм, что с человеком произойдет несчастье на воде. И тогда все недоумевают – почему он утонул, хотя мог плавать? Вот почему в холодную воду даже здоровым людям нельзя бросаться сразу, а нужно входить осторожно. Впрочем, осторожность и осмотрительность не помешают в каждой ситуации, а при физических нагрузках в пожилом возрасте, тем более.
 Опубликовано в категории: Кардиология
Опубликовано в категории: Кардиология  Метки: здоровье сердца. ишимическая болезнь сердца. пожилой возраст. состояние сердца
Метки: здоровье сердца. ишимическая болезнь сердца. пожилой возраст. состояние сердца




