Церебральная форма инфаркта миокарда
При церебральной форме инфаркта миокарда на фоне отсутствия болей в грудной клетке появляются очаговые или общемозговые симптомы. При диагностике этой формы заболевания обычно возникает много трудностей. Они обусловлены часто единым генезом коронарной и церебральной недостаточности — атеросклерозом.
Кроме того, имеется тесная взаимосвязь между коронарным и церебральным кровообращением (кардиоцеребральный и цереброкардиальные синдромы). Поэтому сразу определить, какое из данных нарушений первично, а какое вторично, при наличии совокупных симптомов сложно.
При подозрении на церебральную форму инфаркта миокарда следует уточнить анамнез заболевания, оценить факторы риска, симптомы, их динамику, результаты лабораторного и электрокардиографического исследований.
До окончательного установления диагноза лечение следует проводить как при сочетанной патологии под наблюдением кардиолога и невропатолога.
B.B.Гopбaчeв
«Церебральная форма инфаркта миокарда» и другие статьи из раздела Ишемическая болезнь сердца

Инфаркт миокарда
 Инфаркт миокарда представляет собой очаговый некроз сердечной мышцы. Такой некроз вызывается продолжительной ишемией сердечной мышцы из-за слабого притока крови к ней.
Инфаркт миокарда представляет собой очаговый некроз сердечной мышцы. Такой некроз вызывается продолжительной ишемией сердечной мышцы из-за слабого притока крови к ней.
Причины инфаркта миокарда Причиной инфаркта миокарда может является атеросклероз венечных артерий, при развитии которого начинает теряться способность к расширению в ответ на увеличение потребности крови (например, при усиленной физической работе).
Также инфаркт миокарда может развиться при гипертонической болезни. под влиянием сильнейших переживаний, душевных волнений, все это свидетельствует о важной роли коры головного мозга в нарушении коронарного кровообращения. Инфаркт миокарда иногда наблюдается при затяжном септическом эндокардите (эмболия в коронарные сосуды), при ревматическом коронарите, сифилитическом мезаортите, септических тромбофлебитах, облитерирующем эндартериите, узелковом периартериите. Инфаркт миокарда может развиться при длительном спазме венечных артерий в случае отсутствия в них органических изменений.
Инфаркт может возникнуть при нервно-рефлекторных воздействиях, исходящих из желудка, кишечника, желчных путей и т.д. Ближайшими причинами и факторами, способствующими развитию инфаркта, могут быть нервно-психическое и физическое перенапряжение, быстрая ходьба, курение. обильная еда, особенно перед сном, алкогольная интоксикация, недосыпание. Иногда предрасполагающим к инфаркту фактором может стать ожирение .
Инфаркт миокарда
При инфаркте происходит сужение просвета коронарных артерий, их крупных ветвей вследствие атеросклеротического процесса или закрытия просвета какой-либо ветви венечной артерии тромбом (70% случаев). В венечных артериях развиваются атероматозные бляшки, которые создают неровность поверхности интимы. Наклонность к образованию тромбов при атеросклерозе выявляется изменениями как внутренней стенки сосудов, так и антисвертывающей системы крови, которые проявляются уменьшением гепарина в крови и ослаблением фибринолитической активности крови.
В развитии болезни велико значение коллатерального кровообращения: чем сильнее оно развито, тем меньше опасность развития инфаркта. Коллатеральное кровообращение лучше развито у людей физического труда и недостаточно у людей, ведущих сидячий образ жизни. При недостаточном развитии коллатералей уже через 36 часов после закрытия просвета артерии возникает некроз в участке, снабжаемом этой артерией. При компенсаторном увеличении кровообращения инфаркт протекает легче.
Развитие инфаркта в левом желудочке
Чаще всего инфаркт развивается в левом желудочке в связи с частой локализацией атеросклероза в левой коронарной артерии и ее ветвях, а также из-за большей нагрузки на левый желудочек. Правый желудочек поражается инфарктом миокарда значительно реже. Инфаркт в левом желудочке локализуется в передней, задней и боковых стенках, а также в межжелудочковой перегородке объясняется это тем, что нарушение кровообращения в основном наблюдается в разветвлении левой венечной артерии, в частности в ее нисходящей, а также огибающей ветвях, которые обеспечивают кровью переднюю, заднюю и боковую стенку левого желудочка и межжелудочковую перегородку.
Нередко поражаются и сосочковые мышцы. Инфаркт миокарда сопровождается перикардитом, если распространяется в сторону наружной оболочки. В части случаев, когда некротический процесс доходит до внутренней оболочки сердца, развивается тромбоэндокардит. При этом отделившиеся тромботические массы, поступая в общий ток крови, могут вызвать эмболию сосудов различных органов (мозга, брюшной полости, конечностей), что крайне опасно. При закупорке просвета ветвей правой венечной артерии развивается инфаркт задней стенки ЛЖ (редко – правого желудочка) и задней части межжелудочковой перегородки с возникновением аритмии, поскольку нарушается проводящая система сердца.
При инфаркте поражается в основном левый желудочек, поскольку правый желудочек имеет более тонкую мускулатуру и лучше обеспечивается кровью из впадающих в него тебезиевых вен и непосредственно из венечной артерии. Изолированные поражения межжелудочковой перегородки, отчасти и боковой стенки редки; обычно они наблюдаются в сочетании с передним и задним инфарктом. В таких случаях говорят о передне-перегородочном, задне-перегородочном, передне-боковом и задне-боковом инфаркте.
Патологическая анатомия
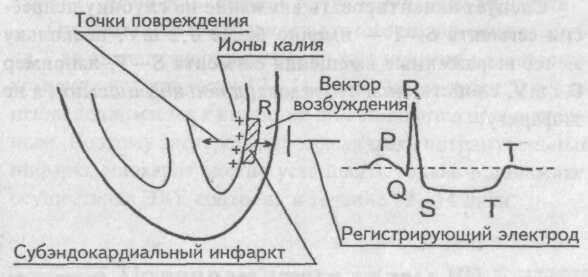
В начале инфаркта миокарда в сердечной мышце возникает ишемия, дистрофия мышечных волокон и их некроз. Вслед за этим вокруг некротического очага развиваются воспалительные изменения в виде крупноклеточного инфильтрата и грануляций. Некротизированная ткань размягчается (миомаляция мышцы сердца). В данный период при физической нагрузке, в частности при попытке больного встать, ходить, миокард в области размягчения может выпячиваться, образовывать острую аневризму, иногда с разрывом ее и тампонадой сердца излившейся в полость перикарда кровью.
Исходом некроза является рассасывание мышечных волокон и замещение их рубцовой тканью, которое заканчивается в течение восьми недель. Если рубец захватывает значительную часть миокарда, под влиянием повышенного давления в полости желудочка возможно выпячивание рубцово измененной части и возникновение хронической аневризмы сердца. При повторных инфарктах в сердечной мышце развивается значительное количество соединительной ткани в виде рубчиков различной величины, т.е. возникает крупноочаговый кардиосклероз.
Клиническая картина инфаркта миокарда
Инфарктом миокарда чаще болеют в возрасте 40 – 60 лет, реже – молодые люди. Основной симптом инфаркта миокарда – боль различной интенсивности, локализующаяся главным образом за грудиной, в верхней и нижней ее части. Боли бывают сжимающего, давящего, раздирающего характера, иногда настолько интенсивные, что вызывают шок, сопровождающийся падением АД, бледностью лица, холодным потом. Боли иррадиируют в левую руку, плечо, шею и не устраняются приемом валидола или нитроглицерина.
Классические клинические формы инфаркта миокарда впервые в мире описали выдающиеся русские ученые Н.Д.Стражеско и В.П.Образцов (1909): 1) боль за грудиной; 2) локализация боли в эпигастральной области; 3) особая форма инфаркта миокарда, начинающаяся с приступа сердечной астмы, иногда сопровождающегося отеком легких, что вынуждает больного принимать полусидячее положение. Эта форма инфаркта миокарда протекает с клинической картиной левожелудочковой недостаточности сердца.
При аускультации и перкуссии сердца отмечается глухость тонов, иногда ритм галопа, шум трения перикарда на ограниченном участке, если инфаркт локализован на передней стенке и распространяется в сторону наружной оболочки сердца. Могут развиться признаки левожелудочковой недостаточности с влажными, сухими хрипами в легких, одышкой. В некоторых случаях наступает ослабление и правого желудочка, сопровождающееся увеличением, болезненностью печени, цианозом, набуханием шейных вен, отечностью и повышением венозного давления.
Важные признаки
Важными признаками инфаркта миокарда являются: повышение температуры тела, ускорение РОЭ и сдвиги в периферической крови. Развитие их связано с реактивными изменениями в организме, вызванными всасыванием продуктов из некротического участка, а также образованием воспалительной зоны в миокарде на границе с некрозом. Температура тела обычно повышается со второго дня после инфаркта и достигает 38 градусов, реже бывает выше. Высота температуры и ее длительность зависят от величины некротического участка, реактивности организма. Как правило, через несколько дней температура становится нормальной.
При распространении некроза на внутренние слои миокарда, вплоть до эндокарда, в связи с развитием пристеночного тромбоэндокардита температура может держаться длительно. Необходимо иметь в виду, что при коллапсе температура бывает нормальной, а иногда даже ниже нормы. Одновременно с повышением температуры появляется нейтрофильный лейкоцитоз (сдвиг влево) до палочкоядерных и юных нейтрофилов. Лейкоцитоз держится до 6 дней, редко в течение 2 недель. Иногда при очень тяжелом состоянии больных в первые часы наблюдается лейкопения. Ускорение РОЭ в пределах 20 – 40 мм час наблюдается в период падения лейкоцитоза, в результате возникает перекрест между лейкоцитозом и РОЭ.
Ранняя диагностика инфаркта миокарда
Для ранней диагностики инфаркта миокарда имеют значение некоторые ферментативные нарушения в организме, в частности увеличение в сыворотке крови альдолазы (свыше 12 единиц), аспартат- и аланин аминотрансфераз (свыше 40 ед.), которые образуются в избыточном количестве в некротическом участке миокарда. Кроме того, диагностическое значение имеет увеличение количества фибриногена крови выше 0,5 %, натрия, который вымывается из некротического участка в общий ток крови, катехоламинов – норадреналина, адреналина. Изменение содержания в крови холестерина, лецитина, белков, антисвертывающих веществ (по данным коагулограммы), по-видимому, обусловлено не самим инфарктом, а атеросклеротическим процессом.
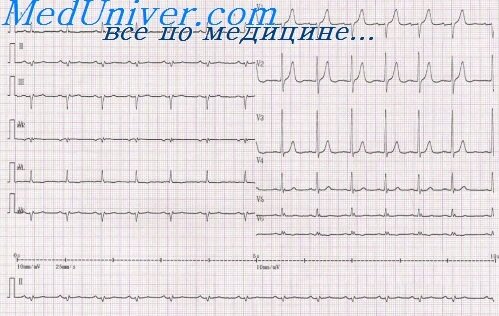
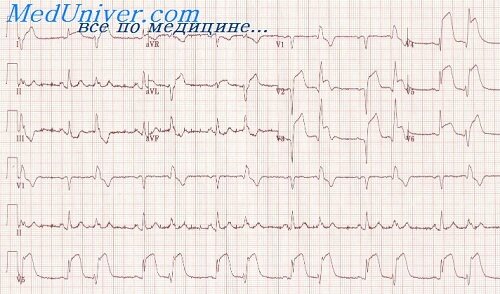
Для трансмурального инфаркта миокарда передней стенки ЛЖ характерен резкий подъем S – T в первом стандартном отведении, причем этот интервал часто начинается непосредственно от вершины зубца R или несколько ниже. Зубец Т вначале отсутствует, позднее появляется отрицательный в первом стандартном отведении и в четвертом грудном, нередко в третьем, втором грудном, особенно при вовлечении в процесс межжелудочковой перегородки, ее переднего отдела. В третьем отведении интервал S – T снижен. Комплекс QRS уменьшается, иногда полностью исчезает в грудных отведениях R зубец. В последующие дни (недели) интервал S – T снижается, постепенно приближаясь к изоэлектрической линии, а зубец Т углубляется. При благоприятном течении болезни через 6 недель появляется небольшой R зубец.
При инфаркте задней стенки ЛЖ подъем S – T интервала происходит в третьем стандартном отведении, а снижение — в первом. При вовлечении в патологический процесс межжелудочковой перегородки типичные изменения комплекса QRS, S – T интервала и зубца Т находят в отведениях V2 и V3; в отведениях V5, V6 — при поражении боковой стенки.
Атипичные формы инфаркта миокарда
Атипичные формы инфаркта миокарда – периферическая, церебральная, аритмическая – не являются редкостью.
При периферической форме боли возникают вначале не за грудиной, а между лопаток, в левой руке, левом локте, в верхнем отделе позвоночника, в нижней челюсти. В данных случаях ошибочно ставят диагноз миозита, периостита, радикулита и др. уточнению диагноза способствует электрокардиографическое исследование.
При церебральной форме больные жалуются на сильные головные боли, нередко теряют сознание, развивается гемипарез, гемиплегия, к которым затем присоединяются боли в области сердца. Церебральная форма характеризуется рефлекторным спазмом мозговых сосудов.
Аритмическим формам свойственна пароксизмальная мерцательная аритмия. Церебральная и аритмическая формы инфаркта миокарда представляют большую опасность. К атипичным формам следует отнести также развитие с самого начала острого приступа состояния коллапса, возникающего под влиянием рефлекторного воздействия на вазомоторный центр. К атипичным относятся и болевые инфаркты, чаще встречающиеся у лиц с выраженным многолетним атеросклеротическим поражением сердца, особенно перенесших повторные инфаркты.
Очень серьёзные осложнения инфаркта миокарда
К очень серьезным осложнениям при инфаркте миокарда относятся пароксизмальная тахикардия, мерцательная аритмия, инфаркт и отек легких, тромбоэндокардит. Внутрисердечные пристеночные тромбы, локализованные на внутренней поверхности желудочков, особенно в области межжелудочковой перегородки, становятся источником эмболии, преимущественно в мелкие почечные, селезеночные, легочные, мозговые, реже в брыжеечные сосуды и сосуды нижних конечностей.
Инфаркт и отек легких чаще всего эмболического происхождения; встречаются они при наличии пристеночных тромбов правого желудочка. В ряде случаев инфаркт лёгких возникает в результате застоя в малом круге, вызванного левожелудочковой недостаточностью, с тромбозом легочных сосудов. Инфаркт легкого диагностируется на основании характерных жалоб больных и данных объективного исследования. К ним относятся: боль в груди, одышка, сердцебиение, кашель с выделением кровянистой мокроты, повышение температуры (38 гр. и выше).
Встречаются затяжные формы инфаркта с периферическим повышением температуры. Могут наблюдаться повторные инфаркты, с интервалами в несколько месяцев, заканчивающиеся развитием диффузного крупноочагового кардиосклероза. Нередко через несколько недель, после перенесённого инфаркта миокарда возникают явления плеврита, иногда пневмонии, перикардита, артрита преимущественно левого плечевого сустава с повышением температуры – так называемый постинфарктный аллергический синдром, описанный Дресслером.
Угроза при инфаркте миокарда
Болезнь может сопровождаться признаками сердечно-сосудистой недостаточности. Особенно угрожающими является развитие сосудистой недостаточности – кардиогенного коллапса – с падением венозного, артериального давления, уменьшением скорости кровотока и массы циркулирующей крови. Нарушение кровообращения вызывается ослаблением пропульсивной силы ЛЖ, вследствие чего выброс крови уменьшается.
Тонус артериальных стенок снижается отчасти под влиянием продуктов распада мышечной ткани, особенно гистамина. При этом у больных наблюдается обильное потоотделение, лицо приобретает пепельно-серую окраску, развивается сильная слабость, пульс становится частым, нитевидным, иногда аритмичным (экстрасистолическая, мерцательная аритмия, блокада сердца, пароксизмальная тахикардия). Появление альтернирующего пульса и мерцания желудочков – неблагоприятный признак.
При резком ослаблении левого желудочка развивается застой крови в малом круге, возникает отек легких, приступы сердечной астмы. Больные жалуются на удушье, занимают характерное высокое положение в кровати. В легких выслушиваются мелкопузырчатые хрипы, появляется кашель с пенистой розовой мокротой. При этом возникают застойные явления в печени, которая увеличена в объеме. Шейные вены набухают.
Прогноз
Прогноз во многом зависит от состояния больного, изменений сердечной мышцы, но всегда крайне серьезен, особенно при обширном инфаркте, трансмуральных, затяжных, а также повторных инфарктах миокарда. Большую осторожность следует проявлять в первые дни заболевания, когда противопоказано даже малейшее физическое напряжение, не говоря уже о раннем вставании с постели.
Необходимо помнить, что рассасывание некротических масс и организация инфаркта миокарда с образованием рубца продолжается около трех месяцев. Больного можно считать выздоровевшим после перенесенного мелкоочагового инфаркта через 4 месяца, а после крупноочагового – через 6 месяцев. Больным необходимо воздерживаться от умственных, физических перенапряжений в течение нескольких лет после перенесенного инфаркта. Тяжелый физический труд противопоказан. Возвращение к трудовой деятельности возможно лишь в том случае, если профессия больного не связана со значительным физическим перенапряжением.
Лечение и профилактика инфаркта миокарда
Профилактика инфаркта миокарда заключается в лечении гипертонической болезни. атеросклероза, стенокардии. Необходимо избегать умственных, физических перенапряжений, соблюдать режим сна и отдыха. Необходимо лечить заболевания органов брюшной полости, которые могут стать причиной рефлекторного воздействия на коронарные артерии. При повышении уровня протромбина в крови следует принимать антикоагулянты. Для обнаружения скрытой коронарной недостаточности применяют электрокардиографическое исследование с дозированной физической нагрузкой. Показателем коронарной недостаточности является при этом смещение S – T интервала ниже изоэлектрической линии, уменьшение или появление двухфазных или отрицательных зубцов Т, чаще в грудных отведениях.
При скрытой коронарной недостаточности запрещается нервное и физическое напряжение, интенсивная мышечная работа, быстрая ходьба, курение, употребление алкогольных напитков. избыточное количество животных жиров в пище, вызывающих метеоризм и диспепсию. Рекомендуется регулярный прием пищи, лечебная физкультура, лечение в кардиологических центрах и санаториях, пансионатах, периодический прием антикоагулянтов – дикумарина, фенилина, неодикумарина под контролем протромбина крови. Терапия антикоагулянтами показана и в так называемом прединфарктном состоянии (т.е. при учащении приступов стенокардии) в сочетании с сосудорасширяющими средствами (папаверин, но-шпа).
При инфаркте миокарда необходима срочная медицинская помощь
При возникновении инфаркта миокарда в первую очередь необходим строгий постельный режим, болеутоляющие средства, вызов СКОРОЙ ПОМОЩИ. При непрекращающихся болях вводят наркотические средства. Иногда их назначают в сочетании с нейроплегическими препаратами – аминазином, триоксазином. В последнее время с целью обезболивания применяют ингаляции закиси азота. Для предотвращения возникновения тромбоза или его прогрессирования, а также образования внутрисердечных тромбов вводят внутримышечно или внутривенно 10 000 ед. гепарина; затем внутримышечные инъекции.
При лечении гепарином повторно, после каждой инъекции определяют свертывание крови, которое не должно превышать 20 минут. К концу 3-х суток применяют антикоагулянты непрямого действия за 30 минут до еды – неодикумарин, фенилин под контролем протромбинового индекса. Если определить протромбиновое время невозможно, необходимо исследовать мочу на микрогематурию, наличие которой указывает на необходимость немедленного прекращения лечения антикоагулянтами; в противном случае возможны более серьезные геморрагические явления. Гепарин сочетают с внутривенным введением фибринолизина капельно (под контролем врача).
Противопоказано лечение антикоагулянтами при заболеваниях печени, почек, желчных путей, язвенной болезни, геморрагическом диатезе. При развитии кровоточивости назначают викасол, вводят внутривенно 10% ра-р хлористого кальция 10 мг. При выраженной слабости сердечной мышцы, резкой тахикардии, сердечной астме, значительном падении АД показано ежедневное вливание ра-ра строфантина 0,05 (1 мл). Для выведения из состояния коллапса назначают капельное внутривенное вливание 500 мл физ. раствора или 5% раствора глюкозы с 1 мл строфантина, 1 мл мезатона, 1 мл норадреналина, 1 мл морфина, 5000 ед. гепарина. После выведения из состояния коллапса (кардиогенного шока) назначают спазмолитические средства – эуфиллин, папаверин, фенобарбитал.
Больные инфарктом миокарда подлежат лечению в стационаре. При транспортировке им следует предварительно назначить обезболивающие и сердечные средства; перевод из приемного покоя в стационар совершается без санитарной обработки. При оставлении больных дома необходимо обеспечить им строгий постельный режим, хороший уход и квалифицированную медицинскую помощь.
Строгий постельный режим должен продолжаться при мелкоочаговых инфарктах миокарда не менее 3 недель, при крупноочаговых 4 недели; при повторных инфарктах, а также затяжных формах эти сроки должны быть удлинены. Расширение двигательного режима должно осуществляться постепенно под врачебным контролем. Немаловажную роль в лечении инфаркта играет правильное питание. В первые 2 дня давать только питье (8 раз в день). Цельное молоко и виноградный сок исключаются, так как они усиливают газообразование в кишечнике. С третьего дня болезни можно перейти к диете №10 (молочно-растительный стол). После инфаркта миокарда желательно направление больных в кардиологические санатории, предоставление отпуска по болезни, перевод на инвалидность.
- Острая сердечная недостаточность Острая сердечная недостаточность чаще всего проявляется внезапно наступившей слабостью мышцы левого желудочка. Она может возникнуть при атеросклеротическом кардиосклерозе, инфаркте миокарда, сифилитическом аортите (поражение венечных сосудов), при гипертонической болезни, при диффузном гломерулонефрите, также при недостаточности.
- Кардиосклероз Кардиосклероз – заболевание сердца, при котором в его мышце происходит образование соединительной ткани вслед за частичной гибелью мышечных волокон. Кардиосклероз может быть результатом воспалительных, инфекционных (миокардит), но чаще дистрофических (некротических) процессов. Поэтому существует две.
- Эмболия легочной артерии Эмболия легочной артерии. Легочная артерия, ее ветви являются местом частой локализации эмболий – кровяными тромбами, жировых, воздушных, паразитарных и др. Этиология и патогенез Эмболия в легочную артерию и закупорка ее ветвей эмболом, тромбом, занесенным из.
- Миокардит Миокардит представляет собой воспаление сердечной мышцы. По протяженности процесса миокардиты делят на диффузные, либо очаговые, а по течению болезни – на хронические, острые. Причины миокардита Главными причинами являются инфекции и интоксикации. Для некоторой части инфекционных.
- Обморочная форма;
- Форма в виде гипертонического криза;
- Форма, протекающая с параличами.
Как проявляется церебральная форма инфаркта миокарда?
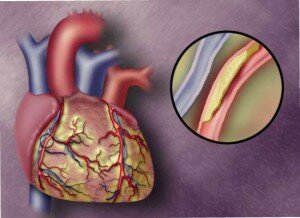 Церебральная форма инфаркта миокарда – что собой представляет и как ее диагностировать? Почему так важно знать, что у человека произошел инфаркт и как вовремя госпитализировать его в больницу для оказания первичной медицинской помощи?
Церебральная форма инфаркта миокарда – что собой представляет и как ее диагностировать? Почему так важно знать, что у человека произошел инфаркт и как вовремя госпитализировать его в больницу для оказания первичной медицинской помощи?
Церебральная форма инфаркта миокарда при практически полном отсутствии болей в грудной клетке может, однако проявится очаговыми и общими мозговыми симптомами. При диагностике такой формы болезни возникает зачастую множество трудностей. Обусловлены они зачастую единым генезом церебральной и коронарной недостаточности, а именно атеросклерозом.
К тому же, имеется крайне тесная взаимосвязь между церебральным и коронарным кровообращением, что иначе можно сформировать как кардиоцеребральный и цереброкардиальный синдромы. Именно поэтому так важно как можно скорее определить какое именно из данных нарушений первично, а какое является вторичным. При наличии всех совокупных симптомов сделать это крайне сложно.
Если есть подозрения на церебральную форму инфаркта миокарда, то следует первым делом уточнить анамнез заболевания, а затем оценить факторы риска, симптомы и их динамику. Необходимо также более глубоко изучить результаты лабораторного и электрокардиографического исследования.
Лечение до окончательного установления диагноза должно проводиться как под наблюдением кардиолога и невропатолога. Терапия должна быть схожей с терапией при сочетанной патологии сердца.
Передне перегородочный инфаркт миокарда – более сложная форма инфаркта, однако навряд ее можно перепутать с церебральной формой инфаркта миокарда, потому что она имеет намного более выраженные симптомы, в частности сильную боль.
Церебральная форма инфаркта миокарда и способы ее лечения
Церебральная форма инфаркта миокарда является атипичной формой инфаркта миокарда и по своей сути является формой, которая выражается в головокружениях, нарушении сознания и неврологических отклонениях.
Также по подобной степени классификации выделяют такие формы инфаркта миокарда: абдоминальная форма, астматическая форма и бессимптомная форма.
Если углубляться в церебральную форму острого инфаркта миокарда, то можно найти и классифицировать ее различные проявления по нескольким группам признаков. Их можно определить в наиболее подходящие синдромы:
Таким образом, церебральная форма инфаркта миокарда является крайне сложной формой инфаркта миокарда ввиду того, что человек не может самостоятельно принимать решения и осуществлять какие-либо действия, чтобы себе помочь, ввиду того, что его рассудок затуманен практически обморочным состоянием.