Сайт предназначен только для работников медицинской сферы
Ознакомьтесь, пожалуйста, с правилами использования информации, размещенной в этом разделе сайта.
В соответствии с положениями Федерального закона «Об обращении лекарственных средств» от 12 апреля 2010 года № 61-ФЗ информация, размещенная на данном разделе сайта, квалифицируется как информация о лекарственных препаратах, отпускаемых по рецепту. Данная информация представляет собой дословные тексты и цитаты монографий, справочников научных статей, докладов на конгрессах, конференциях, симпозиумах, научных советов, а также инструкций по медицинскому применению лекарственных средств, производимых фармацевтической компанией «ПРО.МЕД.ЦС Прага а.о. (Чехия).
В соответствии с действующим законодательством Российской Федерации данная информация предназначена исключительно для медицинских и фармацевтических работников и может быть использована только ими.
Ничто в данной информации не может рассматриваться в качестве рекомендации гражданину (пациенту) по диагностированию и лечению каких-либо заболеваний и не может служить для него заменой консультации с медицинским работником.
Ничто в данной информации не должно быть истолковано как обращенный к гражданину (пациенту) призыв самостоятельно приобретать или применять какое-либо из вышеуказанных лекарственных средств.
Данная информация не может быть использована гражданином (пациентом) для самостоятельного принятия им решения о медицинском применении какого-либо из вышеуказанных лекарственных средств и/или решения об изменении рекомендованного медицинским работником порядка медицинского применения какого-либо из вышеуказанных лекарственных средств.
Данная информация относится только к лекарственным средствам, зарегистрированным в Российской Федерации в установленном законом порядке. Названия вышеуказанных лекарственных средств, зарегистрированных в других странах, а также рекомендации по их медицинскому применению могут отличаться от информации, размещенной в этом разделе сайта. Не все вышеуказанные лекарственные средства, находящиеся в обращении на территории Российской Федерации, являются разрешенными к медицинскому применению в других странах.
Лечение нарушений ритма сердца
РЕКЛАМА
Почему терапия аритмий считается одним из самых сложных разделов кардиологии?
Как классифицируются аритмии?
Какие группы лекарственных препаратов используются при лечении аритмий?
Нарушения ритма сердца (аритмии) представляют собой один из самых сложных разделов клинической кардиологии. Отчасти это объясняется тем, что для диагностики и лечения аритмий необходимо очень хорошее знание электрокардиографии, отчасти — огромным разнообразием аритмий и большим выбором способов лечения. Кроме того, при внезапных аритмиях нередко требуется проведение неотложных лечебных мероприятий.
Одним из основных факторов, повышающих риск возникновения аритмий, является возраст. Так, например, мерцательную аритмию выявляют у 0,4% людей, при этом большую часть пациентов составляют люди старше 60 лет [1, 2, 4]. Увеличение частоты развития нарушений ритма сердца с возрастом объясняется изменениями, возникающими в миокарде и проводящей системе сердца в процессе старения. Происходит замещение миоцитов фиброзной тканью, развиваются так называемые «склеродегенеративные» изменения. Кроме этого, с возрастом повышается частота сердечно-сосудистых и экстракардиальных заболеваний, что также увеличивает вероятность возникновения аритмий [17, 18].
Основные клинические формы нарушений ритма сердца
- Экстрасистолия.
- Тахиаритмии (тахикардии).
- Наджелудочковые.
- Желудочковые.
- Синдром слабости синусового узла.
- Нарушения атриовентрикулярной и внутрижелудочковой проводимости.
По характеру клинического течения нарушения ритма сердца могут быть острыми и хроническими, преходящими и постоянными. Для характеристики клинического течения тахиаритмий используют такие определения, как «пароксизмальные», «рецидивирующие», «непрерывно рецидивирующие» [2].
Лечение нарушений ритма сердца
Показаниями для лечения нарушений ритма являются выраженные нарушения гемодинамики или субъективная непереносимость аритмии. Безопасные, бессимптомные или малосимптомные легко переносящиеся аритмии не требуют назначения специального лечения. В этих случаях основным лечебным мероприятием является рациональная психотерапия. Во всех случаях прежде всего проводится лечение основного заболевания.
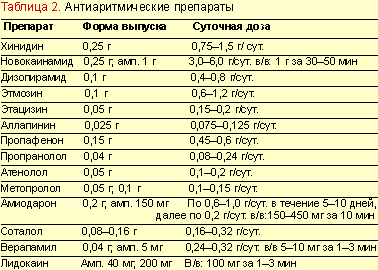
Антиаритмические препараты
Основным способом терапии аритмий является применение антиаритмических препаратов. Хотя антиаритмические препаты не могут «вылечить» от аритмии, они помогают уменьшить или подавить аритмическую активность и предотвратить рецидивирование аритмий.
Любое воздействие антиаритмическими препаратами может вызывать как антиаритмический, так и аритмогенный эффект (то есть, наоборот, способствовать возникновению или развитию аритмии). Вероятность проявления антиаритмического эффекта для большинства препаратов составляет в среднем 40–60% (и очень редко для некоторых препаратов при отдельных вариантах аритмии достигает 90%). Вероятность развития аритмогенного эффекта составляет в среднем примерно 10%, при этом могут возникать опасные для жизни аритмии. В ходе нескольких крупных клинических исследований было выявлено заметное повышение общей летальности и частоты случаев внезапной смерти (в 2 — 3 раза и более) среди больных с органическим поражением сердца (постинфарктный кардиосклероз, гипертрофия или дилатация сердца) на фоне приема антиаритмических препаратов класса I, несмотря на то что эти средства эффективно устраняли аритмии [7, 8, 9].
Согласно наиболее распространенной на сегодняшний день классификации антиаритмических препаратов Вогана Вильямса, все антиаритмические препараты подразделяются на 4 класса:
I класс — блокаторы натриевых каналов.
II класс — блокаторы бета-адренергических рецепторов.
III класс — препараты, увеличивающие продолжительность потенциала действия и рефрактерность миокарда.
IV класс — блокаторы кальциевых каналов.
Применение комбинаций антиаритмических препаратов в ряде случаев позволяет достичь существенного повышения эффективности антиаритмической терапии. Одновременно отмечается уменьшение частоты и выраженности побочных явлений вследствие того, что препараты при комбинированной терапии назначают в меньших дозах [3, 17].
Следует отметить, что показаний для назначения так называемых метаболических препаратов пациентам с нарушениями ритма не существует. Эффективность курсового лечения такими препаратами, как кокарбоксилаза, АТФ, инозие-Ф, рибоксин, неотон и т. п. и плацебо одинаковы. Исключение составляет милдронат, препарат цитопротективного действия, имеются данные об антиаритмическом эффекте милдроната при желудочковой экстрасистолии [3].
Особенности лечения основных клинических форм нарушений ритма
Экстрасистолия
Клиническое значение экстрасистолии практически целиком определяется характером основного заболевания, степенью органического поражения сердца и функциональным состоянием миокарда. У лиц без признаков поражения миокарда с нормальной сократительной функцией левого желудочка (фракция выброса больше 50%) наличие экстрасистолии не влияет на прогноз и не представляет опасности для жизни. У больных с органическим поражением миокарда, например с постинфарктным кардиосклерозом, экстрасистолия может рассматриваться в качестве дополнительного прогностически неблагоприятного признака. Однако независимое прогностическое значение экстрасистолии не определено. Экстрасистолию (в том числе экстрасистолию «высоких градаций») даже называют «косметической» аритмией, подчеркивая таким образом ее безопасность.

Как было уже отмечено, лечение экстрасистолии с помощью антиаритмических препаратов класса I C значительно увеличивает риск смерти. Поэтому при наличии показаний лечение начинают с назначения β-блокаторов [8, 17, 18]. В дальнейшем оценивают эффективность терапии амиодароном и соталолом. Возможно также применение седативных препаратов. Антиаритмические препараты класса I C используют только при очень частой экстрасистолии, в случае отсутствия эффекта от терапии β-блокаторами, а также амидороном и соталолом (табл. 3)
Тахиаритмии
В зависимости от локализации источника аритмии различают наджелудочковые и желудочковые тахиаритмии. По характеру клинического течения выделяют 2 крайних варианта тахиаритмий (постоянные и пароксизмальные. Промежуточное положение занимают преходящие или рецидивирующие тахиаритмии. Чаще всего наблюдается мерцательная аритмия. Частота выявления мерцательной аритмии резко увеличивается с возрастом больных [1, 17, 18].
Мерцательная аритмия
Пароксизмальная мерцательная аритмия. В течение первых суток у 50% больных с пароксизмальной мерцательной аритмией отмечается спонтанное восстановление синусового ритма. Однако произойдет ли восстановление синусового ритма в первые часы, остается неизвестным. Поэтому при раннем обращении больного, как правило, предпринимаются попытки восстановления синусового ритма с помощью антиаритмических препаратов. В последние годы алгоритм лечения мерцательной аритмии несколько усложнился. Если от начала приступа прошло более 2 суток, восстановление нормального ритма может быть опасным — повышен риск тромбоэмболии (чаще всего в сосуды мозга с развитием инсульта). При неревматической мерцательной аритмии риск тромбоэмболий составляет от 1 до 5% (в среднем около 2%). Поэтому, если мерцательная аритмия продолжается более 2 суток, надо прекратить попытки восстановления ритма и назначить больному непрямые антикоагулянты (варфарин или фенилин) на 3 недели в дозах, поддерживающих показатель международного нормализованного отношения (МНО) в пределах от 2 до 3 (протромбиновый индекс около 60%). Через 3 недели можно предпринять попытку восстановления синусового ритма с помощью медикаментозной или электрической кардиоверсии. После кардиоверсии больной должен продолжить прием антикоагулянтов еще в течение месяца.
Таким образом, попытки восстановления синусового ритма предпринимают в течение первых 2 суток после развития мерцательной аритмии или через 3 недели после начала приема антикоагулянтов. При тахисистолической форме сначала следует уменьшить ЧСС (перевести в нормосистолическую форму) с помощью препаратов, блокирующих проведение в атриовентрикулярном узле: верапамила, β-блокаторов или дигоксина.
Для восстановления синусового ритма наиболее эффективны следующие препараты:
- амиодарон — 300-450 мг в/в или однократный прием внутрь в дозе 30 мг/кг;
- пропафенон — 70 мг в/в или 600 мг внутрь;
- новокаинамид — 1 г в/в или 2 г внутрь;
- хинидин — 0,4 г внутрь, далее по 0,2 г через 1 ч до купирования (макс. доза — 1,4 г).
Сегодня с целью восстановления синусового ритма при мерцательной аритмии все чаще назначают однократную дозу амиодарона или пропафенона перорально. Эти препараты отличаются высокой эффективностью, хорошей переносимостью и удобством приема. Среднее время восстановления синусового ритма после приема амиодарона (30 мг/кг) составляет 6 ч, после пропафенона (600 мг) — 2 ч [6, 8, 9].
При трепетании предсердий кроме медикаментозного лечения можно использовать чреспищеводную стимуляцию левого предсердия с частотой, превышающей частоту трепетания, — обычно около 350 импульсов в минуту, продолжительностью 15–30 с. Кроме того, при трепетании предсердий очень эффективным может быть проведение электрической кардиоверсии разрядом мощностью 25–75 Дж после в/в введения реланиума.
Постоянная форма мерцательной аритмии. Мерцание предсердий является наиболее часто встречающейся формой устойчивой аритмии. У 60% больных с постоянной формой мерцательной аритмии основным заболеванием являются артериальная гипертония или ИБС. В ходе специальных исследований было выявлено, что ИБС становится причиной развития мерцательной аритмии примерно у 5% больных. В России существует гипердиагностика ИБС у больных с мерцательной аритмией, особенно среди людей пожилого возраста. Для постановки диагноза ИБС всегда необходимо продемонстрировать наличие клинических проявлений ишемии миокарда: стенокардии, безболевой ишемии миокарда, постинфарктного кардиосклероза.
Мерцательная аритмия обычно сопровождается неприятными ощущениями в грудной клетке, могут отмечаться нарушения гемодинамики и, главное, повышается риск возникновения тромбоэмболий, прежде всего в сосуды мозга. Для снижения степени риска назначают антикоагулянты непрямого действия (варфарин, фенилин). Менее эффективно применение аспирина [1, 17, 18].
Основным показанием для восстановления синусового ритма при постоянной форме мерцательной аритмии является «желание больного и согласие врача».
Для восстановления синусового ритма используют антиаритмические препараты или электроимпульсную терапию.
Антикоагулянты назначают, если мерцательная аритмия наблюдается более 2 суток. Особенно высок риск развития тромбоэмболий при митральном пороке сердца, гипертрофической кардиомиопатии, недостаточности кровообращения и тромбоэмболиях в анамнезе. Антикоагулянты назначают в течение 3 недель до кардиоверсии и в течение 3 — 4 недель после восстановления синусового ритма. Без назначения антиаритмических препаратов после кардиоверсии синусовый ритм сохраняется в течение 1 года у 15 — 50% больных. Применение антиаритмических препаратов повышает вероятность сохранения синусового ритма. Наиболее эффективно назначение амиодарона (кордарона) — даже при рефрактерности к другим антиаритмическим препаратам синусовый ритм сохраняется у 30 — 85% больных [2, 12]. Кордарон нередко эффективен и при выраженном увеличении левого предсердия.
Кроме амиодарона для предупреждения повторного возникновения мерцательной аритмии с успехом используются соталол, пропафенон, этацизин и аллапинин, несколько менее эффективны хинидин и дизопирамид. При сохранении постоянной формы мерцательной аритмии больным с тахисистолией для снижения ЧСС назначают дигоксин, верапамил или β-блокаторы. При редко встречающемся брадисистолическом варианте мерцательной аритмии эффективным может быть назначение эуфиллина (теопек, теотард).
Проведенные исследования показали, что две основные стратегии ведения больных с мерцательной аритмией — попытки сохранения синусового ритма или нормализация ЧСС на фоне мерцательной аритмии в сочетании с приемом непрямых антикоагулянтов — обеспечивают примерно одинаковое качество и продолжительность жизни больных [17].
Пароксизмальные наджелудочковые тахикардии
Пароксизмальные наджелудочковые тахикардии, встречающиеся гораздо реже, чем мерцательная аритмия, не связаны с наличием органического поражения сердца. Частота их выявления с возрастом не увеличивается.
Купирование пароксизмальных наджелудочковых тахикардий начинают с применения вагусных приемов. Наиболее часто используют пробу Вальсальвы (натуживание на вдохе около 10 с) и массаж сонной артерии. Очень эффективным вагусным приемом является «рефлекс ныряния» (погружение лица в холодную воду) — восстановление синусового ритма отмечается у 90% больных. При отсутствии эффекта от вагусных воздействий назначают антиаритмические препараты. Наиболее эффективны в этом случае верапамил, АТФ или аденозин.
У больных с легко переносящимися и сравнительно редко возникающими приступами тахикардии практикуется самостоятельное пероральное купирование приступов. Если в/в введение верапамила оказывается эффективным, можно назначить его внутрь в дозе 160–240 мг однократно, в момент возникновения приступов. Если более эффективным признается в/в введение новокаинамида — показан прием 2 г новокаинамида. Можно иcпользовать 0,5 г хинидина, 600 мг пропафенона или 30 мг/кг амиодарона внутрь.
Желудочковые тахикардии
Желудочковые тахикардии в большинстве случаев возникают у больных с органическим поражением сердца, чаще всего при постинфарктном кардиосклерозе [13, 14].
Лечение желудочковой тахикардии. Для купирования желудочковой тахикардии можно использовать амиодарон, лидокаин, соталол или новокаинамид.
При тяжелых, рефрактерных к медикаментозной и электроимпульсной терапии, угрожающих жизни желудочковых тахиаритмиях применяют прием больших доз амиодарона: внутрь до 4 — 6 г в сутки перорально в течение 3 дней (то есть по 20 — 30 табл.), далее по 2,4 г в сутки в течение 2 дней (по 12 табл.) с последующим снижением дозы [6, 10, 15, 16].
Предупреждение рецидивирования тахиаритмий
При частых приступах тахиаритмий (например, 1 — 2 раза в неделю) последовательно назначают антиаритмические препараты и их комбинации до прекращения приступов. Наиболее эффективным является назначение амиодарона в качестве монотерапии или в комбинации с другими антиаритмическими препаратами, прежде всего с β-блокаторами.
При редко возникающих, но тяжелых приступах тахиаритмий подбор эффективной антиаритмической терапии удобно проводить с помощью чреспищеводной электростимуляции сердца — при наджелудочковых тахиаритмиях — и программированной эндокардиальной стимуляции желудочков (внутрисердечное электрофизиологическое исследование) — при желудочковых тахиаритмиях. С помощью электростимуляции в большинстве случаев удается индуцировать приступ тахикардии, идентичный тем, которые спонтанно возникают у данного больного. Невозможность индукции приступа при повторной электрокардиостимуляции на фоне приема препаратов обычно совпадает с их эффективностью при длительном приеме [17, 18]. Следует отметить, что некоторые проспективные исследования продемонстрировали преимущество «слепого» назначения амиодарона и соталола при желудочковых тахиаритмиях перед тестированием антиаритмических препаратов класса I с помощью программированной электростимуляции желудочков или мониторирования ЭКГ.
При тяжелом течении пароксизмальных тахиаритмий и рефрактерности к медикаментозной терапии применяют хирургические способы лечения аритмий, имплантацию кардиостимулятора и кардиовертера-дефибриллятора.
Подбор антиаритмической терапии у больных с рецидивирующимим аритмиями
С учетом безопасности антиаритмических препаратов оценку эффективности целесообразно начинать с β-блокаторов или амиодарона. При неэффективности монотерапии оценивают действенность назначения амиодарона в комбинации с β-блокаторами [17]. Если нет брадикардии или удлинения интервала РR, с амиодароном можно сочетать любой β-блокатор. У больных с брадикардией к амиодарону добавляют пиндолол (вискен). Показано, что совместный прием амиодарона и β-блокаторов способствует значительно большему снижению смертности пациентов с сердечно-сосудистыми заболеваниями, чем прием каждого из препаратов в отдельности. Некоторые специалисты даже рекомендуют имплантацию двухкамерного стимулятора (в режиме DDDR) для безопасной терапии амиодароном в сочетании с β-блокаторами. Антиаритмические препараты класса I применяют только при отсутствии эффекта от β-блокаторов и/или амиодарона. Препараты класса I C, как правило, назначают на фоне приема бета-блокатора или амиодарона. В настоящее время изучается эффективность и безопасность применения соталола (β-блокатора, обладающего свойствами препаратов класса III).
П. Х. Джанашия, доктор медицинских наук, профессор
Н. М. Шевченко, доктор медицинских наук, профессор
С. М. Сорокoлетов, доктор медицинских наук, профессор
РГМУ, Медицинский центр Банка России, Москва
Литература
- Джанашия П. Х. Назаренко В. А. Николенко С. А. Мерцательная аритмия: современные концепции и тактика лечения. М. РГМУ, 2001.
- Сметнев А. С. Гросу А. А. Шевченко Н. М. Диагностика и лечение нарушений ритма сердца. Кишинев: Штиинца, 1990.
- Люсов В. А. Савчук В. И. Серегин Е. О. и др. Применение милдроната в клинике для лечения нарушений ритма сердца у больных ишемической болезнью сердца// Экспериментальная и клиническая фармакотерапия. 1991. № 19. С. 108.
- Brugade P. Guesoy S. Brugada J. et al. Investigation of palpitations// Lancet 1993. № 341: 1254.
- Calkins H. Hall J. Ellenbogen K. et al. A new system for catheter ablation of atrial fibrillation // Am. J. Cardiol 1999. 83(5): 1769.
- Evans S. J. Myers M. Zaher C. et al: High dose oral amiodarone loading: Electrophysiologic effects and clinical toleranse // J. Am. Coll. Cardiol. 19: 169. 1992.
- Greene H. L. Roden D. M. Katz R. J. et al: The Cardiac Arrythmia Supression Tryal: First CAST. then CAST-II // J. Am. Coll. Cardiol. 19: 894, 1992.
- Kendall M. J. Lynch K. P. Hyalmarson A. et al: Beta-blockers and Sudden Cardiac Death // Ann. Intern. Med. 1995. 123: 358.
- Kidwell G. A. Drug-induced ventricular proarrythmia // Cardiovascular Clin. 1992. 22: 317.
- Kim S. G. Mannino M. M. Chou R. et al: Rapid supression of spontanius ventricular arrythmias during oral amiodarone loading // Ann. Intern. Med. 1992. 117: 197.
- Mambers of Sicilian Gambit: Antyarrythmic Therapy. A Pathophysiologic Approach. Armonc, NY, Futura Publishyng Company, 1994.
- Middlecauff H. R. Wiener I. Stevenson W. G. Low dose amiodarone for atrial fibrillation // Am. J. Card. 1993. 72: 75F.
- Miller J. M. The many manifestations of ventricular tachycardia // J. Cardiovasc Electrophysiol. 1992. 3: 88.
- Roden D. M. Torsades de pointes // Clin. Cfrdiol. 1993. 16: 683.
- Russo A. M. Beauregard L. M. Waxman H. L. Oral amiodarone loading for the rapid treatment of friquent, refractory, sustained ventricular arrythmias associated with coronary artery disease // Am. J. Cardiol. 1993. 72: 1395.
- Summit J. Morady F. Kadish A. A comparision of standart and high dose regimes foe initiation of amidarone therapy // Am. Heart. J. 1992. 124: 366.
- Zipes D. P. Specific arrythmias. Diagnosis and treatment. In Heart Disease: A Textbook of Cardiovascular Medicine, 6th ed, Braunwald E (ed). Philadelphia, Saunders, 2001.
- Zipes D. P. Miles W. M. Assesment of patient with a cardiac arrythmia. In Cardiac Electrophysiology: From Cell to Bedside. 3rd ed. Zipes D. P. Jalife (eds). Philadelphia, Saunders, 2000.

Сердечная аритмия. Причины, симптомы, современная диагностика и эффективное лечение
Содержание статьи:
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача.
Каждому человеку присущ свой собственный сердечный ритм, он может быть быстрее или медленнее чем у других, но обычно он от 60 до 90 ударов в минуту. Это зависит от многих факторов: возраст, пол, телосложение, состояние здоровья. Также в зависимости от вашего вида деятельности он может меняться. Если ваш организм испытывает физические нагрузки, такие как работа, бег, ходьба, плавание ваш пульс учащается, и наоборот, когда вы отдыхаете, лежите, читаете, он замедляется, но всегда остается в норме допустимых границ. Если вам поставили диагноз «Сердечная аритмия» значит, ваш сердечный ритм не является нормальным для вас.
Сердечная аритмия. это медицинский термин обозначающий нарушение образования или проведения электрического импульса в сердечной мышце, это значит, что нормальная работа вашего сердца нарушена по причине неправильной работы вашей проводящей системы сердца.
Анатомия и физиология сердца
Ваше сердце разделено на две основные части, левую и правую, которые разделены перегородкой. В каждой части есть предсердие (левое предсердие – ЛП, правое предсердие – ПП), которое собирает кровь и проталкивает её в желудочек (левый желудочек – ЛЖ, правый желудочек – ПЖ ) который в свою очередь проталкивает кровь в сосуды. Правое предсердие проталкивает кровь в легкие, а левый желудочек во все остальные органы.
Что такое проводящая система сердца?
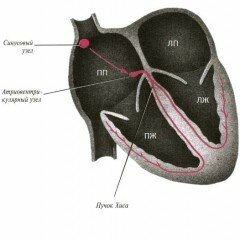 В здоровом сердце процесс сокращения образуется благодаря электрическим импульсам, которые берут своё начало в натуральном генераторе, так называемом пэйсмэйкере (pacemaker – с английского задающий темп) или водитель ритма (синусовый узел). Синусовый узел находится на верхушке правого предсердия. Импульс создаваемый синусовым узлом распространяется по специальным волокнам в предсердия тем самым заставляя их сокращаться и проталкивать кровь в желудочки, затем импульс проходит предсердия насквозь и попадает в атриовентрикулярный узел и оттуда по пучку Гиса (Хиса) в желудочки, заставляя их сокращаться.
В здоровом сердце процесс сокращения образуется благодаря электрическим импульсам, которые берут своё начало в натуральном генераторе, так называемом пэйсмэйкере (pacemaker – с английского задающий темп) или водитель ритма (синусовый узел). Синусовый узел находится на верхушке правого предсердия. Импульс создаваемый синусовым узлом распространяется по специальным волокнам в предсердия тем самым заставляя их сокращаться и проталкивать кровь в желудочки, затем импульс проходит предсердия насквозь и попадает в атриовентрикулярный узел и оттуда по пучку Гиса (Хиса) в желудочки, заставляя их сокращаться.
Сердце это жизненно важный орган, это мышца, которая сокращаясь, разносит кровь во все части организма. Кровь, разносимая сердцем, содержит кислород и питательные вещества, необходимые для нормальной жизнедеятельности вашего организма. В норме работа сердца, контролируется проводящей системой сердца.
Проводящая система сердца представляет собой своего рода «электрическую систему» или «электрическую сеть» которая состоит из:
- Синусовый или Синоатриальный узел (главный водитель ритма, он в автономном режиме задает ритм работы вашему сердцу (60-90 ударов в минуту)). Создает импульс, который заставляет сокращаться предсердия и затем распространяется на атриовентрикулярный узел.
- Атриовентрикулярный узел. Получая импульс по специальным путям, проводит его в пучок Гиса (Хиса). При нарушении проведения импульса от синоатриального узла может создавать импульсы с частотой 30-50 ударов в минуту.
-
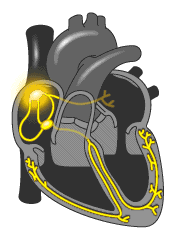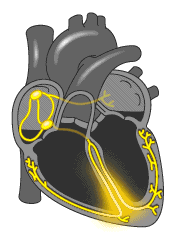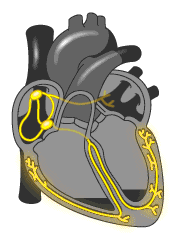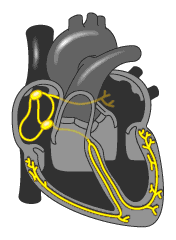 Пучок Гиса (Хиса ) разделяется на 2 части (ножки пучка Гиса) которые передают импульс желудочкам, которые в свою очередь сокращаются.
Пучок Гиса (Хиса ) разделяется на 2 части (ножки пучка Гиса) которые передают импульс желудочкам, которые в свою очередь сокращаются.
Все эти структуры состоят из специальных нервно-мышечных клеток, и называются проводящей системой сердца. При каких либо нарушениях в целостности этой системы, слаженный механизм работы нарушается, и появляются сбои в сердечном ритме.
Причины аритмий
#image.jpgПричин вызывающих сердечные аритмии довольно много, начиная от самых банальных как например большая нагрузка в тренажерном зале и заканчивая серьёзными заболеваниями сердца. Попробуем разобраться с основным большинством причин.
Аритмии могут появиться у физически здоровых людей, причины вызывающие их следующие:
- Стресс (реакция организма на внешние раздражители как физические, так и психические). Причиной служит выброс адреналина, и как следствие учащение сердечного ритма.
- Алкоголь. содержащие кофеин продукты (чай, кофе), энергетические напитки, курение, (стимулируется центры регулирующие сердечный ритм) и как следствие учащение сердечного ритма.
- Обезвоживание (недостаточное употребление жидкости), компенсируя недостаток жидкости организм учащает ритм для того чтобы органам и тканям в прежнем режиме доставлять питательные вещества и кислород
- Переедание (как следствие усиленного притока крови к пищеварительным органам) вызывает учащение ритма.
- Физические нагрузки (усиление метаболизма в мышцах, которым необходимо больше питательных веществ и кислорода) вызывают учащение ритма.
- Сон (снижение деятельности организма, замедленнее процессов) может вызвать снижение сердечного ритма.
- У хорошо тренированных спортсменов (в состоянии покоя) сердечный ритм может достигать 40 ударов в минуту.
- При надавливании на глазные яблоки рефлекторно снижается ритм
Обычно после устранения вышеуказанных причин вызвавших сердечную аритмию у физически здоровых людей, сердечный ритм приходит в норму.
Далее рассмотрим патологические причины вызывающие аритмию. Их можно разделить на 2 группы: вызванные препаратами либо химическими веществами и вызванные заболеваниями
Препараты, вызывающие аритмию
- Сердечные гликозиды (дигоксин, строфантин, коргликон) при передозировке или длительном приеме имеют свойство накапливаться, и могут вызывать аритмии со снижением частоты сердечного ритма.
- β-адреноблокаторы (метопролол, атенолол) также могут вызвать снижение частоты сердечного ритма.
- Клонидин при нарушении дозировок может вызвать снижение частоты сердечного ритма.
- Резерпин аналогично может вызвать снижение частоты сердечного ритма.
- Прием таких препаратов как адреналин, кофеин, атропин вызывает увеличение сердечного ритма.
Заболевания и патологические состояния вызывающие аритмию

- Гипертермия (повышение температуры тела) как следствие учащение сердечного ритма.
- Гипотермия (переохлаждение) как следствие снижение сердечного ритма.
- Гипотериоз (заболевания щитовидной железы, снижение её функции) вызывает снижение частоты сердечного ритма.
- Гипертиреоз (заболевание щитовидной железы, повышение её функции) вызывает увеличение частоты сердечного ритма.
- Гиперкалиемия (повышенное содержание калия в организме) как следствие снижение частоты сердечного ритма.
- Феохромацитома (опухоль надпочечников, которая производит большое количество гормонов) вызывает нарушение сердечного ритма.
- Кровотечения (как следствие снижение объема циркулирующей крови) вызывает нарушение сердечного ритма.
- Заболевания сердца (Стенокардия, Ишемическая болезнь сердца, Инфаркт миокарда) вызывают серьёзные нарушения ритма.
- Врожденные патологии проводящей системы сердца
- Гипертония (повышенное артериальное давление)
- Миокардит (воспаление сердечной мышцы, вызванное различными причинами, как инфекционными, так и аутоиммунными)
Все эти причины, так или иначе, могут вызвать нарушение сердечного ритма.
Виды сердечных аритмий
#image.jpgВсе существующие аритмии можно разделить на две основные группы: тахикардии (частота сокращений которых больше 100 в минуту) и брадикардии (частота сокращений которых менее 50 в минуту) а также их производные.
Брадикардия – это нарушение сердечного ритма, когда частота сердечных сокращение снижена (ниже 60 ударов в минуту), при таком типе аритмий сердце не может прокачивать достаточное для организма количество крови.
К этому нарушений сердечного ритма относятся следующие виды брадикардий:
- Синдром дисфункции синусового узла – является результатом «слабости» синусового узла (не способен создавать достаточное количество импульсов) сердечный ритм становится медленным. Причиной наиболее часто является возраст или сердечные заболевания, некоторые препараты могут вызвать данное состояние. Данная аритмия может быть временной или постоянной.
- Сердечная блокада – представляет собой снижение скорости передачи импульса либо невозможность передать импульс от предсердий к желудочкам, вызванное полным или частичным разрушением проводящих путей сердца на этом участке. Данные нарушения могут появиться как следствие коронарной болезни сердца, кардиомиопатии, ревматической болезни сердца, неконтролируемой гипертонии либо из-за возрастных изменений.
 Тахикардия – это нарушение сердечного ритма, когда частота сердечных сокращений увеличена (более 90 ударов в минуту).
Тахикардия – это нарушение сердечного ритма, когда частота сердечных сокращений увеличена (более 90 ударов в минуту).
Существуют тахикардии двух типов: суправентрикулярные (наджелудочковые) и вентрикулярные (желудочковые).
Суправентрикулярные тахикардии – проявляются быстрым сокращением предсердий.
- Трепетание предсердий – аритмия, при которой предсердия сокращаются с частотой около 250-300 в минуту, в то время как сокращение желудочков составляет около 75 – 100 в минуту. Причиной служит нарушение проведения импульса, импульс не проходит к желудочкам сразу, а проходит по кругу в предсердиях несколько раз, а затем попадает в желудочки.
- Мерцание предсердий – аритмия, при которой предсердия сокращаются с частотой 350 – 600 в минуту. Сокращения вызваны хаотичным образованием импульсов, которые поступают в предсердия, и которые лишь частично передаются желудочкам.
- Пароксизмальная наджелудочковая тахикардия — аритмия, при которой предсердия могут сокращаться с частотой 140 – 250 в минуту. Встречается редко, причиной появления является наличие дополнительных электрических путей соединяющих предсердия и желудочки.
- Синдром Вольфа-Паркинсона-Уайта (Wolff-Parkinson-White) – врожденное нарушение проводящей системы сердца, представляющее собой наличие дополнительного пучка (или нескольких пучков) соединяющих между собой предсердия и желудочки (или атриовентрикулярный узел и желудочки), предсердия при данном нарушении могут сокращаться с частотой до 250 в минуту.
Вентрикулярные тахикардии – проявляются быстрым сокращением желудочков
- Желудочковая тахикардия – аритмия, при которой сокращение желудочков может достигать частоты в 120 – 220 ударов в минуту. Появляется из-за нарушения контроля сокращения желудочков, желудочки сокращаются четыре и более раз, в то время как предсердия всего один.
- Трепетания желудочков – представляет собой очень быстрые сокращения желудочков, частота которых может достигать 250 – 300 ударов в минуту. Появляется из-за нарушений в проводящей системе сердца, а именно по причине возникновения дополнительного узелка генерирующего свой собственный ритм, либо при наличии дополнительного пучка проводящей системы желудочков который имеет форму петли, и проводя импульс по желудочкам проводит его дважды.
- Фибрилляция желудочков – представляет собой также очень быстрые сокращения желудочков, частота которых может достигать 300 – 600 ударов в минуту. Однако эти сокращения не являются нормальными сокращениями желудочков, а разобщенным сокращением групп мышц желудочков. Имеет место когда нарушены пути прохождения импульсов, и они вместо того чтоб равномерно распределяться по желудочкам, распространяются хаотично.
Симптомы аритмий
 При брадикардиях (замедлении сердцебиения) может и не быть никаких симптомов кроме снижения частоты сердечных сокращений ниже нормы, но могут и появляться следующие симптомы:
При брадикардиях (замедлении сердцебиения) может и не быть никаких симптомов кроме снижения частоты сердечных сокращений ниже нормы, но могут и появляться следующие симптомы:
- Утомляемость – быстрая утомляемость даже при незначительной нагрузке.
- Головокружение – при смене позиции, или при незначительных нагрузках.
- Обмороки и обморочные состояния при незначительных нагрузках.
- Повышенная потливость – «холодный пот»
- Нарушение артериального давления – становиться нестабильным изменяется скачкообразно, тенденция к снижению.
При тахикардиях (учащенном сердцебиении) обычно все симптомы сопровождаются сердцебиением и рядом симптомов:
- Сердцебиения — ощущение биения сердца (обычно мы его не ощущаем)
- Нехватка воздуха
- Головокружения
- Боли в груди — могут и не быть связанными с физической нагрузкой
- Потери сознания
- Чувство страха, беспокойство.
Диагностика сердечных аритмий
 Электрокардиография (ЭКГ) — любые нарушения ритма, имеющие место в вашем сердце будут выявлены при проведении данной процедуры, если они имеют место в момент проведения. Это исследование является базовым и обязательным для любого пациента кабинета кардиолога.
Электрокардиография (ЭКГ) — любые нарушения ритма, имеющие место в вашем сердце будут выявлены при проведении данной процедуры, если они имеют место в момент проведения. Это исследование является базовым и обязательным для любого пациента кабинета кардиолога.
Холтер – электрокардиография (Холтер – ЭКГ) – любые нарушения ритма, имеющие место в течение суток будут отображены при проведении данной процедуры. Данный метод исследования представляет собой проведение ЭКГ через небольшие интервалы времени, для этого используется маленький портативный кардиограф. Преимущество данного метода в том, что можно обнаружить возможные причины спровоцировавшие приступ аритмии, или определить работу сердца при выполнении обычных ежедневных процедур так как мониторинг проходит в течении 24 часов.
Тилт-тест (Tilt-table) или тест на поворотном столе – данное исследование используется в тех случаях, когда у вас имеются беспричинные потери сознания. Тест заключается в том, что вас закрепляют на специальном столе, который может быть наклонен в разные позиции. Во время процедуры будет измеряться ваше артериальное давление и кардиограмма. Вам введут внутривенный катетер и могут вводить различные лекарства вызывающие те или иные реакции (тошноту. боль в желудке, слабую головную боль, сердцебиение), эти реакции являются кратковременными, также во время процедуры будет меняться положение стола в пространстве, соответственно и ваше (из горизонтального в вертикальное). Процедура проводится для определения тех медикаментов или вариантов состояния организма, при которых может насупить состояние близкое к потере сознания или точную причину возникновения аритмии. Данная процедура может занимать от 30 минут до 2 часов.
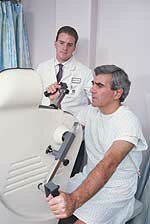
Стресс тест (Stress test) – используется для определения максимально допустимого уровня нагрузки на сердце и для выявления различных аритмий, обычно проводится у пациентов с ишемической болезнью сердца. Процедура представляет собой выполнение упражнений на беговой дорожке (используется чаще) либо на велотренажере, к вам будут подключены датчики кардиографа и тонометра, непрерывно измеряющие артериальное давление, частоту сердечных сокращений и кардиограмму. Нагрузка постепенно увеличивается и это позволяет определить, как сердце справляется с возрастающей нагрузкой, а также определяются «пороги», при которых появляется сердечная аритмия.
Эхокардиография (ЭхоКГ) – представляет собой ультразвуковое исследование сердца и одновременно электрокардиограмму сердца. Необходимо для определения, каких либо структурных нарушений в сердце, а также корректность его работы. Данное исследование поможет в правильном постановлении диагноза.
Внутрисердечное электрофизиологическое исследование (ВЭФИ) – данное исследование не является обязательным для всех пациентов, оно помогает установить причину возникновения наиболее сложных видов аритмий. Процедура заключается в введении специальных катетеров в полость сердца. Само исследование заключается в том, чтобы определить и оценить работу вашей проводящей системы, в случаях обнаружения каких либо очагов вызывающих неправильный ритм, они могут быть сразу же устранены. Это исследование дает огромную информацию, о состоянии и работе вашего сердца.
Лечение сердечных аритмий
 Лечение сердечных аритмий может отличаться в зависимости от сложности и типа сердечной аритмии, если аритмия вызвана какими либо внешними факторами, будь то курение, употребление большого количества кофе, алкоголя, энергетических напитков, переутомление, частые стрессы. частые переедания, следует исключить или уменьшить их употребление, поменять образ жизни. В случае с более сложными типами аритмии необходимо корректное медикаментозное лечение или даже в некоторых случаях хирургическое вмешательство. Но также не стоит забывать, что заниматься самолечением не стоит ни в коем случае, так как может только ухудшить ваше состояние!
Лечение сердечных аритмий может отличаться в зависимости от сложности и типа сердечной аритмии, если аритмия вызвана какими либо внешними факторами, будь то курение, употребление большого количества кофе, алкоголя, энергетических напитков, переутомление, частые стрессы. частые переедания, следует исключить или уменьшить их употребление, поменять образ жизни. В случае с более сложными типами аритмии необходимо корректное медикаментозное лечение или даже в некоторых случаях хирургическое вмешательство. Но также не стоит забывать, что заниматься самолечением не стоит ни в коем случае, так как может только ухудшить ваше состояние!
Медикаментозное лечение заключается в применении следующих групп препаратов:
Сердечные гликозиды (дигоксин)
Если у вас нарушения сердечного ритма или сердечная недостаточность, то вам могут назначить препарат дигоксин. Его назначают для того чтобы улучшить работу сердца, а именно увеличить его сократительную способность и замедлить сердечный ритм. При приеме данного препарата стоит полностью опираться на рекомендации вашего лечащего врача, не стоит пропускать прием данного препарата также как и не стоит принимать больше чем это необходимо.
Препарат можно принимать как до, так и после еды. Стоит избегать употребления лакрицы в период употребления препарата, так как это может спровоцировать нарушение ритма. Также стоит избегать употребления большого количества овсянки, молока и в целом большого количества зерновых содержащих много клетчатки, так как это может стать причиной нарушения всасываемости препарата в кишечнике. Следует быть осторожным, принимая какие либо препараты вместе с дигоксином, так как они могут увеличивать или уменьшать его эффект, поэтому стоит обсудить все возможные комбинации препаратов назначенных вам, вместе с вашим кардиологом.
Практически все препараты могут иметь какие либо побочные эффекты, дигоксин не исключение, поэтому если у вас во время приема данного препарата возникло какие-либо из этих симптомов: длительная потеря аппетита. расстройство желудка, тошнота. диарея. слабость. стоит немедленно обратиться к вашему лечащему врачу.
Бета-блокаторы — Атенолол, Метопролол, Лабетолол (Нормодипин), Пропранолол
#image.jpgДанные препараты используются при лечении артериальной гипертонии, сердечной недостаточности и аритмий. Положительный эффект в лечении достигается благодаря свойствам данной группы препаратов блокировать специфические рецепторы сердца, и как следствие снижать частоту сердечного ритма, снижать артериальное давление и уменьшать нагрузку на сердце.
Данные препараты могут вступать в реакцию с другими препаратами, которые вы употребляете, поэтому перед началом приема бета-блокаторов обязательно проконсультируйтесь с вашим лечащим врачом. Также ни в коем случае не стоит самостоятельно прекращать лечение, снижать или увеличивать дозу препарата, только с согласия и рекомендаций вашего лечащего врача.
Пациентам, страдающим астмой. следует сообщить своему врачу о наличии у вас данного заболевания, так как прием бета-блокаторов при данном заболевании может усугубить данное заболевание.
Бета-блокаторы могут вызывать ряд побочных эффектов, такие как: сонливость, утомляемость, ощущение холода в руках и ногах, слабость, головокружение, сухость во рту. Если вы заметили проявление каких либо симптомов из данных, обратитесь к вашему лечащему врачу, может быть нужно, сменить тактику лечения, пересмотреть дозировку препарата, либо использовать какой-нибудь другой препарат.
Блокаторы кальциевых каналов. Верапамил, Дилтиазем
Эта группа препаратов используется при лечении таких заболеваний как артериальная гипертония, ишемическая болезнь сердца и аритмии. Действие данных препаратов заключается в способности влиять на механизмы, расширяющие кровеносные сосуды. Благодаря расширению сосудов, кровь проходит по ним с меньшим сопротивлением, и как следствие уменьшается нагрузка на сердце, ему легче проталкивать кровь, также эти препараты влияют на частоту сердечного ритма, замедляя его.
Перед употреблением данных препаратов тщательно проконсультируйтесь с вашим лечащим врачом о дозах. Не стоит разламывать или разжевывать таблетки, так как это может нарушить продолжительность их действия. Также следует избегать употребления грейпфрутов либо сока из грейпфрутов, так как вещества, содержащиеся в грейпфрутах, могут вступить в реакцию с препаратами и нарушить период их выделения из организма. Вам следует избегать курения (если вы курите), так как при курении во время приема блокаторов кальциевых каналов могут появляться приступы тахикардии. Не стоит забывать проконсультироваться с вашим лечащим врачом о препаратах, с которыми могут взаимодействовать блокаторы кальциевых каналов.
Данная группа препаратов может вызывать следующие побочные реакции: повышенное утомление, головокружения, изжога. отечность ног. Если вы заметили, какие либо из этих симптомов, немедленно сообщите вашему лечащему врачу.
Хирургическое лечение сердечной аритмии
 Если медикаментозное лечение не является эффективным, то вам могут предложить в зависимости от вашего типа заболевания, следующие хирургические вмешательства:
Если медикаментозное лечение не является эффективным, то вам могут предложить в зависимости от вашего типа заболевания, следующие хирургические вмешательства:
- Кардиоверсия – для лечения фибрилляции предсердий. Данная процедура проходит под общей анестезией, следовательно, вы ничего не почувствуете. Во время данной процедуры ваш хирург воздействует на ваше сердце контролируемым разрядом электрического тока, при помощи дефибриллятора. Это поможет вернуть ваш сердечный ритм в норму.
- Искусственный пэйсмейкер – при синдроме дисфункции синусового узла или при сердечных блокадах. Во время данной операции вам вживляется под кожу, обычно в районе верхней части груди, пэйсмейкер (это маленький прибор который генерирует электрические импульсы). Электрические импульсы вырабатываемые пэйсмейкером попадают в сердце, тем самым заставляя сердце биться с определенной частотой. Данная операция обычно проводится под местной анестезией.
- Радиочастотная катетерная абляция – при фибрилляции предсердий, фибрилляции желудочков. Во время данной процедуры хирург обнаружит патологические очаги в вашем сердце, которые являются причиной заболевания, при помощи специального датчика на катетере который вводится через крупную вену или артерию руки или ноги под рентгеноскопическим контролем, затем он при помощи «лечебного» электрода воздействует радиочастотной энергией на патологический очаг и разрушит его. Данная процедура проводится под местной анестезией плюс седация, которая поможет вам успокоиться и расслабиться.
- Абляция атриовентрикулярного узла и установка пэйсмэйкера – при фибрилляции предсердий. Данная процедура аналогична радиочастотной катетерной абляции, то есть она точно такая же, только во время данной процедуры разрушается атриовентрикулярный узел. При разрушении атриовентрикулярного узла образуется блок, который устраняется при помощи пэйсмэйкера.
- Имплантация кардиовертера-дефибриллятора – при вентрикулярных тахикардиях и фибрилляции желудочков. Во время данной процедуры хирург вживляет вам под кожу в районе верхней части грудной клетки кардиовертер-дефибриллятор, этот прибор похоже на пэйсмейкер, но в отличии от него, кардиовертер-дефибриллятор следит за вашим сердечным ритмом и если появляется какой-то сбой он производит небольшой электрошок который приводит в норму ваш сердечный ритм. Обычно установка данного прибора проходит под местной анестезией.



