Детский инсульт

Инсульт у детей
Инсульт может произойти в любой момент в жизни человека, как в младенчестве, так и во взрослой жизни. Инсульт случается при прерывании нормального притока крови к мозгу из-за закупорки или разрыва сосудов. Когда часть мозга не получает регулярный поток крови, который несет жизненно важные питательные вещества и кислород, клетки мозга умирают, вызывая потерю функции мозга. Выявление и лечение инсульта зависит от возраста ребенка:
- В пренатальной фазе или в утробе матери.
- Первые 28 дней жизни, или в фазе новорожденного.
- Ребенок до 18 лет.
Инсульт отностельно более распространен в первых двух возрастных группах, один случай на 4000 у родившихся живыми детей. В третьей возрастной группе инсульт реже, один случай на 100000 детей. Степень тяжести последствий можно определить по расположению инсульта в мозге.
Инсульт у детей бывает двух видов: геморрагический инсульт (разрыв кровеносных сосудов) или ишемический инсульт (блокировка вызвана сгустком крови).
Причины инсульта у детей
Причины инсульта у детей разнообразны, и включают пороки развития кровеносных сосудов и редкие заболевания. Вот самые распространенные причины:
Причины геморрагического инсульта
Геморрагический инсульт происходит из-за разрыва сосудов в головном мозге. У детей это может быть связано с тем, что сосуды ослабленны или неправильно развиты. Если стенки артерии слабы, кровь может накапливаться, провоцируя расширение сосуда(аневризма). Если давление повышается, аневризма может разорваться. Когда это происходит возникают две проблемы. В первом случае происходит кровоизлияние в мозг, во-вторых, часть мозга не получает необходимый кислород и питательные вещества. Причины геморрагического инсульта у детей включают в себя:
- Порок развития сосудов мозга.
- Опухоль головного мозга.
- Злоупотребление наркотиками или алкоголем матерью (редко).
Причины ишемического инсульта
Ишемический инсульт обычно вызывается тромбом в головном мозге. Ведущими факторами риска развития ишемического инсульта у детей включают в себя:
- Болезни сердца. Когда дети рождаются с пороком сердца (врожденные пороки сердца), риск возникновения инсульта увеличивается. Болезни сердца, такие как ревматические, могут быть также приобретены позже, в детстве. Инсульт не является первым признаком болезни сердца.
- Расстройства свертываемости крови, также известные как протромботические расстройства, заставляют кровь сгущаться и двигаться быстрее. Эти нарушения могут быть врожденными или приобретенными. Ребенок может родиться с генетической мутацией, которая провоцирует образование тромбов. Инсульт является первым признаком нарушения свертываемости крови. Некоторые заболевания, такие как менингит, сепсис, диарея, обезвоживание или дефицит железа, также могут привести к проблемам со свертываемостью крови.
- Вирусы. Инсульт может быть также спровоцирован вирусом. Одним из опасных является вирус ветряной оспы. Как только ребенок заражен, вирус может находиться в состоянии покоя в организме. Когда вирус запускается, он может атаковать артерии в мозге.
- Другие факторы риска:
- операции на сердце или головном мозге
- Аутоимунные заболевания
- серповидноклеточная анемия
- травмы головного мозга или шеи
- лейкемии
- мигрени с аурой
- метаболические болезни
У почти 20 процентов педиатрических случаев инсульта причины не выявлены. Это область активных медицинских исследований.
Реабилитация после инсульта
Реабилитация после инсульта позволит вашему ребенку восстановить физические функции, такие как ходьба или чтение. Заняться восстановлением важно как можно скорее.Самые важные физические функции у детей восстанавливаются в среднем через шесть месяцев. Улучшения наблюдаются в течении двух лет.
Диагностика педиатрического инсульта
Быстрая диагностика может свести к минимуму риск повреждения мозга.
- Компьютерная томография (КТ) используются рентгеновские лучи, чтобы увидеть детальную картину пораженного участка мозга. КТ поможет определить область, где произошел инсульт.
- Магнитно-резонансная томография (МРТ) использует магнитные радиоволны для создания изображения головного мозга. Это обеспечивает большую визуальную деталей, чем КТ.
- Церебральная артериограмма использует специальный краситель, который вводится в артерии головного мозга и делет возможным увидеть состояние аретерий на рентгеновском снимке.
- Эхокардиограмма использует звуковые волны для исследования сердца. Выявляет есть ли проблемы с клапанами сердца или других проблем, влекущих за собой образование тромбов.
- Анализы крови также могут быть назначены, чтобы выяснить есть ли у вашего ребенка нарушения со свертываемостью крови.
- Поясничная пункция (также известная как спинномозговая пункция), назначается чтобы выяснить, если есть признаки инфекции или воспаления в нервной системе.
Лечение инсульта у детей
У детей, у которых был геморрагический инсульт, лечение фокусируется на стабилизации состояния ребенка (регулирование кровяного давления и температуры тела, контроль дыхания), и устранении последствий кровоизлияния. Детям, у которых был ишемический инсульт, возможно, придется принимать препараты для разжижения крови. О детях, у которых был геморрагический инсульт, будет заботиться команда нейрохирургов. Каковы возможные последствия инсульта?
- Слабость одной стороны тела (гемипарез).
- Паралич одной стороны тела (паралич).
- Трудности с речью и языком (афазия).
- Проблемы с глотанием (дисфагия).
- Проблемы со зрением (снижение поля зрения или восприятия).
- Потеря контроля над эмоциями и изменения настроения.
- Проблемы с памятью.
- Изменения личности.
Постоянная ссылка на новость:
Эпилептологический центр
Дети и инсульт
Это миф, что только у пожилых людей возникает инсульт. В то время как люди старше 65 лет подвержены более высокому риску инсульта, человек любого возраста может иметь инсульт, в том числе подростки, дети и даже младенцы. По разным оценкам, инсульт затрагивает около 6 пациентов на 100 000 детей. Инсульт отличается у детей и новорожденных. У детей чаще возникают геморрагические инсульты, в то время как взрослые имеют больше шансов для ишемического инсульта.
Причины инсульта, также различны у детей и у взрослых.
Факторы Риска развития инсульта у детей:
- Заболевания артерий
- Болезни сердца
- Инфекции
- Острые или хронические заболевания головы и патология шеи
- Аномальные свертывания крови
- Заболевания крови (серповидно-клеточная анемия, лейкозы и пр.)
Симптомы
Так как люди не думают, что у новорожденных и детей, возможен инсульт, они не могут ассоциировать состояние ребенка с симптомами инсульта и, следовательно, р ебенок не может получить необходимого лечения. Еще одна проблема с новорожденными состоит в том, что они не могут общаться и часто болезнь проявляется симптомами, которые не заметны. Если симптомы, использующиеся для идентификации инсульта у взрослых присутствуют у детей и новорожденных, необходимо позвонить в скорую помощь срочно.
Наиболее распространенные признаки инсульта у детей:
- Гемипарез — слабость на одной стороне тела
- Гемиплегия — паралич на одной стороне тела
- Нарушение речи (афазия) — трудности с речью и языком
- Нарушение глотания (дисфагия) — проблемы с глотанием, поперхивание
- Проблемы со зрением
- Изменения в настроении
- Когнитивные изменения — проблемы с памятью, суждениями и решением проблем
- Нарушение поведения или изменения личности
- Судорожные припадки
- Внезапная потеря равновесия или проблемы при ходьбе
- Церебральный паралич
Левое полушарие мозга управляет движением правой стороны тела, речью и работой языка. Ребенок, который имеет инсульт в левом полушарии мозга, может иметь проблемы при перемещении правой стороны его тела и, возможно, трудности с чтением или разговором.
Правое полушарие мозга контролирует движения в левой стороне тела, аналитическое мышление, такие задачи, как суждения о расстоянии, размере, скорости и положении. Ребенок, который имеет правосторонний инсульт мозга, будет иметь проблемы при перемещении левой стороны его тела, ему трудно делать такие вещи, как застегивать рубашку или завязывать шнурки.
Лечение
Лечение детского инсульта, зависит от конкретной причины. Некоторые распространенные процедуры, используемые для взрослых, не подходят для детей и младенцев.
Тромболитическая терапия , как правило, не используется. Операции, связанные с геморрагическим инсультом, иногда выполняются для облегчения давления на мозг гематомой или проводятся шунтирующие операции для сброса избыточного давления ликвора в желудочках мозга.
Общие принципы лечения детского инсульта:
- Поддержание нормальной температуры тела, надлежащей гидратации и нормального уровня сахара в крови
- Контроль за высоким артериальным давлением
- Обнаружение и лечение припадков с видео-ЭЭГ мониторингом и назначение противосудорожных лекарств
- Контроль внутричерепного давления
Инсульты у детей
Сосудистые заболевания у детей часто встречаются только в перинатальном периоде. Позже церебральные инсульты у детей наблюдаются при наличии сосудистых мальформаций, васкулитах или эндокардитах (ревматических и др.).
Внутричерепные кровоизлияния
Во время родов внутричерепные кровоизлияния возникают от разрыва сосудов (чаще поверхностных вен и мозговых оболочек) и делятся на эпидуральные, субдуральные, субарахноидальные и паренхиматозные .
Эпидуральное кровоизлияние представляет собой скопление крови между твердой мозговой оболочкой и костями черепа. Встречается у 2% новорожденных.
Патогенез
Источником кровоизлияния в эпидуральное пространство являются ветви средней менингеальной артерии, крупные вены и венозные синусы. Нередко эпидуральное кровоизлияние сочетается с кефалогематомой, особенно при линейных переломах костей черепа.
Клиническая картина
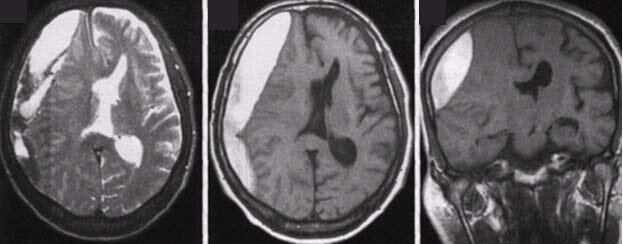
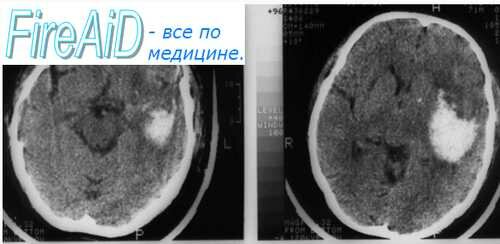
Расширение зрачка и отсутствие реакции его на свет (на стороне гематомы), судороги конечностей (на противоположной гематоме стороне). Из-за внутричерепной гипертензии выбухает большой родничок. При подозрении на эпидуральную гематому необходимо провести КТ, на которой выявляется чечевицеобразной формы зона повышенной плотности.
Проводится хирургическая эвакуация гематомы. При небольших гематомах возможно их спонтанное рассасывание.
Субдуральное кровоизлияние встречается у новорожденных сравнительно редко. Развивается при разрыве крупных вен и венозных синусов.
Патогенез
Основным фактором патогенеза является травма черепа при несоответствии размеров плода и родового канала; при ригидности шейки матки (первые роды или поздние роды у многорожавших женщин); при слишком короткой продолжительности родов (когда не происходит полного раскрытия шейки матки) или большой продолжительности родов с длительной компрессией головки плода; при применении вакуумной экстракции или приемов с поворотом плода во время родов; при излишней податливости и мягкости костей черепа (бывает у недоношенных); при аномальном предлежании плода (тазовое, ножное).
Клиническая картина
При разрыве намета выявляются признаки сдавления ствола мозга: отклонение глазных яблок в сторону, анизокория с отсутствием реакции зрачков на свет, сопор или кома. Первыми симптомами при инфратенториальном кровоизлиянии может быть ригидность затылочных мышц, запрокидывание головы или опистотонус, брадикардия.
Состояние ребенка тяжелое уже с первых минут после родов, оценка по шкале Ангар низкая. Летальный исход часто наблюдается в первые 2 суток.
Субдуральное кровоизлияние на конвексительной поверхности мозга проявляется очаговыми симптомами в виде гемипареза с поворотом глаз и головы в сторону очага, парциальные судороги в паретичных конечностях. Анизокория с утратой реакции зрачка на свет на стороне гематомы указывает на дислокацию с вклинением мисочной доли в вырезку намета мозжечка.
Диагностическое значение имеют КТ и МРТ, выявляющие гематому.
Прогноз при разрыве намета или серпа неблагоприятен. При субдуральных гематомах на конвекситальной поверхности полушарий мозга относительно благоприятен, более чем у половины новорожденных очаговые неврологические нарушения регрессируют. В ряде случаев развивается вторичная гидроцефалия.
При крупных субдуральных гематомах показано неотложное нейрохиругическое вмешательство. При небольших гематомах возможно ее рассасывание.
Внутримозжечковые кровоизлияния
Встречаются у 10-15% недоношенных детей и реже у доношенных. Выделяют 4 вида внутримозжечковых кровоизлияний:
- первичное внутримозжечковое кровоизлияние;
- венозный геморрагический инфаркт;
- распространение внутрижелудочкового или субарахноидального кровоизлияния в мозжечок;
- травматическое поражение с разрывом мозжечка, крупных вен и затылочных синусов.
Патогенез
Основными причинами являются внутрисосудистые факторы (нарушение коагуляции, срыв ауторегуляции кровотока, повышение венозного давления), сосудистые (инволюция сосудов) и экстравазальные факторы (наружное сдавление мозжечка и сосуда).
Клиническая картина
Преобладают симптомы сдавления ствола мозга — брадикардия, апноэ, повышение внутричерепного давления вследствие обструкции путей оттока цереброспинальной жидкости с выбуханием родничка, расхождением швов черепа, умеренной дилатацией желудочков. Может развиться парез мимической мускулатуры, тетрапарез, опистотонус.
Диагноз подтверждается при ультрасонографии, КТ или МРТ.
Перивентрикулярно-интравентрикулярные кровоизлияния у новорожденных встречаются с частотой, обратно пропорциональной зависимости от гестационного возраста. Характерен «светлый» промежуток при гипоксических формах геморрагии. У доношенных новорожденных внутрижелудочковое кровоизлияние встречается редко.
Этиология и патогенез
Способствуют развитию геморрагического процесса: недоношенность при массе тела менее 1500 г; внутриутробно или при родах наличие асфиксии или гипоксии; повреждения головного мозга при быстрых или затяжных родах с использованием вакуум-экстрактора, акушерских щипцов; внутриутробные инфекции; геморрагический синдром, введение больших доз гиперосмолярных растворов; резкое охлаждение детей с низкой массой тела. По данным нейросонографии, почти у 90% недоношенных детей в первые 2-3 сут. жизни развивается внутрижелудочковое кровоизлияние. Этому способствует респираторный дистресс-синдром с искусственной вентиляцией легких.
Патогенез перивентрикулярных кровоизлияний мультифакториальный и включает в себя следующее: интраваскулярные факторы (колеблющиеся изменения церебрального кровотока с его повышением, системная гипертензия, снижение гематокрита, повышение мозгового венозного давления, снижение уровня глюкозы в крови), сосудистые факторы (незрелость структур капилляров, гипоксически-ишемическое поражение мозга, сосудистые пограничные зоны, высокий уровень окислительных метаболических процессов) и экстраваскулярные факторы (недостаточное развитие поддерживающих сосуд структур, фибринолитическая активность, снижение давления в экстраваскулярной зоне после родов). Обширность перивентрикулярных и внутрижелудочковых кровоизлияний колеблется в больших пределах — от мелких изолированных субэпендимальных геморрагии до массивных кровоизлияний в полость желудочков.
Клиническая картина
Можно выделить три варианта развития клиники внутрижелудочкового кровоизлияния (ВЖК).
- Апоплектиформное развитие клинических проявлений: в течение нескольких минут выключается сознание (сопор или кома), нарушается ритм дыхания (гиповентиляция, апноэ), появляются генерализованные тонические судороги или децеребрационная ригидность. Брадикардия, артериальная гипотензия, выбухание родничка. Глазные яблоки неподвижны, вялый тетрапарез. Исход часто неблагоприятный.