Послеродовые тромбофлебиты
Сопоставление показателей свертывающей и противосвертывающей активности крови с обязательным учетом данных клиники позволяет сделать следующие выводы: 1) наличие повышенной активности свертывающей системы и пониженной противосвертывающей может указывать на предтромботическое состояние или имеющийся тромбоз; 2) наличие умеренного повышения активности свертывающей системы и выраженного повышения активности противосвертывающей — указывает на происходящую противорегуляцию. Здесь необходим строгий контроль, так как чрезмерное снижение показателей свертывающей системы, в первую очередь концентрации фибриногена, может повести к гипофибриногенемии. Поэтому содержание фибриногена не должно быть ниже 100 мг%; 3) наличие пониженной активности обеих систем свертываемости крови свидетельствует о наступившей депрессии и наблюдается при тяжелом течении заболевания.
В топографическом отношении различают тромбофлебиты поверхностных и глубоких вен. Эти группы различаются между собой и по клинической картине. Тромбофлебиты поверхностных вен, как правило, бывают отграниченными. Тромбофлебиты глубоких вен в свою очередь подразделяют на: 1) метротромбофлебиты, 2) тромбофлебиты тазовых вен и 3) тромбофлебиты подвздошно-бедренных и бедренных вен.
Клиническое течение различных форм отграниченного локализованного тромбофлебита имеет много общих черт. Состояние больных обычно удовлетворительное, температура держится в пределах 37—38,5°, пульс учащен (нередко до 100 ударов в минуту и более). В начале заболевания, при его ухудшении или переходе процесса на другую вену наблюдается однократный озноб.
Картина крови чаще всего характеризуется умеренным увеличением количества лейкоцитов, небольшим сдвигом лейкоцитарной формулы влево, умеренным ускорением РОЭ. При обострении картина крови ухудшается: увеличивается лейкоцитоз, ускоряется РОЭ.
Тромбофлебит поверхностных вен в послеродовом периоде встречается сравнительно редко и в ряде случаев связан с варикозным расширением вен. Воспаленная вена напряжена, при пальпации болезненна, кожа над ней гиперемирована. Тромбофлебит поверхностных вен сравнительно редко сопровождается отеками ног. При внутреннем исследовании отмечаются явления эндомиометрита или же не наблюдается каких-либо отклонений от нормального состояния.
Метротромбофлебит является осложнением эндомиометрита. Отграниченный локализованный метротромбофлебит распознать трудно. Обращают на себя внимание субинволюция матки, длительные и обильные кровянистые выделения из половых путей. При внутреннем исследовании иногда наружная поверхность матки представляется как бы фасетчатой, под серозным покровом матки могут определяться характерные извитые тяжи.
Особым, редким видом метротромбофлебита является так называемое отслаивающее воспаление матки (metritis dissecans). При metritis dissecans происходит омертвление мышцы матки вследствие тромбоза кровеносных и лимфатических сосудов мышцы матки на пораженном участке. Омертвевший участок отторгается обычно на 3—4-й неделе после родов. Заболевание протекает тяжело и часто ведет к перитониту или септикопиемии.
Тромбофлебит вен таза. Заболевание развивается обычно не ранее конца 2-й недели послеродового периода.
Широко разветвленная сеть тазовых вен может быть подразделена на две системы. Верхняя система собирает кровь из верхнего отдела матки, маточных труб и яичников, она проходит по верхнему отделу широкой маточной связки и образует яичниковое сплетение. Нижняя венозная система собирает кровь из нижних отделов матки и анастомозирует с пузырно-влагалищным сплетением. Вены этой системы располагаются в нижнем отделе широкой маточной связки и сопровождают маточную артерию.
Соответственно этому различают тромбофлебит верхней и нижней венозных систем. Тромбофлебит тазовых вен, особенно тромбофлебит нижней венозной системы, по своей клинической картине напоминает метрофлебит. В большинстве случаев диагноз тромбофлебита нижней венозной системы устанавливается сравнительно легко на основании характерных местных изменении.
Тромбофлебиты после родов
Послеродовые тромбофлебиты — одно из проявлений септической инфекции. В их происхождении существенное значение придается нервно-сосудистым реакциям
Все послеродовые тромбофлебиты могут быть разбиты на две группы:
1. тромбофлебиты поверхностных вен
2. тромбофлебиты глубоких вен.
Обе эти разновидности могут протекать либо с нагноением (пиемия), либо без него.
Тромбофлебиты глубоких вен в свою очередь принято делить следующим образом:
— тромбофлебиты вен матки—метротромбофлебиты,
— тромбофлебиты вен таза
— тромбофлебиты бедренных вен.
Наблюдаются поражения и других вен, например вен плеча, но они встречаются крайне редко.
1. Тромбофлебиты поверхностных вен. Клиническая картина и симптоматология. Воспаленная вена напряжена, прощупывается в виде болезненного темно-синего, довольно широкого шнура. Кожа по ходу пораженной вены гиперемирована, регионарные лимфатические узлы увеличены. Тромбофлебит поверхностных вен, почти как правило, наблюдается у женщин, у которых еще до беременности или до родов имелось варикозное их расширение. Температура обычно субфебрильная, пульс учащен. Общее состояние мало страдает. Отеки ног сравнительно редки. При влагалищном исследовании особых изменений, кроме замедленной обратной инволюции матки, не обнаруживается. Заболевание протекает очень медленно. Распознается заболевание на основании указанной клинической картины.
2. Тромбофлебиты глубоких вен. Тромбофлебиты вен матки. Клиническая картина характеризуется следующими симптомами. Болезнь начинается высокой температурой с большими ремиссиями. Больные жалуются на плохой аппетит и сон, головную боль, повторные ознобы. Пульс учащается до 110—120 ударов в минуту. Матка увеличена по сравнению со сроком послеродового периода, пастозна, болезненна. Лохий довольно много; они имеют серозно-кровянистый характер. Иногда отмечается нерезко выраженный симптом Блюмберга-Щеткина.
Основные характерные симптомы болезни устанавливают при влагалищном исследовании. Матка неравномерно сокращена, болезненна; на одном из ее участков, обычно в области ребра, она пастозна, несколько выпячена и болезненна. Под серозной оболочкой в боковых отделах матки нередко определяются извилистые тяжи. Вся тазовая клетчатка отечна. Изменения крови нерезко выражены. В моче обнаруживаются следы белка, лейкоциты. Распознавание особых трудностей не представляет.
3. Тромбофлебиты вен таза и бедренных вен. Клиническая картина и симптоматология. Заболевание начинается обычно в конце второй недели послеродового периода с потрясающего озноба. Ремиссии температурной кривой достигают 1,5—2°. Пульс резко учащен и не соответствует температуре. Живот умеренно вздут, болезнен при пальпации. Матка плохо прощупывается через брюшные покровы. Хорошо выражен симптом Блюмберга-Щеткина. В остальном клиническая картина напоминает собой септикопиемию или септицемию, одной из форм которой тромбофлебит по существу и является.
При поражении вен таза основное значение для распознавания имеет влагалищное исследование. Матка увеличена, пастозна, чувствительна. Выделения довольно обильные, кровянистые. В различных отделах параметральной клетчатки прощупываются извитые пульсирующие болезненные тяжи («дождевые черви», по В. Я. Илькевичу), один или несколько, иногда в виде клубка (тромбоз венозных сплетений), идущие в разных направлениях. Прилегающая к воспаленному участку вены клетчатка инфильтрирована, плотна, болезненна (парафлебит). Такой парафлебит довольно часто дает начало воспалению всей околоматочной клетчатки (параметрит).
Тазовая клетчатка, в которой заложены воспаленные участки вены, отечна. Иногда процесс ограничивается тазовыми венами, иногда же он имеет наклонность к переходу на бедренные вены. В таких случаях в клетчатке малого таза, ближе к паховой складке соответствующей стороны, находят участок, откуда пораженные вены как бы расходятся в виде веера, корень которого направлен к отверстию, через которое сосудисто-нервный пучок проходит на бедро.
Первым признаком поражения вен бедра является болезненность икроножных мышц в верхней их трети, примерно на уровне бифуркации икроножных вен. Иногда здесь удается прощупать болезненные, утолщенные сосуды. В дальнейшем появляется сглаженность паховой складки, отек бедра, особенно в области бедренного треугольника, в глубине которого можно прощупать утолщенные и болезненные сосуды и проследить их ход вплоть до коленного сустава, повышение кожной температуры, расширение поверхностных вен и подколенной, постепенно развиваются боли на месте воспаленного сосуда, иррадиирующие в пятки, возникает чувство онемения, тяжести, ползания мурашек.
При гнойном расплавлении тромбов клиническая картина болезни совпадает с септикопиемией (см. ниже).
Распознается тромбофлебит на основании приведенных выше симптомов. Характерно резкое ускорение РОЭ (до 65 мм в час), моноцитоз. Баночная проба по В. А. Вальдману дает увеличение моноцитов в IV2—2 раза. Обязательны систематические измерения окружности пораженной конечности в трех местах: бедро (на уровне нижнего угла бедренного треугольника), коленный сустав (на уровне мыщелков) и верхняя треть голени (на уровне бифуркации икроножных вен).
Лечение. Независимо от формы и локализации поражения рекомендуется высокое положение обеих ног, согнутых под углом в 30— 40°, и абсолютный покой. Следует избегать подкожных (внутримышечных) инъекций в пораженную конечность и внутривенных вливаний. Холод на низ живота. При тромбофлебите поверхностных вен — сульфаниламиды и аутогемотерапия по 3—5 мл один раз в 3 дня. После того как процесс начинает затихать, накладывают повязку с мазью Вишневского на всю конечность на 7—10 дней, не сменяя ее. При метротромбофлебите — стрептомицин или биомицин, сульфаниламиды. Для лучшего сокращения матки назначают инъекции питуитрина по 1 мл 2 раза в день в течение 2—3 дней. При тромбофлебите вен таза и бедренных вен назначают стрептомицин, биомицин, сульфаниламиды. По ходу пораженных вен или на низ живота при тромбофлебитах тазовых вен ставят медицинские пиявки (6—7 штук); пиявки можно повторить только через 7— 10 дней.
Наблюдения показывают, что пенициллин при тромбофлебитах часто ведет к усилению процессов тромбообразования и потому применять его в подобных случаях нежелательно (Г. П. Зайцев). При необходимости одновременно с применением пенициллина целесообразно назначать больным дикумарин (по 0,1—0,15 2—3 раза в день), обладающий свойством задерживать свертывание крови. Лечение дикумарином должно проводиться при постоянном учете содержания в крови протромбина: дикумарин не следует применять, если содержание протромбина в крови снизилось до 40%- Более эффективны стрептомицин и биомицин. В остальном лечение сходно с лечением септикопиемии (см. ниже).
После длительной (20 дней) нормальной температуры и при РОЭ ниже 20 мм удаляют подставки из-под ног и больной разрешают легкие движения. Если это не вызывает обострения процесса, то постепенно увеличивают движения, затем разрешают садиться на кровати, спускать ноги и, наконец, ходить. Первые 2—3 дня больная ходит с помощью костылей, а затем опираясь на палочку. Отек ног держится довольно долго.
НА ТЕМУ:Острые тромбозы вен таза и конечностей
Выполнила:
студентка группы Ф-31
Рубас Ира
Лубны 2009
Острые тромбозы вен таза и конечностей
Термин “флебит” означает воспаление участка вены. Следовательно, нельзя быть полостью уверенным, является ли это состояние поверхностным или глубоким, возникает ли оно изначально как поверхностное состояние или является результатом тромботического процесса, который лежит в основе флебита.
При существующем уровне знаний в области иммунологии разграничение между воспалительными и реактивными состояниями очень нечёткое. Если и существует, какое–либо различие, то оно может быть проведено между воспалительно-реактивными процессами, связанными с взаимоотношениями между клетками плазмы/крови и составляющими стенки/крови.
Приступая к изучению острой патологии магистральных вен, нужно подчеркнуть неидентичность понятий «тромбофлебит» и «флеботромбоз». Эта разница в терминологии весьма существенна, поскольку отражает заболевания, в генезе которых роль воспаления неодинакова. Воспалительный процесс в стенке вены при флеботромбозе всегда носит вторичный xарактер, в то время как при тромбофлебите он лежит в основе патологического процесса. Термин “тромбофлебит” обычно означает воспалительно-реактивные процессы, происходящие в венозной системе. Причиной является прямое или опосредованное микробное или вирусное воздействие, которое вызывает повреждение стенки на уровне границы между жидкостью и эндотелием или через vasa vasorum. При возникающем в результате тромботическом процессе происходит формирование белого тромба, который называется так благодаря богатому содержанию лейкоцитов и тромбоцитов.
Термин “флеботромбоз” относится к реактивным процессам в эндотелии, которые являются следствием изменений гемодинамики и коагуляции. В этом случае тромб носит название красного, так как богат эритроцитами и тромбоцитами.
Различие между двумя типами тромбов, таким образом, состоит в воспалительном компоненте, который в случае тромбофлебита вызывается патогенным микроорганизмом и возникает как вторичное осложнение при флеботромбозе. При тромбофлебите благодаря изменению гемодинамики и коагуляции, возникающему по мере прогрессирования процесса, вслед за белым тромбом образуется красный фиксированный тромб.
Указанные различия являются не просто структурно-анатомическими, но также оказывают влияние на клинику и прогноз. При выраженном воспалении (покраснение, отёк, боль, гипертермия, нарушение функции), приводящем к образованию фиксированного к сосудистой стенке тромба, вероятность эмболии в результате отрыва тромба невелика. Однако при слабом воспалении и непрочной фиксации тромба, образовавшегося в результате тромбофлебита, возможность развития эмболии выше.
При поверхностном тромбофлебите преобладают признаки воспаления. Больной жалуется на боль в конечности и появление плотных тяжей красного цвета, теплых на ощупь и болезненных при пальпации. При выраженном воспалении краснота, болезненность, повышение температуры кожных покровов, отек распространяются на прилегающие ткани. Общие симптомы могут быть выраженными, умеренными или полностью отсутствовать.
При осмотре определяются покраснение и небольшая отечность по ходу пораженной участка вены. При пальпации определяется болезненное уплотнение в форме четок. Общий анализ крови может показать небольшой лейкоцитоз с нейтрофильным сдвигом и ускорение СОЭ. В некоторых случаях воспаление может распространяться в проксимальном и дистальном направлениях.
Заболевание дифференцируют со стволовым лимфангитом и рожистым воспалением. В последнем случае развивается значительное воспаление с септическими признаками: подъем температуры, чему предшествует озноб, продолжительная лихорадка (40-41°С), которая достигает пиковых значений на 2-3 дня. Больной жалуется на головную боль, артралгии, спутанность сознания, боль в области близко расположенных лимфоузлов. Последние при пальпации увеличены, плотные и болезненные на ощупь. Местно — выявляется область покраснения с фестончатыми и приподнятыми краями, кожа горячая натянутая и блестит.
Ниже мы остановимся на вопросах патогенеза, клиники, диагностики и лечения флеботромбозов.
В патогенезе флеботромбоза отдельных локализаций (вены голени, илиофеморальный сегмент, нижняя полая вена) больше общих закономерностей, чем различий. В основе флеботромбоза всегда лежат сложные изменения в свертывающей и антисвертывающей системах крови. Детальное рассмотрение патогенеза тромбообразования не входит в задачу данного раздела. Отметим лишь, что внутрисосудистому тромбообразованию всегда предшествует внутрисосудистое свертывание крови — сложная реакция организма на действие экстремальных факторов, обусловливающая возможность формирования кровяных cгyстков. Переходу к внутрисосуднстому тромбообразованию в здоровом организме препятствуют интактность и высокая метаболическая активность эндотелия, синтез мощных антиагрегационных факторов, активаторов плазминогена, т.е. нормальное функционирование системы гомеостаза. При повреждении (морфологическом или функциональном (катехоламины) сосудистой стенки, снижении антиагрегационных ее свойств возникают условия, способствующие активации внутрнсосудистого свертывания крови с образованием фибрина. Последний, обладая высокой адгезивной способностью, адсорбирует тромбоциты с формированием конгломератов. Они являются основой в формировании кровяных сгустков, слабо фиксированных к сосудистой стенке. Такие «флотирующие» кровяные сгустки обычно формируются в сосудах с низкой скоростью кровотока и могут явиться источником массивной тромбоэмболии легочной артерии — наиболее грозного осложнения флеботромбоза. Если не наступает спонтанный лизис или эмболия, такой сгусток приобретает свойства тромба, при этом развиваются вторичные воспалительные изменения в стенке вены, что способствует фиксации тромба, вероятность тромбоэмболии легочной артерии уменьшается.
Наряду с изменениями в системе гемостаза в возникновении флеботромбоза, как указывалось, играет роль скорость кровотока. Замедленному току крови по магистральным венам способствуют длительное снижение двигательной активности больных, особенно в послеоперационном периоде, а также возможные препятствия на пути венозного оттока крови. Последние могут быть внешними по отношению к сосуду (сдавление магистральных вен беременной маткой, воспалительными инфильтратами в малом тазу, опухолями) или внутрнсосудистыми (рубцовые, дегенеративные изменения клапанного аппарата, адгезивный процесс в венах, врожденным и приобретенные венозные перемычки в зоне бифуркации coсудов).
Замедление кровотока и гиперкоагуляция являются oсновными звеньями в патогенезе тромбоза глубоких вен голени. Стаз является существенной причиной тромбоза крупных вен и интерстициального отека, что в свою очередь ведет к нарушению метаболизма, нарушению кровотока и расстройствам в системе микроциркуляции. При тромбозах глубоких вен изменяется направление кровотока (из глубокой системы в поверхностную). Это приводит к перегрузке поверхностной венозной системы, которая не приспособлена к такой задаче. В подкожных и перфорантных венах изменяются клапаны. ромботическое поражение сосудов нередко носит ортроградный характер, захватывая вышележащие сегменту магистральных вен. Между тем у ряда больных местом первичного тромбообразования могут явиться и крупные магистральные вены. В немалой степени этому могут способствовать; изменения в интиме вен, которые связаны с травмой, разрывами интимы, поражением стенки вены опухолью или различными воспалительными процессами. Установлено, что наиболее часто места первичного тромбообразования в крупных венах соответствуют локализации основных лимфатических коллекторов, дренирующих данную анатомическую область. В нижней конечности их два: в подвздошно-гребешковой ямке и в подколенной области. Вот почему наиболее часто встречаются илиофеморальный флеботромбоз и тромбоз глубоких вен голени. По мнению В.С. Савельева и соавт. (1972), изменению в регионарной лимфатической системе принадлежит важная, если не ведущая, роль в возникновении флеботромбоза. Последний является следствием реакции сосудистой стенки на раздражители инфекционного, аллергического ила опухолевого характера, поступающие в сосудистую стенку по лимфатическим путям.
Острые тромбозы магистральных вен сопровождаются существенной компенсаторной перестройкой коллатерального кровотока. Функция этих систем во многом обусловливает особенности клинической картины заболевания, а в ряде случаев и прогноз. Различают истинные коллатерали и так называемые коллатеральные системы (круги Брауна — приводится по В.С. Савельеву и соавт. 1972). Первые идут no ходу крупных вен, имеют клапаны, расположенные аналогично основному сосуду. При его окклюзии эти вены сразу берут на себя функцию оттока крови. Вторые представлены коллатералями, в которых в норме кровоток направлен в сторону основной магистральной вены и поэтому осуществляется в различных направлениях. При окклюзии магистральной вены система начинает функционировать тогда, когда в силу развивающейся недостаточности их клапанного аппарата кровоток устремляется в одну сторон, дренируя венозную кровь благодаря развившимся коммуникациям. Это общий принцип. Что касается отдельных анатомических областей, то мощность окольного кровообращения при различных локализациях тромбоза вен оказывается неодинаковой. С этой точки зрения острая окклюзия бедренной вены на участке до впадения глубокой вены бедра лучше компенсируется окольным кротоком, чем при закупорке более проксимальных отделов сосуда. В последнем случае клиника флеботромбоза становится более выраженной, поскольку блокируются важные пути оттока крови по глубокой вене бедра, большой и малой подкожным венам. Окольные пути кровотока при флеботромбозах других локализаций весьма вариабельны. Поражение нижней полой вены становится особенно опасным, если процесс захватывает устья почечных и печеночных вен с развитием грубых функциональных и морфологических нарушений в жизненно важных органах.
Клиническая картина острых тромботических поражений глубоких вен обусловлена рядом факторов, и прежде всего локализацией окклюзионного процесса. Поэтому клинику этой патологии целесообразно рассмотреть у трех групп больных:
1. Флеботромбоз голени.
2. Илиофеморальный тромбоз.
3. Поражение нижней полой вены.
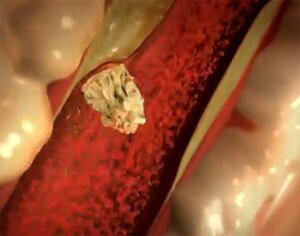
Острый тромбоз вен икроножных мышц, так же как и окклюзия вен голени, при сохранении функции остальных сосудов мало нарушает гемодинамику. Однако эта локализация поражения весьма опасна тяжелыми осложнениями. Образующиеся в венозных лакунах (venensinusdesM. soleus) и берцовых венах кровяные сгустки слабо фиксированы к стенке сосудов и являются источником эмболии легочной артерии. Клиническая картина поражения вен голени не выражена. Часто единственным симптомом является боль в икроножных мышцах, усиливающаяся при движениях в голеностопном суставе. Повышение температуры тела встречается всегда и обычно не достигает высоких цифр (до 38°). Общее состояние больного и внешний вид конечности меняются мало. Продромальная стадия флеботромбоза завершается появлением отека голени, который редко бывает значительным. Иногда его можно установить только после сравнительного измерения окружности голени, в особенное на 2 — 3 см выше лодыжек.
Болезненность при пальпации икроножных мышц очень важный, можно сказать, типичный признак для острого тромбоза глубоких вен. При флеботромбозе пальпация мышц голени по сагиттальной линии сзади, т. е. в проекции берцовых вен, вызывает резкую боль. Этот признак встречается 6oлее чем у 80% больных при данной локализации тромбоза вен. Обычно положителен симптом Хоманса — появление резкой боли в икроножных мышцах при тыльном сгибании стопы голеностопном суставе. Ловенберг (Lowenberg, 1954) предложил пробу со сдавлением голени манжетой от аппарата Рива—Рочи. Появление боли в икроножных мышцах при давлении в манжете до 150 мм рт. ст. считается признаком тромбоза вен. Однако ценность данной пробы невелика, поскольку простая пальпация, описанная выше, позволяет выявить признаки флеботромбоза. Там, где пальпация безболезненная, этот признак обычно отрицателен.
По мере прогрессирования тромботического поражения распространения его на подколенную и бедренную вену (до уровня впадения глубокой вены бедра) клиническая картин становится более четкой. Нарастает отек, иногда можно отметить цианоз кожи на голени и стопе. Может появиться болезненность при пальпации в проекции подколенной и бедренной вен. Однако в связи со значительными резервами коллатералей при такой локализации тромбоза диагноз нередко представляет трудную задачу, но чрезвычайно важную в связи с возможными, как указывалось, эмбологеннымн осложнениями. Следует иметь в виду, что массивная тромбоэмболия легочной артерии чаще наблюдается в продромальной стадии патологического процесса, когда клинические проявления заболевания не выражены. В стадию клинических проявлений. когда быстро нарастает отек и другие перечисленные симптомы флеботромбоза, вероятность эмболии снижается.
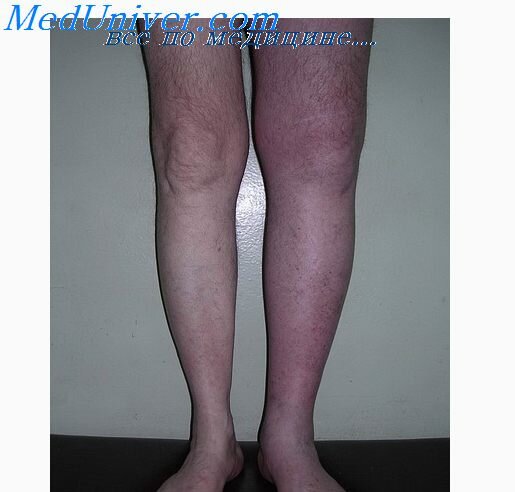
Илифеморальная локализация тромбозов вен является одной из наиболее часто встречающихся в клинической практике. Женщины страдают этой патологией в 3 раза чаще, чем мужчины, левостороннее поражение наблюдается в 4 — 5 paз чаще правостороннего. Продромальную стадию диагностировать трудно. Иногда повышение температуры и неопределенные различной локализации боли в ноге являются единственными признаками скрыто протекающего венозного не-окклюзирующего тромбоза. В стадию выраженных клинических проявлений появляется классическая триада признаков: боль, отек и изменение окраски кожи конечности.
Боль по мере перехода процесса во вторую стадию становится более интенсивной и более локализованной. Однако она редко бывает очень сильной, как, например, при почечной нолике, аппендиците, ишиасе и др. При илиофеморальном тромбозе боли могут локализоваться в подвздошной области в проекции магистральной вены и распространяются на бедро. Боли объясняются наличием самого тромба, воспалительного процесса в вене и возникшей венозной гипертензией. Следует подчеркнуть важный диагностический признак, широко применяемый в практической работе — боль возникает при пальпации в проекции сосудистого пучка пораженной конечности, под паховой складкой на 1,5 см медиальнее бедренной артерии. Здесь нередко удается пальпировать, как и в подвздошной области, инфильтрат по ходу магистральной вены. Пальпация противоположной конечности не вызывает боли.
Отек — наиболее достоверный и патогномоничный симптом подвздошно-бедренного флеботромбоза. Он развивается сравнительно быстро — обычно в течение первых двух суток, а иногда часов. Важно выяснить, в какой последовательности распространялся отек. У больных с периферическим типом развития илиофеморального тромбоза отек начинается с голени, постепенно захватывая бедро. Однако более часто встречается центральный тип течения процесса, тогда oтек сразу развивается на бедре, а затем только увеличиваемся в окружности и голень. Такой характер поражения говорит о первичном тромбозе вен подвздошно-бедренного сегмента, вен таза, что имеет практическое значение для тактики в лечении больных.
К числу характерных симптомов острого илиофеморального флеботромбоза относится изменение окраски кожи конечности. которая может варьировать от бледной до цианотичной в зависимости от состояния микроциркуляции. Общее состояние больных с подвздошно-бедренным флеботромбозом, как правило, страдает мало. Тяжесть состояния обычно связана либо с характером основного заболевания, либо с осложнением венозного тромбоза (начинающаяся венозная гангрена, тромбоз нижней полой вены, эмболия легочной артерии).
Таким образом, выраженность клинических проявлений заболевания и течение патологического процесса зависят от ряда факторов представленных в схеме.