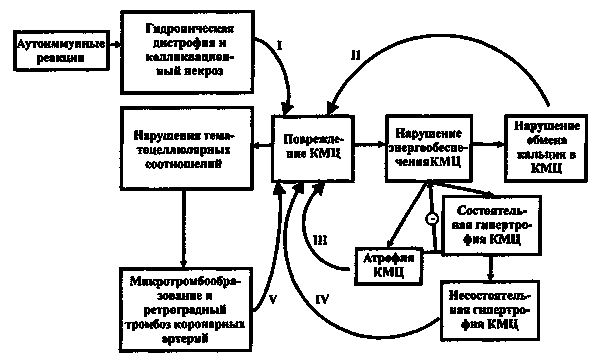
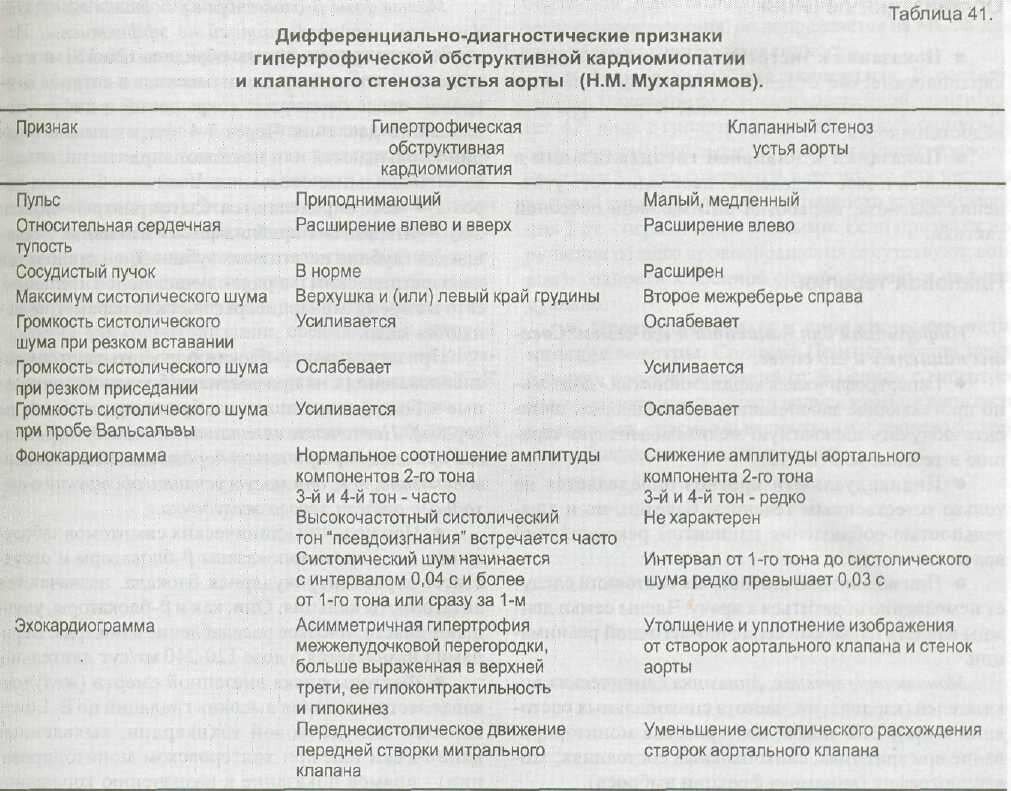
Причина смерти — кардиомиопатия
ksuny23. пишет 27 сентября 2010, 12:08
Журнал «Внутренняя медицина» 1-2(13-14) 2009
Вернуться к номеру
Внезапная кардиальная смерть при гипертрофической кардиомиопатии
Авторы: Целуйко В.И. д.м.н. профессор, зав. кафедрой кардиологии и функциональной диагностики; Белостоцкая Е.А. Кафедра кардиологии и функциональной диагностики Харьковской медицинской академии последипломного образования МЗ Украины
Версия для печати
Резюме / Abstract
В статье изложены современные взгляды на диагностику и стратификацию риска внезапной смерти при гипертрофической кардиомиопатии. Приведены данные исследования по изучению распространенности отдельных факторов риска внезапной смерти среди больных гипертрофической кардиомиопатией. Освещены данные, полученные при анализе протоколов судебно-медицинской экспертизы в Харьковской области за 2007 год, по распространенности и демографическим особенностям внезапной смерти при гипертрофической кардиомиопатии.
Ключевые слова / Key words
гипертрофическая кардиомиопатия, факторы риска внезапной смерти, стратификация риска.
Гипертрофическая кардиомиопатия (ГКМП) является генетически детерминированным заболеванием миокарда с неуклонно прогрессирующим течением и высоким риском развития жизнеопасных аритмий. Заболевание характеризуется развитием массивной гипертрофии миокарда левого (реже правого) желудочка, чаще асимметричного характера, за счет утолщения межжелудочковой перегородки с частым развитием обструкции выносящего тракта левого желудочка и нарушением диастолической функции миокарда.
Своевременная диагностика заболевания затруднена в связи с отсутствием специфических жалоб и клинических проявлений. Основными жалобами являются ангинозные боли, одышка, общая слабость, сердцебиение и нарушения в работе сердца, что часто является поводом для постановки ошибочного диагноза ИБС. Относительно специфические жалобы — синкопальные и пресинкопальные состояния, обусловленные как снижением ударного выброса в результате уменьшения полости левого желудочка и нарушения диастолы, так и наличием тяжелых аритмий (пароксизмы желудочковой тахикардии). Диагноз ГКМП можно заподозрить при электрокардиографическом обследовании: наличие признаков гипертрофии левого желудочка (особенно при отсутствии артериальной гипертензии), стойкое отклонение сегмента ST или длительно сохраняющиеся глубокие отрицательные зубцы Т. Но окончательный диагноз устанавливается при ЭхоКГ — обследовании, проводимом двумя независимыми врачами. Критериями гипертрофической кардиомиопатии являются асимметричное утолщение участка межжелудочковой перегородки или верхушки с соотношением толщины гипертрофированного участка к толщине задней стенки левого желудочка 1. 3. Диагноз ГКМП также устанавливается при наличии симметричной гипертрофии миокарда левого желудочка, равной 15 мм и выше. В редких случаях в патологический процесс также может вовлекаться миокард правого желудочка [1, 5].
Течение заболевания сопряжено с высоким риском развития осложнений: разнообразных нарушений ритма — суправентрикулярной и желудочковой экстрасистолии, пароксизмальной суправентрикулярной и желудочковой тахикардии, нарушений проводимости, фибрилляции предсердий и желудочков, тромбоэмболий, инфекционного эндокардита, инфаркта миокарда, кардиогенного шока, острого нарушения мозгового кровообращения.
Наиболее грозным осложнением является внезапная сердечная смерть, риск развития которой составляет в течение года у взрослых 2–3 %, у детей — до 6 %, при анамнезе заболевания свыше 10 лет — 20 % [1, 2, 5].
Согласно международному консенсусу по гипертрофической кардиомиопатии 2003 года, выделяют большие и малые факторы риска внезапной смерти при ГКМП. К большим факторам риска относят остановку сердца в анамнезе, стойкую желудочковую тахикардию, случаи внезапной сердечной смерти у родственников больных, необъяснимые синкопе в анамнезе, гипертрофию миокарда более 3 см, эпизоды неустойчивой желудочковой тахикардии по данным холтеровского мониторирования ЭКГ, а также гипотензивный ответ на физическую нагрузку. Малые предикторы внезапной смерти включают фибрилляцию предсердий, обструкцию выходного тракта левого желудочка, эпизоды ишемии миокарда, злокачественные мутации генов и наличие у больного интенсивных физических нагрузок (соревнующиеся спортсмены) [3–5].
С целью уточнения распространенности факторов риска среди больных ГКМП мы обследовали 46 больных в возрасте от 12 до 83 лет, средний возраст которых составил 52,0 ± 2,7 года (М ± m), среди которых было 22 мужчины (47,8 %) и 24 женщины (52,2 %).
У обследованных больных была определена встречаемость больших и малых факторов риска внезапной смерти. Среди больших факторов риска наиболее часто встречались семейный анамнез внезапной смерти — у 10 больных (21,7 %), необъяснимые обмороки в анамнезе — у 7 больных (15,2 %), эпизоды неустойчивой желудочковой тахикардии по данным холтеровского мониторирования ЭКГ — у 6 больных (13 %). Реже определялась гипертрофия миокарда свыше 3 см — у 3 больных (6,5 %) и гипотензивный ответ на нагрузку — у 2 больных (4,3 %). Остановка сердца в анамнезе и стойкая желудочковая тахикардия не были выявлены ни у одного больного.
Малые факторы риска также имели место у данных больных: фибрилляция предсердий определялась у 11 человек (23,9 %), обструкция выносящего тракта — у 7 человек (15,2 %), ишемия миокарда по данным холтеровского мониторирования ЭКГ — у 7 человек (15,2 %). При этом у некоторых больных обнаруживалось сочетание нескольких предикторов внезапной смерти. У 8 человек (17,4 %) сочетались несколько малых факторов риска, у 14 больных (30,4 %) наблюдалось наличие одного большого фактора риска, два и более больших фактора риска выявлены у 6 больных (13 %). За время наблюдения отмечался 1 случай внезапной смерти среди больных ГКМП. Умерший относился к группе высокого риска внезапной смерти, так как имел 4 больших фактора риска (семейный анамнез внезапной смерти, необъяснимые синкопе, гипотензивный ответ на нагрузку, эпизоды неустойчивой желудочковой тахикардии), а также 1 малый — эпизоды фибрилляции предсердий.
Больные были разделены на 2 группы: с наличием предикторов внезапной смерти (группа высокого риска) и без наличия предикторов внезапной смерти (группа низкого риска). Был проведен сравнительный анализ клинико-инструментальных данных обеих групп. Больные из группы высокого риска достоверно чаще предъявляли разнообразные жалобы, у них чаще выявлялись изменения на ЭКГ покоя и нарушения ритма при холтеровском мониторировании ЭКГ. Также у этих больных были достоверно большими размеры левого предсердия (4,4 ± 0,2 см и 3,9 ± 0,1 см соответственно, р < 0,05), толщина гипертрофированной межжелудочковой перегородки (2,2 ± 0,1 см и 1,7 ± 0,1 см соответственно, р < 0,05) и масса миокарда левого желудочка (250,7 ± 19,0 г и 189,3 ± 11,6 г соответственно, p = 0,01).
При сравнении мужчин и женщин, больных ГКМП, было выяснено, что среди женщин чаще встречаются большие факторы риска внезапной смерти, такие как семейный анамнез внезапной смерти (29,2 и 13,6 % соответственно) и эпизоды неустойчивой желудочковой тахикардии (20,8 и 4,5 % соответственно), а среди мужчин — малые, такие как фибрилляция предсердий (31,8 и 16,7 % соответственно) и ишемия миокарда (22,7 и 8,3 %).
У больных в возрасте до 30 лет практически все факторы риска внезапной смерти встречались чаще по сравнению с более старшими возрастными группами.
Учитывая полученные результаты, свидетельствующие о высоком риске внезапной смерти при ГКМП, мы сочли целесообразным оценить удельный вес этого заболевания в структуре причин внезапной смерти по данным судебно-медицинской экспертизы.
С этой целью проанализировано 5211 протоколов судебно-медицинской экспертизы умерших в 2007 году, среди которых в 1636 случаях (31,4 %) диагностирована внезапная сердечная смерть. Среди них было выявлено 67 больных гипертрофической кардиомиопатией, умерших внезапно, что составило 4,1 % от общего количества внезапных сердечных смертей за 2007 год. Большую часть умерших составляли мужчины — 50 человек (74,6 %), меньшую — женщины — 17 человек (25,4 %). Средний возраст умерших составлял 45,0 ± 1,3 года (М ± m).
При анализе протоколов вскрытия была установлена гетерогенность изменений сердца при гипертрофической кардиомиопатии и выделены 3 группы: больные гипертрофической кардиомиопатией без признаков других заболеваний сердца — 37 человек (55,2 %), больные гипертрофической кардиомиопатией с исходом в дилатационную кардиомиопатию (ДКМП) — 13 человек (19,4 %) и больные, у которых ГКМП сочеталась с умеренным атеросклерозом коронарных артерий, — 17 человек (25,4 %). Критериями диагностики эволюции ГКМП в ДКМП были сочетание дилатации полостей сердца с выраженным утолщением миокарда левого желудочка свыше 1,5 см. Сочетание ГКМП с ИБС диагностировалось в случае наличия коронарного атеросклероза со стенозом 30–50 %. Установлено, что в группе с исходом ГКМП в ДКМП внезапная смерть наступала в более раннем возрасте, чем в группе ГКМП без дилатации полостей (39,50 ± 2,02 года и 45,3 ± 1,9 года соответственно, р < 0,05), масса миокарда была достоверно выше (495,3 ± 24,4 г и 412,0 ± 9,3 г соответственно, р < 0,01), при этом толщина гипертрофированных участков миокарда левого желудочка была одинаковой (1,70 ± 0,05 см в обеих группах). Сочетание ГКМП и ИБС характеризовалось возникновением внезапной смерти в более позднем возрасте (48,4 ± 1,9 года, р < 0,05) и отличалось от предыдущих групп наличием более выраженной гипертрофии миокарда левого желудочка (толщина гипертрофированных участков достигала 1,8 ± 0,4 см, р < 0,05).
Было также установлено, что внезапная смерть у мужчин, больных ГКМП, наступала достоверно раньше, чем у женщин, практически на 6,5 года (43,3 ± 1,5 года и 49,8 ± 2,1 года, р = 0,01).
Интересными представляются данные, полученные у больных, которые, согласно данным анамнеза, злоупотребляли алкоголем. Среди злоупотреблявших алкоголем преобладали мужчины — 8 человек (80 %), женщин было 2 человека (20 %).
В группе злоупотреблявших алкоголем было большее количество ГКМП с переходом в ДКМП по сравнению с теми, кто не злоупотреблял алкоголем (30 и 17,5 % соответственно). В этой группе также преобладал обширный интерстициальный фиброз миокарда (40 и 17,5 % соответственно).
Таким образом, результаты клинического обследования и результаты судебно-медицинской экспертизы подтверждают, что больные с ГКМП — это больные высокого риска внезапной смерти.
Согласно консенсусу Европейского и Американского кардиологических обществ по гипертрофической кардиомиопатии 2003 года, современная стратегия предполагает выделение среди больных группы высокого риска возникновения внезапной смерти для пристального наблюдения за ними. Наличие хотя бы одного большого фактора риска внезапной смерти является показанием к имплантации кардиовертера-дефибриллятора в качестве первичной профилактики [4–6].
Однако высокая стоимость дефибрилляторов и значительное ухудшение качества жизни больных с имплантированным кардиовертером (наличие большого количества асимптомных желудочковых тахикардий, индуцирующих разряд) является препятствием на пути широкого внедрения метода. В то же время использование классических антиаритмических препаратов (бета-блокаторы, антагонисты кальция, антиаритмики I класса) при ГКМП не оказывало достоверного влияния на риск внезапной смерти. Амиодарон достоверно уменьшает частоту жизненно опасных аритмий, поэтому включен в Европейские рекомендации по лечению желудочковых тахикардий и профилактике внезапной смерти при ГКМП, однако влияние амиодарона было доказано на небольшой группе больных ГКМП, а международные рандомизированные исследования не проводились [3, 5, 7]. Поэтому в настоящее время чрезвычайно актуальным является поиск новых подходов к уменьшению риска внезапной смерти путем влияния на факторы риска: использование сартанов, статинов и, возможно, омега-полиненасыщенных жирных кислот, доказавших свое влияние в профилактике внезапной смерти у больных, перенесших острый инфаркт миокарда.
Список литературы / References
1. Целуйко В.И. Гипертрофическая кардиомиопатия (Часть 1) // Ліки України — 2008. — № 4(120) — С. 9-14.
2. Целуйко В.И. Белостоцкая Е.А. Крейндель К.Л. и др. Возможные причины внезапной кардиальной смерти в Харьковской области // Український кардіологічний журнал. — 2008. — № 12.
3. ACC/AHA/ESC 2006 Guidelines for the management of patients with ventricular arrhythmias and the prevention of sudden cardiac death // Circulation. — 2006. — № 114. — Р. 1088-1132.
4. Maron B.J. Estes N.A.M. Maron M.S. et al. Primary prevention of sudden death as a novel treatment strategy in hypertrophic cardiomyopathy // Circulation. — 2003. — № 107. — Р. 2872-2875.
5. Maron B.J. McKenna W.J. Danielson G.K. et al. ACC/ESC Clinical expert consensus document on hypertrophic cardiomyopathy // Eur. Heart. J — 2003. — № 24. — Р. 1965-1991.
6. Maron B.J. Spirito P. Win-Kuang Shen et al. Implantable cardioverter-defibrillators and prevention of sudden cardiac death in hypertrophic cardiomyopathy // JAMA. — 2007. — № 4(298). — Р. 405-412
7. McKenna W.J. Oakley C.M. Krikler D.M. et al. Improved survival with amiodarone in patients with hypertrophic cardiomyopathy and ventricular tachycardia // Br. Heart J. — 1985. — № 53 — Р. 412-416.
Акт вскрытия (смерть от заболевания кардиомиопатии)
Категория: Рефераты по судебной медицине
Библиографическое описание:
Студенческий акт вскрытия (смерть от заболевания кардиомиопатии).
Аннотация:
Объем 3 стр.
Вскрытие трупа (секция, аутопсия, обдукция) — исследование тела умершего для выяснения характера болезненных изменений и установления причины смерти. Различают вскрытие трупа патологоанатомическое, т. е. вскрытие трупов, умерших от различных болезней в лечебных учреждениях, и судебно-медицинское вскрытие трупа, которое производится по предписанию судебных органов, когда причиной смерти можно предполагать какие-либо насильственные или преступные деяния. Вскрытие трупа играет огромную роль в преподавании, совершенствовании знаний врача (контроль правильности распознавания и лечения болезней). На основании вскрытия трупа разрабатывают проблемы танатологии и реаниматологии, статистические показатели смертности и летальности. Данные судебно-медицинского вскрытия трупа имеют важное, иногда решающее значение для суда. Патологоанатомическое вскрытие трупа производит врач-патологоанатом (прозектор) в специально приспособленных учреждениях при клиниках или больницах (патологоанатомические отделения прозектуры), а судебно-медицинское вскрытие трупа — судебно-медицинский эксперт в моргах. Вскрытие трупа производится по определённой методике. Данные вскрытия оформляют протоколом (патологоанатомическое вскрытие) или актом (судебно-медицинское вскрытие).
Обстоятельства дела
Из протокола осмотра трупа. составленного 01.01.01 г. инспектором-старшиной фамилия неразборчива известно следующее: «Труп лежит на диване на левом боку головой к окну, правая нога вытянута в перед, левая — на полу, левая рука под голову, правая — согнута в локте. Признаков насильственной смерти на трупе не обнаружено». Из амбулаторной карты. выданной поликлиникой (№ не указан) известно, что больной наблюдался в поликлинике по поводу различных простудных заболеваний, страдал хроническим алкоголизмом. Последнее обращение в 1999 г. Другие сведения к моменту исследования трупа не поступили.
Наружное исследование
На трупе надета следующая одежда: трусы серого цвета, на внутренней поверхности запачканы калом, другой одежды на трупе нет. Труп мужского пола. правильного телосложения, умеренного питания, длина тела 185 см. Кожные покровы вне трупных пятен серовато-желтого цвета, холодные на ощупь. Трупные пятна на лице, шее, животе, внутренней поверхности бедер, на голенях островчатые сине-фиолетового цвета, на спине трупные пятна более разлитые. В подвздошной области определяются пятна грязно-зеленого цвета. При надавливании пальцем трупные пятна не бледнеют. Мышечное окоченение почти полностью отсутствует во всех группах мышц. Голова овальной формы, волосы на голове темно-русого цвета, длина волос в области лба до 5 см. Лицо синюшное, одутловатое, веки отечные. Глазные яблоки упругие, наблюдается незначительный экзофтальм, зрачки 0,4 см. Хрящи и кости носа на ощупь целы. Отверстия носа и ушей свободны, чистые. Рот закрыт. Слизистая оболочка преддверия рта синюшного цвета, блестящая. Язык выступает за линию зубов. Видимые зубы верхней челюсти естественные, целы. На нижней челюсти первые два зуба слева отсутствуют, лунки — заращены. Изо рта выделяется жидкость желто-бурого цвета слизистого характера. На коже шеи повреждений нет. Грудная клетка цилиндрической формы, живот выше уровня реберных дуг. Наружные половые органы сформированы правильно, по мужскому типу, выделений из мочеиспускательного канала нет, бурые пергаментные пятна на передней поверхности мошонки. Отверстие заднего прохода испачкано каловыми массами. Кости конечностей на ощупь целы. Повреждения: над рукояткой грудины отмечается ссадина овальной формы размером 0,3х0,4 см, корочка над ней сухая, выступает над уровнем кожи. Других повреждений не обнаружено.
Внутреннее исследование
Внутренняя поверхность кожных покровов головы красно-синюшная с множественными точечными кровоизлияниями. Кости свода и основания черепа целы.