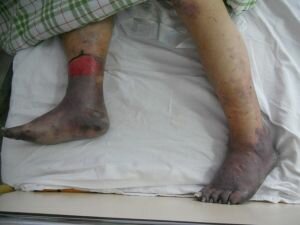
Феномене (синдром) Рейно
Д.м.н. к.м.н. Невская Т.А.
Институт ревматологии РАМН, Москва
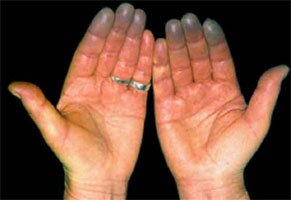
Синдромом Рейно называют периодически возникающие изменения цвета кожи пальцев кистей и стоп на холоде или при волнении. У некоторых людей цвет меняют также губы, нос и уши. Подобные изменения цвета кожи, связанные с уменьшением кровотока, могут возникать и у здоровых людей при обморожении, однако, у лиц с синдромом Рейно, они наблюдаются уже при незначительном охлаждении тела, в кондиционируемом помещении, при соприкосновении с холодной посудой и т.п. Изменения цвета могут сохраняться и в течение некоторого времени после согревания тела.
Если синдром Рейно не связан с каким-либо другим тяжелым заболеванием, его называют первичным. Приблизительно 10% здоровых людей имеют эту форму синдрома Рейно. В тех случаях, когда синдром Рейно возникает, как проявление других болезней используется термин вторичный синдром Рейно. Последний характерен для заболеваний, протекающих с поражением стенок кровеносных сосудов или увеличением вязкости крови, в том числе ревматических болезней, таких как системная склеродермия, волчанка, ревматоидный артрит и другие.
Синдром Рейно может впервые возникнуть в любом возрасте, однако первичный синдром Рейно обычно начинается в подростковом периоде. Если он возникает в более старшем возрасте, у мужчин, или в сочетании с другими симптомами, необходимо уточнение диагноза, поиск другого заболевания, которое обуславливает синдром Рейно, и проведение соответствующего лечения.
К сожалению, синдром Рейно является хроническим заболеванием и не может быть излечен полностью, но под влиянием терапии частота и выраженность его проявлений значительно уменьшаются.
Как проявляется синдром Рейно?
Клинические проявления синдрома Рейно, как правило, возникают периодически и не приводят к постоянному повреждению тканей. Однако, у некоторых людей могут встречаться частые и выраженные эпизоды заболевания.
Во время приступа синдрома Рейно, кровяные сосуды (обычно в пальцах рук и ног) сужаются на короткое время. Сужение препятствует доступу крови к тканям в этих областях тела. Так как кровоток уменьшается, Вы можете обратить внимание на следующие симптомы:
- Изменение цвета кожи. В начале, кожа белеет из-за недостаточного притока крови. Затем она становится синей как результат венозного застоя. И, в заключение, кожа краснеет, что отражает восстановление кровотока.
- Онемение и/или ощущение зябкости, связанные со снижением кровотока. Во время приступа вторичного синдрома Рейно может возникать боль
- Припухлость, покалывание, ломота, ощущение жара и/или часто возникают в конце приступа при восстановлении кровотока.
Без лечения, вторичный синдром Рейно может осложниться поражением тканей. В результате недостаточного поступления крови к тканям, развиваются язвы, в дальнейшем они, как правило, инфицируются, долго не заживают и в некоторых случаях приводят к гангрене пальцев рук или ног. Язвы редко появляются при первичном синдроме Рейно. Таким образом, очень важно как можно раньше выяснить какая форма синдрома Рейно наблюдается в Вашем случае, для того чтобы назначить правильное лечение и предотвратить поражение тканей.
Что вызывает синдром Рейно?
До настоящего времени точная причина синдрома Рейно не установлена. Однако, известно, что эпизоды заболевания часто провоцируются охлаждением и эмоциональным стрессом. Что касается вторичного синдрома Рейно, то доказаны основные причины его развития, такие как воспаление стенок сосудов (васкулит) или их тромбоз.
Как поставить диагноз синдрома Рейно?
Для того чтобы поставить диагноз, врач может:
- Произвести общий осмотр и прицельно расспросить о Ваших симптомах (как было сказано выше, синдром Рейно иногда является проявлением других болезней)
- Взять анализы крови для исключения заболеваний, имеющих сходные клинические проявления.
- Обследовать Ваши пальцы под специальным микроскопом для выявления измененных сосудов.
- Наблюдать течение (динамику) синдрома Рейно на протяжении нескольких месяцев (лет) при повторных визитах.
Какое лечение синдрома Рейно?
Цель лечения состоит в предотвращении эпизодов синдрома Рейно, а в случае вторичного синдрома Рейно, в предотвращении повреждения тканей. Вы можете достигнуть этого защищая себя от холода и избегая провоцирующих факторов, таких как сильный эмоциональный стресс, курение, прием некоторых лекарств (например, неселективных бета-адреноблокаторов), а также вибрации и употребления наркотиков. В некоторых случаях врач назначает специальное лечение.
Защита от холода
Для того чтобы не возникали приступы синдрома Рейно, Вы должны избегать охлаждения тела.
- Тепло одевайтесь в холодную погоду и в переходные сезоны весна-осень.
- Носите шапку в холодную погоду, так как Ваше тело теряет тепло через кожу головы. Закрывайте уши и часть лица шарфом.
- Носите свободную обувь, которая не нарушает циркуляцию крови в стопах.
- Надевайте теплые носки и/или используйте толстые стельки.
- Носите варежки, они теплее, чем перчатки.
- Всегда имейте с собой свитер или жакет, даже летом. Они могут Вам понадобиться в холодных, кондиционируемых помещениях.
- Используйте фланелевое постельное белье или подкладку одеяла. Пользуйтесь специальным электрическим одеялом для согревания постели. Если ваши руки и ноги замерзают во время сна, надевайте носки и варежки перед тем как лечь в постель.
- Следите за поддержанием достаточно высокой температуры в квартире.
- Включайте теплый душ или наполняйте ванну еще до того, как начнете мыться, чтобы не соприкасаться с холодной водой. Всегда закрывайте дверь ванной для сохранения высокой температуры внутри.
- Обращайтесь к друзьям или родственникам за помощью. Например, попросите кого-нибудь заводить машину в холодный день. Избегайте домашних дел, связанных с погружение рук в холодную воду.
- Надевайте варежки или перчатки, перед тем как достать пищу из холодильника.
- Используйте специальные контейнеры, перчатки или хваталки для того, чтобы держать посуду с холодными напитками или пищей.
- Мойте и чистите овощи в теплой воде.
Плохой кровоток может приводить к сухости кожи. Это также может вызвать трещины, заусеницы, болезненные язвочки, которые заживают дольше, чем обычно. Вот несколько рекомендаций, которые помогут Вам защитить кожу:
- Используйте кремы с ланолином каждый день для кистей и стоп с целью предотвращения трещин кожи.
- Мойте руки мягким, содержащим крем мылом. Аккуратно очищайте кожу между пальцами, не травмируя ее.
- Каждый день тщательно проверяйте кожу кистей и стоп на предмет появления язв. Если вы заметили язву, не смазывайте ее мазью, сохраняйте поверхность чистой (можно использовать р-р фурациллина и забинтовать палец). Сразу же обратитесь к врачу.
- Защищайте Ваши ногти. Используйте специальные лосьоны для смягчения кутикул. Не обрезайте кожную кутикулу и не используете острые инструменты, чтобы сдвинуть ее. Можно аккуратно убрать кутикулу специальной ватной палочкой, смоченной в жидкости для удаления кутикулы. Обрезая ногти, не оставляйте острых неровных углов, травмирующих кожу.
- Надевайте резиновые перчатки, когда моете посуду.
- Будьте внимательны при выполнении действий, оказывающих давление на Ваши пальцы, например, печатанье на компьютере, игра на гитаре или пианино. Такой вид давления может привести к сужению Ваших сосудов, что провоцирует эпизоды синдрома Рейно.
- Носите одежду из натуральных волокон, таких как шерсть или хлопок.
Большинство людей с первичным синдромом Рейно не нуждаются в приеме лекарственных препаратов, однако, в ряде случаев необходимо принимать препараты в холодное время года. У больных с вторичным синдромом Рейно выраженность проявлений заболевания, как правило, больше и имеется высокий риск развития язв на кончиках пальцев, что требует назначения специальной терапии. Доказано, что препараты, назначаемые при артериальной гипертензии и ишемической болезни сердца, также эффективны и безопасны при лечении синдрома Рейно. К этим препаратам относятся блокаторы кальциевых каналов, такие как нифедипин, амлодипин и др.
При приеме некоторых их этих лекарств могут возникать побочные эффекты: головная боль, сердцебиение, легкое головокружение, задержка жидкости в организме (отеки). Сразу же сообщайте врачу о развитии побочных реакций.
Оперативное лечение
Хирургическое вмешательство оправдано лишь в редких случаях, например при механическом сдавлении сосудов извне.
Такая операция как симпатэктомия оказывает, как правило, временный и незначительный эффект.
- Не курите. Длительное курение приводит к сужению кровеносных сосудов. Кроме того, лекарства, применяемые для лечения синдрома Рейно, более эффективны у некурящих.
- Обсудите с врачом возможность занятий аэробикой.
- Избегайте эмоционального стресса. Узнайте у врача о релаксационных (расслабляющих) процедурах и других методах, снимающих стресс.
- При назначении каких-либо новых препаратов по поводу других заболеваний всегда предупреждайте врачей, что у вас имеется синдром Рейно, так как некоторые лекарства могут вызывать сужение сосудов и ухудшать течение синдрома Рейно.
Как себя вести во время приступов синдрома Рейно?
Во время приступа не волнуйтесь, по возможности зайдите в теплое помещение или спрячьте руки под теплую одежду. Затем сделайте следующее:
- Разотрите Ваши кисти и стопы. Обязательно двигайтесь, для того чтобы быстрее восстановить кровоток.
- Держите руки под теплой – не горячей – водой до тех пор, пока они не примут нормальный цвет. Не используйте бутылку с горячей водой или грелку, которые могут вызвать повреждение кожи.
- В самом начале приступа, когда Вы только почувствовали, что руки начинают мерзнуть, поднимите их над головой и слегка встряхните.
Более подробную информацию о синдроме Рейно, его лечении, а также заболеваниях, которые сопровождаются вторичных синдромом Рейно, Вы можете получить у специалистов в Институте ревматологии РАМН.
Что такое болезнь и синдром Рейно?
Болезнь Рейно — заболевание, характеризующееся приступообразными расстройствами артериального кровоснабжения преимущественно кистей и стоп, приводящими к трофическим нарушениям тканей.
Синдром Рейно — аналогичный по клиническим проявлениям(болезни Рейно) вторичный симптомокомплекс при различных по своей природе заболеваниях или внешних повреждающих воздействиях(заболевания сосудистой системы, коллагенозы, патология крови, заболевания с компрессионным нейрососудистым синдромом, отравления и повышенная чувствительность к лекарственным средствам, неврологические заболевания, реже при гипотиреозе, первичной легочной гипертензии, первичном билиарном циррозе печени, остеохондропатиях).
Составляет 70-85% от общего числа больных с приступообразными расстройствами кровообращения в конечностях.
Каковы причины и факторы риска развития болезни и синдрома Рейно?
Предраспологающими факторами являются:
- наследственность,
- конституциональный дефицит сосудодвигательной иннервации концевых сосудов,
- психогенные факторы,
- травмы центральной нервной системы,
- хронические отравления никотином, алкоголем,
- эндокринные расстройства,
- инфекционные заболевания,
- переутомление и перегревание.
Особое значение играют метеотропные воздействия и профессиональные вредности:
- люди живущие в условиях сырого и холодного климата,
- рабочие химических производств,
- шахтеры, рыбаки, заготовители леса.
Также высокая заболеваемость наблюдается у людей, часто перенапрягающие кисти и пальцы рук: доярки, машинистки, пианисты и др.
Какие симптомы болезни и синдрома Рейно?
Болезнь Рейно наблюдается преимущественно у молодых женщин(более 90%) в возрасте 25-35 лет, очень редко у детей и пожилых лиц./
Для болезни Рейно характерна строгая симметричность поражения. Руки поражаются раньше чем ноги.
При I стадии отмечаются кратковременные приступы в ответ на холодовое или психоэмоциональное воздействие, в виде похолодания, бледности, потери чувствительности пальцев. В них появляется ломящая боль, чувство жжения.
При прекращении воздействия холода и согревании симптомы проходят.
II стадия наступает в среднем через 6 месяце и отличается от первой увеличением продолжительности приступов, резко возрастает чувствительность к холоду.
После бледности наступает глубокая синюшность пальцев, иногда с умеренной отечностью. Боль интенсивная, жгучая или разрывающая.
III стадия наступает через 1-3 года от начала заболевания и наблюдается у меньшей части больных.
Сопровождается всеми, но более выраженными симптомами предыдущей стадии. Отличительной особенностью являются значительные трофические нарушения:
- болезненные язвочки на кончиках пальцев,
- повышенная ранимость пальцев
- абсолютная непереносимость низких температур
IV стадия характеризуется: постоянным болевым синдромом и интоксикацией.
Пораженные пальцы утолщены, суставы тугоподвижны, синюшность кожи постоянная, нередко возникает сухой некроз ногтевых фаланг.
Диагностика болезни и синдрома Рейно.
Главная задача — отличить болезнь от синдрома Рейно.
Методы диагностики:
- холодовая проба,
- рентгенография костей,
- тепловидение,
- капилляроскопия,
- реовазо и плетизмография,
- диагностика заболеваний, сопровождающимися вазоспастическими нарушениями.
Лечение болезни и синдрома Рейно.
Консервативная терапия включает в себя:
- устранение факторов риска,
- седативная терапия,
- устранение сосудистого спазма,
- борьба с болью,
- улучшение микроциркуляции,
- коррекция реологических нарушений,
- борьба с аутосенсибилизацией и коррекция иммунодефицита,
- улучшение питания тканей и укрепление сосудистой стенки.
Следует помнить беременность и роды нередко приводят к спонтанному излечению болезни Рейно.
При неэффективности консервативного лечения ставят показания к хирургическим вмешательствам:
-
Десимпатизация:
- Открытое вмешательство
- Эндоскопичекие методы
- Ампутация и экзартикуляция пораженных фаланг пальцев. крайняя и вынужденная мера, выполняющаяся менее чем у 1% больных
Для получения дополнительной информации о болезни и синдроме Рейно, диагностике и вариантах лечения, пожалуйста, свяжитесь с центром сосудистой хирургии клинической больницы № 122.
Запишитесь на прием
Сосудистый центр им. Т.Топпера оказывает квалифицированную помощь по всем видам заболеваний сосудов.
Синдром Рейно в практике терапевта
Алекперов Р.Т. Старовойтова М.Н.
Синдром Рейно (СР) представляет собой эпизоды преходящей дигитальной ишемии вследствие вазоконстрикции дигитальных артерий, прекапиллярных артериол и кожных артерио–венозных шунтов под влиянием холодной температуры и эмоционального стресса.
Синдром впервые был описан Maurice Raynaud в 1862 г. как «локальная асфиксия конечностей» [1], а Thomas Lewis в дальнейшем ввел разделение его на первичную болезнь Рейно и вторичный феномен Рейно [2].
Эпидемиология
Распространенность СР, по результатам эпидемиологических исследований, в разных странах колеблется от 2,1 до 16,8%. Различия распространенности СР, полученные в отдельных работах, частично объясняются тем, что в разных исследованиях результаты получены с помощью почтовых или телефонных опросов, вопросников, распространяемых случайным образом среди населения, или включением в исследование только лиц, обратившихся за врачебной консультацией по поводу субъективных ощущений, сопровождающих СР. В Европе наибольшая частота отмечается в Великобритании и во Франции, а наименьшая – в Испании и Италии. Эти данные подтверждают известное положение о том, что в странах с относительно холодным климатом частота СР существенно выше, чем в странах с более теплым климатом [3]. Пик заболеваемости приходится на 2–3 декады жизни. Среди больных СР преобладают женщины и, по данным разных авторов, соотношение женщин и мужчин колеблется от 2:1 до 8:1 [4,5]. Возраст начала СР у женщин значительно меньше, чем у мужчин [6]. С возрастом отмечается тенденция к повышению доли мужчин среди лиц с СР. Так, в одном из исследований соотношение мужчины/женщины в возрасте до 50 лет составляло 1:5,2, а в более старшей возрастной группе – 1:1,1 [7].
Патогенез
Несмотря на то, что после первого описания прошло почти 150 лет, патофизиология синдрома Рейно остается не до конца ясной и, по–видимому, СР является мультифакториальным заболеванием. Считается, что причиной чрезмерно выраженного вазоспазма в ответ на провоцирующие стимулы является дефект центральных и локальных механизмов регуляции сосудистого тонуса. Среди этих факторов важными представляются сосудистые эндотелиальные, внутрисосудистые и нейрональные нарушения. При вторичном СР существенным фактором также являются структурные изменения сосудов [8]. Ключевую роль в генезе СР играет дисбаланс между вазодилататорами и вазоконстрикторами вследствие нарушений нейрогенного контроля сосудистого тонуса и продуцируемых в гемоциркуляцию медиаторов [9]. Среди сосудистых медиаторов большое значение придается изменениям продукции оксида азота, эндотелина–1, серотонина, тромбоксана и ангиотензина, уровень которых у больных СР повышается под воздействием холода [10]. Кроме того, регуляция сосудистого тонуса зависит не только от гуморальных сосудорасширяющих медиаторв, но также и от нейропептидов, выделяемых из соответствущих нервных окончаний. Нарушения баланса ряда нейрональных медиаторов, включая связанный с геном кальцитонина пептид, нейропептид Y и агенты, взаимодействующие с α –адренорецепторами также приводят к недостаточной вазодилатации и повышенной вазоконстрикции. Наряду с этим, имеет значение активация тромбоцитов к окислительному стрессу [11].
Классификация
СР разделяют на первичный (идиопатический, или болезнь Рейно ) и вторичный, ассоциированный с другими заболеваниями [12]. Для верификации варианта предложены диагностические критерии первичного [13] и вторичного [14] СР, основанные на клинических особенностях, данных лабораторных и инструментальных исследований (табл. 1). В большинстве случаев СР является идиопатическим, что составляет 80–90% от общего числа больных [15,16].
Необходимо отметить, что антинуклеарный фактор (АНФ) имеет относительно низкую прогностическую ценность для заболеваний соединительной ткани (30%), тогда как выявление специфических аутоантител значительно повышает вероятность вторичного характера СР. Приблизительно у 15–20% больных СР, у которых выявляются специфические аутоантитела и/или капилляроскопические изменения, но отсутствуют симптомы заболеваний соединительной ткани, в дальнейшем (обычно в течение двух лет) развивается то или иное заболевание соединительной ткани. Клиническая значимость СР обусловлена его высокой распространенностью в популяции и частой ассоциацией с другими, нередко угрожающими жизни больных, заболеваниями (табл. 2). Наиболее часто вторичный СР ассоциируется с системной склеродермией, системной красной волчанкой, другими заболеваниями соединительной ткани, гематологическими нарушениями и приемом некоторых лекарств.
Клиника
Факторами, провоцирующими вазоспастические реакции, которые еще называют атаками Рейно, являются низкая температура окружающей среды и/или эмоциональный стресс. Клинически СР проявляется четко отграниченными участками последовательно измененной окраски кожи пальцев: бледная–синяя–красная (так называемый трехфазный СР). Первые две фазы изменения окраски отражают состояние вазоспазма и гипоксии, а по окончании атаки вазоспазма вследствие реактивной гиперемии кожа приобретает ярко–красную окраску. Классические трехфазные атаки Рейно отмечаются только у 15% больных, тогда как в большинстве случаев (в 85%) наблюдаются двухфазные изменения окраски [17]. Значительная часть больных предъявляет жалобы на сенсорные нарушения (онемение, покалывание, боль) во время атаки Рейно.
Синдром Рейно имеет некоторые клинические особенности:
• Наиболее часто изменения окраски наблюдаются на пальцах кистей.
• Изменения начинаются на одном пальце, в дальнейшем распространяются на другие пальцы и становятся симметричными на обеих кистях.
• Наиболее часто вовлекаются II–IV пальцы кистей, большой палец обычно остается интактным.
• Изменения окраски кожи может отмечаться и на других участках: ушные раковины, кончик носа, лицо, над коленями.
• Во время атак Рейно возможно появление сетчатого ливедо на конечностях, которое проходит после завершения вазоспазма.
• В редких случаях отмечается поражение языка, что проявляется его онемением и преходящими нарушениями речи (становится невнятной, смазанной).
Вазоспазм обычно длится 15–20 мин и завершается быстрым восстановлением кровотока, о чем свидетельствует интенсивно розовая окраска кожи (реактивная гиперемия). В то же время частота и продолжительность эпизодов вазоспазма могут варьировать как у различных больных, так и у одних и тех же пациентов в разное время года (зимой более интенсивные, чем летом).
Диагностика
СР устанавливается в первую очередь на основании жалоб и клинических симптомов заболевания. Диагноз СР считается возможным при положительном ответе на следующие три вопроса:
— Отмечается ли необычная чувствительность пальцев к холоду?
— Изменяется ли цвет пальцев под воздействием холода?
— Становятся ли они белыми и/или синеватыми ?
При этом надо учитывать, что чувствительность пальцев кистей к холоду отмечается и среди абсолютно здоровых людей. Так, при опросе приблизительно 7 тыс. человек, почти 12% из них ответили утвердительно на вопрос: «Являются ли Ваши пальцы или конечности необычайно чувствительными к холодной температуре?» [18]. Кроме того, холодная кожа или не очерченная крапчатая окраска кожи пальцев, кистей и конечностей считается нормальным ответом на воздействие холода. Такой признак, как побеление пальцев, является высоко–чувствительным для СР (94–100%) и обладает высокой специфичностью (75–78%) [19].
Британской группой по исследованию склеродермии предложено следующее определение СР [20]:
• Достоверный СР – повторные эпизоды двухфазного изменения окраски кожи на холоде.
• Вероятный СР – однофазное изменение окраски кожи, сопровождающееся онемением или парестезией под воздействием холода.
• СР нет – изменения окраски кожи под воздействием холода отсутствуют.
У всех больных со впервые выявленным СР необходимо проводить специальные исследования с целью дифференциальной диагностики первичного и вторичного характера патологии.
В первую очередь следует уточнить:
• имеются ли у пациента симптомы заболеваний соединительной ткани, с которыми наиболее часто ассоциируется СР (артриты, миалгии, лихорадка, «сухой» синдром. кожная сыпь, кардиопульмональные нарушения);
• принимает ли больной на момент исследования какие–либо препараты, особенно химиотерапевтические средства;
• подвергается ли больной вибрации или другим механическим воздействиям, травмирующим кисти;
• связаны ли эпизоды синдрома Рейно с определенными позиционными изменениями.
Наряду с диагностикой СР как такового, не менее важным является определение клинической формы. Первичные СР в большинстве случаев имеют умеренно выраженный характер и только у 12% больных симптомы болезни значительно выражены [21]. Средний возраст начала первичного СР составляет 14 лет и только в 27% случаев он развивается в возрасте 40 лет и старше [22]. У 1/4 больных СР встречается у родственников первой линии [23].
Несмотря на идентичность клинических проявлений первичного и вторичного СР, при этих двух состояниях имеются некоторые различия в отдельных признаках. На вероятность вторичного характера СР указывают следующие признаки:
• поздний возраст начала,
• мужской пол,
• болезненные эпизоды вазоспазма с признаками тканевой ишемии (изъязвления),
• асимметричный характер атак.
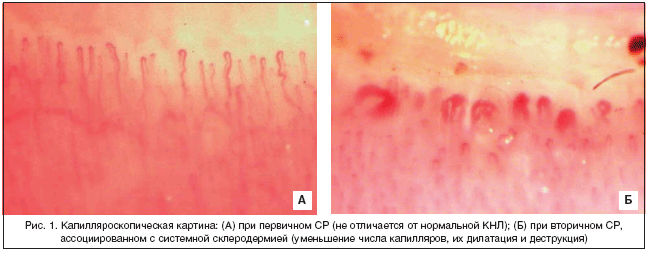
Необходимо учитывать, что клинические признаки ассоциированного с СР заболевания могут развиться по истечении нескольких месяцев или лет после начала СР. Инструментальные и лабораторные методы исследования направлены прежде всего на уточнение характера синдрома Рейно – первичный или вторичный. Наиболее информативной среди инструментальных методов является капилляроскопия ногтевого ложа (КНЛ). Метод позволяет визуально оценить локальную капиллярную сеть ногтевого ложа и выявить структурные изменения капилляров и нарушения капиллярного кровотока. При первичном СР структурные изменения капилляров отсутствуют, но выявляются функциональные нарушения в виде выраженного снижения скорости кровотока в капиллярах или внутрикапиллярного стаза (рис. 1А). Для вторичного СР характерны изменения размеров и формы капиллярных петель, редукция капиллярной сети (рис. 1Б).
В целях дифференциации первичного и вторичного СР используют также ряд других инструментальных исследований.
Лазер Допплер флоуметрия – оценка кожного кровотока; применение провокационных тестов выявляет повышенный вазоспазм и снижение вазодилатационного потенциала.
Термография – косвенная оценка кровотока по уровню температуры кожи; время восстановления исходной температуры кожи после охлаждения и градиент tо вдоль пальца отражают выраженность поражения сосудов [24]. Различия температуры между подушечкой пальцев и тыльной поверхностью кисти более 1оС при температуре 30оС имеет положительную и негативную прогностическую ценность (70 и 82% соответственно) для выявления СР, вторичного по отношению к системной склеродермии (ССД) [25].
Плетизмография – измерение давления крови в пальцевой артерии; снижение давления на 70% и больше, после локального охлаждения, указывает на вторичный характер СР (чувствительность 97%); для ССД характерно снижение давления до 0 при 30оС (специфичность 100%).
Цветное Допплер УЗ–сканирование – визуализация и измерение диаметра дигитальной артерии, оценка скорости кровотока; позволяет дифференцировать первичный и вторичный СР.
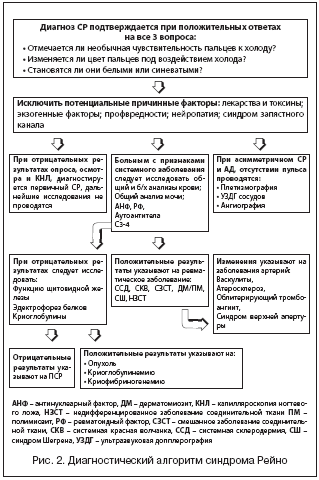
Для ранней дифференциальной диагностики первичного и вторичного СР рекомендуется придерживаться алгоритма, показанного на рисунке 2.
Дифференциальную диагностику синдрома Рейно следует проводить в первую очерель с акроцианозом – состоянием, характеризующимся продолжительным цианозом кистей или стоп, который усиливается под влиянием холода.
Некоторые состояния могут быть ошибочно расценены, как синдром Рейно. К ним относятся карпальный туннельный синдром, рефлекторная симпатическая дистрофия, синдром верхней апертуры. Все эти синдромы связаны с механическим повреждением нервно–сосудистого пучка верхних конечностей.
Особое внимание следует обратить на прием таких препаратов, как α –интерферон, противоопухолевые средства (цисплатин, блеомицин, винбластин и др.), β –адреноблокаторы и бромокриптин.
Сетчатое ливедо наблюдается также при васкулитах, антифосфолипидном синдроме и окклюзивных заболеваниях периферических сосудов, при которых в отличие от СР этот признак имеет устойчивый характер.
На замерзание конечностей, их онемение и покалывание довольно часто жалуются больные с заболеваниями периферических сосудов, сопровождающимися снижением кровотока и ишемией. При СР, в отличие от заболеваний периферических сосудов, указанные симптомы наблюдаются только во время вазоспазма и полностью проходят после восстановления исходного кровотока.
Течение и прогноз
Первичный СР имеет благоприятное течение и прогноз. В то же время при длительном наблюдении 307 женщин с СР (в среднем 12 лет) у 38% из них изменений не наблюдалось, у 36% отмечалось уменьшение частоты и выраженности атак Рейно, в 16% наоборот – нарастание выраженности клинических симптомов, а еще в 10% – проявления СР прошли [26]. При проспективном наблюдении больных СР в течение 3 лет DeAngelis R, и соавт. установили развитие заболевания соединительной ткани у 10% больных с исходным диагнозом вероятно вторичный СР и ни в одном случае первичного СР [27]. При более длительном наблюдении, в течение 12 лет, отмечалось развитие заболевания соединительной ткани уже у 30% больных с вероятно вторичным СР, а также у 9% больных с первичным СР [28]. В рамках Фрамингемского исследования было показано, что у 81 из 639 (12,6%) больных СР в среднем через 10,4 лет (0,6–27,9 лет) развились признаки другого заболевания [29]. Наиболее часто отмечалось развитие системной склеродермии (у 53 из 81 или 65% больных) и смешанного заболевания соединительной ткани (у 8 из 81 или 10% больных). При вторичном СР прогноз определяется в первую очередь заболеванием, с которым отмечается ассоциация.
Лечение
Всем больным как с первичным, так и вторичным синдромом Рейно рекомендуется исключить охлаждение, курение, контакт с химическими и другими факторами, провоцирующими вазоспазм в быту и на производстве. Следует избегать стрессовых ситуаций, резких смен температур, сохранять тепло всего тела и особенно кистей и стоп (носить теплую одежду, головной убор, варежки вместо перчаток, термобелье и др.). Выявление и устранение провоцирующих факторов (холод, вибрация и др.) является основой терапии профессионального СР. Лечение основного заболевания, направленное на устранение сосудистых нарушений, снижение активности патологического процесса, дает положительный эффект в отношении проявлений вторичного СР.
В случаях частых и продолжительных эпизодов вазоспазма при первичном СР и практически во всех случаях вторичного СР необходимо назначение лекарственной терапии. Для лечения СР применяют препараты с вазодилатирующим действием или средства, влияющие на реологические свойства крови.
Среди вазодилататоров эффективными средствами терапии СР являются блокаторы кальциевых каналов, которые считаются средствами первой линии при СР, препаратом выбора является нифедипин, который назначается в дозе 30–60 мг/сут отдельными курсами или длительно. У трети больных могут наблюдаться побочные явления: рефракторная тахикардия, головная боль, гиперемия лица, отеки лодыжек и др. Предпочтение отдается нифедипину пролонгированного действия из–за уменьшения частоты нежелательных явлений. При непереносимости нифедипина возможно назначение других блокаторов кальциевых каналов (амлодипин, исрадипин и фелодипин, относящихся к длительно действующим препаратам), однако их терапевтический эффект несколько ниже. Амлодипин назначается один раз в сутки в дозе 5 мг, при недостаточном эффекте суточная доза может быть повышена до 10 мг. Наиболее распространенным побочным эффектом амлодипина является отек лодыжек. Исрадипин назначается в дозе 2,5 мг 2 раза в сутки. Побочные эффекты в виде головных болей и гиперемии обычно носят умеренно выраженный характер. Фелодипин применяют в дозе 10 мг 1 раз в сутки, преимущественно в виде лекарственных форм, обеспечивающих постепенное высвобождение лекарственного вещества. Блокаторы кальциевых каналов подавляют активацию тромбоцитов, что также оказывает благоприятное действие при СР.
Эффект препаратов выражается в урежении частоты атак СР и их продолжительности, а его длительное использование приводит к обратному развитию сосудисто–трофических нарушений. По сравнению со вторичным у больных первичным СР терапевтический эффект обычно проявляется в бoльшей степени. При длительном приеме нифедипина в больших дозах возможны парестезии, боли в мышцах, а также развитие толерантности и уменьшение лечебного действия препарата.
При прогрессирующем характере СР рекомендуется применение Вазапростана® (простагландин Е1), который обладает выраженным сосудорасширяющим действием, ингибирует активность и агрегацию тромбоцитов, снижает тромбообразование, оказывает положительное действие на эндотелий и др.
Препарат вводится внутривенно капельно в дозе 20–40 мкг альпростадила в 100–200 мл физиологического раствора в течение 1–2 часов ежедневно; на курс 15–20 инфузий. Первоначальное действие может выявиться уже после 2–3 инфузий, но более стойкий эффект отмечается после окончания курса терапии и выражается в снижении частоты, продолжительности и интенсивности атак синдрома Рейно, уменьшении зябкости, онемения и ишемических болей, а также язвенно–некротических изменений в области конечностей, вплоть до полного заживления язв у 1/3 больных. Положительное действие Вазапростана® обычно сохраняется в течение 4–6 месяцев; рекомендуется проводить повторные курсы лечения (2 раза в год).
При недостаточном эффекте эксперты EULAR рекомендуют присоединять к терапии сосудистых нарушений инфузионные простаноиды (илопрост и внутривенный эпопростенол – иломидин). Препараты оказывают выраженное сосудорасширяющее действие, применяются для лечения выраженного синдрома Рейно, преимущественно вторичного, ассоциированного с системной склеродермией, с активными дигитальными язвами, легочной гипертензией.
Из других препаратов, обладающих выраженным вазодилатирующим действием, можно отметить блокаторы рецепторов I типа ангиотензина II (лозартан). Эффект от препарата был более выражен у пациентов с первичным СР, заключался в уменьшении частоты приступов вазоспазма.
В лечении СР применяется ряд вазодилататоров (нитроглицерин трансдермальный, гидралазин, папаверин, миноксидил, производные никотиновой кислоты), которые могут быть эффективными у отдельных больных главным образом при первичном СР. Однако частое развитие побочных эффектов (системная гипотензия, головная боль) ограничивает применение этих препаратов. Результаты исследований эффективности ингибиторов ангиотензинпревращающего фермента у больных СР весьма противоречивы. В настоящее время препараты этой группы не нашли широкого применения в клинической практике.
В комплексном лечении первичного СР также могут использоваться ангиопротекторы и Гинкго Билоба – растительный препарат, обладающий умеренным вазоактивным эффектом (уменьшает число атак СР при длительном использовании).
Применение симпатолитических препаратов обосновано тем, что адренергическая стимуляция играет важную роль в вазоконстрикции. Празозин достоверно уменьшает выраженность и частоту вазоспазма у больных с первичным СР.
Большое значение в терапии вторичного СР имеют препараты, улучшающие реологические свойства крови, снижающие вязкость и обладающие антиагрегационным эффектом: дипиридамол по 75 мг и более в сутки; пентоксифиллин в дозе 800–1200 мг/сут внутрь и внутривенно; низкомолекулярные декстраны (реополиглюкин и др.) – внутривенно капельно по 200–400 мл, на курс 10 вливаний. Возможно использование антикоагулянтов, чаще при вторичном СР, при наличии признаков тромбоза.
При лечении СР следует учитывать необходимость длительной многолетней терапии и нередко комплексное применение препаратов разных групп.
Медикаментозную терапию СР рекомендуется сочетать с применением других методов лечения: гипербарическая оксигенация, рефлексотерапия, психотерапия, физиотерапия, дигитальная симпатэктомия. Симпатэктомия может использоваться при отсутствии быстрого эффекта от медикаментозной терапии, как вспомогательная мера в комплексной терапии тяжелого СР. Временная химическая симпатэктомия (лидокаин и др.) может быть предпочтительна, как дополнительное воздействие на острый вазоспазм при критической дигитальной ишемии; активная медикаментозная терапия при этом продолжается и может оказаться более успешной.
Таким образом, врач имеет в своем распоряжении достаточно широкий арсенал терапевтического воздействия на СР и связанные с ним сосудисто–трофические нарушения.
В большинстве случаев СР представляет собой заболевание, характеризующееся благоприятным прогнозом и стабильным течением. В дебюте заболевания, особенно при наличии факторов риска его вторичного характера, все больные СР подлежат диспансеризации и врачебному осмотру один раз в год. Пациенты должны быть предупреждены о необходимости дополнительного визита к врачу при появлении новых симптомов, указывающих на возможное развитие заболеваний, с которыми наиболее часто ассоциируется СР, прежде всего системных заболеваний соединительной ткани.


Литература
1. Raynaud M. London: New Sydenham Society; 1862. Local Asphyxia and Symmetrical Gangrene of the Extremities.
2. Lewis T. Experiments relating to the peripheral mechanisms involved in spasmodic arrest of the circulation in the fingers, a variety of Raynaud’s disease. Heart. 1929;15:7–101.
3. Maricq HR, Carpentier, PH, Weinrich, MC, et al. Geographic variation in the prevalence of Raynaud’s phenomenon: a 5 region comparison. J Rheumatol 1997; 24:879
4. Harada N, Ueda A, Takegata S. Prevalence of Raynaud’s phenomenon in Japanese males and females. J Clin Epidemiol. 1991;44(7):649–655. Voulgari PV, Alamanos Y, Papazisi D, Christou K, et al. Prevalence of Raynaud’s phenomenon in a healthy Greek population. Ann Rheum Dis. 2000; 59(3):206–210.
5. Riera G, Vilardell M, Vaque J, Fonollosa V, Bermejo B. Prevalence of Raynaud’s phenomenon in a healthy Spanish population. J Rheumatol 1993; 20(1):66–69.
6. Riera G, Vilardell M, Vaque J, Fonollosa V, Bermejo B. Prevalence of Raynaud’s phenomenon in a healthy Spanish population. J Rheumatol 1993; 20(1):66–69.
7. Harada N, Ueda A, Takegata S. Prevalence of Raynaud’s phenomenon in Japanese males and females. J Clin Epidemiol. 1991;44(7):649–655.
8. Bakst R, Merola JF, Franks AG Jr, Sanchez M. Raynaud’s phenomenon: pathogenesis and management. J Am Acad Dermatol. 2008;59(4):633–653.
9. Kaheleh B, Matucci–Cerinic M. Raynaud’s phenomenon and scleroderma. Dysregulated neuroendothelial control of vascular tone. Arthritis Rheum. 1995;38:1–4
10. Furspan PB, Chatterjee S, Freedman RR. Increased tyrosine phosphorylation mediates the cooling–induced contraction and increased vascular reactivity of Raynaud’s disease. Arthritis Rheum 2004;50(5):1578–1585
11. Cooke JP, Marshall JM. Mechanisms of Raynaud’s disease. Vasc Med 2005;10:293–307. Bakst R, Merola JE, Franks AG Jr, Sanchez M. Raynaud’s phenomenon: pathogenesis and management. J Am Acad Dermatol. 2008;59:633–653
12. Lewis T. Experiments relating to the peripheral mechanisms involved in spasmodic arrest of the circulation in the fingers, a variety of Raynaud’s disease. Heart. 1929;15:7–101.
13. EC, Medsger TR. Raynaud’s phenomenon: a proposal for classification. Clin Exp Rheumatol 1992; 10:485–488] и вторичного [Kallenberg CG. Early detection of connective tissue disease in patients with Raynaud’s phenomenon. Rheum Dis Clin North Am 1990;16:11–30
14. Kallenberg CG. Early detection of connective tissue disease in patients with Raynaud’s phenomenon. Rheum Dis Clin North Am 1990;16:11–30
15. Riera G, Vilardell M, Vaque J, Fonollosa V, Bermejo B. Prevalence of Raynaud’s phenomenon in a healthy Spanish population. J Rheumatol 1993; 20(1):66–69.
16. De Angelis R, Salaffi F, Grassi W. Raynaud’s phenomenon: prevalence in an Italian population sample. Clin Rheumatol. 2006; 25(4):506–510
17. Voulgari PV, Alamanos Y, Papazisi D, Christou K, et al. Prevalence of Raynaud’s phenomenon in a healthy Greek population. Ann Rheum Dis. 2000; 59(3):206–210.
18. Maricq HR, Weinrich MC, Keil JE, Smith EA, et al. Prevalence of scleroderma spectrum disorders in the general population of South Carolina. Arhritis Rheum 1989;32:998–1006
19. Palmer K, Griffin M, Syddall H, Pannett B, Cooper C, Coggon D. Prevalence of Raynaud’s phenomenon in Great Britain and its relation to hand transmitted vibration: a national postal survey. Occup Environ Med. 2000 July; 57(7): 448–452.
20. Brennan P, Silman A, Black C, Bernstein R, et al. Validity and reliability of three methods used in the diagnosis of Raynaud’s phenomenon. The UK Scleroderma Study Group. Br J Rheumatol 1993; 32:357–61
21. Raynaud;s Treatment Study Investigatirs. Comparison of sustained–release nifedipine and temperature biofeedback for treatment of primary Raynaud phenomenon. Results from a randomized clinical trial with 1–year follow–up. Arch Intern Med 2000; 160:1101–1108
22. Planchon B, Pistorius MA, Beurrier P, De Faucal P.Primary Raynaud’s phenomenon. Age of onset and pathogenesis in a prospective study of 424 patients. Angiology 1994; 45:677–686]. У 1/4 больных СР встречается у родственников первой–линии [Freedman RR, Mayes MD. Familial aggregation of primary Raynaud’s disease. Arthritis Rheum 1996; 39:1189–1191
23. Herrick AL, Clark S. Ann Rheum Dis 1998; 57:70–78
24. Anderson ME, Moore TL, Lunt M, Herrick AL. The ‘distal–dorsal difference’: a thermographic parameter by which to differentiate between primary and secondary Raynaud’s phenomenon. Rheumatology 2007 46(3):533–538
25. Keberle M et al. Rhematology 2000; 39:1206
26. Gifford RW, Hines EA. Raynaud’s disease among women and girls. Circulation 1957; 16:1012–1021
27. DeAngelis R,Del Medico P, Blasetti P, Cervini C. Raynaud’s phenomenon: clinical spectrum of 118 patients. Clin Rheumatol 2003; 22(4–5):279–284
28. Ziegler S, Brunner M, Eigenbauer E, Minar E. Long–term outcome of primary Raynaud’s phenomenon and its conversion to connective tissue disease: a 12–year retrospective patient analysis. Scand J Rheumatol. 2003;32(6):343–247.
29. Spencer–Green G. Outcomes in primary Raynaud phenomenon: a meta–analysis of the frequency, rates, and predictors of transition to secondary diseases. Arch Intern Med 1998;158:595–600.
30. Kowal–Bielecka O. Landewe R. Avouac J. Chwiesko S. Miniati I. Czirjak L. Clements P. Denton C. Farge D. Fligelstone K. Foldari I. Furst D.E. Muller–Lander U. Seibold J. Silver R.M. Takehara K. Toth B.G. Tyndall A. Valentini G. van den Hoogen F. Wigley F. Zulian F. Matucci–Cerinic M.; EUSTAR Co–Authors. EULAR recommendations for the treatment of systemic sclerosis: a report from the EULAR Scleroderma Trials and Research group (EUSTAR). Ann. Rhеum. Dis 2009 May; 68 (5):620–8.