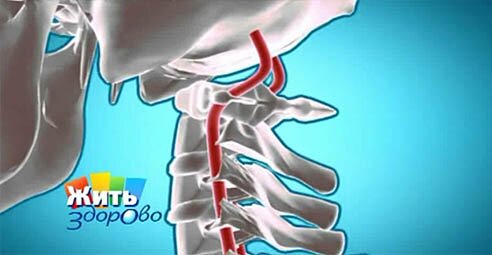
Вертебро-базилярная недостаточность (ВБН)
Вертебрально-базилярная недостаточность (синонимы Вертебро-базилярная недостаточность и ВБН ) – обратимое нарушение функций мозга, вызванное уменьшением кровоснабжения области, питаемой позвоночными и основной артериями.
Синоним «Синдром вертебробазилярной артериальной системы» — это официальное название вертебро-базилярной недостаточности.
По причине вариабельности проявлений вертебро-базилярной недостаточности, обилие субъективной симптоматики, сложности при инструментально-лабораторной диагностики вертебро-базилярной недостаточности и того, что клиническая картина напоминает целый ряд других патологических состояний – в клинической практике часто происходит гипердиагностика ВБН, когда диагноз устанавливается без веских на то оснований.
Причины ВБН
В качестве причин вертебро-базилярной недостаточности или ВБН в настоящее время рассматривается:
1. Стенозирующее поражение магистральных сосудов, в первую очередь:
• экстракраниального отдела позвоночных
• подключичных артерий
• безымянных артерий
В большинстве случаев нарушение проходимости этих артерий вызывается атеросклеротическим поражением, при этом наиболее уязвимыми оказываются:
•первый сегмент — от начала артерии до ее входа в костный канал поперечных отростков С5 и С6 позвонков
•четвертый сегмент — фрагмент артерии от места прободения твердой мозговой оболочки до слияния с другой позвоночной артерией на границе между мостом и продолговатым мозгом, у области формирования основной артерии
Частое поражение указанных зон обусловлено локальными особенностями геометрии сосудов, предрасполагающими к возникновению участков турбулентного кровотока, повреждению эндотелия.
2. Врожденные особенности строения сосудистого русла:
•аномальное отхождение позвоночных артерий
•гипоплазия/аплазия одной из позвоночных артерий
•патологическая извитость позвоночных или основной артерий
•недостаточное развитие анастомозов на основании мозга, в первую очередь артерий виллизиева круга, ограничивающее возможности коллатерального кровоснабжения в условиях поражения магистральной артерии
3. Микроангиопатия на фоне артериальной гипертензии, сахарного диабета может быть причиной возникновения ВБН (поражение мелких мозговых артерий).
4. Сдавление позвоночных артерий патологически измененными шейными позвонками: при спондилезе, спондилолистезе, значительных размеров остеофитах (последние годы пересмотрели роль компрессионного воздействия на позвоночные артерии в качестве важной причины ВБН, хотя в ряде случаев имеется достаточно выраженная компрессия артерии при поворотах головы, которая помимо снижения кровотока по сосуду может сопровождаться и артерио-артериальными эмболиями)
5. Экстравазальная компрессия подключичной артерии гипертрофированной лестничной мышцей, гиперплазированными поперечными отростками шейных позвонков.
6. Острая травма шейного отдела позвоночника:
•транспортная (хлыстообразная травма)
•ятрогенная при неадекватных манипуляциях мануальной терапии
•неправильном выполнении гимнастических упражнений
7. Воспалительные поражение сосудистой стенки: болезнь Такаясу и другие артерииты. Наиболее уязвимыми при этом оказываются женщины детородного возраста. На фоне уже имеющейся дефектной стенки сосуда с истончением медии и утолщенной, уплотненной интимой возможно ее расслоение даже в условиях незначительной травматизации.
8. Антифосфолипидный синдром: может быть причиной сочетания нарушения проходимости экстра- и интракраниальных артерий и повышенного тромбообразования у лиц молодого возраста.
Дополнительные факторы способствующие церебральной ишмии при вертебро-базилярной недостаточности (ВБН):
•изменение реологических свойств крови и расстройств микроциркуляции с повышенным тромбобразованием
•кардиогенная эмболия (частота которых достигает 25% по данным T.Glass и соавт.,(2002)
•мелкие артерио-артериальные эмболии источником которых является рыхлый пристеночный тромб
•полная окклюзии просвета сосуда как следствие атеросклеротического стеноза позвоночной артерии с формированием пристеночного тромба
Нарастающий тромбоз позвоночной и/или основной артерии на определенном этапе своего развития может проявляться клинической картиной транзиторных ишемических атак в вертебрально-базилярной системе. Вероятность тромбоза повышается в зонах травматизации артерии, например при прохождении в костном канале поперечных отростков СVI-СII. Вероятно, провоцирующим моментом развития тромбоза позвоночной артерии в ряде случаев способно оказаться длительное пребывание в неудобной позе с вынужденным положением головы.
Данные секционных и нейровизуализационных методов исследования (в первую очередь МРТ) выявляют у больных с ВБН следующие изменения ткани головного мозга (мозгового ствола, моста, мозжечка, коры затылочных долей):
•различной давности лакунарные инфаркты
•признаки гибели нейронов и пролиферации глиальных элементов
•атрофические изменения коры больших полушарий
Эти данные, подтверждая существование органического субстрата заболевания у пациентов с ВБН, свидетельствуют о необходимости тщательного поиска причины заболевания в каждом конкретном случае.
Симптомы вертебро-базилярной недостаточности ВБН
Диагноз недостаточности кровообращения в ВВС основывается на характерном симптомокомплексе, объединяющем несколько групп клинических симптомов:
•зрительные расстройства
•глазодвигательные расстройства (и симптомы нарушения функции других черепных нервов)
•нарушения статики и координации движений
•вестибулярные (кохлеовестибулярные) нарушения
•глоточные и гортанные симптомы
•головная боль
•астенический синдром
•вегетативно-сосудистая дистония
•проводниковых симптомов (пирамидные, чувствительные)
Именно этот симптомокомплекс встречается большинства пациентов с недостаточностью кровообращения в вертебро-базилярном бассейне. При этом предположительный диагноз определяется наличием не менее двух из указанных симптомов. Они обычно кратковременны и проходят нередко самостоятельно, хотя являются признаком неблагополучия в этой системе и требуют клинического и инструментального обследования. Особенно необходим тщательный анамнез для уточнения обстоятельств возникновения тех или иных симптомов.
Ядром клинической картины вертебрально-базилярной недостаточности является развитие неврологической симптоматики, отражающей преходящую острую ишемию мозга в зонах васкуляризации периферических ветвей позвоночных и основной артерий. Вместе с тем некоторые патологические изменения могут быть выявлены у больных и после завершения ишемической атаки. У одного и того же больного с ВБН обычно сочетаются несколько клинических симптомов и синдромов, среди которых не всегда легко выделить ведущий.
Условно все симптомы ВБН можно разделить на:
• пароксизмальные (симптомы и синдромы, которые наблюдаются во время ишемической атаки)
• перманентные (отмечаются длительно и могут быть выявлены у больного в межприступном периоде).
В бассейне артерий вертебрально-базилярной системы возможно развитие:
• транзиторных ишемических атак
• ишемических инсультов различной степени тяжести, в том числе лакунарных.
Неравномерность поражения артерий приводит к тому, что ишемия мозгового ствола характеризуется мозаичностью, «пятнистостью».
Сочетание признаков и степень их выраженности определяются:
•локализацией очага поражения
•размерами очага поражения
•возможностями коллатерального кровообращения
Описанные в классической литературе неврологические синдромы относительно редко в чистом виде встречаются в практике по причине вариабельности системы кровоснабжения мозгового ствола и мозжечка. Отмечено, что во время приступов может меняться сторона преимущественных двигательных нарушений (парезы, атаксия), а также чувствительных расстройств.
1. Расстройства движения у больных ВБН характеризуются сочетанием:
•центральных парезов
•нарушений координации вследствие поражения мозжечка и его связей
Как правило, имеется сочетание динамической атаксии в конечностях и интенционного тремора, нарушений походки, одностороннего снижения мышечного тонуса.
Следует отметить, что клинически далеко не всегда удается идентифицировать вовлечение в патологический процесс зон кровоснабжения сонных или позвоночных артерий, что делает желательным применение методов нейровизуализации.
2. Сенсорные расстройства проявляются:
•симптомами выпадения с появлением гипо- или анестезии в одной конечности, половине туловища.
•возможно появление парестезий, обычно вовлекаются кожные покровы конечностей и лица.
•расстройства поверхностной и глубокой чувствительности (встречаются у четверти больных с ВБН и, как правило, обусловлены поражением вентролатерального таламуса в зонах кровоснабжения a. thalamogeniculatа или задней наружной ворсинчатой артерии)
3. Зрительные нарушения могут выражаться в виде:
•выпадение полей зрения (скотомы, гомонимная гемианопсия, корковая слепота, реже – зрительная агнозия)
•появление фотопсий
•затуманиванием зрения, неясностью видения предметов
•появление зрительных образов — «мушек», «огоньков», «звездочек» и т.п.
4. Нарушения функций черепных нервов
•глазодвигательные расстройства (диплопия, сходящееся или расходящееся косоглазие, разностояние глазных яблок по вертикали),
•периферический парез лицевого нерва
•бульбарный синдром (реже псевдобульбарный синдром)
Указанные симптомы появляются в различной комбинации, намного реже встречается их изолированное возникновение вследствие обратимой ишемии в вертебрально-базилярной системе. Следует учитывать возможность сочетанного поражения мозговых структур, кровоснабжающихся из систем сонных и позвоночных артерий.
5. Глоточные и гортанные симптомы:
•ощущение кома в горле, боли, першение в глотке, затруднение при глотании пищи, спазмы глотки и пищевода
•осиплость голоса, афония, чувство инородного тела в гортани, покашливание
6. Приступы головокружения (длительностью от нескольких минут до часов), что может быть обусловлено морфофункциональными особенностями кровоснабжения вестибулярного аппарата, его высокой чувствительностью к ишемии.
Головокружение:
•как правило, носит системный характер (в ряде случаев головокружение носит несистемный характер и пациент испытывает ощущение проваливания, укачивания, зыбкости окружающего пространства)
•проявляется ощущением вращения или прямолинейного движения окружающих предметов или собственного тела.
•характерны сопутствующие вегетативные расстройства: тошнота, рвота, обильный гипергидроз, изменение частоты сердечных сокращений и уровня артериального давления.
С течением времени интенсивность ощущения головокружения может ослабевать, при этом выявляющиеся очаговые симптомы (нистагм, атаксия) становятся более выраженными и приобретают стойкий характер.
Необходимо, однако, учитывать, что ощущение головокружения является одним из наиболее распространенных симптомов, частота которого увеличивается с возрастом.
Головокружение у больных с ВБН, так же как и у пациентов с иными формами сосудистого поражения головного мозга, может быть обусловлено страданием вестибулярного анализатора на различных уровнях, и характер его определяется не столько особенностями основного патологического процесса (атеросклероз, микроангиопатия, артериальная гипертензия), сколько локализацией очага ишемии:
•поражения периферического отдела вестибулярного аппарата
•поражение центрального отдела вестибулярного аппарата
•психиатрические расстройства
Внезапно появляющееся системное головокружение, в особенности в сочетании с остро развившейся односторонней глухотой и ощущением шума в ухе, может явиться характерным проявлением инфаркта лабиринта (хотя изолированное головокружение нечасто является единственным проявлением ВБН).
Дифференциальная диагностика вертебро-базилярной недостаточности
Сходную клиническую картину кроме вертебро-базилярной недостаточности может иметь:
•доброкачественное приступообразное позиционное головокружение (обусловленно поражением вестибулярного аппарата и не связанное с расстройствами его кровоснабжения, надежным тестом для его диагностики являются пробы Холлпайка)
•вестибулярный нейронит
•острый лабиринтит
•болезнь Меньера, гидропос лабиринта (вследствие хронического отита)
•перилимфатическая фистула (возникшей вследствие перенесенной травмы, операции)
•невринома слухового нерва
•демиелинизирующие заболевания
•нормотензивной гидроцефалии (сочетание стойких головокружений, нарушений равновесия, неустойчивости при ходьбе, когнитивные расстройства)
•эмоциональные и психические расстройствами (тревожные, депрессивные нарушения)
•патология дегенеративного и травматического характера цервикльного отдела позвоночника (шейное головокружение), а также синдром краниоцерфикального перехода
Нарушения слуха (снижение его остроты, ощущение шума в ушах) также являются частыми проявлениями ВБН. Следует, однако, учитывать, что около трети популяции старшего возраста систематически отмечают ощущение шума, при этом больше половины их них расценивают свои ощущения как интенсивные, доставляющие им значительные неудобства. В связи с этим не следует расценивать все аудиологические расстройства как проявления цереброваскулярной патологии, учитывая высокую частоту дегенеративных процессов, развивающихся в среднем ухе.
В то же время существуют данные о том, что кратковременные эпизоды (до нескольких минут) односторонней обратимой утраты слуха в сочетании с шумом в ухе и системным головокружением являются продромами тромбоза передней нижней мозжечковой артерии, что требует пристального внимания к таким пациентам. Как правило, источником нарушения слуха в этой ситуации является непосредственно улитка, крайне чувствительная к ишемии, относительно реже страдает ретрокохлеарный сегмент слухового нерва, имеющий богатую коллатеральную васкуляризацию.
Диагностика вертебро-базилярной недостаточности
В диагностике ВБН в настоящий момент наиболее доступными и безопасными стали ультразвуковые методы исследования сосудистой системы мозга:
•Ультразвуковая допплерография позволяет получать данные о проходимости позвоночных артерий, линейной скорости и направлении потоков крови в них. Компрессионно-функциональные пробы дают возможность оценить состояние и ресурсы коллатерального кровообращения, кровоток в сонных, височных, надблоковых и других артериях.
•Дуплексное сканирование демонстрирует состояние стенки артерий, характер и структуру стенозирующих образований.
•Транскраниальная допплерография (ТКДГ) с фармакологическими пробами имеет значение для определения церебрального гемодинамического резерва.
•Ультразвуковая допплерография (УЗДГ), — детекция сигналов в артериях дает представление об интенсивности микроэмболического потока в них, кардиогенном или сосудистом эмбологенном потенциале.
•Исключительно ценными представляются данные о состоянии магистральных артерий головы, получаемые при МРТ в режиме ангиографии.
•Когда решается вопрос о проведении тромболитической терапии или хирургическом вмешательстве на позвоночных артериях, определяющее значение приобретает контрастная рентгеновская панангография.
•Косвенные данные о вертеброгенном влиянии на позвоночные артерии могут быть получены также при обычной рентгенографии, выполненной с функциональными пробами.
Лучшим методом нейровизуализации стволовых структур остается МРТ, которая позволяет увидеть даже небольшие очаги.
Особое место занимает отоневрологическое исследование, особенно если оно подкрепляется компьютерными электронистагмографическими и электрофизиологическими данными о слуховых вызванных потенциалах, характеризующих состояние стволовых структур мозга.
Определенное значение имеют исследования коагулирующих свойств крови и ее биохимического состава (глюкоза, липиды).
Последовательность применения перечисленных инструментальных методов исследования определяется особенностью определения клинического диагноза.
Лечение вертебро-базилярной недостаточности
Основное большинство пациентов с ВБН получают консервативное лечение в амбулаторных условиях. Необходимо иметь в виду, что больные с остро возникшим очаговым неврологическим дефицитом должны быть госпитализированы в неврологический стационар, так как следует учитывать возможность нарастающего тромбоза крупного артериального ствола с развитием инсульта со стойким неврологическим дефицитом.
1. Современное понимание механизмов развития ВБН, в частности признание ведущей роли стенозирующего поражения внечерепных отделов магистральных артерий, а также внедрение в клиническую практику новых медицинских технологий, позволяет рассматривать в качестве альтернативы медикаментозному лечению таких пациентов ангиопластику и стентирование соответствующих сосудов, эндартерэктомию, наложение экстраинтракраниальных анастомозов, в ряде случаев может рассматриваться возможность проведения тромболизиса.
Накоплены сведения об использовании транслюминальной ангиопластики магистральных артерий, в том числе проксимального сегмента у пациентов с ВБН.
2. Терапевтическая тактика у больных с ВБН определяется характером основного патологического процесса, при этом целесообразно проведение коррекции основных модифицируемых факторов риска сосудистых заболеваний головного мозга.
Наличие артериальной гипертензии требует проведения обследования с целью исключения ее вторичного характера (вазоренальная гипертензия, тиреотоксикоз, гиперфункция надпочечников и пр.). Необходим систематический контроль уровня артериального давления и обеспечение рациональной диетотерапии:
•ограничение в рационе поваренной соли
•исключение потребления алкоголя и курения
•дозированные физические нагрузки
При отсутствии положительного эффекта следует начинать медикаментозную терапию в соответствии с общепринятыми принципами. Достижение целевого уровня давления необходимо в первую очередь у пациентов с имеющимся поражением органов-мишеней (почки, сетчатка глаза и пр.), страдающих сахарным диабетом. Лечение может быть начато с приема ингибиторов АПФ и блокаторов рецепторов ангиотензина. Важно, что эти антигипертензивные препараты обеспечивают не только надежный контроль уровня артериального давления, но и обладают нефро- и кардиопротективными свойствами. Ценным следствием их применения является ремоделирование сосудистого русла, возможность которого предполагается и в отношении сосудистой системы головного мозга. При недостаточном эффекте возможно применение антигипертензивных препаратов из других групп (блокаторы кальциевых каналов, b-блокаторы, диуретики).
У лиц пожилого возраста при наличии стенозирующего поражения магистральных артерий головы необходимо аккуратное снижение артериального давления, так как имеются данные о погрессированиии сосудистого поражения мозга при чрезмерно низком артериальном давлении.
3. При наличии стенозирующего поражения магистральных артерий головы, высокой вероятности тромбоза или артерио-артериальных эмболий эффективным способом профилактики эпизодов острой церебральной ишемии является восстановление реологических свойств крови и предупреждение формирования клеточных агрегатов. С этой целью широко используются антиагреганты. Наиболее доступным препаратом, сочетающим достаточную эффективность и удовлетворительные фармакоэкономические характеристики, является ацетилсалициловая кислота. Оптимальной терапевтической дозой считается 0,5–1,0 мг на 1 кг массы тела в сутки (больной должен ежедневно получать 50–100 мг ацетилсалициловой кислоты). При назначении ее следует учитывать риск развития желудочно-кишечных осложнений, аллергических реакций. Риск повреждения слизистой оболочки желудка и двенадцатиперстной кишки уменьшается при использовании кишечно-растворимых форм ацетилсалициловой кислоты, а также при одновременном назначении гастропротективных средств (например, омепразол). Кроме того, у 15–20% популяции отмечается низкая чувствительность к препарату. Невозможность продолжения монотерапии ацетилсалициловой кислотой, а также низкий эффект от ее применения требуют подключения другого антиагреганта или полной замены на другой лекарственный препарат. С этой целью могут быть использованы дипиридамол, ингибитор комплекса GPI-1b/111b клопидогрель, тиклопидин.
4. Наряду с антигипертензивными средствами и антиагрегантами для лечения больных с ВБН используются препараты из группы вазодилататоров. Основным эффектом этой группы препаратов считается увеличение церебральной перфузии за счет уменьшения сосудистого сопротивления. В то же время исследования последних лет дают основания предполагать, что некоторые эффекты этих препаратов могут быть обусловлены не только сосудорасширяющим действием, но и непосредственным влиянием на метаболизм головного мозга, что необходимо учитывать при их назначении. Целесообразность их вазоактивных средств, используемые дозы и длительность курсов лечения определяются состоянием пациента, его приверженностью к лечению, характером неврологического дефицита, уровнем артериального давления, темпами достижения положительного результата. Желательно время проведения курса лечения приурочить к неблагоприятному в метеорологическом отношении периоду (осенний или весенний сезон), периоду повышенных эмоциональных и физических нагрузок. Лечение следует начинать с минимальных дозировок, постепенно доводя дозу до терапевтической. В случае отсутствия эффекта от монотерапии вазоактивным препаратом желательно использовать другое лекарственное средство сходного фармакологического действия. Использования комбинации двух препаратов сходного действия имеет смысл лишь у отдельных пациентов.
5. Для лечения больных с различными формами цереброваскулярной патологии широко применяются препараты, обладающие положительным влиянием на метаболизм головного мозга, оказывающие нейротрофическое и нейропротективное действие. Применяются пирацетам, церебролизин, актовегин, семакс, глицин, большое число других препаратов. Имеются данные о нормализации когнитивных функций на фоне их применения у пациентов с хроническими расстройствами мозгового кровообращения.
6. В комплексном лечении больных с БВН должны быть использованы симптоматические лекарственные средства:
•препараты, уменьшающие выраженность головокружения
•препараты, способствующие нормализации настроения (антидепрессанты, анксиолитики, снотворные)
•обезболивающие средства (при наличии соответствующих показаний)
7. Рационально подключение немедикаментозных способов лечения – физиотерапии, рефлексотерапии, лечебной гимнастики.
Следует подчеркнуть необходимость индивидуализации тактики ведения пациента с ВБН. Именно учет основных механизмов развития заболевания, адекватно подобранный комплекс лекарственных и немедикаментозных методов лечения способны улучшить качество жизни пациентов и предупредить развитие инсульта.
Симптомы ишемического инсульта
Симптомы ишемического инсульта разнообразны и зависят от локализации и объёма очага поражения головного мозга. Наиболее частой локализацией очага инфаркта мозга бывает каротидный (80-85%), реже — вертебрально-базилярный бассейн (15-20%).
Инфаркты в бассейне кровоснабжения средней мозговой артерии
Особенность бассейна кровоснабжения средней мозговой артерии — наличие выраженной системы коллатерального кровообращения. При окклюзии проксимального отдела средней мозговой артерии (сегмент Ml) может возникать субкортикальный инфаркт, в то время как корковая область кровоснабжения остаётся непоражённой при достаточном кровотоке по менингеальным анастомозам. При отсутствии данных коллатералей может развиваться обширный инфаркт в области кровоснабжения средней мозговой артерии.
При инфаркте в области кровоснабжения поверхностных ветвей средней мозговой артерии может остро возникать девиация головы и глазных яблок в сторону поражённого полушария, при поражении доминантного полушария возможно развитие тотальной афазии и ипсилатеральной идеомоторной апраксии. При поражении субдоминантного полушария развиваются контралатеральное игнорирование пространства, анозогнозия, апросодия, дизартрия.
Инфаркты головного мозга в области верхних ветвей средней мозговой артерии клинически проявляются контралатеральным гемипарезом (в основном верхних конечностей и лица) и контралатеральной гемианестезией с той же преимущественной локализацией при отсутствии дефектов полей зрения. При обширных очагах поражения могут появляться содружественное отведение глазных яблок и фиксация взора в сторону поражённого полушария. При поражениях доминантного полушария развивается моторная афазия Брока. Так же часто встречают оральную апраксию и идеомоторную апраксию ипсилатеральной конечности. Инфаркты субдоминантного полушария приводят к развитию пространственного одностороннего игнорирования и эмоциональным нарушениям. При окклюзии нижних ветвей средней мозговой артерии могут развиваться двигательные нарушения, сенсорная аграфия и астереогноз. Часто обнаруживают дефекты полей зрения: контралатеральную гомонимную гемианопсию или (чаще) верхнюю квадрантную гемианопсию. Поражения доминантного полушария приводят к развитию афазии Вернике с нарушением понимания речи и пересказывания, парафазическими семантическими ошибками. Инфаркт в субдоминантном полушарии приводит к развитию контралатерального игнорирования с сенсорным преобладанием, анозогнозии.
Для инфаркта в бассейне кровоснабжения стриатокапсулярных артерий характерны выраженный гемипарез (или гемипарез и гемигипестезия) или гемиплегия с дизартрией или без неё. В зависимости от размеров и локализации поражения парез преимущественно распространяется на лицо и верхнюю конечность или на всю контралатеральную половину тела. При обширном стриатокапсулярном инфаркте могут развиваться типичные проявления окклюзии средней мозговой артерии или её пиальных ветвей (например, афазия, игнорирование и гомонимная латеральная гемианопсия).
Для лакунарного инфаркта характерно развитие в области кровоснабжения одной из одиночных перфорантных артерий (одиночные стриатокапсулярные артерии). Возможно развитие лакунарных синдромов, в частности изолированных гемипареза, гемигипестезии, атактического гемипареза или гемипареза в сочетании с гемигипестезией. Наличие любых, даже транзиторных признаков дефицита высших корковых функций (афазия, агнозия, гемианопсия и т.д.) позволяет достоверно дифференцировать стриатокапсулярные и лакунарные инфаркты.
Инфаркты в бассейне кровоснабжения передней мозговой артерии
Инфаркты в бассейне кровоснабжения передней мозговой артерии встречают в 20 раз реже инфарктов в области кровоснабжения средней мозговой артерии. Наиболее частым клиническим проявлением бывают двигательные нарушения, при окклюзии кортикальных ветвей в большинстве случаев развивается моторный дефицит в стопе и всей нижней конечности и менее выраженный парез верхней конечности с обширным поражением лица и языка. Сенсорные расстройства обычно слабовыражены, а иногда отсутствуют полностью. Возможно также недержание мочи.
Инфаркты в бассейне кровоснабжения задней мозговой артерии
При окклюзии задней мозговой артерии развиваются инфаркты затылочной и медиобазальных отделов височной доли. Наиболее частыми симптомами бывают дефекты полей зрения (контралатеральная гомонимная гемианопсия). Могут также присутствовать фотопсии и зрительные галлюцинации, особенно при поражении субдоминантного полушария. Окклюзия проксимального сегмента задней мозговой артерии (Р1) может приводить к развитию инфарктов ствола мозга и таламуса, вследствие того что эти области кровоснабжаются некоторыми из ветвей задней мозговой артерии (таламосубталамические, таламоколенчатые и задние хориоидальные артерии).
Инфаркты в вертебробазилярном бассейне кровоснабжения
Окклюзия единственной перфорирующей ветви базилярной артерии приводит к развитию ограниченного инфаркта ствола мозга, особенно в мосте и среднем мозге. Инфаркты ствола мозга сопровождаются симптомами поражения черепных нервов на ипсилатеральной стороне и моторными или сенсорными нарушениями на противоположной стороне тела (так называемые альтернирующие синдромы поражения ствола головного мозга). Окклюзия позвоночной артерии или её основных пенетрирующих ветвей, отходящих от дистальных отделов, может приводить к развитию латерального медуллярного синдрома (синдром Валленберга). Кровоснабжение латеральной медуллярной области также вариабельно и может осуществляться мелкими ветвями задненижней мозжечковой, передней нижней мозжечковой и базилярной артерий.
Классификация ишемического инсульта
Ишемический инсульт — клинический синдром острого сосудистого поражения мозга, он может быть исходом различных заболеваний сердечно-сосудистой системы. В зависимости от патогенетического механизма развития острой фокальной ишемии мозга выделяют несколько патогенетических вариантов ишемического инсульта. Наибольшее распространение получила классификация TOAST (Trial of Org 10172 in Acute Stroke Treatment), в ней выделяют следующие варианты ишемического инсульта:
-
атеротромботический — вследствие атеросклероза крупных артерий, что приводит к их стенозу или окклюзии; при фрагментации атеросклеротической бляшки или тромба развивается артерио-артериальная эмболия, также включаемая в данный вариант инсульта; кардиоэмболический — наиболее частыми причинами эмболического инфаркта бывают аритмия (трепетание и мерцание предсердий), клапанный порок сердца (митральный), инфаркт миокарда, особенно давностью до 3 мес; лакунарный — вследствие окклюзии артерий малого калибра, их поражение обычно связано с наличием артериальной гипертензии или сахарного диабета; ишемический, связанный с другими, более редкими причинами: неатеросклеротическими васкулопатиями, гиперкоагуляцией крови, гематологическими заболеваниями, гемодинамическим механизмом развития фокальной ишемии мозга, расслоением стенки артерий; ишемический неизвестного происхождения. К нему относят инсульты с неустановленной причиной или с наличием двух и более возможных причин, когда невозможно поставить окончательный диагноз.
По тяжести поражения в качестве особого варианта выделяют малый инсульт, имеющаяся при нём неврологическая симптоматика регрессирует в течение первых 21 дня заболевания.
В остром периоде инсульта по клиническим критериям выделяют лёгкий, средней тяжести и тяжёлый ишемический инсульт.
В зависимости от динамики неврологических расстройств выделяют инсульт в развитии («инсульт в ходу» — при нарастании выраженности неврологической симптоматики) и завершённый инсульт (при стабилизации или обратном развитии неврологических расстройств).
Существуют различные подходы к периодизации ишемического инсульта. С учётом эпидемиологических показателей и современных представлений о применимости при ишемическом инсульте тромболитических препаратов можно выделить следующие периоды ишемического инсульта:
-
острейший период — первые 3 сут, из них первые 3 ч определяют как терапевтическое окно (возможность использования тромболитических препаратов для системного введения); при регрессе симптоматики в первые 24 ч диагностируют транзиторную ишемическую атаку; острый период — до 28 сут. Ранее этот период определяли до 21 сут; соответственно, в качестве критерия диагностики малого инсульта пока сохраняется регресс симптоматики до 21-го дня заболевания; ранний восстановительный период — до 6 мес; поздний восстановительный период — до 2 лет; период остаточных явлений — после 2 лет.