Тахикардия у детей
Тахикардия у детей с медицинской точки зрения – это увеличение частоты сердечных сокращений, при котором сохраняется их регулярность. Следует различать физиологическую и патологическую тахикардию.
Физиологическая тахикардия у детей развивается на фоне психоэмоционального и физического перенапряжения, а после исчезновения провоцирующих факторов частота сердечных сокращений возвращается к нормальным показателям.
Патологическая тахикардия у детей формируется при наличии патологических состояний, может продолжаться достаточно долго и в конечном итоге стать причиной длительных сбоев в работе важнейших органов жизнеобеспечения.
О тахикардии у новорожденных следует вести речь тогда, когда частота сердечных сокращений превышает 160-170 ударов в минуту. Тахикардия у детей старшего возраста предполагает повышение частоты сердечных сокращений более 120 ударов в минуту.
Этиология
У 40% новорожденных имеет место повышение частоты сердечных сокращений, выраженное в той или иной степени. Причиной появления подобных состояний считается временная активация автоматизма структур синусового узла. Кроме того, в этом возрасте тахикардия у детей может быть вызвана:
— анемическим синдромом
— изменением показателей кислотно-основного равновесия
— органическими поражениями структур центральной нервной системы.
К наиболее частым причинам тахикардии у детей дошкольного и школьного возраста специалисты относят:
— заболевания нервной системы
— гормональную дисфункцию
— нарушение нормальной работы эндокринной системы
— длительное воздействие стрессогенных факторов.
Тахикардия у детей в зависимости от места генерации патологического ритма может быть разделена на:
-
синусовую эктопическую.
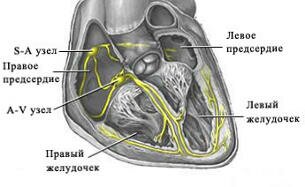
Под синусовой тахикардией принято понимать увеличение частоты сердечных сокращений более ста двадцати — двухсот ударов в минуту, причём источником ритма является синусовый узел. Причины, вызывающие синусовую тахикардию, можно условно разделить на
— кардиальные (заболевания сердца, в том числе и инфекционного генеза, дисфункция левых отделов сердца, сердечная недостаточность)
— экстракардиальные (нарушения в работе центральной нервной системы, эндокринные дисфункции, гипертермия при инфекционных и воспалительных процессах в организме, воздействие токсинов и фармакологических средств различных групп)
Также выделяют адекватную и неадекватную синусовую тахикардию. При неадекватной синусовой тахикардии учащенное сердцебиение регистрируется и в состоянии покоя, не поддаётся коррекции лекарственными средствами и свидетельствует о первичном поражении синусового узла.
Клиническая картина
Клинически тахикардия у детей мало отличается от подобного патологического состояния у взрослых. К наиболее характерным симптомам следует отнести одышку, выраженное в различной степени головокружение, бледность кожных покровов, повышенную капризность и немотивированное беспокойство. Дети могут жаловаться на ощущение слабости, потемнение в глазах на фоне резко снизившейся оксигенации тканей головного мозга.
У младенцев тахикардия проявляется повышенным беспокойством и капризностью, учащенными дыхательными движениями и чрезмерной сонливостью.
Следует отметить, что чем старше ребёнок, тем более выражены у него депрессивные настроения на фоне тахикардии, тем чаще регистрируются фобические приступы.
Лечение
Проявляющаяся клинически тахикардия у детей требует обязательной коррекции, что позволяет создать условия для нормального развития ребёнка, предупредить нарушения важнейших процессов жизнедеятельности.
Терапевтическая тактика определяется:
— длительностью приступов учащённого сердцебиения
— характером их клинических проявлений
— теми патологическими изменениями, которые происходят в организме на фоне учащенных сердечных сокращений.
Важнейшим этапом лечения тахикардии считается выявление и устранение причин, повлекших за собой указанные изменения сердечного ритма.
Прогноз
Тахикардия у детей имеет благоприятный прогноз, так как позволяет вести нормальный образ жизни, незначительно влияет на её качество и при своевременном купировании приступов не представляет угрозы для жизни.
Ведение детей с суправентрикулярной тахикардией
У ребёнка с тяжёлым заболеванием ключевым подходом к улучшению состояния является восстановление синусового ритма. Этого можно достичь различными путями.
• Циркуляторной и респираторной поддержкой — корригируется тканевой ацидоз, проводится вентиляция с положительным давлением, если есть необходимость.
• Манипуляцией, стимулирующей блуждающий нерв, например массажем каротид или прикладыванием льда к лицу, — эффективны приблизительно у 80%.
• Внутривенным введением аденозина (препарат выбора). Он безопасен и эффективен, в том числе и при атриовентрикулярной блокаде после быстрой болюсной инъекции. Он останавливает тахикардию путём блокады цикла re-entry, который устанавливается между атриовентрикулярным узлом и дополнительными путями. Он вводится по нарастающей в увеличивающихся дозировках.
• Электрической кардиоверсией с синхронизированным DC (0,5-2 Дж/кг массы тела), если аденозин неэффективен.
После восстановления синусового ритма требуется поддерживающая терапия, например флекаинид или соталолом. Дигоксин может применяться самостоятельно, когда отсутствуют явные волны предвозбуждения (дельта-волны) на ЭКГ в покое, однако может быть дополнительно введён пропранолол при наличии предвозбуждения.
Даже если на ЭКГ в покое сохраняются патологические изменения, у 90% детей в дальнейшем больше не будет атак после младенческого периода. Поэтому лечение прекращается в возрасте 1 года. Тем, у кого впоследствии наступает рецидив, обычно проводятся перкутанная радиочастотная аблация или криоаблация дополнительных проводящих путей.
Врождённая полная блокада сердца — редкое заболевание, которое обычно связано с наличием у матерей в крови антител, присутствующих при СКВ. Такие матери имеют или проявления, или латентные признаки заболеваний соединительных тканей. Последующие беременности часто протекают с поражением плода.
Очевидно, эти антитела предотвращают нормальное развитие системы электрического проведения в развивающемся сердце с атрофией и фиброзом атриовентрикулярного узла. Они могут вызывать водянку плода, внутриутробную гибель плода и сердечную недостаточность в неонатальном периоде. У большинства симптомы отсутствуют на протяжении многих лет, однако у некоторых появляются симптомы в форме пресинкопального или синкопального (обморочного) состояния. Всем детям с симптомами требуется установление эндокардиального пейсмейкера (водителя ритма).
Синдром длинных интервалов Q-T может сопровождаться внезапной потерей сознания во время физической нагрузки, при стрессе или эмоциях, обычно в позднем детском периоде. Он может ошибочно диагностироваться как эпилепсия. Если он не распознаётся, может произойти внезапная смерть вследствие желудочковой тахикардии.
Наследование происходит по аутосомно-доминантному типу, имеются различные фенотипы. Удлинение интервала P-Q. Ha ЭКГ могло быть связано с препаратом цизапридом, который использовался для лечения ГЭР, и с применением антибиотика эритромицина. Фибрилляция предсердий, трепетание предсердий, эктопическая предсердная тахикардия, желудочковая тахикардия и фибрилляция желудочков редко встречаются у детей. Чаще всего они наблюдаются у детей, которые перенесли хирургическую коррекцию сложного врождённого порока сердца.
Аритмия у детей: симптомы и лечение
Интенсивная терапия нарушений сердечного ритма
Вопросы диагностики и терапевтической тактики при аритмиях часто представляют существенные трудности для педиатра. В то же время многие виды аритмий могут вызывать значительные нарушения гемодинамики, следствием чего является недостаточность кровообращения с нарушением перфузии тканей. Остро возникшие нарушения гемодинамики вызывают угрожающие жизни состояния и требуют оказания неотложной помощи.
Диагностика нарушения сердечного ритма у детей
У детей быстрой диагностики и терапии требуют пароксизмальная тахикардия, приступы потери сознания (синдром Морганьи-Адамса-Стокса) при полной поперечной блокаде, обморок и и кардиалгии при некоторых видах эктопического ритма, обусловленные часто синдромом слабости синусового узла.
Неотложная помощь
Неотложные мероприятия зависят от вида аритмии, ее длительности, состояния миокарда, возраста ребенка. наличия симптомов недостаточности кровообращения, причины, обусловившей нарушение ритма (кардит, нейроэндокринные сдвиги, аномалия развития проводящей системы сердца).
Сложности лечения аритмии в детском возрасте обусловлены и многогранным действием противоаритмических препаратов. Большинство из них наряду с основным противоаритмическим действием обладают нежелательными зффектами, которые особенно трудно контролировать у грудных детей (гипотензивное действие, снижение сократительной способности миокарда, замедление проводимости и др.).
Только своевременная диагностика, знание фармакологических свойств противоаритмических препаратов, тщательный контроль за их действием позволяют оказать эффективную помощь ребенку при нарушениях сердечного ритма.
Расстройства ритма чаще всего наблюдаются вследствие нарушения основных функций сердечной мышцы — автоматизма, возбудимости, проводимости, сократительной способности миокарда.
К тяжелым аритмиям относятся пароксизмальная тахикардия, мерцательная аритмия, трепетание предсердий и полная атриовентрикулярная (АВ) блокада с синдромом Морганьи-Эдамса-Стокса. Правильный сердечный ритм зависит от равномерного возникновения импульсов в синусовом узле и такого же равномерного проведения их по проводящей системе сердца.
Возникновение аритмии может быть связано как с поражением различных отделов проводящей системы, так и с нарушением функции различных звеньев сложной нейрогуморальной регуляции деятельности сердца. Особенно большое значение в развитии нарушений ритма придается парасимпатической и симпатической иннервации. В механизме возникновения и динамики течения аритмии определенную роль играют состояния сердечной мышцы, гормональные сдвиги, особенности взаимоотношений различных систем организма. Изменения соотношения калия и натрия в клетке и внеклеточной жидкости непосредственно отражаются на возбудимости и проводимости миокарда: уменьшение концентрации калия в клетке ведет к нарушению возбудимости, снижение натрия — к нарушению проводимости сердечной мышцы.
Пароксизмальная тахикардия у детей
Пароксизмальная тахикардия (ПТ). Приступ учащения сердцебиения при котором частота сердечных сокращений в среднем в 2-3 раза превышает нормальный ритм. Ведущую роль в возникновении ПТ играет ЦНС: кора больших полушарий, дно III желудочка, гипоталамической области, некоторые отделы спинного мозга. Эндокринные нарушения, раздражения слизистой оболочки пищеварительного тракта или дыхательных путей, индивидуальная чувствительность организма к некоторым лекарственным веществам (дигоксин, строфантин, новокаин, адреналин, эфедрин, кофеин, атропин, ацетил-холин и др.). Возникновению ПТ способствуют органические изменения миокарда.
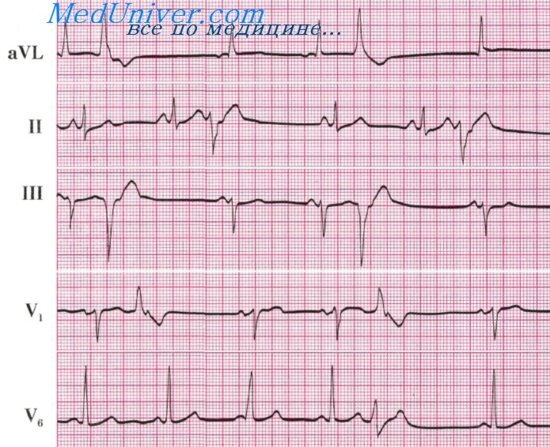
Для появления аритмии необходимо существование эктопического очага возбуждения. ПТ можно рассматривать как поток экстрасистол, следующих друг за другом с правильным частым ритмом. Различают: предсердную (наиболее распространена у детей ), атриовентрикулярную (АВ) и желудочковую формы ПТ.
Симптомы пароксизмальной тахикардии у детей
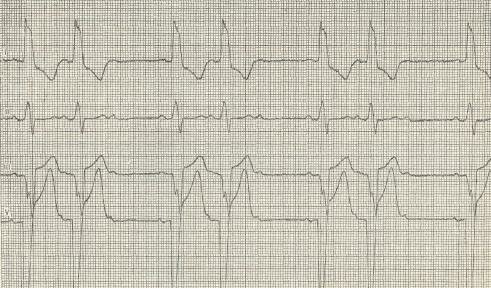
Клинически признаки ПТ. Характерным признаком является внезапное начало. У ребенка появляются неприятные ощущения в области сердца, как бы удар или укол, отмечается резкое учащение сердечной деятельности (от 150 до 500 сокращений в минуту), головокружение, рвота, судороги, иногда потеря сознания. Особенно характерно учащение мочеиспускания, каждые 10-15 минут. При осмотре отмечается бледность кожи и слизистых, а при длительном приступе — цианоз. Артериальное давление падает, появляется одышка, может развиться сердечная недостаточность. Увеличиваются печень и селезенка. Границы сердца в начале приступа нормальные, а в последующем могут расшириться. Частые сокращения приводят к укорочению диастолы и уменьшению кровенаполнения сердца. Минутный объем сердца, несмотря на частые сокращения также уменьшается. В результате страдает тканевой и органный кровоток. В результате почти одновременного сокращения предсердий и желудочков предсердия в диастолу полностью не опорожняются, что приводит к венозному застою. Выраженные изменения гемодинамики отмечаются только при длительных приступах ПТ. При предсердной форме ПТ на ЭКГ интервал ТР резко укорачивается и зубец Р наслаивается на зубец Т, деформируя его; желудочковый комплекс может быть измененным, но чаще не деформирован. При АВ форме ПТ расположение зубца Р зависит от локализации эктопического очага. Если эктопический очаг расположен в предсердной части узла отрицательный Р предшествует зубцу R, если в средней части — наслаивается на зубец R и неразличим, если в нижней части узла — отрицательны зубец Р располагается после зубца R. При желудочковой форме зубец Р отсутствует, а желудочковый комплекс деформирован. В практике целесообразно различать две формы ПТ: наджелудочковую и желудочковую по наличию или отсутствию зубца Р и деформации желудочкового комплекса. Для уточнения форм ПТ необходимо сопоставить ЭКГ снятой во время и после приступа. Приступ кончается внезапно с переходом на синусовый ритм.
Лечение пароксизмальной тахикардии у детей
Лечение. Прекратить приступ ПТ иногда удается рефлекторным раздражением блуждающего нерва (надавливание на глазные яблоки, синокаротидный массаж справа, пробе Вальсальвы, стимуляции рвоты, прикладывания холода к лицу, прижимания ног к животу для подъема внутрибрюшного давления). Если ваготропные приемы неэффективны вводят аденозин в дозе 0.1 мг/кг быстро внутривенно. Если после этого приступ не купировался дозу препарата повышают до 0,2 мг/кг. Целесообразны к использованию бета-адреноблокаторы (анаприлин), препараты наперстянки (изоланид или дигоксин), блокаторы кальциевых каналов (верапамил), которые замедляя частоту сердечных сокращений иногда устраняют ПТ. В ряде случаев используется чрезпищеводная или эндокардиальная электростимуляция. Верапамил и сердечные гликозиды не следует применять когда невозможно исключить желудочковую ПТ. Возможно использование новокаинамида- эффективного препарата при ПТ. При отсутствии эффекта от лечения следует использовать электрическую дефибриляцию. В случае устойчивой ПТ показано проведение хирургической деструкции участка патологической активности.
Мерцательная аритмия у детей
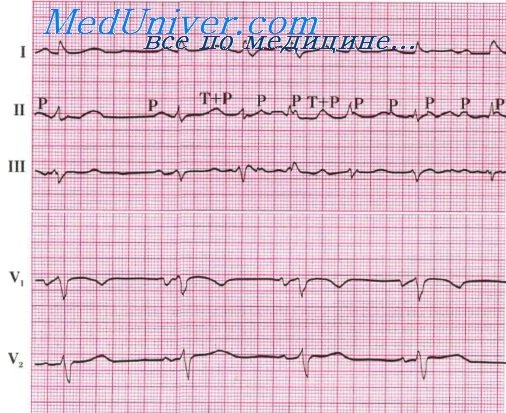
Мерцательная аритмия (МА). Форма нарушения ритма, характеризующаяся беспорядочными сокращениями, подергиваниями отдельных мышечных групп предсердий вместо нормальных сокращений, чаще возникает при активном ревмокардите, при идиопатическом миокардите и врожденных пороках сердца (ДМПП, ДМЖП, аномалия Эбштейна). Число сокращений предсердий достигает 350-360 в минуту. Желудочки сокращаются в 2-3 раза реже. Соответственно количеству сердечных сокращений выделяют три формы МА: тахи-, бради- и нормоаритмическую.
Симптомы мерцательной аритмии у детей
При тахиаритмической форме МА дети жалуются на боли в области сердца, сердцебиение, ухудшение общего состояния, сна, аппетита. При аускультации выслушивается систолический шум, тоны сердца глухие, слышны хлопающие тоны с неодинаковыми промежутками между ними (это связано с недостаточным наполнением желудочков при резком уменьшении диастолы), отмечается дефицит пульса, что является типичным проявлением этой формы МА. Основными особенностями ЭКГ являются отсутствие зубца Р или появление соответственно мерцанию большого количества очень маленьких зубцов Р и неправильный ритм желудочковых комплексов с различным расстоянием между ними. Желудочковые комплексы правильной формы, но часто деформируются из-за наслоения на них предсердных зубцов. Тахиаритмия приводит к застою в малом круге кровообращения и развитию сердечной недостаточности.
При брадиаритмической форме мерцания предсердий число сердечных сокращений не более 80-90 в минуту. Диагноз устанавливается после внимательного выслушивания сердца и исследования пульса. Дефицит пульса очень невелик. На ЭКГ отмечается отсутствие зубца Р, видны мелкие волны, желудочковый комплекс не изменен (узкий комплекс QRS), но интервалы между комплексами неодинаковы.
Лечение мерцательной аритмии у детей
Для лечения МА используют дигоксин, прокаинамид и хинидин. Наиболее эффективным является дигоксин, который вызвывает замедление проведение импульса по проводящей системе, воздействуя на центр блуждающего нерва повышая его тонус. Высокий тонус блуждающего нерва резко снижает возбудимость атриовентрикулярного узла, который меньше реагирует на огромное число импульсов от мерцающих предсердий. Довольно широко используется дефибрилляция. При этом разряд вызывает одновременно возбуждение всех волокон миокарда и приводит к устранению асинхронности возбуждения и установлению нормального проведения по сердцу.
В ряде случаев используются бета-адреноблокаторы в сочетании с верапамилом. При брадиаритмической форме показан хинидин, сначала один раз в сутки в дозе 3-6 мг/кг, а спустя 3-4 дня эту же дозировку за 2-3 приема.
Если МА сохраняется длительное время, то перед восстановлением ритма назначают антикоагулянты, чтобы снизить риск эмболии предсердными сгустками.
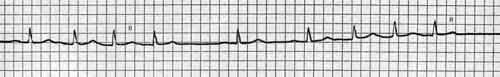
Трепетание предсердий, как и мерцательная аритмия, редко возникает при отсутствии поражений сердца. На ЭКГ регистрируются «пилообразные» предсердные волны с частотой 250-350 в минуту, проведение импульсов к желудочкам варьирует (1:1, 2:1 и т.п.). При трепетании с проведением 2:1 диагностика затруднена, так как каждая вторая предсердная волна накладывается на желудочковый комплекс. Волны трепетания лучше видны в II, III стандартных и aVF- отведении.
В лечении можно использовать дигоксин, который увеличивая степень АВ-блокады и уменьшая ЧСС, устраняет трепетание предсердий. Хинидин и новокаинамид или прокаинамид часто восстанавливают синусовый ритм. Перед использованием этих препаратов необходимо провести дигитализацию, так как они могут внезапно увеличить ЧСС. Дефибриляция всегда позволяет восстановить синусовый ритм. Иногда используется электрокардиостимуляция (чрезпищеводная или внутрисердечная). Для предупреждения повторных приступов применяют дигоксин, бета-адреноблокаторы или хинидин в комбинации с дигоксином.
Полная АВ блокада с синдромом Морганьи-Эдамса-Стокса у детей
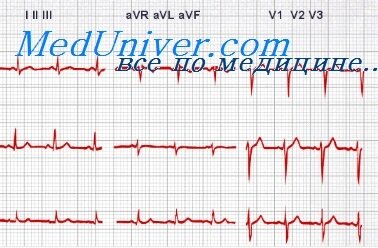
Полная АВ блокада развивается при нарушении проводимости от предсердий к желудочкам, в результате чего предсердия и желудочки сокращаются независимо друг от друга. Предсердия сокращаются по ритму, исходящему из синусового узла, а желудочки из центра автоматизма желудочков. Частота сокращений предсердий приближена к норме, а желудочков в 2 раза ниже. Полная АВ блокада может иметь врожденный или приобретенный характер (результат перенесенного миокардита и т.п). При определении полной АВ блокады у новорожденного следует заняться поиском сопутсвующих пороков сердца. В зависимости от уровня блокады АВ соединения желудочки могут сокращаться с частотой 40-50 или 20-30 в минуту. Уменьшение сокращений сердца до 20-30 в минуту приводит к анемизации головного мозга и развитию синдрома Морганьи-Эдамса-Стокса.
Симптомы полной АВ блокады с синдромом Морганьи-Эдамса-Стокса у детей
Внезапно появляется беспокойство, головокружение, затем наступает потеря сознания. Лицо вначале краснеет, затем отмечается резкая бледность с цианозом. Появляются подергивания мышц лица, конечностей, непроизвольная дефекация и мочеотделение. Шейные вены набухают, пульс не прощупывается, дыхание становится глубоким и редким. Приступ продолжается от нескольких секунд до 2 минут. Более длительный приступ может вызвать смерть. На ЭКГ зубец Р и желудочковый комплекс располагаются независимо друг от друга. Зубцы Р находятся на одинаковом расстоянии друг от друга, а желудочковые комплексы встречаются редко и как и предсердные комплексы расположены на одинаковом расстоянии друг от друга. Интервал Р-Р значительно увеличен. Зубец Р может находиться в различных участках ЭКГ, наслаиваясь на желудочковый комплекс, следуя за ним или предшествуя ему. Желудочковый комплекс имеет нормальную конфигурация при расположении источника ритма в пучке Гиса выше его разделения на ножки. В случае расположения источника в одной из ножек — желудочковый комплекс деформируется, расширяется, зубец Т становится отрицательным, на зубце R появляются зазубрины или утолщения.
Лечение полной АВ блокады с синдромом Морганьи-Эдамса-Стокса у детей
Лечение полной АВ блокады патогенетическое. Используется введение раствора атропина или адреналина (подкожно в дозе 0,1-0.5 мл 0,1% раствора). В случае повторения приступов используется вживление кардиостимулятора.