Острый тромбофлебит
Острый тромбофлебит — острое воспаление вены, сопровождающееся образованием тромбов в ее просвете, воспалением венозной стенки и нередко явлениями пе- рифлебита (воспаление клетчатки, окружающей вену).
Этиология острого тромбофлебита
Возникновению тромбофлебита предшествуют флебит (воспаление вены), перифлебит. Флебит может развиваться в связи с распространением инфекции из расположенного рядом гнойного очага. В таких случаях воспаление начинается с окружающей вену клетчатки (перифлебит), откуда по лимфатическим путям, по мелким сосудам, питающим стенку, а также через тонкую стенку самой вены проникают бактерии, токсины и ферменты. Оседанию микроорганизмов в стенках вены способствует ряд условий: застой крови, повреждение или сдавление вены, изменение химизма крови. Тромбофлебит может присоединяться к любому воспалительному процессу. Часто встречается послеродовой, послеоперационный тромбофлебит, а также флебит варикозно расширеных вен.
Патогенез острого тромбофлебита
В процессе развития тромбофлебита на отдельных участках сосуда может быть нарушена интима. В таких местах происходит образование и оседание тромбов, увеличение которых приводит к закупорке просвета вены — к тромбозу. Помимо изменений в стенке вены образованию тромбов способствует повышение свертывания и вязкости крови. В некоторых случаях процесс может остановиться и тромб постепенно рассасывается. В большинстве случаев тромб прорастает соединительной тканью, иногда обызвествляется (флебит). Просвет вены после тромбофлебита обычно не восстанавливается, вена запустевает и отток крови налаживается лишь окольным путем или путем реканализации тромба. В других случаях тромб может вызвать местное гнойное расплавление с образованием одного или нескольких гнойников. При гнойном расплавлении тромба процесс может распространиться по току крови и привести к сепсису.
Классификация острого тромбофлебита
Различают негнойный и гнойный тромбофлебит, восходящий (при распространении на более крупные сосуды) и септический (при поступлении продуктов распада в кровяное русло), рецидивирующий и мигрирующий. По течению тромбофлебиты делятся на острые и хронические. Предрасполагающими моментами могут быть существовавшие ранее заболевания вен (расширения, повреждения), укусы насекомых, острое гнойное поражение кожи и подкожной основы.
Клиника острого тромбофлебита
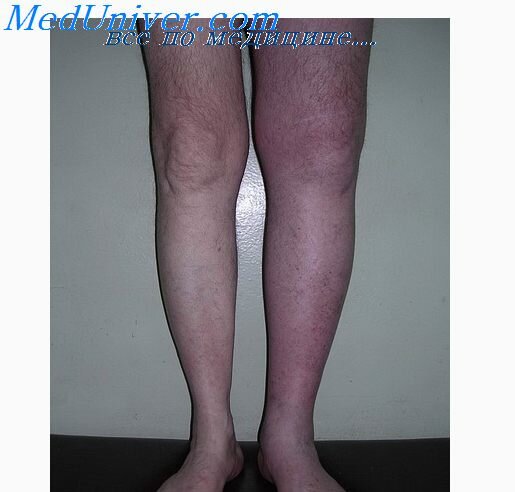
Местные симптомы при тромбофлебите выражаются в болезненности и уплотнении по ходу вен. Последние прощупываются в виде плотных болезненных тяжей. Нередко по ходу вен появляется яркая краснота в виде отдельных пятен. Большинство больных испытывают чувство тяжести при ходьбе и стоянии, особенно во второй половине дня. При поражении крупных вен конечностей появляется отечность и изменяется цвет кожи (синюшность, бледность). Свертываение и вязкость крови повышены. При различных формах тромбофлебита имеются свои особенности. Негнойный тромбофлебит чаще развивается при травмах и варикозном расширении вен нижних конечностей, преимущественно поверхностных. Помимо описанных местных симптомов наблюдается субфебрильная температура тела. Состав крови чаще остается нормальным. Вены прощупываются в виде плотных болезненных тяжей, спаянных с несколько гиперемированной кожей. Гнойный тромбофлебит характеризуется общим тяжелым состоянием, ознобами, повышением температуры тела до 39—40 °С, высоким лейкоцитозом и сдвигом лейкоцитарной формулы влево. В вене образуется один или несколько гнойников, наблюдается восходящий тромбоз крупных вен, эмболия и пиемические очаги (сепсис). При тромбофлебите глубоких вен отмечаются лихорадочное состояние, неопределенная тянущая боль в конечностях. При ощупывании глубоких вен определяются резко болезненные инфильтраты, отек конечности ниже места тромбоза, цианотич- ность или побледнение кожи.
Мигрирующий тромбофлебит — негнойное поражение поверхностных вен, когда процесс затихает на одних и возникает на других, новых участках, даже отдаленных. На этих участках образуются новые тромбы, т. е. они не перемещаются с места первичного поражения. В некоторых случаях (болезнь Бюргера) мигрирующий тромбофлебит сочетается с одновременным поражением артерий. В этих случаях происходит спазм артерий, сопровождающийся резкой болью.
Послеродовой тромбофлебит развивается чаще при наличии параметрита у родильниц. Конечность сильно отекает вследствие того, что отток крови резко нарушен. Такие отеки нередко становятся постоянными. Конечность болезненна, белого цвета. Эта форма тромбоза носит название белой флегмазии — Phlegmasia alba dolens. Диагностика поверхностного тромбофлебита не представляет трудностей, только у больных с избыточной массой тела и выраженной подкожной основой распознавание заболевания затруднено. Глубокий тромбофлебит в начале заболевания нередко просматривается. Мигрирующий тромбофлебит необходимо дифференцировать с тромбангиитом.
Тромбофлебит
Тромбофлебит нижних конечностей — заболевание вен, характеризующееся воспалением венозной стенки и тромбозом.
Этиология заболевания зависит от изменения реактивности организма, нейротрофических и эндокринных расстройств, инфекции, аллергизации. Часто развивается на фоне варикозного расширения вен. оперативных вмешательств, особенно на органах малого таза, осложненных абортов, родов, травм, изменений свертывающей системы крови, замедления кровотока, злокачественных опухолей и др. что приводит к гиперкоагуляции крови, торможению фибринолиза, повышению агрегации тромбоцитов и эритроцитов.
Патогенез связан с воспалением венозной стенки, при этом септический тромбофлебит становится источником инфекции и гнойно-деструктивных изменений в различных органах и тканях. При благоприятном течении возникает резорбция некротических масс, организация или реканализация тромба. Локализация тромбоза в системе нижней полой вены и пути его распространения определяют клинику и хирургическую тактику. Исходным местом тромбоза являются вены голени или таза. С поверхностных и глубоких вен голеней на бедренную вену тромбоз может распространяться через устье большой подкожной вены бедра или через коммуникантные вены.
Классификация
Выделяют острый, подострый и хронический тромбофлебит.
Большинство авторов считает, что хронического тромбофлебита не существует. Острый тромбофлебит или разрешается, или в 80-90% переходит в посттромбофлебитический синдром.
Клиника острого тромбофлебита подкожных вен (чаще поражается большая подкожная вена) характеризуется внезапным началом, острыми болями по ходу вены, повышением температуры тела, гаперемией кожи, инфильтрацией по ходу вены.
При остром тромбофлебите глубоких вен клиника зависит от локализации процесса. Возникают боли в икроножных мышцах, повышение температуры тела, отек конечности. Через 2-3 суток появляется сеть расширенных поверхностных вен. При поражении всех глубоких и подкожных вен возникает цианоз кожи голени и стопы, положительные синдромы:
- Гоманса (боль в икроножных мышцах при тыльном сгибании стопы),
- Левенберга (при повышении давления в манжетке тонометра до 50-60 мм рт. ст. наложенной на икроножные мышцы, возникает резкая боль),
- Мейера (боль при сдавлении икроножных мышц ладонью с придавливанием их к костям голени),
- Пайра (появление иррадиирующих болей в икроножных мышцах при надавливании ниже внутренней лодыжки в проекции большеберцовой вены),
- Лувельлубри (при покашливании в результате сокращения брюшного пресса толчок давления крови передается через нижнюю полую вену в подвздошные и бедренные вены до уровня очага тромбофлебита, вызывая в этом месте боль) и др.
Указанные симптомы не являются специфическими, и окончательный диагноз устанавливается радиоизотопными и рентгеновскими способами.
В клинике подвздошно-бедренного венозного тромбоза выделяют две стадии: компенсации и декомпенсации. В стадии компенсации отток крови осуществляется коллатералями, в стадии декомпенсации возникает усиление болей в паховой области, икроножных мышцах, отек всей конечности, ягодиц, половых органов. Кожа становится или фиолетовоцианотичной (венозный застой) или молочно-белой (резкое нарушение лимфооттока), появляется усиленный рисунок подкожных вен на бедре, признаки псоита. При этом могут развиться осложнения: тромбоэмболия легочной артерии и гангрена конечности.
Диагноз острого подкожного тромбофлебита не труден.
Дифференциальную диагностику проводят с острым лимфангитом. Острый тромбофлебит глубоких вен дифференцируют с рожистым воспалением, лимфостазом, межмышечной гематомой, глубокой флегмоной, миозитом, отеками при сердечной, почечной недостаточности, после травм, пояснично-крестцовым радикулитом, невритом бедренного нерва, опухолями и др.
При этих заболеваниях отсутствует выраженный цианоз кожи и вторичное варикозное расширение вен. При лимфостазе и сердечных отеках нет болей по ходу сосудистого пучка. При глубокой флегмоне бедра отмечается интоксикация, отек конечности ограничен областью бедра, видны ворота инфекции. При остром тромбозе, эмболии магистральных артерий отмечается исчезновение пульсаций периферических сосудов, симптомы острой ишемии, позднее появляются отеки конечностей.
Посттромбофлебитический синдром
Больные с невосстановленным кровотоком в магистральных венах впоследствии страдают посттромбофлебитическим синдромом. Это хроническая венозная недостаточность конечностей, развившаяся после перенесенного тромбофлебита, флеботромбоза в системе нижней полой вены.
Этиология — закупорка магистральных вен тромбом или нарушение проходимости реканализированных вен тромбом с разрушенными клапанами и сдавливающим паравазальным фиброзом.
Патогенез — нарушение венозной гемодинамики сводится к дисфункции мышечновенозного насоса, венозному стазу, вторичному лимфостазу, функциональным и морфологическим изменениям в коже, подкожной клетчатке и других тканях конечностей, патологическому шунтированию кровотока через артериоло-венулярные анастомозы, запустеванию капилляров, ишемии тканей.
Клиника и диагноз посттромбофлебитического синдрома
Распирающие боли в голени, отеки, вторичное варикозное расширение вен, индурация кожи в стадии декомпенсации в нижней трети медиальной поверхности голени, трофические язвы с наклонностью к рецидивам.
Посттромбофлебитический синдром дифференцируют с заболеваниями, сопровождающимися отеками конечностей. Вторичное варикозное расширение вен при посттромбофлебитическом синдроме дифференцируют с врожденными аномалиями сосудов, артериовенозными аневризмами, болезнью Парке-Вебер-Рубашова. Кожные дерматиты при посттромбофлебитическом синдроме дифференцируют с кожными заболеваниями, индуративной эритемой, остеомиелитом, опухолями костей и мягких тканей, саркомой Капоши, синдромом Марторелля и язвами другой этиологии.
Для постановки диагноза большое значение имеют дистальная флебография, антеградная и ретроградная каваграфия.
Лечение посттромбофлебитического синдрома может быть консервативным, оперативным, комбинированным. Ношение эластических бинтов и чулок, ограничение статических нагрузок, назначение дезагрегантов и средств, улучшающих микроциркуляцию (трентал, тионикол), липидный обмен (линетол, мисклерон), проницаемость сосудистой стенки (венорутон, гливенол, эскузан, аскорутин), противовоспалительные средства (аспирин, бутадион, реопирин, бруфен), антигистаминные (супрастин и др.), физиопроцедуры, санаторно-курортное лечение.
Цель операции — улучшить венозную гемодинамику в конечности. Чаще применяются субфасциальная перевязка перфорантных вен по Линтону в сочетании с удалением варикозных подкожных вен при максимальном сохранении полноценных вен конечности. Восстановление в реканализированных венах функций клапанов путем их свободной пересадки, направление оттока через крупные вены, содержащие полноценные, клапаны, является основной задачей восстановительной хирургии посттромбофлебитического синдрома.
Наибольшее предпочтение отдается экстравазальной коррекции несостоятельных клапанов каркасными эластическими спиралями или выполняется операция перекрестного шунтирования, предложенная Пальма, Эсперон (1960). Однако тромбозы шунтов встречаются до 50%.
У больных с тромбофлебитом поверхностных вен прогноз благоприятный и трудоспособность сохраняется. Менее благоприятен прогноз у больных с невосстановленным кровотоком: у них развивается хроническая венозная недостаточность с выраженным отечно-болевым синдромом, трофическими язвами и стойкой утратой трудоспособности.
Запись по телефонам:

Сосудистая
хирургия
Венозный тромбоз, тромбофлебит
Венозный тромбоз — это образование в венах тромбов (своеобразных «пробочек»), которые могут суживать или даже полностью закрывать просвет сосуда. Тромбы образуются из элементов самой крови — тромбоцитов, эритроцитов, лейкоцитов, особого белка фибрина. В ряде случаев это процесс нормальный, физиологический. Если человек поранил кожу, начинается и очень быстро заканчивается кровотечение, потому что в месте пореза образовался тромб. Венозные тромбозы — это уже болезнь, сигнал неблагополучия в системе свертывания крови, точнее повышенной свертываемости. Очень часто венозные тромбозы возникают на фоне воспалительного процесса в стенке вены или способствуют развитию этого процесса — тогда мы говорит о тромбофлебите — воспалении вены в сочетании с ее тромбозом. Воспаление поверхностных вен называют тромбофлебитом поверхностных вен, воспаление глубоких вен — тромбофлебит глубоких вен. Чаще всего тромбофлебиты поражают вены нижних конечностей.
Причины тромбофлебита многообразны. Одна из самых частых причин — варикозное расширение поверхностных вен. Тромбофлебит поверхностных вен может возникнуть у больных после внутривенных инъекций, особенно нестерильными шприцами, к примеру, у наркоманов. Большое значение имеют травмы, тромбофлебит может быть проявлением опухоли, даже далеко расположенной от места воспаления. Тромбофлебиты глубоких вен чаще развиваются у больных сахарным диабетом, сердечно-сосудистыми заболеваниями, с ожирением, в пожилом и старческом возрасте.
Важнейшим неблагоприятным фактором в механизме развития тромбозов является замедление тока крови в венах, которое наблюдается при снижении физической активности человека. Это чаще всего и бывает при вышеуказанных заболеваниях и состояниях.
Общими признаками тромбофлебита являются повышение температуры, общая слабость, недомогание, снижение аппетита. При тромбофлебите поверхностных вен появляются боли по ходу вены, особенно при движениях, отек и краснота кожи, болезненное уплотнение по ходу вены. У больных глубоким тромбозом, который чаще всего бывает в венах голени, картина стертая — боли и чувство распирания в икроножных мышцах. Но, если воспалительный процесс захватывает все глубокие вены, появляются очень сильные боли, отек голени.
Основные опасности для больных венозным тромбозом и тромбофлебитом — это отрыв тромба и попадание его в легкие с развитием тяжелого нового заболевания (тромбоэмболии легочной артерии); повторные воспалительные процессы в венах, которые, в конце концов, могут привести к хронической венозной недостаточности.
Лечение поверхностного тромбофлебита проводится хирургом, обычно амбулаторно. На несколько дней назначается постельный режим, противовоспалительные средства.
Больные тромбофлебитом глубоких вен обычно госпитализируются. В настоящее время проводится очень активное лечение специальными антитромботическими средствами и гепарином, которые позволяют растворить тромбы, восстановить проходимость вен и предупредить осложнения.
Очень важно помнить о необходимости предупреждения повторных тромбофлебитов. Самой радикальной мерой у лиц с варикозным расширением вен является своевременное лечение этого состояния. Существуют методы физиолечения больных с частыми рецидивами тромбофлебита глубоких вен (глубокое ультразвуковое воздействие в сочетание с магнитотерапией). Рекомендуется также ношение эластичных бинтов на голени, специальные гимнастические упражнения.