Фибрилляция желудочков — описание, причины, симптомы (признаки), лечение.
Краткое описание
Фибрилляция желудочков (ФЖ) — форма сердечной аритмии, характеризющаяся полной асинхронностью сокращения отдельных волокон миокарда желудочков, обусловливающей утрату эффективной систолы и сердечного выброса. ФЖ означает остановку кровообращения и равносильна смерти, если не проводить кардиореанимационные мероприятия.
Код по международной классификации болезней МКБ-10:
- I49 Другие нарушения сердечного ритма
Более чем 90% случаев остановки сердца обусловлено ФЖ. поэтому непрямой массаж сердца, электрическую дефибрилляцию, ИВЛ и лекарственную терапию начинают немедленно до ЭКГ — подтверждения.
Классификация • По частоте — мерцание и трепетание •• Мерцание желудочков — нерегулярные волны с частотой до 400–600 в минуту различной амплитуды и формы ••• Мелковолновая ФЖ — амплитуда волн менее 5 мм ••• Крупноволновая ФЖ — амплитуда превышает 5 мм •• Трепетание желудочков — регулярные, синусоидальной формы волны с частотой до 300 в минуту. Основной признак — отсутствие изоэлектрической линии. ФЖ обычно начинается после приступа пароксизмальной желудочковой тахикардии или ранней экстрасистолы (при ИБС) • По наличию сопутствующей патологии •• Первичная ФЖ (чаще вследствие острой коронарной недостаточности) — 50% всех случаев смерти от ИБС. У 30% пациентов, выведенных из этого состояния с помощью электрической дефибрилляции (эффективность высокая), в течение года возникает рецидив ФЖ •• Вторичная ФЖ обычно проявляется мелковолновым мерцанием желудочков и возникает у больных с тяжёлыми поражениями сердца и сосудов (обширный ИМ, дилатационная кардиомиопатия, декомпенсированный порок сердца, инсульт), с хронической лёгочно — сердечной недостаточностью, онкологическими заболеваниями. Эффективность дефибрилляции низкая.
Причины
Этиология • Инфаркт или ишемия миокарда • Желудочковая пароксизмальная тахикардия • Интоксикация сердечными гликозидами • Электролитные нарушения • Электрический шок • Гипотермия • Коронарная ангиография • ЛС: сердечные гликозиды (строфантин К), симпатомиметики (эпинефрин, орципреналин, сальбутамол), барбитураты, средства для наркоза (циклопропан, хлороформ), наркотические анальгетики, ТАД, производные фенотиазина (хлорпромазин, левомепромазин), амиодарон, соталол, антиаритмические препараты I класса.
Симптомы (признаки)
Клинические проявления — см. Остановка сердца.
Лечение
ЛЕЧЕНИЕ — см. также Остановка сердца • Дефибрилляция — основной способ лечения ФЖ (первый разряд — 200 Дж, второй — 300 Дж, третий — 360 Дж) • Эпинефрин 1 мг в/в (при отсутствии эффекта введение повторяют каждые 5 мин) • Повторная серия дефибрилляции (3 раза по 360 Дж) — через 1 мин после введения эпинефрина • Лидокаин 50–100 мг в/в струйно, при отсутствии эффекта через 5 мин следует повторить дозу.
Трепетание предсердий и желудочков
Суть трепетания, достаточно редкой разовидности нарушения ритма сердца, такова же, как и пароксизмальной тахикардии, — появление в миокарде мощного гетеротопного очага, вырабатывающего электроимпульсы с частотой 250—370 в мин.
Если очаг трепетания расположен в предсердиях — имеет место трепетание предсердий. При нахождении этого очага в желудочках возникает трепетание желудочков.
Рассмотрим подробнее электрокардиографические критерии этих двух разновидностей трепетания.
Трепетание предсердий
ЭКГ признаки
1. При трепетании предсердий основной водитель ритма сердца — синусовый узел — не работает, поскольку высокочастотные (250—370 в мин) импульсы очага трепетания «перебивают» частоту генерации синусовых импульсов (60—90 в мин), не давая возможность им проявиться.
Следовательно, первым ЭКГ признаком трепетания предсердий будет отсутствие синусового ритма, т.е. отсутствие зубцов Р.
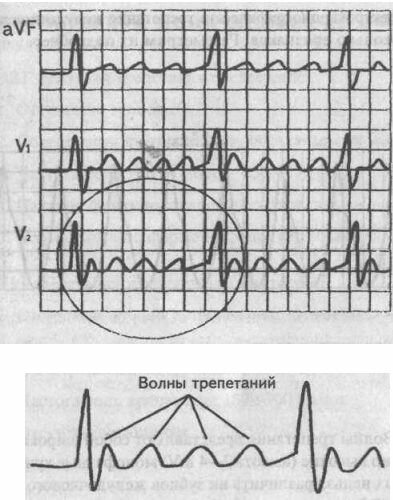
2. Вместо них на электрокардиограмме зарегистрируются «волны трепетания» — равномерные, пилообразные (похожие на зубья пилы), с постепенным подъемом и резким спадом низкоамплитудные (не более 0,2 mV) зубцы, обозначаемые строчной буквой «р».
Волны трепетания — это второй ЭКГ признак трепетания предсердий. Лучше всего они просматриваются в отведении aVF.
3. Частота этих «волн трепетания» — в пределах 250—370 в мин, и это является третьим ЭКГ признаком трепетания предсердий.
4. Естественно, атриовентрикулярное соединение не в состоянии пропустить к желудочкам все 250 или 370 импульсов, исходящих из очага трепетания. Пропускается какая-то часть из них, например каждый пятый. Эту ситуацию называют функциональной блокадой атриовентрикулярного соединения. К примеру, если трепетание предсердий происходит с частотой 350 в мин и имеет место функциональная атриовентрикулярная блокада 5:1, то частота возбуждения желудочков будет равна 70 в мин, их ритм — равномерным, а интервал R—R — одинаковым.
Функциональная атриовентрикулярная блокада — это четвертый ЭКГ признак трепетания предсердий.
5. Импульсы трепетания, прошедшие атриовентрикулярное соединение, попадут к желудочкам обычным путем, т.е. по проводящей системе желудочков. Следовательно, форма желудочкового комплекса QRS будет обычной, как и в норме, а ширина этого комплекса не превысит 0,12с.
Обычная форма желудочкового комплекса QRS — пятый ЭКГ признак трепетания предсердий.
«Нарушения ритма сердца и проводимости»
^ Фибрилляция (мерцание) предсердий
Фибрилляция предсердий (ФП) представляет собой быстрый беспорядочный нерегулярный ритм до 700 в мин. Симптомы включают сердцебиения и иногда ощущение слабости, одышки и предобморочное состояние. Часто образуются тромбы, являющиеся причиной значительного риска эмболического нарушения мозгового кровообращения.
Классификация ФП
1. Острая фибрилляция предсердий — впервые выявленная фибрилляция предсердий продолжительностью менее 48 часов.
2. Пароксизмальная фибрилляция предсердий — рецидивирующая фибрилляция предсердий, продолжительностью обычно менее 48 часов, которая спонтанно восстанавливается к синусовому ритму.
3. Персистрирующая фибрилляция предсердий — продолжительностью более 1 недели и требующая лечения для восстановления синусового ритма.
^ Механизм развития
Фибрилляция предсердий (ФП) возникает при образовании множественных хаотичных, мелких петель re-entry в предсердии. Часто пусковым механизмом и механизмом поддержания ФП служит очаг эктопических импульсов, расположенный в венозных структурах, прилегающих к предсердию (обычно лёгочные вены).
^ Диагноз устанавливают на основании данных электрокардиографии (ЭКГ).
1. Отсутствие зубцов Р во всех отведениях.
2. Мелкие волны «f» между комплексами QRS, которые имеют разную частоту, форму и амплитуду. Волны «f» лучше регистрируются в отведениях V 1. V 2. II, III и aVF.
3. Нерегулярные интервалы R-R.
#image.jpg
^ Трепетание предсердий (ТП)
Трепетание предсердий (ТП) — это одна из форм наджелудочковых тахикардий, при которой происходит очень частое (до 200-440, чаще 240–340, в минуту), но упорядоченное сокращение предсердий с равномерным или неравномерным проведением на желудочки. Более редкий ритм желудочков опосредован тем, что в связи с большой частотой предсердных импульсов данная аритмия обычно сопровождается неполной предсердно-желудочковой блокадой.
В основе аритмии лежит возникновение петли повторного входа возбуждения (re-entry) в предсердии; частота желудочковых сокращений определяется предсердно-желудочковой проводимостью, желудочковый ритм может быть при этом регулярным или нерегулярным.
Классификация ТП
По состоянию АВ-проведения различают следующие формы трепетания предсердий:
1. Правильная форма — ритмичная, регулярная.
2. Неправильная форма.
В зависимости от пути циркуляции волны возбуждения различают два основных варианта трепетания предсердий:
1. Типичный, или I тип (классический). Для типичного варианта характерна циркуляция волны возбуждения в правом предсердии по типичному пути. Частота предсердного ритма составляет обычно от 240 до 340(350) в 1 мин. Трепетание индуцируется предсердной экстрасистолой и купируется с помощью частой предсерднойэлектрокардиостимуляции (ЭКС) 2. Атипичный, или II тип. Атипичный вариант трепетания предсердий встречается значительно реже и обусловлен циркуляцией волны возбуждения либо в левом предсердии, либо в правом, но не по типичному пути. Он отличается от типичного большей частотой предсердного ритма — в пределах 340—450 в 1 мин. и невозможностью купирования с помощью предсердной электрокардиостимуляции.
ЭКГ-диагностика
— Наличие на ЭКГ частых — до 200-450 в минуту — регулярных, похожих друг на друга предсердных волн F, имеющих характерную пилообразную форму (отведения II, III, aVF, V1, V2), для которых (в отличие от предсердной тахикардии) обычно характерно отсутствие изолинии. Зубцы Р отсутствуют.
— В большинстве случаев правильный, регулярный желудочковый ритм с одинаковыми-интервалами R-R, зa исключением случаев изменения степени атриовентрикулярной блокады в момент регистрации ЭКГ. Когда степень атриовентрикулярной проводимости непрерывно изменяется, ритм желудочковых сокращений становится неправильным. Интервалы R—R различной длины и между отдельными комплексами QRS находится различное число волн F.
— Наличие нормальных неизмененных желудочковых комплексов, каждому из которых предшествует определенное (чаще постоянное) количество предсердных волн F (2:1, 3:1, 4:1 и т. д.) – в зависимости от степени АВ-блокады.
#image.jpg
^ Фибрилляция (мерцание) желудочков (ФЖ) и трепетание желудочков (ТЖ)
Дезорганизованная электрическая активность миокарда желудочков, в основе которой лежит механизм re-entry.
Во время фибрилляции желудочков их полноценные сокращения прекращаются, что клинически проявляется остановкой кровообращения, сопровождающейся потерей сознания, отсутствием пульсации и АД на крупных артериях, отсутствием сердечных тонов и дыхания. При этом на ЭКГ регистрируются частые (300 до 400 в минуту), нерегулярные, не имеющие четкой конфигурации электрические осцилляции с меняющейся амплитудой.
Близким к фибрилляции желудочков является трепетание желудочков (ТЖ), которое представляет собой желудочковую тахиаритмию с частотой 200-300 в минуту.
Как и при фибрилляции, сокращения желудочков при этом неэффективны и сердечный выброс практически отсутствует. При трепетании на ЭКГ отмечают регулярные и одинаковые по форме и амплитуде волны трепетания, напоминающие синусоидальную кривую. Трепетание желудочков – неустойчивый ритм, который в большинстве случаев быстро переходит в их фибрилляцию, изредка – в синусовый ритм.Фибрилляция (мерцание) желудочков является основной причиной внезапной сердечной смерти.
Диагностика трепетании и фибрилляции желудочков основана на данных ЭКГ и клинических проявлениях.
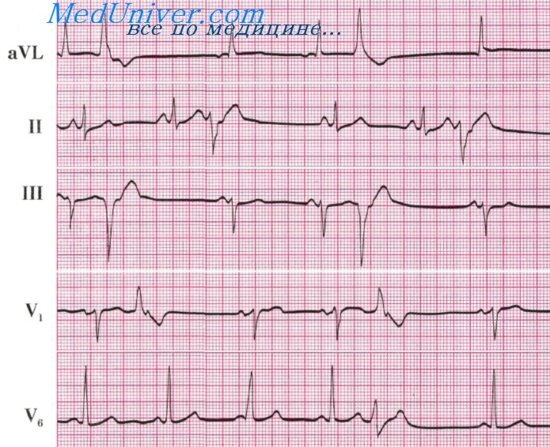
^ ЭКГ-признаки фибрилляции желудочков:
• Частые (300–400 в мин), но нерегулярные беспорядочные волны, отличающиеся друг от друга различной формой и амплитудой.
• В зависимости от амплитуды волн выделяют крупноволновую и мелковолновую фибрилляции желудочков.
• При последней амплитуда волн мерцания составляет менее 0,2 мВ и вероятность успешной дефибрилляции значительно ниже.
#image.jpg
ЭКГ-признаки трепетания желудочков:
• Частые (200–300 вмин) регулярные и одинаковые по форме и амплитуде волны трепетания, напоминающие синусоидальную кривую.
#image.jpg
Лечение ФЖ, ТЖ
• При трепетаниях и фибрилляции желудочков неотложная помощь сводится к немедленному проведению дефибрилляции .
• При отсутствии дефибриллятора следует однократно нанести удар кулаком по грудине, что иногда прерывает фибрилляцию желудочков.
• Если восстановить синусовый ритм не удалось, то необходимо немедленно начать непрямой массаж сердца и искусственную вентиляцию легких (ИВЛ).
После успешной реанимации у больных обычно более или менее длительное время сохраняются нестабильность гемодинамики, неадекватный газообмен и явления аноксическойэнцефалопатии, поэтому их надо госпитализировать в блок или отделение интенсивного наблюдения и лечения.
^ Синдромы предвозбуждения желудочков
Результат врожденных нарушений в проводящей системе сердца, связанных с наличием дополнительных аномальных проводящих путей между миокардом предсердий и желудочков.
Синдромы предвозбуждения желудочков часто сопровождаются развитием пароксизмальных тахикардий.
В клинической практике наиболее часто встречаются 2 синдрома (феномена) предвозбуждения:
^ Синдром Вольффа-Паркинсона-Уайта (Wolff-Parkinson-White или WPW-синдром).
Синдром Клерка-Леви-Кристеско (CLC-синдром) или синдром короткого интервала PQ. В англоязычной литературе этот синдром называют также синдромом LGL (Lown-Ganong-Levine).
Клиническое значение синдромов предвозбуждения определяется тем, что при их наличии нарушения сердечного ритма (пароксизмальные тахикардии) развиваются часто, протекают тяжело, иногда с угрозой для жизни больных, требуя особых подходов к терапии.
Диагностика синдромов предвозбуждения желудочков основывается на выявлении характерных признаков ЭКГ.
Синдром WPW в соответствии с ЭКГ-картиной, отражающей особенности патоморфологического субстрата, делится на ряд типов — типы А, В, С, а также атипичный синдром WPW. Некоторые авторы выделяют до 10 подтипов синдрома Вольффа-Паркинсона-Уайта. Выделяют также перемежающийся (интермиттирующий) и преходящий (транзиторный) синдром WPW.
Этиология
Синдромы предвозбуждения желудочков обусловлены сохранением в результате незавершенной в эмбриогенезе перестройки сердца дополнительных путей проведения импульса.
Наличие дополнительных аномальных проводящих путей при синдроме WPW (пучки, или пути, Кента) является наследственным нарушением. Описана связь синдрома с генетическим дефектом в гене PRKAG2, расположенном на длинном плече 7 хромосомы в локусе q36. Среди кровных родственников больного распространенность аномалии повышена в 4-10 раз.
Синдром WPW нередко (до 30% случаев) сочетается с врожденными пороками сердца и другими сердечными аномалиями такими как аномалия Эбштейна (представляет смещение трикуспидального клапана в сторону правого желудочка с деформацией клапанов; генетический дефект при этом предположительно локализован на длинном плече 11 хромосомы), а также стигмами эмбриогенеза (синдром дисполазии соединительной ткани). Известны семейные случаи, при которых чаще встречаются множественные дополнительные пути и повышен риск внезапной смерти. Возможны сочетания синдрома WPW с генетически детерминированной гипертрофической кардиомиопатией.
Проявлению синдрома WPW способствуют нейроциркуляторная дистония и гипертиреоз. Синдром Вольффа—Паркинсона—Уайта может проявляться также на фоне ИБС, инфаркта миокарда, миокардитах различной этиологии, ревматизме и ревматических пороках сердца.
Синдром СLC также является врожденной аномалией. Изолированное укорочение интервала PQ без пароксизмальных наджелудочковых тахикардий может развиваться приИБС, гипертиреозе, активном ревматизме и носит доброкачественный характер.
Патогенез
Суть синдрома (феномена) преждевременного возбуждения желудочков состоит в аномальном распространении возбуждения от предсердий к желудочкам по так называемым дополнительным путям проведения, которые в большинстве случаев частично или полностью «шунтируют» АВ-узел.
В результате аномального распространения возбуждения часть миокарда желудочков или весь миокард начинают возбуждаться раньше, чем это наблюдается при обычном распространении возбуждения по АВ-узлу, пучку Гиса и его ветвям.
В настоящее время известны несколько дополнительных (аномальных) путей АВ-проведения:
Пучки Кента, связывающие предсердия и миокард желудочков, в том числе скрытые ретроградные.
Волокна Махейма, соединяющие АВ-узел с правой стороной межжелудочковой перегородки или разветвлениями правой ножки пучка Гиса, реже – ствол пучка Гиса с правым желудочком.
Пучки Джеймса, соединяющие синусовый узел с нижней частью АВ-узла.
Тракт Брешенманше, связывающий правое предсердие с общим стволом пучка Гиса.
Образовавшись в синусовом узле и вызвав деполяризацию предсердий, импульсы возбуждения распространяются к желудочкам одновременно через предсердно-желудочковый узел и добавочный проводящий путь.
В связи с отсутствием физиологической задержки проведения, свойственной АВ-узлу, в волокнах добавочного пути распространившийся по ним импульс достигает желудочков раньше, чем тот, который проводится через АВ-узел. Это обусловливает укорочение интервала PQ и деформацию комплекса QRS.
Поскольку импульс проводится по клеткам сократительного миокарда с меньшей скоростью, чем по специализированным волокнам проводящей системы сердца, продолжительность деполяризации желудочков и ширина комплекса ORS увеличиваются. Однако значительная часть миокарда желудочков охватывается возбуждением, которое успевает распространиться нормальным путем, по системе Гиса — Пуркинье. В результате возбуждения желудочков из двух источников образуются сливные комплексы QRS.Начальная часть этих комплексов, так называемая дельта-волна, отражает преждевременное возбуждение желудочков, источником которого служит добавочный проводящий путь, а его конечная часть обусловлена присоединением к их деполяризации импульсом, который проводится через предсердно-желудочковый узел. При этом уширение комплекса QRS нивелирует укорочение интервала PQ, так что их суммарная продолжительность не изменяется.
Функционирование межузлового тракта Джемса проявляется лишь ускорением предсердно-желудочковой проводимости при неизмененном возбуждении желудочков, которое распространяется по системе Гиса — Пуркинье, что проявляется укорочением интервала РО при отсутствии дельта-волны и аберрантности комплекса QRS (синдром CLC). Обратная картина наблюдается при функционировании добавочного фасцикуловентрикулярного тракта Махейма в дистальных отделах систем Гиса—Пуркинье. Преждевременное возбуждение небольшой части миокарда одного из желудочков обусловливает образование на ЭКГ нечетко выражен¬нойдельта-волны и умеренного уширения комплекса QRS (около 0,12 с) при неизмененном времени предсердно-желудочкового проведения. Такой вариант преждевременного возбуждения желудочков иногда называют атипичным вариантом синдрома Вольффа—Паркинсона—Уайта.
Однако основное клиническое значение дополнительных путей проведения состоит в том, что они нередко включаются в петлю кругового движения волны возбуждения (re-entry) и способствуют, таким образом, возникновению наджелудочковых пароксизмальных тахикардий.В настоящее время предлагается преждевременное возбуждение желудочков, не сопровождающееся возникновением пароксизмальной тахикардии, называть “феноменом предвозбуждения”, а случаи, когда имеются не только ЭКГ-признаки предвозбуждения, но и развиваются пароксизмы наджелудочковой тахикардии — “синдромом предвозбуждения”, однако ряд авторов не согласны с таким разделением.
Клиника
Клинические проявления синдромов предвозбуждения могут наблюдаться в различном возрасте, спонтанно или после какого-либо заболевания; до этого момента пациент может быть асимптоматичен.
Синдром Вольффа-Паркинсона-Уайта часто сопровождается различными нарушениями сердечного ритма:
Примерно у 75% больных синдром WPW сопровождается пароксизмальнымитахиаритмиями.
В 80% случаев при синдроме WPW возникают реципрокные наджелудочковые тахикардии (с возрастом могут перерождаться в мерцательную аритмию).
В 15-30% случаев синдрома Вольффа-Паркинсона-Уайта развивается фибрилляция, в 5% случаев — трепетание предсердий, причем характерна высокая частота мерцания или трепетания (до 280-320 ударов в минуту, при трепетании с проведением 1:1) с соответствующей выраженной симптоматикой (ощущение сердцебиения, головокружение, обмороки, одышка, боли в грудной клетке, гипотензия или другие гемодинамические нарушения) и непосредственной угрозой перехода в фибрилляцию желудочков и смерти.
При WPW-синдроме также возможно развитие менее специфичных аритмий – предсердной и желудочковой экстрасистолии, желудочковых тахикардий.
У больных с синдромом CLC также имеется повышенная склонность к возникновению пароксизмальных тахикардий.
^ Осложнения синдромов предвозбуждения желудочков
Внезапная сердечная смерть.
К факторам риска внезапной смерти при WPW-синдроме относят:
Длительность минимального интервала RR при мерцательной аритмии менее 250 мс.
Длительность эффективного рефрактерного периода дополнительных путей менее 270 мс.
Левосторонние дополнительные пути или несколько дополнительных путей.
Наличие симптоматичной тахикардии в анамнезе.
Наличие аномалии Эбштейна.
Семейный характер синдрома.
Рецидивирующее течение синдромов предвозбуждения желудочков.
^ Инструментальная диагностика
ЭКГ-диагностика
Триада синдрома WPW
— Укорочение интервала PQ(R) (менее 120 мс).
— Наличие дополнительной δ(дельта)-волны на восходящем колене комплекса QRS, которая отражает ускоренное проведение импульса от предсердий к желудочку по дополнительным путям. Для определения локализации дополнительных путей оцениваются полярность дельта-волны в различных отведениях, а также полярность комплекса QRS в отведениях V1-V3, что имеет значение при подготовке к хирургическому лечению. Соответственно выделяют морфологические типы WPW-синдрома(типы А, В, С, атипичные варианты).
— Широкий (сливной, деформированный) комплекс QRS (более 120 мс). Возможны вторичные изменения сегмента ST и зубца Т (дискордантность).
Тип А характеризуется положительной Δ-волной в отведении V1, где имеется высокий и широкий зубец R. В остальных грудных отведениях зубец R также преобладает. Электрическая ось сердца отклонена вправо. Этот тип бывает при преждевременном возбуждении базальных отделов левого желудочка.
При типе В выявляется отрицательная Δ-волна в отведении V1, где комплекс QRS имеет форму QS или qrS. В левых грудных отведениях выявляется преобладающий зубец R. Электрическая ось сердца отклонена влево. Нередко при этом типе отмечаются желудочковые комплексы типа QS в отведениях II, III и aVF. Феномен WPW типа В характерен для преждевременного возбуждения правого желудочка.
Тип АВ сочетает в себе признаки типов А и В. В отведении V1 Δ-волна направлена вверх (как при типе А), а электрическая ось сердца отклонена влево (как при типе В). Данный тип свойствен преждевременному возбуждению заднебазальных отделов правого желудочка. Реже встречаются другие типы феномена WPW.
^ Перемежающийся (интермиттирующий) WPW-синдром определяется чередованием на одной и той же ЭКГ комплексов, характерных для синдрома, с обычными синусовыми циклами.
#image.jpg
ЭКГ-признаки синдрома CLC
Укорочение интервала PQ(R), продолжительность которого не превышает 0,11 с.
Отсутствие в составе комплекса QRS дополнительной волны возбуждения — дельта-волны.
Наличие неизмененных (узких) и недеформированных комплексов QRS (за исключением случаев сопутствующей блокады ножек и ветвей пучка Гиса).
Электрокардиографические признаки наджелудочковой тахикардии типа ри-энтри с участием добавочных проводящих путей при синдроме преждевременного возбуждения желудочков:
Правильный ритм сердца с частотой в пределах 140-240 (250) ударов в 1 минуту.
Комплексы QRS чаще не изменены либо (реже) уширены, в ряде случаев с наличием в начальной части дельта-волны.
При наличии аритмии с широким комплексом QRS ее необходимо дифференцировать с от наджелудочковой тахикардии с преходящей блокадой ножки пучка Гиса и желудочковой тахикардии. Для этого необходима оценка ранее снятых ЭКГ (наличие синдрома предвозбуждения).
В сомнительных случаях тахикардии с широким комплексом следует расценивать как желудочковые.
Зубцы Р следуют за комплексами ORS. Их полярность может быть разной в зависимости от локализации добавочного пути.
Особенности ЭКГ при мерцательной аритмии у больных с преждевременным возбуждением желудочков:
Комплексы QRS часто широкие, с признаками преждевременного возбуждения желудочков (дельта-волной). Широкие комплексы QRS могут чередоваться с узкими и сливными.
Применяется для выявления периодически возникающих нарушений ритма.
Эхокардиография
Эхокардиография необходима для выявления сопутствующих кардиомиопатий, пороков сердца и признаков аномалии Эбштейна.
^ Пробы с физической нагрузкой
Велоэргометрия или тредмил тест. Использование данных методик в диагностике синдромов предвозбуждения ограничено, так как наличие пароксизмальных такхикардий в анамнезе является относительным противопоказанием к проведению нагрузочных проб, что особенно актуально при синдромах предвозбуждения, когда тахикардии особенно опасны.
Синдромы CLC и WPW часто являются причиной ложноположительных результатов при проведении нагрузочных проб.
^ Чреспищеводное стимулирование сердца (ЧПЭС)
Проведенное при явном синдроме WPW позволяет доказать, а при скрытом – предположить наличие дополнительных путей проведения (характерен рефрактерный период менее 100 мс), индуцировать наджелудочковые пароксизмальные тахикардии, мерцание и трепетание предсердий.
Чреспищеводное стимулирование сердца не позволяет провести точную топическую диагностику дополнительных путей, оценить характер ретроградного проведения, выявить множественные дополнительные пути.
^ Электрофизиологическое исследование сердца (ЭФИ)
В связи с распространением в последние годы хирургических методов лечения больных с синдромом WPW (деструкция аномального пучка) постоянно совершенствуются способы точного определения его локализации. Наиболее эффективными являются методы внутрисердечного ЭФИ, в частности эндокардиальное (предопреационное) и эпикардиальное (интраоперационное) картирование.
При этом с помощью сложной методики определяют область наиболее ранней активации (предвозбуждения) миокарда желудочков, которая соответствует локализации дополнительного (аномального) пучка.
ЭФИ используют:
С целью оценки электрофизиологических свойств (способности к проведению и рефрактерные периоды) дополнительных аномальных путей и нормальных проводящих путей.
С целью определения количества и локализация добавочных путей, что необходимо для проведения дальнейшей высокочастотной аблации.
С целью выяснения механизма развития сопутствующих аритмий.
С целью оценки эффективности медикаментозной или аблационной терапии.
Поверхностное многополюсное ЭКГ-картирование
В последние годы с целью точного определения локализации аномального пучка применяют методику поверхностного многополюсного ЭКГ-картирования сердца, которая в 70–80% случаев также позволяет ориентировочно определить местоположение пучков Кента. Это существенно сокращает время интраоперационного выявления дополнительных (аномальных) пучков.
Лечение
Синдромы предвозбуждения желудочков не требуют лечения при отсутствии пароксизмов.
Купирование пароксизмов ортодромной (с узкими комплексами) реципрокной наджелудочковой тахикардии у больных с синдромом WPW проводят также, как и других наджелудочковах реципрокных тахикардий.
Антидромные (с широкими комплексами) тахикардии купируются аймалином 50 мг (1,0 мл 5% раствора); эффективность аймалина при пароксизмальных наджелудочковых тахикардиях неуточненной этиологии заставляет с большой вероятностью подозревать WPW. Может быть эффективно также введение амиодарона 300 мг, ритмилена 100 мг, новокаинамида 1000 мг.
В случаях, когда пароксизм протекает без выраженных расстройств гемодинамики и не требует экстренного купирования, вне зависимости от ширины комплексов при синдромах предвозбуждения особо показан амидарон.
^ Препараты IC класса. «чистые» антиаритмики III класса при WPW-тахикардиях не используются в связи с высокой опасностью свойственного им проаритмического эффекта. АТФ может успешно купировать тахикардию, но должен применяться с осторожностью, так как может спровоцировать мерцательную аритмию с высокой ЧСС. Верапамил также следует использовать с особой осторожностью (опасность нарастания ЧСС и трансформации аритмии в мерцание предсердий!) – только у пациентов с успешным опытом его применения в анамнезе.
При антидромной (с широкими комплексами) пароксизмальной наджелудочковой тахикардии в случаях, когда наличие синдрома предвозбуждения не доказано и не исключен диагноз желудочковой пароксизмальной тахикардии при хорошей переносимости приступа и отсутствии показаний к экстренной электроимпульсной терапии желательно проведение чреспищеводного стимулирования сердца (ЧПСС) во время пароксизма с целью уточнения его генеза и купирования. При отсутствии такой возможности следует использовать препараты, эффективные при обоих типах такхикардии: новокаинамид, амиодарон; при их неэффективности купирование производится как при желудочковых тахикардиях .
После испытания 1-2 препаратов при их неэффективности следует переходить к чреспищеводному стимулированию сердца или электроимпульсной терапии.
^ Мерцание предсердий при участии дополнительных путей проведения представляет реальную опасность для жизни вследствие вероятности резкого учащения сокращений желудочков и развития внезапной смерти. Для купирования фибрилляции предсердий в данной экстремальной ситуации используют амиодарон (300 мг), прокаинамид (1000 мг), аймалин (50 мг) или ритмилен (150 мг). Нередко фибрилляции предсердий с высокой ЧСС сопровождается выраженными нарушениями гемодинамики, что обусловливает необходимость в неотложной электрической кардиоверсии.
^ Сердечные гликозиды, антагонисты кальция группы верапамила и бета-адреноблокаторы абсолютно противопоказаны при фибрилляции предсердий у больных с синдромом WPW. так как эти препараты могут улучшать проведение по дополнительному пути, что обусловливает увеличение ЧСС и возможное развитие фибрилляции желудочков! При использовании АТФ (или аденозина) возможно аналогичное развитие событий, однако ряд авторов все же рекомендуют его к применению — при готовности к немедленной ЭКС.
^ Радиочастотная катетерная абляция добавочных путей является в настоящее время основным методом радикального лечения синдрома преждевременного возбуждения желудочков. Перед выполнением абляции проводят электрофизиологическое исследование (ЭФИ) для точного определения места нахождения добавочного пути. При этом следует иметь в виду, что таких путей может быть несколько.
^ Показания к проведению высокочастотнойаблации:
Пациенты с симптоматической тахиаритмией плохо переносящие медикаментозную терапию или рефрактерные к ней.
Пациенты с наличием противопоказаний к назначению антиаритмиков или невозможностью их назначения в связи с нарушениями проводимости, которые проявляются в момент купирования пароксизмальной тахикардии.
Пациенты молодого возраста – во избежание длительного приема лекарственных препаратов.
Пациенты с фибрилляцией предсердий, поскольку это угрожает развитием фибрилляции желудочков.
Пациенты имеющие антидромную (с широкими комплексами) реципрокную тахикардию.
Пациенты с наличием нескольких аномальных проводящих путей (по данным ЭФИ) и различными вариантами Пароксизмальных наджелудочковых тахикардий.
Пациенты с наличием других аномалий сердца, требующих хирургического лечения.
Пациенты, чьи профессиональные возможности могут пострадать в связи с периодическими неожиданными эпизодами тахиаритмий.
Пациенты с наличием в семейном анамнезе указаний на случаи внезапной сердечной смерти.
^ НАРУШЕНИЕ ФУНКЦИИ ПРОВОДИМОСТИ
При нарушении проводимости наступают различные виды блокад сердца, происходит замедление или полное прекращение проведения импульса по проводящей системе сердца.
^ Межпредсердная блокада
Нарушение проведения импульса возбуждения по проводящей системе предсердий — замедление (прекращение проведения) от синоатриального узла к левому предсердию (пучок Бахмана).
^ Существует три степени межпредсердной блокады :
— замедление проведения импульса возбуждения.
— блокирование проведения импульса возбуждения к левому предсердию (периодически возникающее);
— полное прекращение проведения импульса возбуждения — разобщение активации обоих предсердий (предсердная диссоциация).
^ Причины межпредсердной блокады :
— органические повреждения предсердий при сердечных болезнях;
— интоксикация препаратами дигиталиса, хинидином, передозировка бета-адреноболокаторами, антагонистами кальция и проч.
^ ЭКГ признаки межпредсердной блокады :
I степень:
увеличение ширины зубца P (более 0,11 с) в каждом сердечном цикле в отведениях от конечностей;
расщепление (зазубренность) зубца P (непостоянный признак).
#image.jpg
^ II степень:
постепенное увеличение ширины и расщепления зубца P в отведениях от конечностей;
периодическое исчезновение левопредсердной фазы зубца PV1.
^ III степень встречается редко .
Синоаурикулярная блокада
Синоатриальная блокада (СА-блокада) характеризуется замедлением и периодически наступающим прекращением распространения на предсердия отдельных импульсов, вырабатываемых СА-узлом. Нарушение проведения локализуется в области СА-соединения, т.е. в пограничной зоне между СА-узлом и миокардом предсердий.
^ Наиболее частыми причинами СА-блокады являются:
• органическое повреждение предсердий (при остром ИМ, хронической ИБС, миокардитах, пороках сердца и т.д.);
• интоксикация препаратами дигиталиса, хинидином, передозировка b-адреноблокаторов, антагонистов кальция и других ЛС;
• выраженная ваготония.
^ Различают три степени СА-блокады:
I степени;
II степени;
— I типа;
— II типа;
Далеко зашедшая блокада;
полную (или III степени).
Однако по ЭКГ12 надежно диагностируют блокаду II степени.
^ ЭКГ-признаками СА-блокады II степени 1 типа являются:
1) паузе Р—Р синоатриальной блокады предшествует прогрессирующее укорочение интервалов Р—Р синусового ритма. Укорочение интервала Р—Р обусловливается тем, что при постепенном ухудшении проводимости в СА соединении скорость замедления постепенно уменьшается;
2) пауза Р—Р синоатриальной блокады меньше удвоенной величины продолжительности предшествующего нормального интервала Р—Р. Интервал Р—Р после паузы длиннее интервала Р—Р перед паузой. Коэффициент проведения различный — 3:2, 4:3 и т. д. Блокаду I типа дифференцируют от синусовой аритмии и предсердных, особенно блокированных, экстрасистол. При синусовой аритмии продолжительность интервалов Р—Р варьирует в зависимости от циклов дыхания (при выдохе интервал Р—Р удлиняется, при вдохе — укорачивается). При проведенных или блокированных предсердных экстрасистолах всегда бывают волны Р другой конфигурации, чем обычные синусовые зубцы Р. Их трудно заметить, если они накладываются на сегмент ST или зубец Т.
^ При СА-блокаде II типа
проводимость в СА соединении исчезает без постепенного ее ухудшения, и на ЭКГ наблюдается выпадение одного зубца Р с комплексом QRS.
Пауза Р—Р будет равна удвоенной величине нормального интервала. Блокаду II типа с соотношением 2:1 надо дифференцировать от синусовой брадикардии. Число сердечных сокращений при синусовой брадикардии 40—60 в 1 мин, при блокаде СА II типа — 30—40 в 1 мин.
#image.jpg
^ При полной СА блокаде все импульсы СУ блокируются и в предсердия не поступают. Тогда чаще всего возникает выскакивающий эктопический ритм из предсердий, реже из АВ соединения или еще реже — из желудочков. На ЭКГ часто наблюдаются ретроградные зубцы Р.