Прогноз для жизни при ишемическом инсульте головного мозга
Содержание
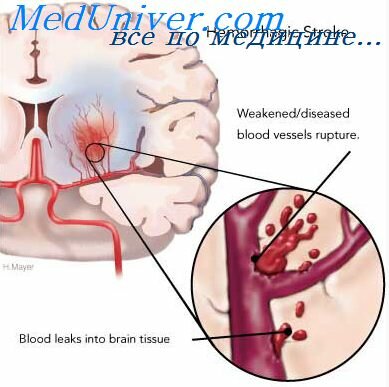
Острое нарушение кровообращения головного мозга, закупорка, сужение и, как следствие, разрыв артерий с последующим кровоизлиянием в мозг — всё это признаки ишемического инсульта. Нервные клетки и нейроны погибают из-за недостатка кислорода, происходит расстройство основных функций мозга.
Прогноз: основные факторы
Возникновение и течение ишемического инсульта нельзя рассматривать как отдельный период. Причины, вызвавшие удар, и его последствия ещё долгое время будут оказывать влияние на качество жизни больного. Составляющийся после кровоизлияния прогноз будет тем благоприятнее, чем быстрее будет оказана помощь. Но ход и качество реабилитации также важны.
То, насколько благоприятным будет прогноз после перенесения ишемического инсульта, напрямую зависит от объёма поражённых участков. Этот показатель зависит от скорости и качества оказания медицинской помощи после удара; обширности гематомы, образовавшейся в мозге после кровоизлияния; проведённых усилий для реабилитации больного.
Основные факторы, по которым составляется прогноз жизни, таковы:
- Возраст пациента. Если больной старше 65-70 лет, то прогноз будет крайне неблагоприятен. Смертность от ишемического инсульта, и так немалая (умирает более 75% перенёсших удар людей), среди пациентов старше 65 лет увеличивается практически до 90%. Летальный исход наступает или сразу после перенесения инсульта, или на первые-вторые сутки после него.
- Локализация очага ишемического инсульта является решающим фактором для определения урона, которое нанесёт здоровью и интеллекту пациента кровоизлияние. В зависимости от того, какая часть мозга поражена, могут отпасть как жизненно важные функции (глотательный или дыхательный рефлекс, способность двигаться), так и не менее важные интеллектуальные составляющие человеческой жизни (память, речь, способность выстраивать логические цепочки, воспринимать музыку, творчески мыслить).
- Какой раз пациент переносит удар. Повторение ишемического инсульта или другого вида мозгового кровоизлияния исключает около 85% надежд на выздоровление больного, поэтому данный фактор чрезвычайно важен.
- Причина ишемического инсульта — тромбоз, сужение сосудов, которые приводят к разной степени поражения тканей мозга.
- Степень тяжести болезни.
Окончательное заключение-прогноз врача по состоянию больного содержит описание следующих перспектив:
- Какова вероятность летального исхода?
- Как и насколько быстро будет проходить лечение больного?
- Какова будет длительность реабилитации?
- Каков риск развития осложнений, и если он велик, то каких?
- Каковы будут отдалённые неврологические последствия ишемического инсульта?
- Возможно ли повторное кровоизлияние?
Также следует учитывать, что, несмотря на все прогнозы, ситуация развития ишемического инсульта является крайне нестабильной, и изменяться может по мере протекания болезни. Так, кардинальным образом на ход ишемического инсульта влияют следующие факторы:
- Своевременность оказания первой медицинской помощи, время госпитализации, условия проведения реанимационных мероприятий.
- Качество и адекватность лечения. Последнее подразумевает правильную диагностику и правильный выбор препаратов и мер для реанимации больного.
- Наличие осложняющих факторов, а именно сопутствующих тяжёлых заболеваний сердца, сосудов, других внутренних органов и систем.
- Наличие у потерпевшего психических нарушений и расстройств.
- Развитие отёка мозга, поражения ствола и мозжечка, кома. парализация тела или его частей, а также другие неврологические расстройства.
Чем чреват инфаркт мозга?
Последствия ишемического инсульта могут быть весьма печальны. Даже выжив после удара, пациент ещё долгие месяцы, а то и годы будет проходить реабилитацию для полного или частичного восстановления всех своих физических и интеллектуальных способностей.
Чтобы понять, как быстро и каким способом будет проходить лечение и реабилитация, как это повлияет на качество жизни пострадавшего, и составляется прогноз.
Первейший фактор, который в нём учитывается — последствия кровоизлияния, наступившие после ишемического инсульта. Они таковы:
- Полный паралич тела, односторонняя или частичная парализация;
- уменьшение чувствительности и онемение конечностей;
- обширное расстройство вестибулярной нервной системы, нарушения в координации движения;
- расстройство речи;
- социальная дезадаптация из-за потери части интеллектуальных способностей;
- потеря возможности самообслуживания.
Прогноз реабилитации больного
После первых дней реанимации и нахождения в стационаре начинается реабилитация больного. Первичное восстановление памяти, речевых и двигательных функций происходит в условиях стационара, но к полноценной реабилитации разрешается переходить только через три недели после кровоизлияния.
На прогноз реабилитации влияет множество факторов. Ухудшить его могут следующие обстоятельства:
- Если инфаркт мозга был обширным и сопровождался парализацией тела, онемением конечностей, сильными расстройствами координации движений, нарушением глотательного рефлекса и речевой функции.
- Если кровообращение на повреждённых участках мозга было восстановлено слабо.
- При наличии повреждений в обоих сосудистых бассейнах мозга.
В то же время к положительным факторам, улучшающим прогноз, можно отнести:
- Необширное повреждение клеток мозга, небольшая величина образовавшейся гематомы.
- Возраст пациента — до 40 лет.
- Общее состояние сердца и сосудов хорошее.
Инсульт — опасное заболевание, поражающее внезапно и часто приводящее к летальному исходу, потому особенно важно вовремя распознать его признаки и организовать госпитализацию пострадавшего. От этого зависит не только его здоровье и перспективы последующего восстановления, но и жизнь.
Симптомы и лечение инсульта
Выделяют три типа ишемического инсульта: тромбоэмболический, гемодинамический и лакунарный:
- Тромбоэмболический – это закупорка сосуда головного мозга, так называемый, тромб
- Гемодинамический ишемический инсульт вызван недостатком необходимых для мозга питательных веществ, вызванный вследствие долгосрочных спазмов сосудов мозга. Причиной такого явления зачастую является гипо- или гипертония
- Лакунарный ишемический инсульт – это повреждение мелких перфорирующих артерий. Следствия такого инсульта – нарушение двигательной активности и нормальной чувствительности. Причиной может стать стабильно высокое артериальное давление
Симптомы ишемического инсульта
Симптомы ишемического инсульта могут быть самыми разными. Первые знаки – это учащенные головные боли и онемение конечностей. Ярко-выраженные симптомы – это слабость и онемение лишь одной половины тела, ухудшение работы речевого аппарата. Может возникать тошнота.
Если Вы почувствовали первые признаки ишемического инсульта, необходимо сразу, в течение максимум пары часов обратиться к врачу, так как последствия могут быть непоправимы. Не стоит игнорировать даже незначительные симптомы, это может быть малый ишемический инсульт, который обязательно приведет к более серьезным последствиям, если его вовремя не диагностировать.
Причины ишемического инсульта
Причины ишемического инсульта в зависимости от типа могут быть разные. К причинам закупорки сосудов головного мозга (тромбоэмболический инсульт) зачастую можно отнести повышенный уровень холестерина. Холестериновая бляшка образуется в сонной артерии и затрудняет приток крови к головному мозгу.
Тромб может образоваться и в сердце и затем по сосудам попасть в мозг (эмболический инсульт). Кровь может плохо поступать в мозг, вследствие сужения сосудов. Причина такого явления – инфекции, воспаления или употребление наркотических веществ (кокаин, амфетамины).
Прогноз при ишемическом инсульте
Прогноз при ишемическом инсульте зависит от того, насколько крупная область головного мозга была повреждена. А также от места локализации поражения. Важным фактором при прогнозе дальнейшего состояния человека является наличие дополнительных заболеваний.
- В 15-25 % человек, перенесший инсульт, умирает в первый месяц. У 60 % пациентов, выдержавших приступ ишемического инсульта, наблюдаются инвалидизирующие неврологические расстройства к концу первого месяца после случившегося.
- У 40% они сохраняются в течение 6 месяцев. У 30 % даже через год. После первого года состояние человека имеет положительную динамику в крайне редких случаях. Основные двигательные расстройства существенно уменьшаются в первые 3 месяца после инсульта.
- 60-70% выживших после приступа ишемического инсульта остаются в живых после первого года, 50 % — после пяти лет и лишь 25% живут 10 лет и более.
- У 30% переживших приступ существует опасность перенести повторный ишемический инсульт в течение пяти лет. Надо отметить, что при лакунарном инсульте шансы на восстановление значительно выше.
Зоны поражения Левосторонний и правосторонний ишемический инсульт
Как известно, мозг состоит из двух половин. Инсульт может поразить как правую, так и левую его часть. При ишемическом инсульте левого полушария серьезно нарушается речевая функция и способность воспринимать слова.
Например, при повреждении центра Брока пациент лишается возможности составлять и воспринимать сложные предложения, ему доступны только отдельные слова и простые фразы.
Ишемический инсульт правого полушария задевает зоны, отвечающие за двигательную активность левой стороны тела. Как следствие – паралич всей левой стороны. Соответственно наоборот, если повреждено левое полушарие, отказывает правая половина тела. Правосторонний ишемический инсульт может также стать причиной нарушения речи.
Обширный ишемический инсульт предполагает повреждение большой зоны головного мозга. Основные симптомы – потеря чувствительности лица, острая головная боль, затруднение и спутанность речи, ухудшение зрения. Могут случаться обмороки. Обширный инфаркт головного мозга крайне сложно поддается лечению. Полное восстановление пациента после такого приступа невозможно.
Стволовой ишемический инсульт
Самый опасный по зоне поражения вид инсульта – это стволовой ишемический инсульт. В стволе головного мозга располагаются зоны, отвечающие за самые жизненно-необходимые функции человеческого организма – это сердцебиение и дыхание.
Большинство летальных исходов происходят именно после приступов стволового инфаркта мозга. Симптомы стволового ишемического инсульта – нарушения двигательной активности, плохая координация и ориентация в пространстве, тошнота и головокружение.
Мозжечковый ишемический инсульт
Ишемический инсульт мозжечка, он же инфаркт мозжечка, на ранних стадиях сопровождается тошнотой, рвотой, головокружением, значительными нарушениями координации. По прохождении 1-3 суток увеличившийся в размерах мозжечок сдавливает ствол мозга.
Лицо в этот момент может подвергнуться онемению и параличу. Кома при ишемическом инсульте мозжечка – частое явление. Возможен скорый летальный исход.
Лечение и реабилитация
К лечению ишемического инсульта головного мозга необходимо приступить в первые же часы после приступа. При скорой медицинской помощи можно значительно уменьшить последствия предупредить дальнейшее прогрессирование болезни.
Действия, предпринятые в первые два часа после инфаркта мозга, имеют особую значимость. Если ишемический инсульт находиться в стадии развития, могут быть использованы препараты для снижения свертываемости крови.
Недавно было доказано, что если вводить препараты, разжижающие кровь в течение трех часов от начала приступа, то можно избежать паралича и других губительных последствий. Эти же препараты в крайней степени противопоказаны при кровоизлиянии в мозг.
Первые дни после приступа пациент принимает лекарства, способные уменьшить отечность мозга, например, маннитол.
Хирургическое вмешательство
Хирургическое вмешательство, как правило, применяется, если причиной инсульта стала закупорка сонной артерии, так как устранение этого дефекта с помощью операции снизит риск повторного инсульта на 70 %.
Либо при обширном ишемическом инсульте с целью понижения внутричерепного давления, повышения перфузионного давления и поддержания церебрального кровотока.
Реабилитация
Несмотря на тяжелое положение пациента, важно уделять внимание правильному функционированию организма – мочевого пузыря, кишечника, следить за ритмом сердечных сокращений.
Реабилитация после ишемического инсульта начинается после стабилизации артериального давления, а также дыхания и пульса. Курс реабилитации включает в себя восстановление двигательной активности, возвращение тонуса мышцам, возобновление речевых навыков.
Очень важно в этот сложный период поддерживать на уровне психическое состояние пострадавшего. Психотерапевты, а также члены семьи должны постараться не дать человеку, пережившему ишемический инсульт впасть в состояние депрессии.
Профилактика ишемического инсульта
Артериальная гипертензия – это заболевание, являющееся основным фактором риска возникновения ишемического инсульта головного мозга. Поэтому первая мера по профилактике инсульта – это поддержание артериального давления на нормальном уровне. В первую очередь этому способствует здоровый образ жизни. Возможно также применение препаратов, понижающих давление.
Очень важно следить за уровнем холестерина в крови и ограничивать себя в пище, содержащей этот компонент в большом количестве. Это понизит риск возникновения бляшек и тромбов. Отказ от курения и алкоголя также снижает риск инсульта вдвое.
Регулярные физические нагрузки помогут как поддерживать на должном уровне артериальное давление, так и стабилизировать уровень холестерина в крови. Одним словом, здоровый образ жизни и отказ от губительных привычек – лучшая профилактика ишемического инсульта.
Ишемический инсульт головного мозга – заболевание в крайней степени опасное, требует особо усиленного лечения и долгого курса реабилитации. Современная медицина делает все, чтобы снизить смертность среди населения от этого недуга, выпуская все новые препараты и тестируя инновационные способы лечения. Однако профилактика и предупреждение инфаркта головного мозга – задача каждого человека лично.
Поделись ссылкой с друзьями на новость
/ инсульты
Госпитальный этап лечения
Лечение ишемического инсульта в условиях стационара заключается в назначении базисной и специфической терапии. Основными направлениями базисной терапии являются мероприятия по обеспечению адекватного дыхания, коррекция водно-электролитных нарушений, поддержание деятельности сердца и нормального кровообращения, уменьшение отека мозга, а также профилактику развития или лечение пневмонии. Тактика и лекарства при базисной терапии в основном не зависит от вида нарушения церебрального кровообращения (геморрагический или ишемический), а определяются характером нарушения жизненно важных функций организма и направлены на их полное восстановление.
Специфическая или дифференцированная терапия определяется характером инсульта с определением этиологического фактора и его устранением в первые часы после появления симптомов, а также применение нейропротекции.
На сегодняшний день понимание этиологии и патогенетических механизмов развития инсульта мозга является основой для назначения эффективного лечение ишемических нарушений на начальном этапе развития заболевания с определением стратегии дальнейшего лечения, и в связи с этим снижается смертность, минимизируются мозговые дефекты, и обеспечивается благоприятный прогноз.
Базисная терапия острого нарушения мозгового кровообращения
Общая (базисная) терапия острых цереброваскулярных расстройств включает:
регуляцию нарушенных функций сердечно-сосудистой системы и дыхания (мониторирование дыхания, контроль АД и сердечной деятельности с коррекцией нарушений);
уменьшение отека мозга (осмотерапия);
нормализация водно-электролитного баланса;
контроль температуры тела и дисфагии;
профилактика осложнений (пневмонии, инфекций мочевыводящих путей, тромбоэмболии легочной артерии);
профилактика пролежней (уход за кожными покровами, переворачивания, общий легкий массаж, использование специальных валиков, матрасов).
Специфическое лечение инфаркта мозга
В основе специфического лечения ишемического инсульта лежит устранение непосредственной причины, вызвавшей обтурацию сосудов головного мозга, в большинстве случаев (70%) связанную с тромбоэмболией или тромбозом церебральных артерий. Поэтому в первую очередь назначается тромболитическая терапия. Также специфические препараты, которые назначаются при остром нарушении цереброваскулярного кровообращения по ишемическому типу – антикоагулянты, дефибринизирующие энзимы, ингибиторы агрегации тромбоцитов и нейропротекторы. Лечить ишемические инсульты необходимо своевременно и адекватно, воздействуя на все звенья патогенеза.
Тромболитическая терапия
Среди всех современных методов лечения инфаркта мозга тромболитическая терапия относится наиболее эффективным методикам лечения, но только при ее применении в первые часы после развития ишемического инсульта (до 6 часов от начала инсульта). Эти лекарственные препараты способствуют растворению тромбов с восстановлением сосудистого русла и нормализации кровообращения головного мозга. Реперфузионные лекарства назначаются только в условиях специализированного стационара в первые шесть часов после появления первых симптомов при подтвержденном диагнозе острого нарушения мозгового кровообращения по ишемическому типу.
Применение антикоагулянтов
Применение антикоагулянтов (надропарина, гепарина, эноксипарина, дальтопарина) направлено на предотвращение увеличения тромбов и в связи с этим прогрессирование неврологической патологии, а также активацию фибринолиза и профилактику осложнений, связанных с активным внутрисосудистым тромбообразованием. Противопоказаниями для применения антикоагулянтов в остром периоде инфаркта мозга являются инсульты больших размеров (более 50% территории средней мозговой артерии), неконтролируемая артериальная гипертензия, язвенная болезнь желудка, выраженная тромбоцитопения и тяжелые заболевания почек или/и печени. Также не желательно назначать эти лекарства одновременно с реополиглюкином, нестероидными противовоспалительными препаратами и кровезаменителями в связи с угрозой развития геморрагического синдрома.
Назначение нейропротекторов
Применение нейропротекторов, как и тромболизис ограничено «терапевтическим окном» (3-6 часов после появления первых неврологических симптомов) и направлено на защиту нейронов, а также торможение патологической цепи нейрохимических реакций. Поэтому осуществлять нейропротекцию способны лекарственные препараты с высокой антиоксидантной активностью и уменьшающие активность возбуждающих медиаторов (глицин, пирацетам, церебролизин). Также с этой целью широко применяются вазоактивные препараты (пентоксифиллин, винпоцетин, блокаторы кальциевых каналов и инстенон). Для активации восстановления нарушенных двигательных функций и чувствительности нейропротекторная терапия применяется в сочетании с выполнением несложных физических упражнений, легкий массаж пораженных конечностей и электростимуляция мышц.
Этап восстановительного лечения
Ведение пациентов с ишемическим инсультом в восстановительном периоде направлено на стабилизацию неврологической симптоматики и ее постепенный регресс, связанные с процессами «переобучения» нейронов, в результате этого интактные отделы мозга постепенно берут на себя функции пораженных отделов. Данный процесс на клеточном уровне обусловлен образованием новых синапсов и дендритов между нейронами, изменением свойств нейрональных мембран.
Лекарственные препараты, активизирующие процессы восстановления утраченных функций после инфаркта мозга являются средства, стимулирующие метаболизм нейронов — вазоактивные препараты (гинкго билоба, винпоцетин, пентоксифиллин), аминокислотные препараты (церебролизин), производные пирролидина (пирацетам), ноотропы (фенотропил) и предшественники нейромедиаторов. Также в этом периоде проводится пассивная реабилитация (массаж, ЛФК) для уменьшения риска развития и прогрессирования контрактур, пролежней, тромбоза глубоких вен и постепенного восстановления двигательных функций.
Ранняя реабилитация пациентов после ишемического инсульта
Реабилитация пациентов после перенесенного ишемического инсульта должна начинаться как можно раньше – при расширении двигательного режима и после перевода в общую палату в конце первой или на второй неделе (в зависимости от общего самочувствия пациента). Она направлена на восстановление функционирования мышц — лечебный массаж, электростимуляция и лечебная физкультура (ЛФК) по индивидуальной программе. Массаж и ЛФК являются профилактикой мышечных контрактур и болей в суставах, постепенного восстановления чувствительности конечностей и активирования утраченных связей между нейронами.
Лечебный массаж в данном периоде проводится очень осторожно в виде легких поглаживаний при повышении тонуса мышц конечностей или неглубоких разминаний и легких растираний при пониженном тонусе мышц с электростимуляцией мышц и ЛФК по индивидуально подобранной программе.
Особенности реабилитационного этапа
Реабилитация больного после перенесенного инфаркта мозга продолжается от нескольких месяцев до года и более. Лучше всего этот этап восстановления провести в местном неврологическом санатории, чтобы перемена климата не вызвала усугубления неврологической симптоматики или прогрессирования сопутствующих соматических заболеваний (артериальной гипертензии, аритмий, сахарного диабета).
В специализированном санатории проводится восстановление всех двигательных нарушений при помощи ЛФК (лечебной гимнастики) и физиотерапевтических процедур. Восстановить утраченную чувствительность помогают массаж, грязелечение и рефлексотерапия.
Виды массажа при лечении последствий инфаркта мозга
Наиболее частыми последствиями после перенесенного ишемического инсульта являются расстройства различной степени тяжести чувствительности и двигательных нарушений. Лечебный массаж показан пациентам, начиная с острого периода (на первой – второй неделе) для профилактики пролежней и направлен на улучшение микроциркуляции, особенно у пациентов с ожирением или недостаточным питанием, недержанием мочи, а также при присоединении сопутствующих инфекционных поражений. В раннем реабилитационном периоде массаж направлен на профилактику мышечных и суставных контрактур, восстановление чувствительности, чтобы вернуть нервным клеткам активность, нормализовать нарушенную передачу нервных импульсов. Также массаж направлен на восстановление тонуса мышц при наличии парезов и вялых параличей для нормализации двигательной активности пациента.
Диспансерный этап
Реабилитация при ишемическом инсульте очень важна. В периоде последствий острого нарушения церебрального кровообращения рекомендуется организация режима с трудотерапией и рациональным питанием. Больные после ишемического инсульта должны постоянно наблюдаться неврологом с курсами медикаментозного лечения, лечебной физкультуры, массаж и физиотерапии с дальнейшим восстановлением неврологических нарушений (вялых парезов, нарушений речи и когнитивных расстройств).
Восстановление трудоспособности после инфаркта мозга, особенно у молодых пациентов – трудоустройство с учетом компенсаторных возможностей и профессиональных навыков больного.
Особенности диспансерного этапа при стойких нарушениях
При наличии стойких двигательных изменений рекомендуется массаж и тренировка всех групп мышц для повышения общей двигательной активности. При утраченных речевых функциях пациента для коррекции нарушений речи необходима консультация и лечение у логопеда, курсы препаратов с нейротрофическим и нейромодуляторным действием (нейропротекторов) ивторичная профилактика повторных инсультов. Стойкие неврологические нарушения являются наиболее частой причиной инвалидизации.
Прогноз при ишемическом инсульте
Прогноз заболевания после перенесенного острого нарушения цереброваскулярного кровообращения по ишемическому типу зависит от локализации патологического процесса и объема поражений мозга, тяжести сопутствующих заболеваний, возраста пациента, своевременности госпитализации и начала терапии.
Профилактика ишемических инсультов
В основе профилактики инфаркта мозга находится эффективное предотвращение тромбоза кровеносных сосудов, возникающего при формировании в крови атеросклеротических бляшек и тромбов — поддержание адекватной массы тела и здорового образа жизни, воздержание от курения, приема алкоголя и других вредных привычек. Необходимы занятия лечебной физкультурой, пешие прогулки, рациональное здоровое питание и общий массаж для профилактики развития и прогрессирования сердечно-сосудистых заболеваний – атеросклероза, гипертонической болезни, аритмий, инфаркта миокарда и патологии нервной системы (мигрени, вегето-сосудистой дистонии с церебростеническим синдромом). В группе риска развития ишемического инсульта находятся пациенты, страдающие сахарным диабетом, артериальной гипертензией и гиперхолестеринемией.
Инсульт — клинический синдром, характеризующийся внезапно возникающими клиническими симптомами очагового и/или общемозгового неврологического дефицита, развивающегося в результате церебральной ишемии или геморрагии. В соответствии с критериями ВОЗ ишемический инсульт определяют как «острое очаговое неврологическое нарушение с клиническими проявлениями, сохраняющимися в течение более 24 часов, вероятной причиной которого служит ишемия головного мозга».
Цель интенсивной терапии инсульта — сохранить функциональное состояние ЦНС обеспечивающее автономное полноценное существование пациента как социального, а не биологического (вегетативный статус) объекта.
ИШЕМИЧЕСКИЙ ИНСУЛЬТ (ИНФАРКТ) ГОЛОВНОГО МОЗГА
Интенсивная терапия ишемического инсульта
Основные задачи интенсивной терапии ишемического инсульта
Создание условий для ранней реперфузии путёмподдержания адекватного перфузионного давления в пределах сохранения ауторегуляции (60-140 мм рт.ст.) при достаточном уровне сатурации (не ниже 91%) и тромболитической терапии.
Создание церебрального метаболического покоя до момента наступления устойчивой компенсации неврологического дефицита.
Ранняя вторичная профилактика рецидива инсульта.
Структура интенсивной терапии инсульта зависит от задач и может быть представлена в виде нескольких блоков, которые определяют построение лечебно-тактического алгоритма ишемического инсульта (рис. 3-15. табл. 3-13).
Таблица 3-13. Контроль основных показателей при ишемическом инсульте
Защита дыхательных путей
Санация и уход за ротоглоткой.
Интубация трахеи с последующим переводом на спонтанное дыхание с добавлением 02 (по показаниям):
♦ при развитии бульбарного синдрома при сохранённом сознании;
♦ при нарастающем обтурационно-аспирационном синдроме из-за ослабления трахеальных рефлексов на фоне снижения уровня сознания. В случаях тяжёлой дыхательной недостаточности, тяжёлой гипоксемии или гиперкапнии и у пациентов с нарушением сознания (меньше 9 баллов по шкале Глазго) при высоком риске аспирации необходима максимально ранняя интубация. Пациентам спсевдобульбарным или бульбарным параличом показана ранняя трахеотомия.
Адекватная оксигенация
Оксигенацию поддерживают инсуффляцией увлажнённым 02 (2-4 л/мин) через назальный катетер с момента поступления в течение не менее 24 ч (до стабилизации состояния) при условии сохранения уровня сознания, обеспечивающего адекватный респираторный контроль, и отсутствии бульварных нарушений.
На фоне восстановленной проходимости трахеобронхиального дерева решение о проведении ИВЛ принимают в следующих ситуациях:
при сохраненном сознании в случае снижения сатурации
при нарастании угнетения сознания и появлении патологического дыхания с возрастанием «работы дыхания» без гипоксемии.
Поддержка нормальной дыхательной функции и адекватной оксигенациикрови необходима для сохранения нейронов в зоне ишемической пенумбры (ишемической полутени — очага частично повреждённых нейронов). Для этого необходимо поддерживать Sр02 артериальной крови не менее 94%. Это особенно важно при обширном ишемическом поражении ствола или полушарий головного мозга, главным образом у пациентов с риском аспирации. Гиповентиляция может быть вызвана патологическим типом дыхания. Дополнительным фактором риска служит то, что с возрастом в норме происходит снижение оксигенации артериальной крови примерно на 4 мм рт.ст. на каждую возрастную декаду. Кроме того, во время сна у пожилых людей снижается минутная вентиляция, что не компенсируется при развитии инсульта. Прежде чем выполнять интубацию, необходимо учитывать общий прогноз, сопутствующие опасные для жизни состояния и предполагаемое желание пациента или его семьи.
Контроль сердечной деятельности и нейтральней гемодинамики
Оптимизация СВ на фоне поддержания максимально допустимого АД, обеспечивающего достаточное ЦПД, — основная задача интенсивной терапии при инсульте (табл. 3-14).
Таблица 3-14. Контроль сердечной деятельности
Аритмии сердца, особенно мерцательная аритмия, нередки. Существенные изменения ЭКГ в ST сегментах и Т волнах и удлинение Q-T, напоминающие таковые при ишемии миокарда, могут появляться в остром периоде инсульта; кроме того, сразу после инсульта могут увеличиваться и «сердечные» ферменты. В большинстве случаев эти изменения связаны с ранее существовавшей ИБС, но они также могут быть обусловлены сочетанным развитием ишемии мозга и инфаркта миокарда — цереброкардиальным синдромом. Однако некоторые исследователи подчёркивают прямую корреляцию между инфарктом мозга и сердечными осложнениями независимо от существования в анамнезе пациента ИБС. В связи с этим каждому больному с инсультом в ранний острый период осуществляют ЭКГ (лучше ориентироваться на предыдущие ЭКГ), а для контроля проводят мониторирование ЭКГ (табл. 3-15). Восстановление нормального сердечного ритма с использованием препаратов или коррекцию слабости синусового узла сердца следует проводить по общепринятым протоколам (табл. 3-16).
Таблица 3-15. Допустимые значения артериального давления
У большинства пациентов с инсультом при госпитализации регистрируют высокое АД. В течение первых дней после развития инсульта чаще происходит спонтанное снижение АД. В области развития инфаркта развивается нарушение ауторегуляции МК. MK в зоне ишемической пенумбры зависит от среднего АД. Следовательно, для поддержания адекватного МК нужно избегать резкого снижения АД.
Необходима отмена всех гипотензивных препаратов, которые принимал пациент до начала инсульта. Дозу клонидина или β-адреноблокаторов сокращают вдвое. В раннем постинсультном периоде (3-7 дней) терапию возобновляют, корректируя дозу препарата в зависимости от конкретной ситуации. Окончательный подбор гипотензивной терапии проводят совместно с терапевтом после стабилизации (регресса) неврологического дефицита (2-3-я неделя).
Гипотензивную терапию начинают в следующих случаях.
Пациентам, получающим тромболитическую терапию, если верхние значения систолического АД превышают 180 мм рт.ст.
При явных признаках субарахноидального кровоизлияния у молодых пациентов без гипертонической болезни в анамнезе с АД 160/100 мм рт.ст.:
♦ при АДсист. — 400 мл или гидроксиэтилкрахмал, затем переходят на изотонический раствор натрия хлорида 250 мл за 1 час, потом 500 мл за 4 ч, далее — 500 мл каждые 8 ч:
♦при отсутствии эффекта, склонности к брадикардии или при противопоказаниях к инфузии применяют инотропную поддержку прессорными аминами.
При низких значениях АД обязательно проводят коррекцию,В начале инсульта необычны низкие или нормально-низкие значения АД, чаще снижение АД наблюдают при развитии большого очага ишемии или при инфаркте миокарда, сердечной недостаточности, сепсисе.
Увеличение СВ может увеличить МК в областях, которые потеряли способность к ауторегуляции после острого ишемического события. Препараты выбора для поддержания адекватного перфузионного давления:
при нормоволемии (ЧСС
при плохо корригируемой гиповолемии (ЧСС >100 в минуту, ЦВД
Добутамин не считают препаратом выбора, но его применение оправдано, если необходимо добиться увеличения минутного объёма кровообращения при условии нормоволемии и достижения целевых значений АД.
Поддержка водно-электролитного баланса
Внутривенный доступ:
кубитальный;
центральный венозный (подключичный, бедренный) при нестабильной гемодинамике, необходимости контроля ЦВД или неадекватности больного.
Нормоволемия
Оценка волемического дефицита по общим принципам. При неизвестном анамнезе время начала заболевания отсчитывают от момента, когда пациента последний раз видели без признаков заболевания.
Регидратация в темпе дегидратации (постепенно) без диуретиков — изотонический раствор натрия хлорида, коллоиды, крахмалы в сочетании с нутритивной поддержкой до регресса признаков гиповолемии.
Переход на расчёт гидробаланса в соответствии с физиологической потребностью (30 мл/кг в сутки), при этом следует стремиться к увеличению доли энтерального компонента, сокращая объём инфузии.
Контроль электролитов следует осуществлять не реже одного раза в два дня, при этом обращать внимание на развитие различных специфических церебральных синдромов водно-электролитного дисбаланса.
Пациентам с инсультом необходимо поддерживать сбалансированный водно-электролитный обмен, чтобы избежать уменьшения ОЦП, который может влиять на МК и почечную функцию. Серьёзные отклонения в водно-электролитном балансе редко возникают при ишемическом инсульте. Доказано, что некоторая степень обезвоживания часто может приводить к нарастанию неврологического дефицита. Фактически все больные в остром периоде инсульта нуждаются во внутривенном введении жидкости с положительным балансом, согласно уровню обезвоживания. Противопоказано введение гипотонических растворов (NaCl 0,45%) или 5% раствора глюкозы из-за риска увеличения отёка головного мозга. Объём электролитов также необходимо ежедневно контролировать и корректировать.
Нормогликемия
При неизвестном значении гликемии и угнетённом сознании неизвестной этиологии следует вводить внутривенно болюсно 20-40 мл 40% раствора глюкозы, предпочтительно через центральную вену,
Концентрация глюкозы 10 ммоль/л и выше оправдывает немедленное введение инсулина — 4-8 ЕД подкожно с последующим мониторингом значения гликемии 2-3 раза в день в течение 2-3 дней.Впоследующем принимают решение о назначении сахароснижающей терапии.
Следует стремиться к поддержанию гликемии не выше 6 ммоль/л.
У больных с сахарным диабетом 2-го типа в анамнезе в острейшем периоде инсульта целесообразно перейти на простой инсулин до стабилизации гликемии.
Гипогликемическое состояние (кома) может давать симптоматику, аналогичную ишемическому инсульту.
Увеличение содержания глюкозы плазмы крови часто обнаруживают при госпитализации больных с нарушением мозгового кровообращения из-за предыдущего известного или неизвестного сахарного диабета, а также у пациентов без сахарного диабета в анамнезе. Высокие значения гликемии вредны при инсульте. Высокая и низкая концентрация глюкозы при остром инсульте увеличивает размер инфаркта и ухудшает функциональный неврологический дефицит в исходе инсульта. Это важно не только для пациентов, больных сахарным диабетом, чьё метаболическое нарушение может быть ухудшено в острой стадии инсульта, но и для пациентов без сахарного диабета. Следовательно, необходимым может стать временное применение инсулина.
Если концентрация глюкозы крови неизвестна, нельзя пациенту с инсультом вводить глюкозу. Исключение составляют случаи гипогликемии, которая редко возникает при остром ишемическом инсульте, или состояние угнетённого сознания неясной этиологии.
Нормотермия
Метамизол натрия 1 г,
Дифенгидрамин 10 мг.
Парацетамол 500 мг (возможно в ректальных свечах).
Физические методы охлаждения (пузырь со льдом на область магистральных сосудов).
Экспериментально гипертермия увеличивает размер очага инсульта и ухудшает неврологический дефицит после инсульта. Лихорадка часто возникает в течение первых 48 ч инсульта и отрицательно влияет на клинический результат. С другой стороны, нужно помнить, что инфекция служит фактором риска развития инсульта. Необходимо изучить причину лихорадки, когда температура тела достигает 37,5 С. и начинать лечение. Существуют данные, подтверждающие нейропротективный эффект гипотермии уже при температуре тела, равной 36 С.
Лечение внутричерепной гипертензии
Развитие отёка мозга наблюдают в течение первых 24-48 часов после начала инсульта. Именно отёк служит главной причиной клинического ухудшения. Наиболее тяжёлая ситуация характерна для более молодых пациентов с обширным инфарктом в бассейне средней мозговой артерии, у которых отек головного мозга и повышение ВЧД могут приводить к дислокационному синдрому в течение 2-4 дней после начальных признаков инсульта и служат причиной смерти приблизительно в 80% случаев.
Нейрохирургическое лечение
Эффект нейрохирургического лечения обратно пропорционален времени от начала заболевания, поэтому очень важно как можно раньше сообщить в специализированную клинику о больном с клиникой внутричерепной гипертензии, вызванной инсультом.
Проведение декомпрессионного хирургического вмешательства при тяжёлом полушарном инфаркте позволяет уменьшить смертность с 80 до 30%, т.е. эта операция может сохранить жизньнекоторым больным. Проведённая в первые 24 часа декомпрессия позволяет уменьшить смертность даже вболее значимых масштабах. При развитии инфаркта мозжечка со сдавлением ствола мозга в качестве методик выбора рассматривают осуществление декомпрессионного хирургического вмешательства и вентрикулостомии при развитии гидроцефалии. Прогноз после операции может быть благоприятен даже для пациентов в коматозном состоянии.
Глюкокортикоиды
Препараты применяют при подозрении на опухоль с инсультоподобным течением.
Режим применения: 8-24 мг дексаметазона (экстренная доза), затем 4-8 мг каждые 4-6 часов 3-4 дня с последующей отменой в течение 2-3 дней.
Существуют следующие показания.
При подтверждении церебральной опухоли.
Церебральный васкулит.
Инфаркт или кровоизлияние в мозжечке с масс-эффектом.
Дексаметазон и другие глюкокортикоиды неэффективны при лечении отёка головного мозга после инсульта и ЧМТ. Их назначение показано при отёке, вызванном опухолевым процессом. Кроме того, их применение оправдано при развитии надпочечниковой недостаточности.