Бета-адреноблокаторы в лечении сердечно-сосудистых заболеваний: место бисопролола
М. А. Евдокимова, Д. А. Затейщиков
В обзоре рассматриваются фармакологические свойства бета-адреноблокаторов и возможности их применения в терапии сердечно-сосудистых заболеваний. Особое внимание уделяется кардиоселективному бета1-адреноблокатору бисопрололу. Результаты многочисленных клинических исследований позволяют заключить, что этот препарат характеризуется рядом уникальных свойств и минимальными побочными эффектами. Это обеспечивает ему ряд преимуществ по сравнению с другими бета-адреноблокаторами, используемыми в лечении нарушений сердечного ритма, артериальной гипертензии, ишемической болезни сердца и хронической сердечной недостаточности. Бисопролол относится к числу бета-адреноблокаторов, эффективность и безопасность которых наиболее полно охарактеризованы в крупных контролируемых клинических исследованиях.
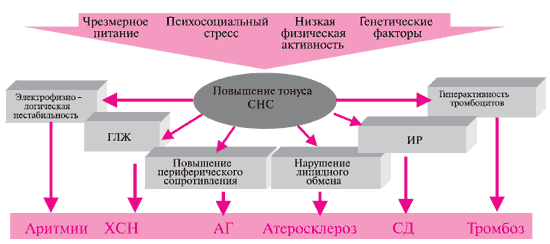
Бета-адреноблокаторы играют важную роль в лечении сердечно-сосудистых заболеваний и уже давно используются как антиангинальные, антиаритмические и гипотензивные средства. В 2004 г. Европейское кардиологическое общество выпустило специальный документ, в котором установлены правила применения этого класса препаратов [1]. Благодаря выраженному антиангинальному действию бета-адреноблокаторы применяются для лечения стабильной стенокардии всех функциональных классов. Убедительно доказана эффективность этих препаратов при острых формах ишемической болезни сердца (ИБС). Поскольку бета-адреноблокаторы обладают гипотензивным и антиаритмическим действием, их применяют в лечении артериальной гипертензии (АГ), наджелудочковых и желудочковых нарушений ритма, а также для контроля частоты сердечных сокращений (ЧСС) у больных мерцательной аритмией. Положительный эффект блокады бета-адренорецепторов был доказан у больных с хронической сердечной недостаточностью (ХСН). Применение бета-адреноблокаторов не только не ухудшает сократимость миокарда, но даже способствует улучшению гемодинамики у больных ХСН. Наиболее широко применяются в клинической практике липофильные кардиоселективные соединения с продолжительным периодом полувыведения. Настоящий обзор посвящен одному из таких препаратов – бисопрололу.
Механизм действия бета-адреноблокаторов
Бета-адреноблокаторы вызывают конкурентную блокаду бета-адренорецепторов миокарда, сосудов и других органов и тканей. Блокада бета1-адренорецепторов миокарда снижает сократимость миокарда и ЧСС, уменьшает возбудимость водителя ритма, замедляет скорость проведения импульса по проводящей системе сердца. В результате блокады бета1-адренорецепторов клеток юкстагломерулярного аппарата почек подавляется секреция ренина. С блокадой бета2-адренорецепторов связаны главным образом неблагоприятные эффекты этой группы препаратов: периферическая вазоконстрикция, бронхоспазм, гипергликемия, усиление дислипидемии.
Антиишемическая активность бета-адреноблокаторов проявляется в снижении ЧСС, сократимости миокарда и систолического артериального давления (АД) [2]. Уменьшая ЧСС, бета-адреноблокаторы удлиняют диастолу и соответственно время коронарной перфузии. Эти препараты имеют антиоксидантные свойства, улучшают метаболизм миокарда за счет ингибирования выброса свободных жирных кислот из жировой ткани, вызванного катехоламинами [3]. Под действием бета-адреноблокаторов улучшается функция левого желудочка, уменьшается размер его полости и увеличивается фракция выброса [4].
Антиаритмический эффект бета-адреноблокаторов – результат их прямого электрофизиологического действия (снижение ЧСС и порога спонтанной деполяризации эктопических водителей ритма, удлинение рефрактерного периода АВ-узла), а также уменьшения симпатического влияния и ишемии миокарда.
Гипотензивный эффект бета-адреноблокаторов обусловлен снижением сердечного выброса, ингибированием продукции ренина и ангиотензина II, ослабления центральных адренергических влияний [5].
Другие механизмы действия бета-адреноблокаторов включают подавление апоптоза кардиомиоцитов, который активируется через бета-адренергические пути; снижение агрегации тромбоцитов; предотвращение разрыва атеросклеротических бляшек. Бета-адреноблокаторы повышают экспрессию мРНК Ca2+-АТФазы саркоплазматического ретикулума и мРНК тяжелой цепи a-миозина, но снижают экспрессию мРНК тяжелой цепи бета-миозина [6]; ингибируют пролиферацию гладкомышечных клеток сосудов [7]. Важную роль среди эффектов бета-адреноблокаторов играет подавление прямых кардиотоксических эффектов катехоламинов [8]. Кроме того, бета-адреноблокаторы улучшают барорефлекторную функцию [9].
Фармакологические свойства бета-адреноблокаторов
В клинической практике большое значение придается кардиоселективности препарата – способности избирательно блокировать бета1-адренорецепторы миокарда. Кардиоселективностью обладают бисопролол, метопролол, атенолол и др. Эти препараты значительно реже, чем неселективные бета-адреноблокаторы, вызывают побочные эффекты. Бисопролол в терапевтических дозах более селективен, чем атенолол и метопролол [10], и в меньшей степени, чем другие бета-адреноблокаторы, влияет на тонус мускулатуры бронхов и периферических сосудов. Бисопролол не вызывает нарушений углеводного обмена, гипокалиемию, повышение уровня липопротеидов очень низкой плотности и триглицеридов плазмы [11].
В зависимости от способности растворяться в жирах бета-адреноблокаторы подразделяются на липофильные и гидрофильные. Липофильные препараты быстро и почти полностью всасываются в желудочно-кишечном тракте, метаболизируются в печени, хорошо проникают через биологические мембраны. Липофильные препараты способны проникать через гематоэнцефалический барьер, связываться с центральными бета1-адренорецепторами и, следовательно, влиять на тонус блуждающего нерва. Повышение парасимпатического тонуса обеспечивает дополнительный антиаритмический эффект. Водорастворимые препараты выделяются в основном почками и не способны проходить через гематоэнцефалический барьер.
Бисопролол – амфифильный препарат для перорального применения, способный растворяться как в липидах, так и в воде. Биодоступность бисопролола равна 90 % и практически не зависит от приема пищи. Пик концентрации после приема 10 мг препарата наблюдается через 3 часа. Бисопролол характеризуется большим объемом распределения, на 30 % связывается с плазменными белками, около 10 % принятой дозы инактивируется во время первого прохождения через печень, 50 % выводится почками в неизмененном виде [12]. Скорость почечной экскреции бисопролола зависит от клиренса креатинина, но увеличение периода полувыведения, требующее коррекции дозы препарата, наблюдается лишь при тяжелой почечной недостаточности. Метаболизм бисопролола в печени является окислительным и приводит к образованию трех неактивных метаболитов. Период полувыведения равен 9–12 часам, а у пациентов с хронической почечной недостаточностью и циррозом печени – 13–18 часам. Зависимость фармакокинетики бисопролола от дозы носит линейный характер и обеспечивает постоянное и предсказуемое терапевтическое действие препарата.
Особенности метаболизма бисопролола определяют его клинические преимущества: возможность приема один раз в сутки, отсутствие необходимости коррекции дозы при патологии печени и почек, высокая безопасность лечения больных с сопутствующими заболеваниями, такими как хронические обструктивные заболевания легких (ХОЗЛ), сахарный диабет, заболевания периферических артерий.
Применение бета-адреноблокаторов в клинической практике
Острый коронарный синдром с подъемом сегмента ST
В многочисленных исследованиях была доказана эффективность бета-адреноблокаторов как в остром периоде инфаркта миокарда, так и при вторичной профилактике ИБС. Главный итог применения этих препаратов – снижение смертности. Пероральные бета-адреноблокаторы при отсутствии противопоказаний рекомендуются всем больным, перенесшим инфаркт миокарда [13]. Внутривенное введение показано при повторных эпизодах ишемии, ишемических болях на фоне лечения наркотическими анальгетиками, для контроля АГ, тахикардии и аритмии. Бета-адреноблокаторы уменьшают размер инфаркта, снижают частоту опасных аритмий, повышают порог фибрилляции желудочков и в целом снижают смертность, включая внезапную смерть. Кроме того, они снижают потребность миокарда в кислороде за счет снижения ЧСС и АД, подавляют прямое и непрямое кардиотоксическое действие катехоламинов, перераспределяют миокардиальный кровоток от эпикарда к более ишемизированным субэндокардиальным отделам, уменьшают риск повторной ишемии. Считается, что бета-адреноблокаторы снижают частоту тяжелых осложнений тромболизиса. При ретроспективном анализе результатов лечения 60 329 больных алтеплазой показано, что раннее назначение бета-адреноблокаторов снижает риск кровоизлияния в мозг на 31 %.
По результатам Гетеборгского исследования, смертность среди больных с острым инфарктом миокарда, получавших метопролол, снизилась при 3-месячном наблюдении на 36 %, частота фибрилляции желудочков также достоверно уменьшилась [14]. Мета-анализ 28 исследований показал, что при лечении бета-адреноблокаторами смертность снижается с 4,3 до 3,7 % [15].
Эффективность и безопасность бисопролола в остром периоде инфаркта миокарда хорошо изучены. Препарат вводили внутривенно в начальной дозе 1 мг до максимальной суммарной дозы 5 мг в первые сутки. Далее больные принимали препарат внутрь в дозе 10 мг/сут [16]. Снижение смертности у больных инфарктом миокарда на фоне лечения бета-адреноблокаторами происходит, главным образом, за счет снижения риска внезапной смерти. Наиболее эффективно снижают смертность липофильные препараты, способные проникать через гематоэнцефалический барьер и усиливать парасимпатический тонус, что предотвращает фибрилляцию желудочков и внезапную смерть.
Острый коронарный синдром без подъема сегмента ST
В этом случае лечение бета-адреноблокаторами должно быть начато как можно быстрее с целью контроля ишемии и предотвращения инфаркта или его рецидива. После острой фазы все больные должны получать бета-адреноблокаторы для вторичной профилактики [17]. Крупные рандомизированные исследования показывают, что риск инфаркта миокарда у больных нестабильной стенокардией при лечении бета-адреноблокаторами снижается на 13 % [18].
Стабильная стенокардия
Все больные ИБС должны получать бета-адреноблокаторы для предотвращения инфаркта миокарда, контроля ишемии, повышения выживаемости. Бета-адреноблокаторы являются препаратами выбора у больных стабильной стенокардией, АГ, перенесших инфаркт миокарда или со сниженной функцией желудочков [19]. Эти препараты высокоэффективны для контроля ишемии, вызванной физической нагрузкой, улучшают толерантность к нагрузке, уменьшают частоту приступов стенокардии и безболевых эпизодов ишемии [20].
Проспективное исследование с участием более чем 35 тыс. больных, перенесших инфаркт миокарда, показало, что бета-адреноблокаторы повышают выживаемость на 20–25 % за счет снижения частоты тяжелых сердечно-сосудистых осложнений, внезапной смерти, повторного инфаркта миокарда [21].
Мета-анализ 82 рандомизированных исследований доказал пользу длительного приема бета-адреноблокаторов с целью уменьшения смертности у больных, перенесших инфаркт миокарда: для предотвращения одной смерти нужно лечить 84 больных в течение года. Для предотвращения 1 случая повторного нефатального инфаркта требуется лечить 107 больных.
Ретроспективный анализ данных исследования Cooperative Сardiovascular Рroject, включавшего около 200 тыс. больных, перенесших инфаркт миокарда, показал, что бета-адреноблокаторы снижают смертность независимо от возраста, расы, бронхолегочных заболеваний, сахарного диабета, АД, фракции выброса, ЧСС, функции почек и способа лечения в стационаре, включая реваскуляризацию [22].
Улучшение под влиянием бета-адреноблокаторов прогноза у больных стенокардией без инфаркта миокарда в анамнезе не считается абсолютно доказанным. Этой категории пациентов бета-адреноблокаторы рекомендуются для предотвращения инфаркта миокарда, внезапной смерти, уменьшения частоты эпизодов ишемии (класс показаний I, уровень В). По результатам ряда исследований бета-адреноблокаторы достоверно снижают смертность среди больных без предшествующего инфаркта миокарда [23].
Прием бисопролола в дозе 10 мг/сут приводит к снижению частоты приступов стенокардии за 48 часов с 8,1 до 3,2; при этом уменьшается и общая длительность приступов: с 99,3 до 31,2 минуты. По этим показателям бисопролол оказался эффективнее нифедипина (р
- Expert consensus document on b-adrenergic receptor blockers. The Task Force on Beta-Blockers of the European Society of Cardiology. Task Force Members, Jose Lopez-Sendon, Karl Swedberg, John McMurray et al. Eur Heart J 2004;25: 1341-62.
- Frishman WH. Multifactorial actions of beta-adrenergic-bloking drugs in ischemic heart disease: curret concepts. Circulation 1983;67(Suppl. 4):549-60.
- Opie LH. Effect of beta-adrenergic blocade on biochemical and metabolic response to exercise. Am J Cardiol 1985;55:95D.
- Waagstein F. Beta-blokers in congestive heart failure: the evolution of a new treatment concept-mechanism of action and clinical implication. J Clin BASIC Cardiol 2002:5:215-23.
- Cruickshank JM, Prichard BNC. Beta-adrenoceptors. In: Cruickshank JM, Prichard BNC, editors. Beta-blockers in clinical practice. London: Churchill Livingstone 1996, p. 9-86.
- Lowes BD, Gilbert EM, Abraham WT, et al. Myocardial gene expression in dilated cardiomyopathy treated with beta-bloking agents. N Engl J Med 2002;346:1357-65.
- Frishman WH. Carvedilol. N Engl J Med 1998;339:1759-65.
- Bouzamondo A, Hulot JS, Sanchez P, et al. Beta-bloker treatment in heart failure. Fundam Clin Pharmacol 2001;15:95-109.
- Cleland JG, Dargie HJ. Arrhythmias, catecholamines and electrolytes. Am J Cardiol 1988;62: 55-59.
- Nuttall SL, Routledge HC, Kendall MJ. A comparison of the beta1-selective of three beta-blockers. J Clin Pharmacol 2003;28(3):179-86.
- Leopold G, Pabsi J, Ungethum W, et al. Basic pharmacokinetics of bisoprolol, a new highly beta1 selective adrenoreceptor antagonist. J Clin Pharmacol 1986;26:616-21.
- Leopold G. Balanced pharmacokinetics and metabolism of bisoprolol. J Cardiovasc Pharmacol 1986;8(Suppl. 11):516-20.
- Van de Werf, et al. For the task force of the management of acute myocardial infarction of the European Society of Cardiology. Management of acute myocardial infarction in patients presenting with ST-segment elevation. Eur Heart J 2003;24:28-66.
- Hjalmarson A, Elmfeldt D, Herlitz J, et al. Effects on mortality of metoprolol in acute myocardial infarction: a double-blind randomized trial. Lancet 1981;2:823-27.
- Yusuf S, Lessem J, Pet J, et al. Primary and secondary prevention of myocardial infarction and strokes. An update of randomly allocated controlled trials. J Hypertens 1993;11(Suppl. 4):561-73.
- de Muinck ED, Lie KI von Mengden HJ. Bisoprolol pilot studies in myocardial infarction. J Cardiovasc Pharmacol 1990;16(Suppl. 5):5196-200.
- Bertrand ME, Simoons ML, Fox KAA, et al. For the task force of the European Society of Cardiology. Management of acute coronary syndromes: acute coronary syndromes without persistent ST-segment elevation. Eur Heart J 2000;1406-32.
- Yusuf S, Witte J, Friedman L. Overview of results of randomized trials in heart diseases: unstable angina, heart failure, primary prevention with aspirin and risk factor modification. JAMA 1998;260:2259-63.
- Task Force of the European Society of Cardiology. Management of stable angina pectopis. Eur Heart J 1997;18:394-413.
- Mulcahy D, Cunningham D, Clean P, et al. Circadian variations of total ischemic burden and its alterations with anti-anginal agents. Lancet 1988;I:755-88.
- Freemante N, Cleland J, Young P, et al. Beta blocade after myocardial infarction. Systematic review and meta regression analysis. BMJ 1999: 1730-37.
- Gottlieb S, McCarter R, Vogen R. Effects of beta-blokade on mortality among high risk patients after myocardial infarction. N Engl Med 1998; 338:489-97.
- Gibbons RJ, Chatterje K, Daley J, et al. For the task force on practice guidelines, ACC/AHA/ACP-ASIM. Guidelines for the management of patients with chronic stable angina. J Am Coll Cardiol 1999;33:2092-197.
- von Arnim T. Medical treatment to reduce total ischemic burden: total ischemic burden bisoprolol study (TIBBS), a multicenter trial comparing bisoprolol and nifedipine. The TIBBS Investigators. J Am Coll Cardiol 1995;25:231-38.
- van de Ven LL, Vermeulen A, Tans JG, et al. Which drug to choose for stable anginapectoris: a comparative study between bisoprolol and nitrates. Int J Cardiol 1995;47(3):217-23.
- Gibson DG, Sowton E. The use of beta-adrenergic receptor bloking drugs in dysrhythmias. Prog Cardiovasc Dis 1969;12:16-39.
- Kuhlkamp V, Schirdewan A, Stangl, et al. Use of metoprolol CR/XL to maintain sinus rhythm after conversion from persistent atrial fibrillation: a randomized, double-blind, placebo-controlled study. J Am Coll Cardiol 2000;36:139-46.
- Plewan A, Lehmann G, Ndrepera G, et al. Maintenance of sinus rhythm after electrical cardioversion of persistent atrial fibrillation; sotalol vs bisoprolol. Eur Heart J 2001;22:1504-10.
- Fuster V, Ruden LE, Asinger RW, et al. For the ACC/AHA/ESC task force. ACC/AHA/ESC guidelines for the patients with atrial fibrillation. A report of the American College og Cardiology/American Heart Association task force on practice guidelines and the European Society of Cardiology committee for practice guidelines and policy conferences (committee to develop guidelines for the management of patients with atrial fibrillation) developed in collaboration with the North American Society of Pacing and Electrophysiology. Eur Heart J 2003;24:1857-97.
- Blomstrom-Lundqvist C, Scheinman MM, Aliot EM, et al. ACCC/AHA/ESC Guidelines for he management of patients with supraventrocular arrhythmias. A report of the American College of Cardiology/ American Heart Association tasc force on practice guidelines and the European Society of Cardiology committee for practice guidelines (committee to develop guidelines for the management of patients with supraventricular arrhythmias) developed in collaboration with the North American Society of Pacing and Electrophysiology. Eur Heart J 2003;24:1857-97.
- Priori SG, Aliot E, Blomstrom-Lundqvist C, et al. for the Task Force on Sudden Cardiac Death of the European Society of Cardiology. Eur Heart J 2001;22:1374-450.
- Hjalmarson A. Cardioprotection with beta-adrenoreceptor blockers. Does lipophilicity matter? Basic Res Cardiol 2000;95(Supll. 1):141-45.
- Funk-Bentano C, Lancart R, Lehenzey JY, et al. Prediction of medical events in patients enrolled in the CIBIS II: a study of the interaction between beta-blocker therapy and occurebce of critical events using analysis of competative risks. Am Heart J 2000;139:262-71.
- Wood D, De Backer G, Faergeman O, et al. For the Second Joint Task Force of European and other Societiest on Coronary Prevention: European Society of Cardiology, European Atherosclerosis Society, European Society of hypertension, Internation Society of Behavioural Medicine, European Society of General Practice/family Medicine, European Network. Prevention of coronary heart disease in clinical practice. Eur Heart J 1998;19:1434-503.
- Grundy SM, Ivor J, Benjamin IJ, et al. Diabetes and cardiovascular disease. A statement for healthcare professionals from the American Heart Association. Circulation 1999;100:1134-46.
- Dahlof B, Lindholm LH, Hansson L, et al. Morbility and mortality in the swidish trial in old patients with hypertension (STOP-Hypertension). Lancet 1991;338:1218-15.
- Goldstein LB, Adams R, Becker K, et al. Primary prevention of icshemic stroke. A statement for healthcare professionals from the Stroke Council of the American Heart Association. Circulation 2001;103:163-82.
- Psaty BM, Smith NL, Siscovick DS, et al. Health outcomes associated with antihypertensive therapies used as first-line agents: a systematic review and meta-analysis. JAMA 1997;277:739-45.
- Blood Pressure Lowering Traetment Trialists Collaboration. Effects of ACE inhibitors, calcium antagonists, and other blood pressure lowering drugs: results of prospectively designed overviews of randomized trials. Lancet 2000;355: 1955-64.
- UK Prospective Diabetes Study Group. Tight blood pressure control and risk of macrovascular and microvascular complications in type-2 diabetes-UKPDS-38. BMJ 1998;317:703-13.
- Benetos A, Adamopoulos C, Argyriadis P, et al. Clinical resalts with bisoprolol 2,2 mg/hydrochlorthiazide 6,25 mg combination in systolic hypertension in the erderly. J Hypertens 2002;20(Suppl. 1):521-5.
- Report of the American College of Cardiology. American Heart Association Task Force on Practice Guidelines Committee to revise the 1995 Guidelines for the Evaluation and Management of Chronic Heart Failure in the Adult 2002. http://www.acc.org
- Remme WJ, Swedberg K, et al. For the task force for the diagnosis and treatment of chronic heart failure, European Society of Cardiology. Guidelines for the diagnosis and treatment of chronic heart failure. Eur Heart J 2001;22:1527-60.
- Parker M, Bristow MR, Cohn JN, et al. The effect of carvedilol on morbility and mortality in patient with chronic heart failure. U.S. Carvedilol Heart Failure Studi Group. N Engl J Med 1996;334: 1349-55.
- MERIT-HF study Group. Effect of metoprolol CR/XL in chronic heart failure. Metoprolol CR/XL randomized intervention trial in congestive heart failure (MERIT-HF). Lancet 1999;353:2001-7.
- CIBIS-II investigators and committees. The cardiac insufficiency bisoprolol Study II (CIBIS-II): a randomized trial. Lancet 1999;353:9-13.
- CIBIS II Study Group. The Cardiac Insufficiency Bisoprolol Study II (CIBIS II): a randomized trial. Lancet 1999;353:9-13.
- Radack K, Deck C. Beta-adrenergic blocker therapy does not worsen intermittent claudication in subjects with peripheral arterial disease. A meta-analysis of randomized controlled trials. Arch Int Med 1991;151:1769-76.
- Kjekshus J, Gilpin E, Gali G, et al. Diabetic patients and beta blockers after acute myocardial infarction. Eur Heart J 1990;11:43-50.
- Jonas M, Reicher-Reiss H, Boyko V, et al. Usefullness of beta-blocker therapy in patients with noninsulin dependent diabetes mellitus and coronary arthery disease. Bezafibrate infarction prevention (BIP) Study Groop. Amer J Cardiol 1996;77:1237.
- Owada A, Suda S, Hata T, et al. The effect of bisoprolol, a selective beta1-blocker, on glucose metabolism by long-term administration in essential hypertension. Clin Exp Hypertens 2001;23: 305-16.
- Fogari R, Zoppi A, Tettamanti F, et al. Beta-blocker effects on plasma lipids in antihypertensive therapy: impotance of the duration of treatment and lipid status befor treatment. J Cardiovasc Pharmacol 1990:16 (Suppl. 5):576-80.
- Chen J, Radford MJ, Wang Y, et al. Effectiveness of beta-blocker therapy after acute myocardial infarction in elderly patients with chronic obstructive pulmonary disease or asthma. J Am Coll Cardiol 2001;37:1950-56.
- Gottileb SS, McCarter RB, Vogel RA, et al. Effects of beta-blocade on mortality in high-risk and low-risk patients after myocardial infarction. N Engl J Med 1998;339:489-97.
- Houston MC, Hodge R. Beta-adrenergic blocker withdrawal syndromes in hypertension and other cardiovascular disease. Am Heart J 1988;116:515-23.
- Prisant LM, Weir MR, Frishman WH, et al. Self reported sexual dysfunction in men and women treated with bisoprolol, hydrochlorthiazide, enalapril, amlodipin, placebo or bisoprolol/hydrochlorthiazide. J Clin Hypertens (Greenwich) 1999;1:22-26.
- Andrus MR, Holloway KR, Clark DB. Use of beta-blockers in patients with COPD. Ann Pharmacother 2004;38:142-5.
КАРДИОСЕЛЕКТИВНЫЙ Β-БЛОКАТОР БИСОПРОЛОЛ В ЛЕЧЕНИИ БОЛЬНЫХ С СЕРДЕЧНО-СОСУДИСТЫМИ ЗАБОЛЕВАНИЯМИ
В.П.Лупанов
НИИ кардиологии им. А.Л.Мясникова ФГУ Российского кардиологического научно-производственного комплекса Росмедтехнологий, Москва
бета-адреноблокаторы (БАБ) применяются в лечении больных сердечно-сосудистыми заболеваниями на протяжении более 50 лет. Препараты вызывают антиангинальный эффект путем снижения потребности миокарда в кислороде (за счет урежения частоты сердечных сокращений — ЧСС, снижения артериального давления — АД и сократительной способности миокарда); увеличения доставки к миокарду кислорода (в силу усиления коллатерального кровотока, перераспределения его в пользу ишемизированных слоев миокарда — субэндокарда); антиаритмического и антиагрегационного действия; снижения накопления кальция в ишемизированных кардиомиоцитах [1-4].
Свойством кардиоселективности (способности избирательно блокировать β1 -адренорецепторы миокарда) обладают: бисопролол, метопролол, атенолол, бетаксолол, небиволол и др. Эти лекарственные препараты значительно реже, чем неселективные БАБ, вызывают побочные эффекты терапии и поэтому могут применяться у больных при склонности к бронхоспазму и с нарушениями периферического кровообращения [5-7].
В нашей стране ситуация с лечением БАБ неудовлетворительная. При назначении различных новых и эффективных препаратов в России одно из первых мест занимает пропранолол, препарат эффективный, но устаревший и вытесненный во многих странах другими современными БАБ [8, 9]. Правильно подобрать пациенту эффективный препарат помогает проба с физической нагрузкой для оценки эффекта лечения. В рутинной клинической практике из-за настороженного отношения врачей к БАБ эти препараты применяются реже, чем необходимо. Причем частота их применения становится особенно низкой именно в группах высокого риска осложнений, т.е. у больных, лечение которых может дать максимальный клинический эффект [7, 10]. Почему врачи нередко избегают назначения БАБ у больных с сердечно-сосудистыми заболеваниями? Это связано как с переоценкой противопоказаний, опасностью развития побочных эффектов и потерей времени в связи с необходимостью наблюдения за действием препаратов, так и с недостаточными знаниями преимуществ БАБ по сравнению с другими лекарственными средствами.
Основными показаниями к применению БАБ являются: наличие стенокардии напряжения, стенокардия при сопутствующей артериальной гипертонии (АГ), сопутствующая сердечная недостаточность, немая (безболевая) ишемия миокарда, ишемия миокарда при сопутствующих нарушениях ритма [11-13]. При отсутствии прямых противопоказаний БАБ назначают всем больным с ишемической болезнью сердца (ИБС), особенно после инфаркта миокарда. Основной целью терапии является улучшение отдаленного прогноза больного ИБС, что является одной из основных задач вторичной профилактики [14-16]. БАБ — основные средства вторичной профилактики ИБС после перенесенного инфаркта миокарда и хирургической реваскуляризации миокарда [17,18].
Основные характеристики бисопролола. Бисопролола фумарат является высокоселективным БАБ, избирательность его действия существенно превосходит таковую метопролола и атенолола — наиболее известных селективных БАБ (см. таблицу) [15]. У бисопролола отношение β2 — к β1 -блокирующей активности (индекс β1 -селективности) составляет 1:75, в то время как у атенолола и бетаксолола — 1:35, метопролола — 1:20.
Фармакокинетические показатели и дозы селективных β-адреноблокаторов [4, 15]
Препарат
β1 — селективность
Применение бисопролола в кардиологии
Бисопролол — высокоселективный b-блокатор длительного действия без внутренней симпатомиметической активности; обладает амфофильными свойствами. Благодаря пролонгированному действию (время полужизни 10–12 ч, длительность антигипертензивного эффекта 24 ч) бисопролол может назначаться 1 раз в сутки.
Биодоступность препарата бисопролола гидрохлорида составляет 65–75 %, для бисопролола фумарата она достигает 80 %, практически не меняясь в зависимости от приема пищи. Связь препарата с белками плазмы достаточно низкая (30–35 %), благодаря чему существенно снижается риск неблагоприятных взаимодействий с другими лекарственными средствами [1].
Примерно 50 % бисопролола выводится из организма с мочой, оставшаяся часть подвергается метаболизму в печени цитохромами CYP2D6 и CYP3A4 [2]. Таким образом, препарат может применяться у пациентов с нарушениями функции печени и почек, при этом время его полужизни увеличивается незначительно и, следовательно, изменения дозы бисопролола у таких больных не требуется. Только при тяжелой почечной или печеночной недостаточности скорость элиминации бисопролола снижается значимо, по некоторым данным, более чем в 2 раза [3].
Кардиоселективность препарата очень высокая. Индекс кардиоселективности составляет: для пропранолола — 1,8. 1, атенолола— 1. 35, метопролола — 1. 20 и бисопролола — 1. 75 [4]. Благодаря этому при использовании бисопролола у пациентов с хронической обструктивной болезнью легких риск ухудшения дыхательной функции довольно низок. Помимо этого, бисопролол не влияет на уровень глюкозы крови у пациентов с сахарным диабетом [5], на уровень тиреоидных гормонов, практически не снижает потенцию у мужчин [6] и, по мнению А.Л. Верткина и соавт. может даже улучшать ее [7].
Указанные особенности бисопролола делают возможным его широкое применение в кардиологической практике. Как видно, препарат весьма удобен для использования; его длительное действие и высокая биодоступность обеспечивают стабильность эффекта. Возможность приема бисопролола 1 раз в сутки независимо от приема пищи повышает приверженность пациентов к лечению, особенно у лиц с сочетанной патологией, вынужденных принимать множество препаратов в течение дня. В настоящее время среди кардиологических больных высок процент лиц с сопутствующий патологией системы органов дыхания, печени, почек, с сахарным диабетом и пр. у которых препарат может с успехом применяться.
Современные показания к назначению бисопролола при патологии сердечно-сосудистой системы очень широки. Он традиционно используется для лечения артериальной гипертензии, применяется в терапии стабильной стенокардии напряжения всех функциональных классов, особенно в сочетании с артериальной гипертензией. В последнее время бисопролол прочно занял место в группе основных препаратов для лечения хронической сердечной недостаточности (ХСН).
Опыт клинического применения бисопролола при лечении артериальной гипертензии свидетельствует о его высокой антигипертензивной эффективности, сравнимой с эффективностью других препаратов из группы b-блокаторов, а в ряде случаев даже превосходящей ее [8, 9]. Гипотензивное действие бисопролола, в частности, опосредовано снижением секреции и концентрации ренина в плазме. При монотерапии бисопролол позволяет достигнуть целевых значений артериального давления (АД) у пациентов с мягкой и умеренной формами артериальной гипертензии. Следует отметить, что в этом случае он столь же эффективен, как и гипотензивные препараты других групп (тиазидные диуретики, ингибиторы АПФ, антагонисты кальция). Одним из сравнительных исследований бисопролола при АГ является исследование BISOMET, в которое были включены 87 пациентов, получавших 10 мг бисопролола или 100 мг метопролола тартрата 1 раз в сутки. Через 3 ч после приема препаратов их эффекты в отношении систолического АД и частоты сердечных сокращений (ЧСС) были равнозначными, однако через 24 ч бисопролол значимо превосходил по своему эффекту метопролол. Авторы заключили, что однократный прием 10 мг бисопролола гарантирует статистически значимое снижение среднего дневного и среднего ночного АД с плавным снижением в течение суток и сохранением суточного ритма АД [10].
Как правило, начальная доза бисопролола при артериальной гипертензии составляет 5–10 мг в сутки, возможно увеличение дозы до 20 мг в сутки; при недостаточности функции печени и почек суточная доза не должна превышать 10 мг [1].
В антиишемическом действии препарата участвуют во многом те же механизмы, что и в антигипертензивном. Бисопролол снижает потребность миокарда в кислороде за счет уменьшения ЧСС, улучшает кровоснабжение миокарда за счет увеличения времени диастолической перфузии, перераспределения коронарного кровотока в сторону субэндокардиального отдела. По данным многоцентрового контролируемого исследования TIBBS (Total Ischemic Burden Bisoprolol Study), бисопролол эффективно устраняет эпизоды преходящей ишемии миокарда у больных со стабильной стенокардией и увеличивает вариабельность сердечного ритма [12]. Показано, что бисопролол по сравнению с нифедипином эффективнее уменьшает как число приступов стенокардии, так и число эпизодов безболевой ишемии миокарда.
У пациентов со стабильной стенокардией напряжения бисопролол может использоваться не только в виде монотерапии, но и в сочетании с другими антиангинальными средствами (в частности, с антагонистами кальция) [13]. Установлено, что у таких пациентов препарат не только уменьшает выраженность симптоматики, но и улучшает прогноз [14].
В то же время эффективность бисопролола в острейшей фазе инфаркта миокарда окончательно не выяснена. В этот момент в связи с нестабильностью гемодинамики более оправданно применение короткодействующих b-блокаторов. Поскольку назначение b-блокаторов необходимо всем больным начиная с острого периода инфаркта миокарда, применение бисопролола вполне обоснованно [15]. Дозировки бисопролола при ишемической болезни сердца сходны с таковыми при артериальной гипертензии; как правило, назначается 5–10 мг препарата 1 раз в сутки.
В схему лечения ХСН бисопролол был включен сравнительно недавно, однако в настоящее время занимает в ней ведущие позиции. Препарат является одним из трех b-блокаторов, рекомендованных к применению у больных с ХСН Национальными рекомендациями ВНОК и ОССН по диагностике и лечению ХСН, Рекомендациями по диагностике и лечению ХСН Американской коллегии кардиологов и Американской ассоциации кардиологов (ACC/AHA) и Европейского общества кардиологов [16–18].
Проведен ряд крупных двойных слепых плацебо-контролируемых исследований, доказавших эффективность бисопролола в терапии ХСН. В исследование CIBIS I (Cardiac Insufficiency Bisoprolol Study) был включен 641 пациент с ХСН III и IV функциональных классов по NYHA различной этиологии и фракцией выброса менее 40 % [19]. Пациентам в дополнение к терапии ингибиторами АПФ, диуретиками, сердечными гликозидами назначался бисопролол. Снижение смертности по сравнению с плацебо оказалось статистически недостоверным, однако значимо уменьшилась частота госпитализаций, кроме того, у 21 % больных снизился функциональный класс ХСН.
В исследование CIBIS II были включены 2647 пациентов с ХСН III и IV функциональных классов по NYHA и фракцией выброса менее 35 % [20]. Планировался 3-летний срок исследования, однако оно было прекращено досрочно (через 1 год и 3 мес.) в связи с выявлением статистически достоверного снижения общей смертности (на 34 %). Также у исследуемых пациентов снизился риск внезапной смерти на 45 % и риск госпитализации на 15 %.
Исследование CIBIS III [21] отличается от предшествующих тем, что в нем была поставлена под сомнение традиционная схема первоначального назначения больным с ХСН ингибиторов АПФ и последующего подключения b-блокаторов. В него были включены 1010 пациентов старше 65 лет с ХСН II и III функциональных классов по NYHA и фракцией выброса менее 35 %. В течение 6 мес. одна группа пациентов получала монотерапию эналаприлом, вторая — бисопрололом, затем с 6-го по 24-й месяц участники исследования получали комбинированную терапию. Показано, что в начале исследования эффективность бисопролола и эналаприла оказалась равноценной, однако спустя год в группе, получавшей монотерапию бисопрололом, была зарегистрирована смертность на 30 % ниже, чем в группе эналаприла.
Тем не менее в современных рекомендациях по-прежнему предлагается начинать лечение ХСН с монотерапии ингибиторами АПФ и впоследствии подключать b-блокатор.
Эффекты бисопролола при ХСН многообразны: препарат увеличивает фракцию выброса, снижает конечный диастолический и систолический объемы, повышает анаэробный порог, снижает концентрацию катехоламинов в плазме крови [22]. Бисопролол также улучшает функцию гибернированного миокарда при ХСН ишемической этиологии [23].
Как правило, бисопролол назначается больным с ХСН в дозе 1,25 мг/сут,затем доза увеличивается на 1,25 мг в 1 нед. до 5 мг/сут, далее — на 2,5 мг в 4 нед. до достижения дозы 10 мг/сут [24]. Основные принципы применения препарата при ХСН не отличаются от таковых при использовании других b-блокаторов: бисопролол назначается пожизненно; при возникновении побочных эффектов можно временно снизить дозу препарата или усилить диуретическую терапию. Как уже упоминалось, бисопролол обеспечивает достаточно высокую приверженность пациентов к лечению и потому может с успехом применяться в амбулаторных условиях.
Огромное клиническое значение имеет способность b-адреноблокаторов предотвращать фатальные аритмии при острой и хронической ишемии миокарда, ХСН, кардиомиопатиях. Способность бисопролола снижать риск внезапной смерти у больных умеренной и тяжелой ХСН была доказана в исследовании CIBIS II [20].
Рационально применение бисопролола при наджелудочковых и желудочковых аритмиях, при всех состояниях, сопровождающихся синусовой тахикардией. Эффективен он и для предотвращения повторных эпизодов мерцательной аритмии. При сравнении эффективности соталола и бисопролола в удержании синусового ритма у больных мерцательной аритмией после кардиоверсии оказалось, что в течение года частота рецидивов аритмии составила 41 % в группе соталола и 42 % в группе бисопролола. В то же время на фоне приема соталола в 3,1 % случаев развилась «пируэтная» желудочковая тахикардия [29].
При постоянной форме мерцательной аритмии бисопролол позволяет контролировать частоту желудочковых сокращений, причем в отличие от сердечных гликозидов не только в покое, но и при физических нагрузках. Бисопролол эффективен и при трепетании предсердий, хотя для восстановления синусового ритма непригоден. Как и большинство b-адреноблокаторов, бисопролол снижает частоту желудочковых экстрасистол.
Необходимо помнить, что, несмотря на свою высокую кардиоселективность, бисопролол противопоказан больным с доказанной бронхиальной астмой, тяжелой и стойкой бронхиальной обструкцией, тяжелыми нарушениями проводимости (синоатриальная или атриовентрикулярная блокада) и при облитерирующем эндартериите. Брадикардия должна ограничивать применение препарата только наличием серьезных клинических проявлений или ЧСС < 48 уд/мин, так же как и гипотензия (АД < 85/60–65 мм рт.ст.) [24].
Следует сказать о фармакоэкономических преимуществах бисопролола в терапии ХСН. Так, при сравнении исследований Carvedilol Program [25], COPERNICUS [26], CIBIS II [20] на основании критерия NNT (number needed to treat — число больных, которых требуется пролечить конкретным препаратом, чтобы получить определенный клинический эффект) была показана сопоставимая эффективность бисопролола и более дорогостоящего карведилола по основным параметрам. По данным ряда фармакоэкономических исследований, бисопролол обладает лучшим соотношением «цена — эффективность» в сравнении с карведилолом и метопрололом [27, 28].
Подводя итог, можно отметить, что бисопролол — высокоэффективный и сравнительно безопасный препарат, обеспечивающий хорошую приверженность пациентов к лечению и надежный контроль основных гемодинамических параметров. При грамотном применении этот препарат позволит снизить смертность и улучшить прогноз у кардиологических больных.
Литература
1. Руководство по кардиологии: Уч. пособие: В 3 т. / Под ред. Г.И. Сторожакова, А.А. Горбаченкова. — М. 2008.2. Horikiri Y. et al. // J. Pharm. Sci. — 1998. — Vol. 87. — P. 289.3. Leopold G. Kutz K. // Rev. Contemp. Pharmacother. — 1997. — Vol. 8. — P. 35.4. Wellstein A. et al. // J. Cardiovasc. Pharmacol. — 1986. — Vol. 8, suppl. 11. — P. S41.5. Janka H.U. et al. // J. Cardiovasc. Pharmacol. — 1986. — Vol. 8, suppl. 11. — P. S96.6. Broekman C.P. et al. // J. Sex Marital Ther. — 1992. — Vol. 18. — P. 325.7. Верткин А.Л. и др. // Кардиология. — 2002. — Т. 42, № 9. — С. 39.8. Lithell H. et al. // Eur. Heart J. — 1987. — Vol. 8, suppl. M. — P. 55.9. Метелица В.И. и др. // Эксперимент. и клин. фармакол. — 1995. — Т. 58, № 2. — С. 32.10. Haasis R. Bethge H. // Eur. Heart J. — 1987. — Vol. 8. — P. 103.11. Benetos A. et al. // J. Hypertens. — 2002. — Vol. 20, suppl. 1. — P. S21.12. Von Arnim T. // J. Amer. Coll. Cardiol. — 1995. — Vol. 25. — P. 231.13. Schnellbacher K. et al. // J. Cardiovasc. Pharmacol. — 1990. — Vol. 16, suppl. 5. — P. S201.14. Weber F. et al. // Eur. Heart J. — 1999. — Vol. 20. — P. 38.15. Yoshitomi Y. et al. // Amer. Heart J. — 2000. — Vol. 140. — P. E27.16. Национальные рекомендации ВНОК и ОССН по диагностике и лечению ХСН (второй пересмотр) / Под ред. Ф.Т. Агеева и др. // Сердечная недостаточность. — 2006. — № 2(36). — С. 52.17. Krum H. // Eur. Heart J. — 2005. — Vol. 26. — P. 2472.18. ACC/AHA Guidelines for the Evaluation and Management of Chronic Heart Failure in the Adult: Executive Summary. A Report of the American College of Cardiology / American Heart Association Task Force on Practice Guidelines // Circulation. — 2001. — Vol. 104. — P. 2996.19. CIBIS Investigators and Committees. A randomized trial of beta blockade in heart failure. The Cardiac Insufficiency Bisoprolol Study // Circulation. — 1994. — Vol. 90. — P. l765.20. CIBIS II Investigators and Committees. The Cardiac Insufficiency Bisoprolol Study II (CIBIS II): a randomized trial // Lancet. — 1999. — Vol. 353. — P. 9.21. Possible clinical implications of the Cardiac Insufficiency Bisoprolol (CIBIS) III trial // Br. J. Cardiol. — 2005. — Vol. 12. — P. 448.22. Беленков Ю.Н. и др. // Кардиология. — 2003. — Т. 43, № 10. — С. 10.23. Иваненко В.В. и др. // Кардиология. — 2004. — Т. 44, № 7. — С. 57.24. Основные направления в лечении больных с хронической сердечной недостаточностью: Рук-во для врачей терапевтов, врачей общ. практики / Под ред. Г.И. Сторожакова, Г.Е. Гендлина. — М. 2008.25. Cohn J.N. et al. For the US Carvedilol Heart Failure Study Group // J. Card. Fail. — 1997. — Vol. 3. — P. 173.26. Packer M. et al. // Circulation. — 2002. — Vol. 106. — P. 2194.27. Ekman M. et al. // Lakartidningen. — 2002. — Vol. 99. — P. 646.28. Varney S. // Eur. J. Heart Fail. — 2001. — Vol. 3. — P. 365.29. Михайлова И.Е. Перепеч Н.Б. // Рус. мед. журн. — 2004. — Т. 12, № 4. — С. 225.
10.4 — 5 European Society After WW 2