Содержание
ПРИЧИНЫ
Существует три типа кардиомиопатии, обусловленные разными причинами.
Дилатационная кардиомиопатия
Это самый распространенный вид кардиомиопатии, чаще развивающийся у людей от 20 до 60 лет. Мужчины заболевают в три раза чаще женщин. При этом один или оба желудочка увеличиваются и теряют способность эффективно перекачивать кровь. Причиной обычно является замена мышцы рубцовой тканью вследствие уменьшения притока крови при ишемической болезни сердца или вирусной инфекции, ведущей к острому воспалению сердечной мышцы.
Другие причины включают бактериальную инфекцию, длительное стояние, неконтролируемый диабет, нарушения щитовидной железы, прием некоторых противоопухолевых препаратов или антидепрессан-тов, а также злоупотребление алкоголем или употребление кокаина. В редких случаях причиной может быть беременность или заболевание соединительной ткани, такое как ревматоидный артрит.
При кардиомиопатии возрастает риск тромбооб-разования, так как замедление кровотока способствует образованию сгустков крови.
Гипертрофическая кардиомиопатия
Как показывает статистика, гипертрофическая кардиомиопатия может быть у каждого 500-го человека, хотя многие об этом не знают. Более чем в половине случаев склонность к кардиомиопатии передается по наследству. Гипертрофическая мио-патия может быть врожденной или приобретенной. Она характеризуется аномальным уплотнением клеток сердечной мышцы, часто левого желудочка, качающего кровь к органам и тканям. По мере уплотнения и затем отвердения мышцы сердце теряет способность эффективно качать кровь.
Гипертрофическая кардиомиопатия была причиной внезапной смерти нескольких спортсменов вследствие фибрилляции желудочков (вид аритмии) во время занятий спортом. Все, у кого кто-нибудь из родственников погиб от внезапной проблемы с сердцем, должны обсудить с лечащим врачом целесообразность обследования для выявления гипертрофической кардиомиопатии.
Рестриктивная кардиомиопатия
Этот вид кардиомиопатии встречается гораздо реже. При этом сердечная мышца становится ригидной и теряет эластичность, что затрудняет диасто-лическое расслабление сердца и наполнение его кровью. Чаще рестриктивная кардиомиопатия развивается у престарелых людей. Причиной может быть отложение в сердечной мышце аномального белка, называемого амилоидом, хотя часто причины остаются неизвестны.
Рассказы пациентов
Чтобы записаться в школьную команду баскетбола, мне нужно было пройти медосмотр. Когда врач прослушал мое сердце, он забеспокоился.
Я сделал ЭКГ и другие тесты, и оказалось, что у меня гипертрофическая кардиомиопатия. Это значит, мое сердце увеличено и не может биться слишком быстро, и это опасно. Я принимал таблетки для восстановления сердечного ритма, но они были не очень эффективны. Поэтому в прошлом году мне в грудную клетку зашили что-то вроде кардиостимулятора — приборчик, называемый кардиовертером. При необходимости он посылает электрический импульс, чтобы восстановить нормальный ритм сердца.
Я однажды почувствовал, как он работает -я занимался спортом, и это было неприятно и страшно. Но это сохраняет мне жизнь.
Денис С.
ПРОФИЛАКТИКА
Принимайте меры профилактики против ишемиче-ской болезни сердца и гипертонии. Придерживайтесь диеты с низким содержанием жира и холестерина и ограничьте потребление соли. Ешьте больше овощей и фруктов. Занимайтесь физкультурой 30 минут в день пять раз в неделю. Не курите, избегайте сигаретного дыма и не злоупотребляйте алкоголем. Не употребляйте наркотики.
При наличии семейного анамнеза обсудите с врачом дополнительные меры профилактики и необ-
ходимые обследования. К сожалению, во многих случаях кардиомиопатию предотвратить невозможно.
ДИАГНОСТИКА
Симптомы кардиомиопатии напоминают застойную сердечную недостаточность: одышка, боль в грудной клетке, утомляемость, нарушение сердечного ритма, отеки ног или живота, а также головокружения, дурнота и обмороки при физической нагрузке.
Для диагностики используют несколько тестов. При прослушивании стетоскопом могут быть слышны аномальные шумы и нарушения сердечного ритма. При необходимости делают рентген, эхо-кардиограмму и электрокардиограмму (ЭКГ). При катетеризации сердца берут биопсию сердечной ткани, хотя это не помогает наметить лечение или определить причину. Для исключения системных заболеваний делают анализы крови.
ЛЕЧЕНИЕ
Лечение зависит от типа кардиомиопатии, но целью всегда является предотвращение сердечной недостаточности, тромбообразования и аритмии.
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Для предупреждения тромбообразования используют антикоагулянты. Для коррекции аритмии назначают антиаритмические препараты, хотя иногда требуется кардиостимулятор. Сосудорасширяющие средства способствуют расслаблению артерий и снижают нагрузку на левый желудочек, уменьшая артериальное давление. Для лечения гипертрофической кардиомиопатии обычно назначают бета-блокато-ры или блокаторы кальциевых каналов. Для профилактики и лечения сердечной недостаточности применяют ингибиторы ангиотензин-превращаю-щего фермента (АПФ).
СПЕЦИАЛЬНЫЕ ПРИСПОСОБЛЕНИЯ
В некоторых случаях требуется имплантация кардиостимулятора. При риске внезапной смерти от аритмии используют кардиовертер (дефибриллятор), регулирующий скорость сердечного ритма. Его хирургически имплантируют в грудную клетку, и он контролирует сердечный ритм, при необходимости вызывая электрический шок, нормализующий сердечный ритм.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Пациентам с гипертрофической кардиомиопатией при утолщении сердечной стенки иногда требуется операция. В некоторых случаях единственным выходом является трансплантация сердца.
Кардиомиопатия

Кардиомиопатия – патологический синдром, основным проявлением которого является поражение сердечной мышцы и развитие прогрессирующей сердечной недостаточности. Поскольку поражение сердечной мышцы при кардиомиопатии носит невоспалительный и некоронарогенный характер, для подтверждения диагноза «кардиомиопатия» необходимо исключить поражения миокарда при таких заболеваниях, как системные заболевания сосудов, артериальная гипертензия, перикардит, врожденные аномалии развития и пороки сердца. Различают кардиомиопатии невыясненной этиологии (идиопатические) и вторичные кардиомиопатии, причина возникновения которых установлена.
В зависимости от характера поражения миокарда кардиомиопатии разделяются на дилатационные, рестриктивные и гипертрофические. Для дифференциальной диагностики различных видов кардиомиопатий учитывают состояние внутрисердечной гемодинамики, а также результаты инструментальных методов исследования сердца. Основным методом диагностики кардиомиопатии любого типа является УЗИ сердца.
1. ДИЛАТАЦИОННАЯ КАРДИОМИОПАТИЯ
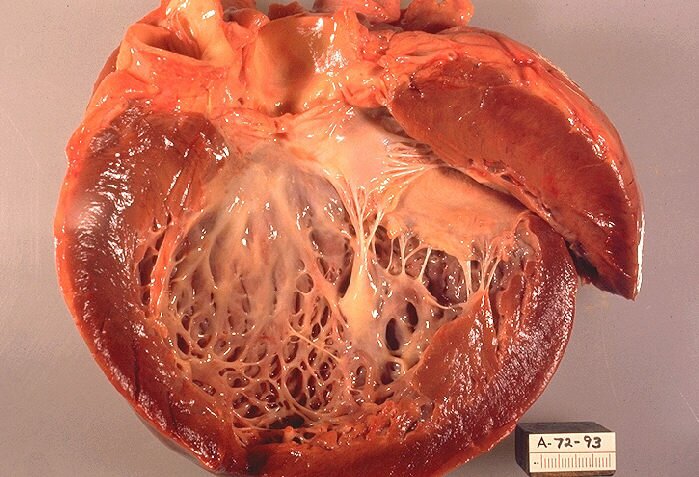
У больных дилатационной кардиомиопатией диагностируется выраженное расширение камер сердца, сопровождающее нарушением сократительной функции миокарда, при этом утолщение стенок и перегородок сердца не выявляется. Левые отделы сердца поражаются чаще правых. Причины развития дилатационной кардиомиопатии многообразны: генетические факторы, перенесенные инфекции, аутоиммунные заболевания, токсические поражения миокарда (при алкоголизме, тиреотоксикозе), метаболические нарушения, мышечные дистрофии и пр. У 20-30% больных выявляется дилатационная кардиомиопатия идиопатической этиологии.
ДИАГНОСТИКА
Диагноз устанавливается на основании инструментальных методов исследования сердца (УЗИ, рентгенодиагностика, ЭКГ), учитываются также данные анамнеза и лабораторных методов исследования. Основным диагностическим методом является УЗИ сердца. Данные ЭКГ и лабораторных методов исследования при дилатационной кардиомиопатии не специфичны, однако они имеют значение для оценки эффективности назначенного лечения, своевременного выявления и устранения возможных побочных эффектов.
СИМПТОМЫ
Основным проявлением дилатационной кардиомиопатии является прогрессирующая сердечная недостаточность, проявляющаяся в виде кардиалгии, одышки при физической нагрузке, отеков, бледности кожных покровов, быстрой утомляемости, акроцианоза. Характерны также нарушения сердечного ритма, может развиваться тромбоэмболия. Существует высокий риск внезапной смерти больных.
ЛЕЧЕНИЕ
При дилатационной кардиомиопатии лечение направлено на компенсацию хронической сердечной недостаточности и профилактику развития осложнений заболевания. Назначают гипотензивные средства (ингибиторы АПФ), бета-блокаторы, мочегонные препараты, антикоагулянты. Для своевременной коррекции лечения необходимо контролировать электролитный состав крови.
При прогрессировании сердечной недостаточности применяются хирургические методы лечения (установка микронасоса в полости левого желудочка, фиксация сердца эластичным каркасом), электрофизиологические методы (электрокардиостимуляция) или трансплантация сердца.
2. ГИПЕРТРОФИЧЕСКАЯ КАРДИОМИОПАТИЯ
Для гипертрофической кардиомиопатии характерно утолщение стенок сердца (преимущественно левого желудочка), не сопровождающееся расширением полости желудочков. Причиной развития заболевания считают генетические дефекты генов, которые контролируют синтез сократительных белков миокарда. Заболевание может выявляться вскоре после рождения, однако чаще его диагностируют в подростковом или зрелом возрасте.
Утолщение стенок левого желудочка сопровождается нарушением процесса расслабления сердечной мышцы, что вызывает уменьшение его растяжимости и повышение внутрисердечного давления.
ДИАГНОСТИКА
При постановке диагноза учитывают жалобы больных, объективно определяется расширение левых границ сердца, может выявляться систолический шум на верхушке сердца или акцент второго тона в области легочной артерии. Большое значение для диагностики гипертрофической кардиомиопатии имеют УЗИ сердца, на ЭКГ выявляются признаки нарушения ритма и проводимости, на рентгенограмме – признаки повышения давления в легочной артерии.
СИМПТОМЫ
У части больных гипертрофической кардиомиопатией выявляются признаки прогрессирующей сердечной недостаточности (одышка, кардиалгии, головокружения и обмороки, иногда отеки). Характерны также выраженные нарушения сердечного ритма (экстрасистолия, пароксизмальная тахикардия), у некоторых больных развиваются осложнения (эндокардит, тромбоэмболии). Нередко заболевание длительно протекает бессимптомно, больные жалоб не предъявляют. Существует высокая вероятность внезапной смерти, типичный пример – молодые мужчины с нарушениями ритма, умершие во время занятий спортом.
ЛЕЧЕНИЕ
Лечение больных проводится при наличии клинических проявлений гипертрофической кардиомиопатии. Основные усилия при лечении направлены, в первую очередь, на борьбу с проявлениями левожелудочковой недостаточности. Показано применение бета-блокаторов (верапамил, дизопирамид), по показаниям назначают сердечные гликозиды, антиаритмические средства, диуретики.
У больных с выраженными клиническими проявлениями гипертрофической кардиомиопатии применяется хирургическое лечение или электрокардиостимуляция.
3. РЕСТРИКТИВНАЯ КАРДИОМИОПАТИЯ
При рестриктивной кардиомиопатии нарушена сократительная функция миокарда в сочетании со снижением расслабления его стенок. Стенки миокарда не растягиваются (ригидность сердечной мышцы), вследствие чего ухудшается кровенаполнение левого желудочка, однако стенки его не утолщены, расширение его полости не наблюдается. В то же время выявляется расширение предсердий.
Рестриктивная кардиомиопатия развивается как первичное заболевание или может осложнять течение таких заболеваний, как саркоидоз, лимфома, амилоидоз, постлучевой фиброз, гемохроматоз и пр. У детей заболевание может развиваться вследствие нарушений метаболизма гликогена.
ДИАГНОСТИКА
Основным методом диагностики является УЗИ сердца. Рентгенологически выявляется увеличение предсердий в сочетании с нормальными размерами сердца. Изменения ЭКГ не специфичны. Лабораторные методы исследования помогают в определении причин поражения сердца в случае вторичных кардиомиопатий.
СИМПТОМЫ
Больные длительное время жалоб не предъявляют. Клинические симптомы (одышка, отеки) у больных возникают, как правило, в далеко зашедших случаях.
ЛЕЧЕНИЕ
Поскольку больные с рестриктивной кардиомиопатией обращаются к врачу только в случае развития осложнений заболевания, а также учитывая сложности с диагностикой данной патологии, лечение заболевания затруднено. Для симптоматической терапии заболевания применяются медикаментозные методы лечения, направленные на борьбу с проявлениями сердечной недостаточности и основным заболеванием (при вторичном характере поражения миокарда).
Кардиомиопатии
Общая информация о кардиомиопатиях
Кардиомиопатия – это собирательное название ряда заболеваний, основным проявлением которых является изменение сердечной мышцы. Точные причины развития данного процесса – неизвестны, но в настоящее время врачи научились довольно точно отличать кардиомиопатию от других патологий и пороков сердечно-сосудистой системы. Диагноз первичная или вторичная кардиомиопатия ставится в тех случаях, когда изменение мышцы сердца не связано с врожденными аномалиями развития, клапанными пороками, системными заболеваниями сосудов, перикардитом, артериальной гипертонией и редкими патологиями, при которых поражается проводящая система сердца.
В настоящее время выделяют три вида поражений сердечной мышцы: дилатационная, рестриктивная и гипертрофическая кардиомиопатия. Как правило, специалисты могут поставить точный диагноз уже на ранних стадиях патологического процесса или хотя бы имеют представление о том, в каком направлении им двигаться для установления причин заболевания. Отметим, что в ряде случаев определить, почему появилась кардиомиопатия у детей, — не представляется возможным. В такой ситуации врачи говорят о развитии идиопатической формы заболевания. Несмотря на существенные различия, все вышеперечисленные кардиомиопатии имеют и ряд общих особенностей:
- отсутствие признаков развития воспалительных реакций;
- склонность к образованию тромбов;
- увеличенные размеры сердца;
- трудности при лечении сердечной недостаточности, которую обычно вызывают кардиомиопатии.
Итак, вы получили некоторое представление о характерных признаках рассматриваемого заболевания, точнее – группы заболеваний. Теперь поговорим о каждой форме сердечной патологии более подробно, но для начала остановимся на методах их диагностики
Диагностика кардиомиопатий
Основным методом определения наличия кардиомиопатии является ультразвуковое исследование сердца. В 40% случаев УЗИ позволяет поставить точный диагноз уже при первом обследовании. Увеличение сердца можно выявить и рентгенологически. ЭКГ, в свою очередь, не показывает никаких специфических признаков развития кардиомиопатий и потому непригодно для диагностики. Мало данных предоставляют и лабораторные исследования. Таким образом, при диагнозе кардиомиопатия, причины патологии выявляются только с помощью УЗИ и отчасти рентгенологического исследования. Отметим также, что в процессе диагностики врачи могут использовать некоторые другие методы, но лишь для контроля над эффективностью проводимой лечебной терапии.
Дилатационная кардиомиопатия
Нарушение сократительной функции миокарда и одновременно выраженное расширение камер сердца – это признаки того, что у человека появилась распространенная ныне дилатационная кардиомиопатия (симптомы встречаются в 5-10 случаях на 100 000 населения). Возникновение данной формы обычно связывают с генетической предрасположенностью и плохой наследственностью. Это отчасти объясняет тот факт, почему дилатационная кардиомиопатия часто встречается у детей.
Причины появления патологии до конца не изучены. В последние годы все чаще высказывается мысль о том, что ее развитие провоцируется различными инфекционными агентами, токсическими отравлениями, нарушениями обменных и иммунных процессов в организме. Тем не менее, несмотря на серьезные подвижки в области диагностики, при диагнозе дилатационная кардиомиопатия лечение по-прежнему является проблемой из-за невозможности понять причину патологии в более чем половине зарегистрированных случаев.
Если же говорить о наиболее распространенных провоцирующих факторах, то в наши дни к таковым, несомненно, относятся спиртные напитки. Алкогольная кардиомиопатия – одна из самых распространенных вторичных кардиомиопатий дилатационного типа. она довольно опасна, поскольку если больные продолжают употреблять алкоголь, несмотря на запрет врача, 75% из них умрут в течение ближайших 3-х лет. Такой неблагоприятный прогноз связан с тем, что алкогольная кардиомиопатия воздействует не только на миокард, но и на другие отделы сердечно-сосудистой системы, вызывая множественные патологии.
Дилатационная кардиомиопатия – симптомы заболевания
- одышка;
- быстрая утомляемость;
- отеки;
- посинение кожных покровов;
- признаки сердечной недостаточности
Дилатационная кардиомиопатия – лечение заболевания
Основные лечебные мероприятия направлены на противодействие сердечной недостаточности и предотвращение осложнений. Артериальное давление снижается с помощью ингибиторов АПФ (наиболее используемый препарат – эналаприл). Также на миокард воздействуют малыми дозами альфа- и бета- блокаторов. Одновременно пациентам назначаются мочегонные средства. Поскольку дилатационная кардиомиопатия имеет плохие прогнозы, больные рассматриваются в качестве кандидатов на трансплантацию сердца.
Гипертрофическая кардиомиопатия
При увеличении толщины стенок левого желудочка пациентам ставится диагноз гипертрофическая кардиомиопатия. Наиболее вероятной причиной развития патологии являются генетические дефекты, однако в последние годы все чаще выявляется не только врожденная кардиомиопатия у детей, но и приобретенная форма у взрослых людей, родственники которых никогда не страдали от подобных пороков сердца. Симптомы гипетрофической формы:
- одышка;
- боли в левой части грудной клетки;
- нестабильный сердечный ритм;
- склонность к обморокам.
Гипетрофическая кардиомиопатия очень опасна, поскольку приводит к нарушениям сердцебиения и внезапным летальным исходам. У части больных быстро развивается сердечная недостаточность, что также представляет серьезную угрозу жизни. Соответственно, при постановке диагноза гипертрофическая кардиомиопатия, лечение направлено на улучшение функций левого желудочка и восстановление его нормальной работоспособности. С этой целью больным назначают верапамил, бета-блокаторы, пейсмейкер для постоянной электрокардиостимуляции. В отличие от дилатационной формы, гипетрофическая кардиомиопатия имеет более благоприятные прогнозы лечения и низкий процент смертности больных.
Рестриктивная кардиомиопатия
Расслабление стенок миокарда и нарушение функций сердечной мышцы – это основные симптомы рестриктивной кардиомиопатии. Причины заболевания в большинстве случаев выявить не удается. Кроме того, вторичная рекстриктивная кардиомиопатия, симптомы которой схожи со многими другими заболеваниями сердечно-сосудистой системы, весьма сложна с точки зрения правильной диагностики. По сути дела, у многих пациентов жалобы на нарушения сердечной деятельности возникают только на поздних стадиях заболевания, когда уже полным ходом идет процесс развития сердечной недостаточности. Имейте в виду, что в случае с большинством пациентов причиной жалоб стали отеки и одышка при малейших физических нагрузках.
Как и дианостика, лечение рестриктивной кардиомиопатии представляется сложнейшей задачей из-за поздней постановки правильного диагноза. В этот период пересадка сердца редко приводит к желаемому результату, не говоря уже о стандартных медикаментозных средствах, эффективность которых стремится к нулю. Как результат, смертность больных рестриктивной кардиомиопатией достигает 70% в течение первых 5 лет после начала лечения.