Справка km.ru
К сожалению, в наше время этот недуг поражает все больше молодых работоспособных людей
Сейчас случается очень много так называемых «сорокалетних инсультов» у людей самых различных профессий. Поэтому важно проводить эффективную профилактику ишемической болезни сосудов и реабилитация после госпитализации с острым приступом ишемического инсульта.
Основу группы риска по этому заболеванию составляют сегодня работающие мужчины, которые курят, злоупотребляют алкоголем, имеют ненормированный рабочий день, нарушенный биологический ритм сна (сидят за компьютером до глубокой ночи). А также те, кто принимает тонизирующие напитки с энергетическими тониками, которые стимулируют, но истощают защитные силы организма, ест много жирной, содержащей холестерин пищи. Обычно при таком образе жизни к сорока годам человек имеет проблемы с кровообращением, как в коронарных сосудах, питающих сердце, так и в сосудах, питающих головной мозг.
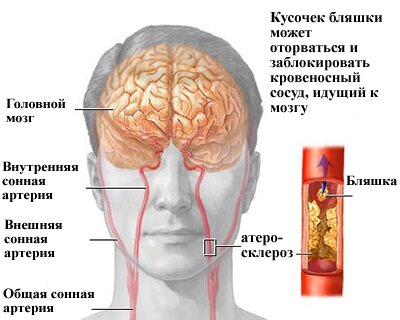
Развитие симптоматики недуга начинается с легких кратковременных головокружений, мелькания мушек перед глазами, связанными с сосудами нарушениями зрения. Как известно, затылочная доля головного мозга питается из позвоночных артерий. Часто там находятся различные врожденные аномалии, а на внутренней стенке наблюдаются атеросклеротические изменения сосудов, которые меняют реологию крови (ее текучесть, определяемая совокупностью функционального состояния форменных элементов), оказывающей влияние на затылочные отделы головного мозга. Это приводит к постоянному кислородному голоданию.
Если не начать лечение, у человека со временем появляются так называемые транзиторные ишемические атаки. Их симптомы таковы: головокружение, тошнота, рвота, нарушение зрения, ухудшение речи, неустойчивость при ходьбе, головные боли, изменение вкусовых качеств, обоняния. Как правило, эти симптомы транзиторны, то есть кратковременны и преходящи. Но они со временем дают более яркие неврологические симптомы и в конечном итоге приводят к развитию ишемического инсульта. У мужчин, которые злоупотребляют алкоголем и имеют гипертоническую болезнь, возможны кровоизлияния. Но в основной массе развиваются именно ишемические инсульты различной локализации с различной степенью глубины поражения головного мозга.
Обратившись вовремя за помощью к квалифицированным специалистам, можно добиться эффективной профилактики ишемической болезни головного мозга. Отлично помогает при этом озонотерапия: внутривенное капельное введение озонированного физраствора. Она повышает тонус сосудов, улучшает их внутреннюю стенку, пористость, повышает гемоглобин. Эту методику часто следует эффективно сочетать с иглорефлексотерапией по биологически активным точкам. Основная цель такой терапии – тренировка сосудов, чтобы они могли адекватно реагировать на изменяющие условия (внешние и внутренние). Они должны «научиться» расслабляться и сокращаться без задержки.
В качестве эффективного метода снижения уровня холестерина можно использовать лечение гомеопатическими лекарственными средствами. В клинике у пациента должны взять развернутый анализ на холестерин с липидной формулой. А затем при помощи гомеопатических препаратов повысить устойчивость нервной системы, благодаря чему нервная клетка начнет легче переносить кислородное голодание.
При помощи иглорефлексотерапии можно помочь человеку избавится от никотиновой зависимости и бросить курить, отрегулировать давление, улучшить реологические свойства крови.
При нарушении биохимических показаний крови, которые способствую тромбообразованию, сделать кровь более текучей помогает гирудотерапия. Даже если уже есть бляшки с тромботическими образованиям, пиявка их растворит.
Необходимо также получить эффективную помощь на раннем этапе восстановительного периода после острого приступа инсульта и госпитализации. Устранить те или иные нарушения двигательной системы – парезы (ослабления), параличи. Очень важно в этом случае начать процесс реабилитации сразу после выписки из стационара.
Для реабилитации людей, перенесших ишемический инсульт, очень эффективен массаж (двигательных конечностей, в случае их нарушения или шейно-воротниковой зоны), лечебная физкультура и лазеротерапия по проекции сонных и позвоночных артерий – в качестве последующей профилактики атеросклеротических заболеваний сосудов.
Средства профилактики ишемического инсульта
В.М. Полонский
Введение
Анализ литературных источников последних лет свидетельствует, что возможности лечения острого ишемического инсульта до сих пор остаются весьма ограниченными, а некоторые новые лекарственные средства, с которыми связывались большие надежды, либо не подтвердили свою эффективность (некоторые нейропротекторы), либо до сих пор вызывают большие споры среди специалистов (активатор тканевого плазминогена) [5]. Таким образом, инсульт продолжает ассоциироваться с высокой смертностью (вторая по счету причина во всем мире), а панацея для его лечения не существует и вряд ли появится в ближайшее время. В этой связи усилия врачей должны быть направлены, прежде всего, на его профилактику. В данном обзоре будут рассмотрены, главным образом, медикаментозные методы профилактики ишемического инсульта.
Строя общую стратегию профилактики этого тяжелого сосудистого осложнения, следует иметь в виду, что каждое превентивное лекарственное воздействие сопряжено с определенным, пусть чаще всего и небольшим, риском для пациента и стоит некоторых (иногда немалых) денег. Поэтому вполне оправданным стратегическим подходом к проведению профилактических мероприятий по предупреждению ишемического инсульта можно считать сосредоточение усилий, прежде всего, на субпопуляции пациентов с максимальным абсолютным риском развития инсульта, так как именно для них эти мероприятия, вероятно, обеспечат и максимальную абсолютную пользу.
Эта группа пациентов хорошо очерчивается. Как правило, их анамнез отягощен проявлениями сосудистой окклюзии — уже произошедшим ишемическим инсультом или динамическим нарушением мозгового кровообращения, ишемической болезнью сердца или периферическими сосудистыми нарушениями. Среди пациентов, выживших после первого ишемического инсульта, а их число достигает 80 %, риск повторного инсульта особенно велик в первые несколько недель или месяцев и повышается приблизительно на 5 % каждый последующий год. Для них характерен и высокий риск развития инфаркта миокарда. Именно для этой группы пациентов максимальную опасность представляют такие факторы риска, как гипертензия, курение, гиперлипидемия, сахарный диабет и ожирение. Поэтому, очевидно, что помимо проведения собственно профилактической терапии инсульта, таким больным абсолютно необходимо кардинально изменить образ жизни, прекратить курение, резко снизить потребление алкоголя, контролировать уровень глюкозы в крови и принять меры по уменьшению массы тела. Однако, если можно считать доказанным, что изменение питания в сторону увеличения потребления свежих фруктов и овощей на фоне ограничения жиров и соли, физические упражнения и отказ от курения предупреждают первый инсульт, то эффективность этих мероприятий, с точки зрения их применения в рамках вторичной профилактики инсульта, не является очевидной. Что касается профилактической медикаментозной терапии инсульта, то она должна быть комплексной, и среди ее мероприятий первостепенное значение имеет контроль артериального давления, так как, несомненно, ведущим фактором риска ишемического инсульта является гипертензия.
Антигипертензивная терапия
Установлено, что риск развития ишемического инсульта удваивается при каждом повышении нормального диастолического артериального давления на 7,5 мм рт ст. а проведение адекватной первичной профилактической антигипертензивной терапии снижает риск инсульта на 38 % [12]. Мета-анализ данных 9 рандомизированных контролируемых исследований показал, что антигипертензивная терапия, используемая в качестве вторичной профилактики, снижает относительный риск возникновения повторного инсульта на 29 % [16]. Однако некоторые проблемы применения антигипертензивной терапии в рамках вторичной профилактики инсульта требуют дальнейшего изучения.
Несмотря на многочисленные исследования, посвященные использованию антигипертензивных средств для первичной и вторичной профилактики инсульта, серьезные споры вызывает проблема выбора наиболее эффективных препаратов. При первичной профилактике ишемического инсульта предпочтение обычно отдается диуретикам и бета-блокаторам, назначаемым в низких дозах [13]. В то же время в новых международных правилах по лечению артериальной гипертензии, подготовленных ВОЗ и Международным обществом по проблемам гипертензии (1999), подчеркивается, что для стартовой и поддерживающей антигипертензивной терапии пригодны представители всех классов антигипертензивных средств, хотя в прежних правилах (1993) эти лекарства ранжировались в зависимости от их полезности, и первые места в списке занимали, как раз, диуретики и бета-блокаторы [14]. В недавно проведенном крупном шведском исследовании по применению антигипертензивной терапии у пожилых пациентов было продемонстрировано, что такие известные бета-блокаторы, как атенолол, метопролол, пиндолол, и гидрохлоротиазид в сочетании с амилоридом по своему гипотензивному эффекту не уступали более новым антигипертензивным препаратам (ингибиторы АПФ эналаприл и лизиноприл, блокаторы кальциевых каналов фелодипин и исрадипин) [7]. В обеих группах пациентов, принимавших «старые» или «новые» препараты, было отмечено сходное снижение артериального давления (в среднем на 35/17 мм рт. ст.), и при этом они не отличались по частоте возникновения инсультов (фатальных и нефатальных) и других тяжелых исходов, включая смерть.
При этом следует подчеркнуть, что в последнее время к блокаторам кальциевых каналов, используемым в качестве средства профилактики сердечно-сосудистых осложнений артериальной гипертензии, среди специалистов начинает складываться весьма критическое отношение. Так, совсем недавно были обнародованы результаты мета-анализа 8 рандомизированных клинических испытаний, в которых блокаторы кальциевых каналов с пролонгированным действием сравнивались с диуретиками, бета-блокаторами, клонидином и ингибиторами АПФ. Как оказалось, в целом риск тяжелых осложнений гипертензии при применении блокаторов кальциевых каналов был на 11 % выше, чем при использовании других антигипертензивных средств, причем риск инфаркта миокарда возрастал на 26 %. Хотя в этой работе не было отмечено различий между группами по частоте инсультов, в другом исследовании обнаружено, что по способности предупреждать инсульт блокаторы кальциевых каналов уступают гидрохлоротиазиду [10]. При этом обращается внимание на тот факт, что по стоимости современные блокаторы кальциевых каналов намного превосходят другие антигипертензивные средства, особенно диуретики. Все эти данные ставят под вопрос целесообразность применения блокатеров кальциевых каналов (особенно длительного действия) в целях профилактики инсульта.
Более подробно следует остановиться на профилактическом потенциале ингибиторов АПФ. Результаты опубликованного в 2000 г. крупномасштабного мультицентрового исследования по профилактическому применению рамиприла дают основание считать, что активация ренин-ангиотензиновой системы представляет собой независимый фактор риска у пациентов с выраженной сердечно-сосудистой патологией и использование ингибиторов АПФ может снизить риск сосудистых катастроф в этой субпопуляции [15].
В этом исследовании свыше 9 тыс. пациентов c наличием признаков ишемической болезни сердца, перенесенного инсульта или поражений периферических сосудов ежедневно получали 10 мг рамиприла или плацебо. Это клиническое испытание было завершено ранее намеченного срока, когда обнаружилось, что тяжелые исходы (инфаркт миокарда, инсульт или сердечно-сосудистая смерть) возникли у 13,9 % пациентов в группе рамиприла и у 17,5 % — в группе плацебо. При этом риск смерти от сердечно-сосудистого заболевания при применении рамиприла снижался на 25 %, возникновения инфаркта миокарда — на 20 %, а инсульта — на 32 %.
Снижение частоты сердечно-сосудистых осложнений оказалось большим, чем этого можно было бы ожидать от снижения только артериального давления, что подтверждает гипотезу, согласно которой ингибиторы АПФ оказывают профилактическое действие не только за счет гипотензивного эффекта. Значение рассмотренного выше испытания для клинической практики состоит в том, что если бы 50 % пациентов из развитых стран и 25 % — из развивающихся, страдающих сосудистыми заболеваниями, получали бы ингибиторы АПФ, ежегодно это позволило бы предотвратить 400 тыс. смертей и 600 тыс. нефатальных сердечно-сосудистых осложнений. Стоимость такого мероприятия достаточно высока, хотя соотношение стоимость/эффективность (или приемлемая стоимость) при широкомасштабном применении ингибиторов АПФ не определялась [15].
Снижение концентрации холестерина
Согласно последней версии правил Американской национальной ассоциации по борьбе с инсультом, применение ингибиторов 3-гидрокси-3-метилглутарил-КоА редуктазы (статинов) рекомендуется для снижения концентрации холестерина после перенесенного инфаркта миокарда в целях снижения риска смерти, связанной с ишемической болезнью сердца, а также фатального или нефатального ишемического инсульта [4]. Способность статинов предупреждать геморрагический инсульт и снижать смертность при ишемическом инсульте пока не доказана. Анализ ряда рандомизированных исследований свидетельствует, что статины должны назначаться пациентам, перенесшим инсульт, с ишемической болезнью сердца в анамнезе и концентрацией общего холестерина выше 5 ммоль/л (холестерина фракции липопротеинов низкой плотности — выше 3 ммоль/л) [9]. Целесообразность применения статинов у пациентов, перенесших инсульт, но не имеющих симптоматики ишемической болезни сердца, пока не подтверждена, но соответствующие испытания в настоящее время проводятся. Будущие исследования помогут уточнить место статинов в первичной и вторичной профилактике ишемического инсульта.
Антитромбоцитарные средства
Как показал анализ 10 испытаний по профилактическому применению антитромбоцитарных препаратов, опубликованный еще в 1994 г. [1], применение в течение 3 лет аспирина в качестве монотерапии (50-1500 мг/день) или в комбинации с дипиридамолом или сульфинпиразолом у пациентов с высоким риском тяжелых сосудистых осложнений на 25 % снижает частоту возникновения повторного ишемического инсульта, инфаркта миокарда или смерти от сердечно-сосудистых заболеваний. Было подсчитано, что длительная антитромбоцитарная терапия, назначаемая пациентам с цереброваскулярной недостаточностью, позволяет избежать 38 серьезных сосудистых осложнений на каждую 1000 пациентов. При этом риск внутричерепных кровотечений, связанных с назначением антитромбоцитарных средств, был невелик — не превышал 1-2 случаев на 1000 пациентов за год лечения. Таким образом, с этой точки зрения, полезность антитромбоцитарной терапии у пациентов с уже имеющейся цереброваскулярной патологией явно превышала ее опасность.
Как правило, в целях антитромбоцитарной превентивной терапии ишемического инсульта используется аспирин. Его оптимальные дозы для проведения вторичной профилактики при цереброваскулярной недостаточности окончательно не определены, но в настоящее время являются достаточно низкими (75-325 мг в день). До последнего времени считалось, что снижение дозы аспирина приводит к уменьшению риска его желудочно-кишечных побочных реакций, однако это не было подтверждено недавно проведенным анализом результатов 24 клинических испытаний, показавшим, что даже при применении аспирина в очень низких дозах (50-162,5 мг в день) риск связанных с ним гастроинтестинальных кровотечений достаточно высок [3]. Было подсчитано, что в среднем на 2 случая предупреждения инсульта приходится одно кровотечение. Этот факт должен обязательно учитываться врачами, однако, в принципе, с точки зрения полезности для пациента и фармакоэкономических аспектов, подобный риск можно считать вполне оправданным.
Альтернативой аспирину, прежде всего, при его непереносимости, могут быть тиенопиридины (тиклопидин и клопидогрел). В частности, продемонстрировано, что их применение способно предотвратить 7 повторных инсультов на 1000 пациентов за 2 года лечения [6]. Делаются также попытки комбинированного применения аспирина и дипиридамола.
Проблема применения антитромбоцитарных препаратов в качестве средств вторичной профилактики ишемического инсульта подробно обсуждалась на Всемирном конгрессе невропатологов в Буэнос-Айресе в 1997 г. [2].
По мнению его участников, в обозримом будущем аспирин будет оставаться препаратом выбора или «золотым стандартом» для предупреждения повторных инсультов. Главной причиной этого является чрезвычайно выгодное соотношение стоимость/эффективность аспирина. При этом на симпозиуме по профилактике повторного ишемического инсульта было отмечено, что по эффективности клопидогрел (Плавикс) и тиклопидин (Тагрен, Тиклид и др.) имеют небольшое преимущество перед аспирином (около 10 %), но смогут серьезно потеснить его, только если резко упадут в цене. Очевидно, что эти препараты, в частности, тиклопидин, должны использоваться при наличии у пациентов сразу нескольких факторов риска геморрагических осложнений. Тем не менее, перспективным может стать поиск наиболее адекватных комбинаций аспирина с другими препаратами. В частности, определенные надежды вселяет комбинация аспирина с дипиридамолом (Курантил, Персантин).
Антикоагулянты
При профилактике ишемических инсультов особняком стоит группа пациентов с высоким риском нарушений мозгового кровообращения и мерцательной аритмией. Для них препаратами выбора являются антикоагулянты.
Мета-анализ шести клинических испытаний, в которых антикоагулянты сравнивались с плацебо у 2900 пациентов с мерцательной аритмией, показал, что снижали относительный риск инсульта в среднем на 62 % (от 28 % до 72 %), а его абсолютный риск на 2,7 % в год при первичной профилактике и на 8,4 % — при вторичной. При этом риск внутричерепных геморрагических осложнений составлял в среднем 0,3 % в год (0,1 % в группе плацебо) [8].
В этой же работе был проведен мета-анализ пяти клинических испытаний, в которых у пациентов с мерцательной аритмией сравнивались варфарин и аспирин. Оба лекарственных средства снижали риск инсульта, но превентивная эффективность варфарина была выше. При его применении относительный риск инсульта снижался в среднем на 49 % (от 26 % до 65 %) а абсолютный риск — 0,6 % в год при первичной профилактике и на 7 % — при вторичной.
Согласно последней версии правил Американской национальной ассоциации по борьбе с инсультом, базирующейся на доступных доказательствах, варфарин должен рекомендоваться пациентам любого возраста с мерцательной аритмией и специфическими факторами риска ишемического инсульта (ранее перенесенные инсульт или динамическое нарушение мозгового кровообращения, другие тромбоэмболические эпизоды, артериальная гипертензия и дисфункция левого желудочка сердца) и пациентам старше 75 лет с мерцательной аритмии даже при отсутствии других факторов риска [4]. Пациентам в возрасте 65-75 лет с мерцательной аритмией, но при отсутствии других факторов риска, в зависимости от их состояния на альтернативной основе может рекомендоваться как варфарин, так и антитромбоцитарная терапия. В качестве средства профилактики ишемического инсульта варфарин показан и после перенесенного инфаркта миокарда при наличии таких факторов риска, как клапанная мерцательная аритмия, ослабление функции левого желудочка и наличие в нем тромбов.
Обычно в профилактических целях рекомендуется антикоагулянтная терапия умеренной интенсивности. Она должна подбираться индивидуально с учетом не только риска повторного инсульта, но и факторов риска геморрагических осложнений, в частности, недавних желудочно-кишечных кровотечений, наличия печеночных заболеваний, неконтролируемой артериальной гипертензии и т. д. т. е. исходя из полезности потенциального соотношения «польза/вред» для каждого конкретного пациента. При планировании длительной антикоагулянтной терапии должны учитываться и предпочтения пациента, его отношение к этому виду лечения, возможности мониторинга.
Следует признать, что у пациентов с мерцательной аритмией, как фактором риска инсульта, варфарин в целом используется реже, чем это необходимо, в результате чего риск связанных с ним геморрагических осложнений может быть значительно ниже, чем риск, обусловленный отказом от его применения в результате чрезмерной осторожности врачей.
В то же время при нормальном синусном ритме сердца использование антикоагулянтов, в частности, варфарина, в качестве средств профилактики ишемического инсульта, по имеющимся на сегодняшний день данным, не может считаться оправданным. Так, мета-анализ результатов 9 клинических испытаний, в которых назначаемый внутрь варфарин сравнивался с плацебо или отсутствием лечения у пациентов с перенесенным инсультом при нормальном синусном ритме, не продемонстрировал какого-либо положительного эффекта с точки зрения частоты повторного инсульта или смертности [11]. Напротив, у этой категории пациентов антикоагулянтная терапия повышала абсолютный риск внутричерепных геморрагических осложнений со смертельным исходом на 2 %, а внечерепных (фатальных и нефатальных) — на 5 %.
Если антикоагулянтная терапия плохо переносится или противопоказана пациенту с мерцательной аритмией, приемлемой альтернативой ей является аспирин, хотя его профилактическая эффективность заведомо ниже.
Сравнительный мета-анализ результатов 6 испытаний, в которых антитромбоцитарная терапия сравнивалась с плацебо, продемонстрировал, что у пациентов с мерцательной аритмией (40 % имели ишемический инсульт в анамнезе) снижал общую частоту инсульта на 22 %, уменьшая его абсолютный риск на 1,5 % в год при использовании в качестве первичной профилактики и на 2,5 % — при проведении вторичной профилактики [8]. Так как адекватный срок начала вторичной профилактической антикоагулянтной терапии после перенесенного инсульта в точности не установлен, аспирин может рассматриваться как лучшее средство его немедленной ранней профилактики.
Таким образом, литературные данные подтверждают необходимость активного подхода к первичной и вторичной профилактике ишемического инсульта. Дополнительную ценность этим данным придает то обстоятельство, что они получены в результате многочисленных рандомизированных испытаний и исследований с использованием мета-анализа, в которых учитывались факторы риска и определялись наиболее эффективные методы лечения и их альтернативы. Более того, с помощью фармакоэкономического анализа подтверждено, что большинство предлагаемых методов лечения (адекватное применение антикоагулянтов, аспирин, антигипертензивная терапия, статины) приемлемы с точки зрения соотношения «стоимость/эффективность».
ПЕРВИЧНАЯ И ВТОРИЧНАЯ ПРОФИЛАКТИКА ИШЕМИЧЕСКИХ ИНСУЛЬТОВ.
ИМ — инфаркт миокарда;
ИИ — ишемический инсульт;
МА — мерцательная аритмия неревматического генеза;
ТИА — транзиторная ишемическая атака
( W. Feinberg. Neurology, 1998, v.51, N3, Suppl. 3, 820-822)
ПЕРВИЧНАЯ И ВТОРИЧНАЯ ПРОФИЛАКТИКА ИШЕМИЧЕСКИХ ИНСУЛЬТОВ
Одной из главных проблем здравоохранения представляет церебральный инсульт, который является второй по значимости причиной смерти в развитых странах мира и ведущей причиной инвалидизации взрослого населения наиболее трудоспособного возраста. Социальные затраты, связанные с расходами на лечение больных инсультом в стационарных и амбулаторных условиях, являются главной статьей расходов здравоохранения многих стран.
В 1997 году заболеваемость цереброваскулярными заболеваниями (ЦВЗ) в России составила 393,4 на 100 тыс. населения, что превышает этот показатель за 1995 год почти на 11%. Инвалидизация после перенесенного инсульта занимает первое место среди всех причин стойкой утраты трудоспособности. (Гусев Е.И. 1997г.)
В Российской Федерации, к сожалению, происходит неуклонное прогрессирование этих заболеваний, в то время как, в экономически развитых странах происходит снижение.
В США с 80-годов имеется четкая тенденция к снижению смертности от инсультов на 45-50%. Это объясняется высокими достижениями в профилактике и лечении инсультов.
Первичная профилактика ЦВЗ основана на борьбе с известными факторами риска.
Вторичная профилактика повторного развития мозгового инсульта, является жизненно необходимой так как, к сожалению, смерть остается одним из самых частых исходов инсульта. Около 40% больных умирает в течение первого года, а 25% в течение первого месяца.
Последствия инсульта продолжают оставаться большой социальной проблемой.
Наиболее неблагоприятный прогноз встречается при тромбо-эмболических инфарктах мозга.
Наиболее частыми последствиями являются ухудшение неврологического дефицита у больных. У 1/3 пациентов ухудшение происходит непосредственно после инсульта.
Возникновение повторного инсульта также представляет серьезную проблему. Второй инсульт развивается примерно у 5% пациентов — в течение первого месяца, и у 6% — в течение каждого последующего года. Таким образом, в течение первых пяти лет повторный инсульт развивается у каждого четвертого больного (таблица 1).