Рефераты по медицине
1. Глава. Инфаркт миокарда и его проявления
1.1 Характер и классификация инфаркта миокарда
1.2 Этиология инфаркта миокарда
1.3 Клиническая картина инфаркта миокарда
2. Глава. Лечение, диагностика, профилактика инфаркта миокарда
2.1Диагностика инфаркта миокарда
2.2Лечение инфаркта миокарда
2.3 Профилактика инфаркта миокарда
3. Глава. Планирование ухода за пациентом, страдающим острым инфарктом миокарда. Роль медицинской сестры в уходе за больными
ЗАКЛЮЧЕНИЕ
СПИСОК ЛИТЕРАТУРЫ
Введение
Ишемическая болезнь сердца (ИБС) – одно из основных заболеваний человека, значительно ухудшающее качество жизни и приводящее к летальному исходу. Статистические исследования свидетельствуют о том, что более 50% населения в возрасте от 65 лет страдают сердечно — сосудистыми заболеваниями. В России, по данным разных авторов, ежегодно ишемическая болезнь сердца диагностируется у 2,8-5,8 млн. человек, смертность же составляет до 30% общей.
Острый инфаркт миокарда (ОИМ) – заболевание, которое может закончиться выздоровлением больного без вмешательства врачей, и наоборот, привести к смерти, несмотря на все их усилия. Однако между этими крайностями находится многочисленная группа больных, судьба которых зависит от своевременного вмешательства врача и использования современных методов лечения.
Самой опасной является ранняя фаза заболевания – первые часы, когда высок риск остановки сердца. Своевременная и адекватная медицинская помощь при ОИМ заключается в максимально раннем проведении процедуры тромболизиса, оптимально в течение первого часа от возникновения симптомов. Госпитализация пациента должна осуществляться в кардиореанимационное отделение, обладающее возможностью проведения ангиопластики и стентирования коронарных артерий. Чем раньше будет восстановлен кровоток в сосуде, тем больше шансов на благоприятный исход. Между тем, если симптомы заболевания нетяжелы или нетипичны, может пройти несколько часов, пока пациент обратится за помощью.
Заболеваемость населения болезнями системы кровообращения в 2011 году составила в целом по России 32 490 372 случаев (против 29 812 599 в 2006 году), при этом, например, повышенным кровяным давлением страдают 12 045 777 в 2011 году (против 10 146 174 в 2006 году). Год от года растет число болеющих врожденными аномалиями системы кровообращения: на 100 000 населения в 2011 году это в среднем 294,3 пациента (в 2010-м — 285,1; в 2006-м — 237,5).
А вот число случаев инфаркта миокарда в целом по РФ сократилось – всего 152 022 в 2011 году против 162 581 в 2006 году и 187 126 в 2009 году![1]
При этом в некоторых регионах коэффициент заболеваемости инфарктом миокарда на 100 000 населения все-таки вырос в сравнении с предыдущим годом. Например, во многих областях Приволжского федерального округа, а также в Белгородской, Ивановской областях, Ненецком АО, Ингушетии, Кисловодска, Курганской и Тюменской областях, на Сахалине и Чукотке.
Объект исследования — острый инфаркт миокарда, как самостоятельная нозологическая единица и больные, страдающие острым инфарктом миокарда.
Цель исследования – максимально полно изучить теоретические основы острого инфаркта миокарда, роль медицинской сестры в лечении этого заболевания.
Для решения данной цели необходимо выставить ряд задач:
1. Изучение теоретического материала по инфаркту миокарда.
2. Изучение клинических проявлений острого инфаркта миокарда.
3. Изучение диагностической базы инфаркта миокарда
4. Изучение элементов сестринского ухода за больными страдающими инфарктом миокарда.
ГЛАВА 1. Инфаркт миокарда и его проявления
1.1 ХАРАКТЕРИСТИКА И КЛАССИФИКАЦИЯ ИНФАРКТА МИОКАРДА
Инфаркт миокарда — это острое заболевание сердца, обусловленное развитием очагов омертвения в сердечной мышце вследствие резкого снижения кровотока по сосудам сердца и проявляющееся нарушением сердечной деятельности. Основу болезни составляет атеросклеротическое сужение коронарных артерий, питающих сердечную мышцу. Часто к этому процессу присоединяется закупорка сосудов в зоне поражения тромбами, в результате чего полностью или частично прекращается поступление крови к соответствующему участку мышцы сердца. Часто инфаркт миокарда развивается на фоне учащения приступов стенокардии, при которой резкое физическое или психическое перенапряжение может стать непосредственной причиной инфаркта миокарда.
В зависимости от симптомов инфаркта миокарда, различают следующие классификации.
По стадиям развития:
1. Продромальный период (0-18 дней)- характеризуется появлением впервые или учащением и усилением привычных ангинозных болей, изменением их характера, локализации или иррадиации, а также изменением реакции на нитроглицерин. В этом периоде заболевания могут отмечаться динамические изменения ЭКГ, свидетельствующие об ишемии или повреждении сердечной мышцы
2. Острейший период (до 2 часов от начала ИМ) длится от начала болевого синдрома до появления признаков некроза сердечной мышцы на ЭКГ. АД в это время неустойчиво, чаще на фоне болей отмечается АГ, реже — снижение АД вплоть до шока. В острейшем периоде наиболее высокая вероятность фибрилляции желудочков. По основным клиническим проявлениям заболевания в этом периоде различают следующие варианты начала болезни: болевой (ангинозный), аритмический, цереброваскулярный, астматический, абдоминальный, малосимптомный (безболевой).
3. Острый период (до 10 дней от начала ИМ) В это время формируется очаг некроза, происходит резорбция некротических масс, асептическое воспаление в окружающих тканях и начинается формирование рубца. С окончанием некротизации боль стихает и если возникает вновь, то лишь в случаях рецидива инфаркта миокарда или ранней постинфарктной стенокардии.
4. Подострый период (с 10 дня до 4-8 недель) Происходит организация рубца. Исчезают проявления резорбционно-некротического синдрома. Симптоматика зависит от степени выключения из сократительной функции поврежденного миокарда (признаки сердечной недостаточности и др.).
5. Период рубцевания (с 4-8 недель до 6 месяцев) период, когда окончательно формируется и уплотняется рубец, а сердце привыкает к новым условиям работы.[2]
По анатомии и объему поражения:
I. Крупноочаговый инфаркт, трансмуральный (некроз, захватывающий все слои миокарда), Q-инфаркт.
II. Мелкоочаговый инфаркт (не Q-инфаркт).Выделяют два типа мелкоочагового инфаркта.
1. Интрамуральный- омертвление стенки миокарда, но при этом эндокард и эпикард не повреждены.
2. Субэндокардиальный- некроз участков сердца, прилегающих к эндокарду.
Локализация очага некроза.
1. Инфаркт миокарда левого желудочка (передний, боковой, нижний, задний).
2. Изолированный инфаркт миокарда верхушки сердца.
3. Инфаркт миокарда межжелудочковой перегородки (септальный).
4. Инфаркт миокарда правого желудочка.
5. Сочетанные локализации: задне-нижний, передне-боковой и др.
По течению:
1. Моноциклическое
2. Затяжное
3. Рецидивирующий ИМ (в 1у коронарную артерию подсыпает, новый очаг некроза от 72 часов до 8 дней)
4. Повторный ИМ (в др. кор. арт.,новый очаг некроза через 28 дней от предыдущего ИМ)[3]
1.2 Этиология острого инфаркта миокарда
В настоящее время является общепризнанным предположение о патофизиологической роли коронаротромбоза в развитии острого инфаркта миокарда, выдвинутое в 1909 г. Н.Д. Стражеско и В.П. Образцовым, а в 1912 г. J.B. Herrick. Причиной острого инфаркта миокарда, как и других форм, острый коронарный синдром, более чем в 90% случаев является внезапное уменьшение коронарного кровотока, вызванное атеросклерозом в сочетании с тромбозом, с наличием или без сопутствующей вазоконстрикции. Редко отмечают острый инфаркт миокарда как следствие септической (тромбо-)эмболии коронарной артерии или внутрикоронарный тромбоз как следствие воспалительного процесса в эндотелии сосуда при коронаритах различного генеза. Также описаны случаи острого инфаркта миокарда, развившиеся на фоне изолированного коронароспазма интактных артерий (чаще интоксикационной природы).
Среди этиологических факторов, способствующих развитию острого инфаркта миокарда, первое место занимает атеросклероз. Другие факторы риска инфаркта миокарда являются также факторами риска развития атеросклероза. К «большим» факторам риска относят некоторые формы гипер- и дислипопротеинемии, артериальная гипертония, курение табака, низкую физическую активность, нарушения углеводного обмена (особенно сахарный диабет II типа), ожирение, возраст пациента старше 50 лет (средний возраст госпитализированных больных с острым инфарктом миокарда в Италии составляет 67 лет). Действительно, нарушения липидного обмена диагностируют у больных с инфаркт миокарда значительно чаще, чем у здоровых людей (особенно дислипопротеинемии IIб и III типов). В то время как артериальная гипертония является доказанным фактором риска инфаркта миокарда, симптоматические формы артериальной гипертонии не сопряжены с высоким риском инфаркта миокарда. Это можно объяснить особенностями патогенеза артериальной гипертонии, которая, с одной стороны, способствует развитию атеросклероза, а с другой — предрасполагает к локальным спазмам артерий.
Результаты обширных исследований свидетельствуют о повышении частоты инфаркт миокарда у курящих. Объясняют это тем, что вещества, образующиеся при сгорании табака (в первую очередь никотин), повреждают эндотелий сосудов и способствуют вазоспазму, а высокое содержание карбоксигемоглобина в крови курящих снижает способность крови к переносу кислорода. Избыточная масса тела является фактором риска прогрессирования атеросклероза и инфаркта миокарда, если протекает по типу абдоминального ожирения. У больных со сниженной физической активностью на фоне развития атеросклероза недостаточно эффективно происходит адаптивное развитие коллатералей в миокарде и толерантности кардиомиоцита к ишемии (феномен прекондиции). Кроме того, вследствие гиподинамии происходит неадекватное повышение тонуса САС в случае нерегулярных значительных физических и психоэмоциональных нагрузок. Хроническое повышение уровня глюкозы и продуктов незавершенного углеводного обмена в крови при сахарном диабете приводит к повреждению эндотелия и развитию полиангиопатии.
При сочетании двух и более указанных факторов степень риска повышается пропорционально. Кроме перечисленных, существует еще множество так называемых «малых» факторов риска (подагра, псориаз, дефицит фолиевой кислоты и др.), удельный вес которых в общей структуре заболевания относительно невелик.
Клинические проявления и исходы зависят от локализации обструкции, степени и длительности ишемии миокарда. В частности, существуют отличия в степени проявления болевого обусловливающей наличие гипертензии, тахикардии, гипергликемии, лейкоцитоза с анэозинофилией в первые часы заболевания. Характерно, что во время развития острого инфаркта миокарда со стойкой элевацией сегмента ST формируется так называемый «красный» тромб, который содержит значительно большее количество эритроцитов.
Такое отличие от «тромбоцитарного», или «белого», тромба, связанного с развитием ОКС без стойкой элевации сегмента ST, свидетельствует о более глубоком и длительном нарушении реологических и коагуляционных свойств крови и о более значительных стойких тромбогенных изменениях в эндотелии поврежденного участка коронарной артерии. Следовательно, при остром инфарктом миокарда с элевацией сегмента ST развивается преимущественно окклюзивный и персистирующий тромбоз. Приблизительно в ⅔–ѕ случаев формированию коронарного тромба предшествует внезапный разрыв уязвимой бляшки (воспаленной, богатой липидами бляшки, покрытой тонкой фиброзной оболочкой). Другие случаи связывают с механизмами, не определенными до конца, такими как эрозия бляшки. В ѕ случаев бляшки, которые становились базисом для окклюзивного тромбообразования во время острого инфаркта миокарда, вызывали лишь незначительный или умеренный стеноз, что предшествовало развитию инфаркта. Впрочем, на фоне выраженного стеноза разрывы бляшек приводят к более частому развитию острого инфаркта миокарда (по сравнению с незначительными стенозами).
Инфаркт миокарда, вызванный полной окклюзией коронарной артерии, развивается через 20–30 мин после начала выраженной ишемии (отсутствие кровотока по артерии) и прогрессирует со временем от субэндокардиального к субэпикардиальному участку (феномен фронта волны). Реперфузия и вовлечение коллатералей могут предотвращать возникновение некроза или способствуют уменьшению его размера (сохраняя в среднем до 70% ишемизированного миокарда периинфарктной зоны). Наличие же длительной стенокардии перед острым инфарктом миокарда может способствовать формированию развитых коллатералей, что обусловливает сохранение или длительное поддержание жизнеспособности зоны ишемии (при коронарной ангиографии развитые коллатерали определяют в 30% случаев острого инфаркта миокарда). [4]
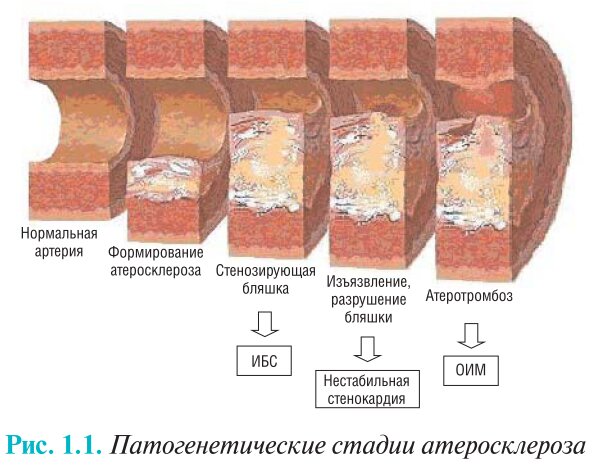
У таких больных отмечена тенденция к менее выраженному повреждению миокарда, более редкому развитию сердечной недостаточности и меньшей летальности; в отдаленном периоде после острого инфаркта миокарда насосная функция сердца у них сохраняется в большей степени. При длительности коронарной окклюзии более 6 ч лишь небольшая часть (10–15%) ишемизированного миокарда остается жизнеспособной. Наличие субкритического, но стойкого кровотока может расширить временное окно для спасения миокарда путем полной реперфузии (рис. 1.1).
Рис. 1.1. Патогенетические стадии атеросклероза
Ответ на разрыв бляшки является динамическим: аутогенные тромбоз и тромболизис, часто ассоциируемые с вазоспазмом, развиваются одновременно, вызывая преходящую обструкцию кровотока. В небольшом проценте случаев тромб, вызвавший развитие острого инфаркта миокарда, может быть разрушен в первые часы с начала заболевания собственной фибринолитической системой организма при содействии эндогенных вазодилататоров, устраняющих коронароспазм. В таком случае говорят о спонтанном (или аутогенном) лизисе тромба и реканализации инфарктобусловившей коронарной артерии.
Еще одним неблагоприятным последствием разрушения атеросклеротической бляшки и коронарного тромбоза является дистальная эмболизация тромботическими и атероматозными массами, которая ведет к микрососудистой обструкции и может препятствовать успешной реперфузии миокарда на тканевом уровне, неcмотря на восстановление адекватной проходимости инфарктобусловившей артерии (рис. 1.2).
Рис. 1.2. Развитие острого коронарного синдрома
Развитие окклюзии коронарного сосуда ведет к гибели кардиомиоцитов. От уровня и длительности окклюзии сосуда зависит величина очага некроза миокарда. Нарушение коронарного кровотока и развитие некроза миокарда запускают каскад нейрогуморальных реакций, воспалительного и пролиферативного процесса. Все эти структурно-функциональные и метаболические перестройки миокарда ведут к ремоделированию полости левого желудочка: дилатации полости левого желудочка, изменению его геометрии и развитию гипертрофии, что может вести к появлению сердечной недостаточности и определяет отдаленный прогноз у пациентов, перенесших острый инфаркт миокарда (рис. 1.3).[6]
Рис. 1.3. Патогенез постинфарктного ремоделирования полости ЛЖ (адаптировано по St. John Sutton, 2000). ПНУП — предсердный натрийуретический пептид; МНУП — мозговой натрийуретический пептид; ММР — матриксные металлопротеазы
В течение острого инфаркта миокарда можно выделить несколько патогенетических периодов. Продромальный период, или так называемое прединфарктное состояние, отмечают по разным данным в 30–60% случаев. Средняя длительность этого периода 7 дней, часто его начало сопряжено с физической или психоэмоциональной нагрузкой, причем наиболее неблагоприятными являются «малые», но регулярные стрессы, постоянное стрессовое состояние. Клинически его характеризуют возникновение или значительное учащение и усиление тяжести приступов стенокардии (так называемая нестабильная стенокардия), а также изменения общего состояния (слабость, утомляемость, снижение настроения, тревога, нарушение сна). Действие антиангинальных средств становится, как правило, менее эффективным. [5]
1.3 КЛИНИЧЕСКАЯ КАРТИНА
Острому инфаркту миокарда обычно предшествует стенокардия разной длительности течения, которая незадолго до развития инфаркта часто приобретает прогрессирующий характер: приступы ее учащаются, возрастает их продолжительность, они плохо купируются нитроглицерином. В ряде случаев инфаркт миокарда развивается внезапно у больных без клинически проявлявшегося заболевания сердца. Однако тщательный расспрос нередко позволяет и в подобных случаях установить, что за несколько дней до этого самочувствие больного ухудшилось: отмечались быстрая утомляемость, слабость, снизилось настроение, возникли неопределенные неприятные ощущения в грудной клетке. [7]
Типичные проявления инфаркта миокарда — ощущение сильного сдавления или боли за грудиной либо несколько левее или правее от нее. Боль чаще всего сжимающая, давящая, раздирающая (чувство кола в груди), иногда жгучая. Колющая или режущая ноющая боль не типичны. Характерна иррадиация боли в левые надплечье, плечо, руку, реже в шею и нижнюю челюсть, иногда в правую половину плечевого пояса, в межлопаточное пространство. Сравнительно редко (преимущественно при инфаркте задней стенки левого желудочка) боль локализуется в эпигастральной области.
Характеристика и иррадиация боли:
Болевой (status anginosus)
— типичное клиническое течение, основным проявлением при котором служит ангинозная боль, не зависящая от позы и положения тела, от движений и дыхания, устойчивая к нитратам; боль имеет давящий, душащий, жгущий или раздирающий характер с локализацией за грудиной, во всей передней грудной стенке с возможной иррадиацией в плечи, шею, руки, спину, эпигастальную область; характерны сочетание с гипергидрозом, резкой общей слабостью, бледностью кожных покровов, возбуждением, двигательным беспокойством.
Абдоминальный (status gastralgicus)
— проявляется сочетанием эпигастральных болей с диспептическими явлениями — тошнотой, не приносящей облегчения рвотой, икотой, отрыжкой, резким вздутием живота; возможны ирадиация болей в спину, напряжение брюшной стенки и болезненность при пальпации в эпигастрии.
Атипичный болевой
— при котором болевой синдром имеет атипичный характер по локализации (например, только в зонах иррадиации — горле и нижней челюсти, плечах, руках и т.д.) и/или по характеру.
Астматический (status astmaticus)
— единственным признаком, при котором является приступ одышки, являющийся проявлением острой застойной сердечной недостаточности (сердечная астма или отек легких).
Аритмический
— при котором нарушения ритма служат единственным клиническим проявлением или преобладают в клинической картине.
Цереброваскулярный
— в клинической картине, которого преобладают признаки нарушения мозгового кровообращения (чаще — динамического): обморок, головокружение, тошнота, рвота; возможна очаговая неврологическая симптоматика.
Малосимптомный (бессимптомный)
— наиболее сложный для распознавания вариант, нередко диагностируемый ретроспективно по данным ЭКГ.
Лицо больного в период боли имеет страдальческий вид, кожа обычно бледная, иногда с цианотичным оттенком. Кисти, стопы, а нередко и весь кожный покров холодные и влажные. Дыхание учащенное и нередко поверхностное. Артериальное давление в момент возникновения боли может повышаться, но вскоре падает до необычно низкого для больного уровня. Выявляется мягкий и частый пульс слабого наполнения. Тоны сердца ослаблены, иногда над верхушкой сердца и в четвертом межреберье слева от грудины выслушивается во время диастолы дополнительный третий тон (диастолический ритм галопа). У большинства больных можно выявить различные аритмии сердца. При неосложненном инфаркте миокарда возникновение шумов сердца незакономерно; у некоторых больных над верхушкой сердца определяется слабый систолический шум. Внезапное появление выраженного шума характерно для осложненного инфаркта миокарда (аневризма, разрыв перегородки, инфаркт сосочковой мышцы и др.). На 2 —5-й день болезни примерно у четверти больных над передней поверхностью сердца появляется шум трения перикарда вследствие развития фибринозного перикардита. Через несколько часов от начала заболевания повышается температура тела (редко превышая 38,5 °С), нормализующаяся обычно в течение последующих 5 дней.
Инфаркт миокарда может начинаться или сочетаться с картиной острой мозговой сосудистой катастрофы, спутанностью сознания, расстройствами речи В основе церебральной симптоматики лежат нарушения мозгового кровообращения вследствие уменьшения сердечного выброса и спазма сосудов мозга.
Клиническое течение инфаркта миокарда крайне разнообразно. Одни больные переносят его на ногах, у других он протекает хотя и с типичной клинической симптоматикой, но без серьезных осложнений, в ряде случаев — как тяжелое длительное заболевание с опасными осложнениями, которое может привести к смертельному исходу. У некоторых больных в результате инфаркта миокарда наступает внезапная смерть.[9]
ГЛАВА 2. Лечение, диагностика, профилактика инфаркта миокарда
2.1 Диагностика инфаркта миокарда
Постановка четкой диагностики инфаркта миокарда (на начальном этапе возникновения заболевания) представляется крайне затруднительной, из-за схожести клинической картины с клиникой нестабильной стенокардии. Поэтому в диагностике часто используют термин «острый коронарный синдром», включающий любые проявления, указывающие на инфаркт миокарда или стенокардию нестабильной формы. По размерам очагов поражения в сердечной мышце, инфаркт миокарда подразделяют на два общих вида: крупноочаговый и мелкоочаговый инфаркт. А также классифицируют локализацию и периоды развития заболевания.
Диагностика инфаркта миокарда на догоспитальном этапе основывается на общей клинической картине состояния пациента, выявлении и исключении других нарушений сердечнососудистой системы. Параметры физикального обследования — это лишь косвенные указатели, на которые может опираться диагностика инфаркта миокарда. Основным и наиболее распространенным признаком, типичным для инфаркта миокарда, является болевой приступ в области грудной клетки. Боль нарастает, может быть пульсирующей, отдающей в руки, спину, лопатки. Как правило, если это повторяющиеся болевые ощущения, то с каждым разом они становятся все более выраженными при инфаркте миокарда. Приступ длится продолжительное время — около 20-40 минут, при этом боль не стихает при приеме нитроглицерина и смене положения тела.
Ряд общих вопросов, помогающих на начальных этапах распознать инфаркт миокарда:
· время начала приступа и его продолжительность;
· принимались ли препараты для подавления боли, был ли от них положительный результат;
· изменяется ли боль от положения тела, при вставании, сидя, лежа, при ходьбе, при изменении дыхания;
· частота таких болевых приступов и их интенсивность, в случае неоднократного повторения.
В некоторых случаях приступ проходит без выраженных симптомов и диагностика инфаркта миокарда усложняется. У больных сахарным диабетом чаще наблюдается одышка, боль при ходьбе и признаки сердечной недостаточности. Помещение больного в стационар позволяет получить более точную информацию и назначить дальнейшее лечение.
Биохимические показатели, общий анализ крови.
Точная диагностика инфаркта миокарда невозможна без проведения специальных анализов крови. Количество нейтрофильных лейкоцитов растет в течение первых-вторых суток, на третьи сутки уровень лейкоцитов достигает своей высшей точки и спадает до нормального количества, при одновременном нарастании СОЭ. Это связано с возникновением воспалительных процессов и образованием рубца. Также, в первое время отмечается повышение ферментативной активности в тканях миокарда. Появление в сыворотке крови маркеров, указывающих на некротические изменения в мышцах сердца, дает основание предположить инфаркт миокарда. Тропонин, сократительный белок в нормальном состоянии не встречается в сыворотке крови, но всегда присутствует при инфаркте миокарда.
Рентгенография.
Снимок грудной клетки покажет возможный застой в легких как один из признаков осложнения при инфаркте миокарда.
Пациенту с подозрениями на инфаркт миокарда следует оказать экстренную помощь и в безотлагательном порядке поместить в стационар для дальнейшего наблюдения и лечения.[10]
Электрокардиография.
Поначалу единственным признаком могут быть высокие остроконечные зубцы T. Электрокардиограмму следует повторять через 20—30 мин. Для решения вопроса о тромболизисе оценивают сегмент ST. Подъем сегмента ST на 1мм в двух и более смежных отведениях (например, II, III, aVF) подтверждает диагноз. Следует помнить, что при гипертрофии левого желудочка, синдроме Вольфа—Паркинсона—Уайта (WPW) и перикардите бывает «псевдоинфарктная кривая». При блокаде левой ножки пучка Гиса и типичных симптомах инфаркта миокарда тактика — как при инфаркте миокарда. Если подъема ST нет или если ЭКГ интерпретация затруднена, используют задние грудные отведения. Иногда только таким образом удается распознать задний инфаркт миокарда, возникающий вследствие окклюзии огибающей артерии. Если ЭКГ сниматеся во время "электрокардиостимуляции" (ЭКС), стимулятор временно перепрограммируют на меньшую частоту. Это позволяет оценить ЭКГ на фоне собственного ритма.
Проводят при затяжном болевом синдроме и отсутствии типичных изменений ЭКГ. Нарушения локальной сократимости указывают на ишемию или инфаркт миокарда (перенесенный или острый). Истончение стенки левого желудочка указывает на перенесенный инфаркт миокарда. При хорошей визуализации (когда виден весь эндокард) нормальная сократимость левого желудочка почти исключает инфаркт миокарда.
Эхокардиография.
Экстренная коронарная ангиография
Проводится при наличии факторов риска ишемическая болезнь сердца и затяжном болевом синдроме, когда изменения электрокардиографии не дают полной уверенности в диагнозе (депрессия сегмента ST, инверсия зубца T).
Нарушения локальной сократимости левого желудочка (по данным вентрикулографии) и тромботическая окклюзия коронарной артерии подтверждают диагноз инфаркта миокарда.
Для восстановления перфузии можно быстро провести баллонную коронарную ангиопластику.
Коронарография.
Целью коронароангиографии является оценка наличия поврежденных венечных артерий, степени его тяжести и определение подходящего методалечения. Для этого используются специальные тонкие пластиковые зонды (или катетеры), которые вводятся внутрь в области паха через бедренную артерию.
Иногда процедура проводится через артерию запястья. Длинный тонкий зонд вводится в сердце, в места начала венечных артерий. Через катетер в венечные артерии вводится небольшое количество контрастного вещества — и кровеносные сосуды сердца делаются видимыми с помощью рентгеновских лучей. Эта процедура называется коронароангиографией.
Во время процедуры Вы лежите под рентгеновским аппаратом. Аппарат двигается вокруг Вас и делает снимки венечных артерий под разным углом. За ходом исследования можно наблюдать на экране.
Как подготовиться к исследованию:
• В случае плановой процедуры за 6 часов до исследования нельзя есть и пить.
• Спросите у своего врача, какие лекарства можно использовать в день исследования.
• Если Вы больны сахарным диабетом, то проконсультируйтесь со своим врачом об использовании антидиабетических лекарств.
Возможные осложнения:
• Перед процедурой врач объяснит Вам связанные с исследованием риск и возможные осложнения. Для проведения исследования необходимо Ваше согласие.
• Одним из наиболее частых осложнений при коронароангиографии является возникновение кровоизлияния в месте введения катетера (в паху). Обычно это не опасно, и кровоизлияние рассасывается само в течение 1-2 недель.
Проведение коронароангиографии:
• Во время исследования Вы лежите на специальном столе и находитесь в бодрствующем состоянии. Вы можете говорить с проводящим исследование врачом. При необходимости в малых количествах используется успокоительное лекарство.
• Для введения зонда в паховой области используется местное обезболивание.
• При введении контрастного вещества в венечные артерии Вы можете в течение нескольких секунд чувствовать в груди «горячую волну». Это не опасно. Врач может попросить Вас покашлять, это облегчает выведение контрастного вещества из кровеносных сосудов сердца.
• Если у Вас возникнет тошнота, боль в груди, зуд кожи или другое неприятное ощущение, то сразу скажите об этом врачу.
• Если исследование сделали через бедренную артерию, то после удаления катетера на это место в качестве тяжести будет наложен мешочек с песком сроком до 6 часов. Вы должны лежать до следующего утра.
Коронарная пластика.
Расширение венечной артерии — это лечебная процедура, во время которой суженную или закрытую венечную артерию расширяют с помощью специального баллона (рис.4). Если во время коронароангиографии видна частично или полностью закрытая венечная артерия, то проводящий исследование врач решит, расширять ли это место с помощью катетера (это лечение не всегда оказывается возможным).
Процедура расширения венечной артерии схожа с коронароангиографией. Врач разъяснит цели и возможные осложнения процедуры расширения венечной артерии и спросит согласие на процедуру. Врач введет до суженного места зонд, на конце которого находится сложенный баллон. Баллон заполняется жидкостью, и суженное место в венечной артерии расширяется.[11]
2.2 Лечение
Антитромбоцитарная и антикоагулянтная терапия.
По результатам метаанализа Antiplatelet Trialists Collaboration выявлено снижение приблизительно на 25% вероятности реинфаркта и смерти после перенесенного инфаркта миокарда. В проанализированных исследованиях доза ацетилсалициловой кислоты колебалась в пределах 75–325 мг/сут. Есть свидетельства того, что более низкие дозы обеспечивают достижение эффекта с меньшим количеством побочных проявлений.
Исследования, выполненные в период до широкого применения ацетилсалициловой кислоты, доказали эффективность пероральных антикоагулянтов в предотвращении реинфаркта и смерти после перенесенного инфаркта миокарда. В этих исследованиях пациентов рандомизировали не позднее чем через 2 нед после инфаркта. Эффективность рутинного применения пероральных антикоагулянтов в противовес ацетилсалициловой кислоте у больных в постинфарктный период оценивали в исследовании АFTER. При лечении этих пациентов не было получено четких преимуществ по сравнению с применением ацетилсалициловой кислоты. Возможно, пероральное применение антикоагулянтов оказалось бы полезным для отдельных категорий пациентов, в частности для больных с большой зоной акинезии передней локализации, фибрилляцией предсердий или наличием эхокардиогафически доказанного тромба в левом желудочке, но больших рандомизированных исследований в этом направлении не проводили.
Ацетилсалициловая кислота в сочетании с фиксированной низкой дозой пероральных антикоагулянтов не является более эффективной для предотвращения новых ишемических событий, чем ацетилсалициловая кислота в качестве монотерапии. Умеренно и высокоинтенсивная пероральная терапия антикоагулянтными средствами (МНО>2,0) в сочетании с ацетилсалициловой кислотой обеспечила уменьшение количества реокклюзий после успешного лизиса по сравнению с монотерапией ацетилсалициловой кислотой.
В двух исследованиях (ASPECT-2, 2002 и WARIS-2, 2002) такое сочетание препаратов позволило также уменьшить общее количество случаев смерти, реинфаркта и инсульта у пациентов в постинфарктный период, но отмечено достоверное увеличение количества нефатальных осложнений, обусловленных кровотечениями.
Результаты исследования CLARITY TIMI 28 показали эффективность комбинированного применения клопидогрела и ацетилсалициловой кислоты у больных с острым ИМ после реперфузионной терапии. И хотя особо отмечают, что преимущество в группе клопидогрела было получено лишь по показателю возобновления кровотока в ИОКА, результаты исследования COMMIT с использованием клопидогрела как дополнительной к ацетилсалициловой кислоте терапии при остром ИМ у 46 000 пациентов продемонстрировали достоверное снижение общей смертности на 7%. Кроме того, уже доказана эффективность клопидогрела для вторичной профилактики после перенесенного ОКС без стойкой элевации сегмента ST (CURE, 2001). Возможность назначения пероральных антикоагулянтов нужно рассматривать у пациентов, которые не переносят ацетилсалициловую кислоту. Так, у таких больных клопидогрел является хорошим альтернативным средством антитромбоцитарной терапии. [8]
Блокаторы β-адренорецепторов.
В нескольких исследованиях и метаанализах показано, что средства, блокирующие β-адренорецепторы, уменьшают летальность и вероятность реинфаркта после перенесенного острого ИМ на 20–25%. Положительные результаты получены в исследованиях с пропранололом, метопрололом, тимололом, ацебутололом и карведилолом.
Впрочем, в меньших по объему исследованиях с применением других блокаторов β-адренорецепторов получен похожий результат. Метаанализ 82 рандомизированных исследований свидетельствует в пользу длительного при менения блокаторов β-адренорецепторов с целью уменьшения заболеваемости и летальности после острого инфаркта миокарда, даже если были применены фибринолитические средства и одновременно назначены ингибиторы АПФ. Выраженное снижение летальности у больных сердечная недостаточность на фоне применения блокаторов β-адренорецепторов дает основания для применения этих препаратов у больных в постинфарктный период.
Анализ данных проведенных исследований свидетельствует о том, что блокаторы β-адренорецепторов без внутренней симпатомиметической активности должны быть назначены всем пациентам после перенесенного инфаркта миокарда при отсутствии противопоказаний.
Антагонисты кальция.
Доказательства возможного благоприятного влияния антагонистов кальция значительно более слабые, чем блокаторов β-адренорецепторов. Результаты ранних исследований с применением верапамила и дилтиазема позволили допустить, что эти препараты могут предотвращать реинфаркт и смерть.
В исследовании INTERCEPT с участием 874 пациентов с острым инфарктом миокарда без застойной сердечной недостаточности, у которых проводили терапию фибринолитическими средствами, 6-месячное применение дилтиазема в дозе 300 мг/сут уменьшило количество коронарных вмешательств. Использование верапамила и дилтиазема может быть целесообразным при противопоказаниях к назначению блокаторов β-адренорецепторов, особенно при обструктивных заболеваниях дыхательных путей. Следует быть осторожным при назначении этих препаратов пациентам с нарушенной функцией желудочков. Дигидропиридиновые антагонисты кальция в качестве монотерапии приводят к увеличению летальности больных с острым ИМ [7], поэтому такое лечение должны назначать только при наличии четких клинических показаний.
И хотя результаты субанализа исследования ASCOT [3] дают основания полагать, что комбинированная терапия аторвастатином, амлодипином и периндоприлом у больных с риском развития ИБС снижает общую смертность на 11% (p<0,025) и частоту всех кардиоваскулярных событий на 16% (p<0,0001), рутинное назначение амлодипина как дополнения к терапии блокаторами β-адренорецепторов и ингибиторами АПФ больным после инфаркта миокарда требует дополнительных исследований с привлечением большего количества пациентов.
Ингибиторы АПФ.
По результатам нескольких исследований установлено, что ингибиторы АПФ уменьшают летальность после перенесенного острого инфаркта миокарда со сниженной остаточной функцией ЛЖ. В исследования SAVE (1992) включали пациентов в среднем через 11 дней после острого события. У всех их ФВ была менее 40% при радиоизотопной вентрикулографии и не было признаков манифестной ишемии при нагрузочном тесте.
В течение первого года не отмечено благоприятного влияния на смертность, но в следующие 3–5 лет смертность уменьшилась на 19% (с 24,6 до 20,4%). В то же время даже в течение первого года замечали уменьшение реинфарктов и случаев возникновения сердечной недостаточности. В исследовании AIRE (1993) пациентов, у которых появились клинические или рентгенологические признаки сердечной недостаточности, рандомизировали для терапии рамиприлом в среднем через 5 дней после начала инфаркта миокарда. Через 15 мес смертность уменьшилась с 22,6 до 16,9% (относительное уменьшение на 27%).
В исследовании TRACE (1995) лечение трандолаприлом или плацебо начиналось в среднем через 4 дня после инфаркта, осложненного дисфункцией левого желудочка. Индекс подвижности стенки у всех пациентов составлял 1,2 и меньше. В среднем через 108 нед наблюдения смертность составляла 34,7% в группе активного лечения и 42,3% в группе плацебо. Авторы этого исследования в дальнейшем наблюдали пациентов в течение минимум 6 лет и доказали увеличение ожидаемой продолжительности жизни на 15,3 мес (27%). С учетом результатов трех исследований целесообразно назначать ингибиторы АПФ пациентам, у которых после острого события возникала сердечная недостаточность с ФВ менее 40% или индексом подвижности стенки 1,2 и меньше, при условии отсутствия противопоказаний.
Следует отметить, что доказательства эффективности терапии ингибиторами АПФ получены преимущественно у больных с передней локализацией инфаркта миокарда.
Данные длительного исследования эффективности ингибиторов АПФ у пациентов в постинфарктный период, а также данные исследования HOPE [15] свидетельствуют о пользе назначения этих препаратов по крайней мере в течение 4–5 лет, даже при отсутствии дисфункции ЛЖ. Достигнутый эффект может быть даже большим у пациентов с сахарным диабетом, которые перенесли инфаркт миокарда. Длительное назначение ингибитора АПФ после перенесенного ИМ, подобно ацетилсалициловой кислоте и блокаторам β-адренорецепторов оправдано, если пациенты хорошо переносят эти препараты.
Результаты исследования EUROPA подтвердили эффективность применения периндоприла у больных после перенесенного инфаркта миокарда. Назначение периндоприла пациентам с низкой степенью риска независимо от наличия сердечной недостаточности, артериальной гипертонии, сахарного диабета приводило к снижению вероятности повторных инфарктов миокарда на 24%, развития сердечной недостаточности— на 39%. В другом большом исследовании с рамиприлом отмечена его способность уменьшать частоту кардиоваскулярных событий в качестве профилактической терапии у больных с высоким риском сердечнососудистых осложнений (HOPE).
Липидоснижающая терапия.
Скандинавское исследование влияния симвастатина на выживание (4S, 1994) доказало пользу снижения уровня липидов в популяции 4444 пациентов со стенокардией и/или после инфаркта миокарда с уровнями холестерином в сыворотке крови 212–308 мг/дл (5,5–8,0 ммоль/л) после применения диетических мероприятий. Пациентов не включали в исследование до 6 мес после острого инфаркта, была отобрана группа больных с относительно низкой степенью риска.
В среднем через 5,4 года общая смертность в группе лечения симвастатином снизилась на 30% (12% в группе плацебо и 8% в группе симвастатина), что при пересчете результатов означает 33 спасенные жизни на 1000 леченых пациентов в течение этого периода. Были отмечены существенное снижение смертности вследствие коронарных причин, а также потребности в выполнении шунтирующих хирургических вмешательств. Польза применения симвастатина у пациентов в возрасте старше 60 лет была такой же, как и у больных младшей возрастной группы.
В исследовании CARE (1996) 4159 пациентов после инфаркта миокарда со «средними» уровнями холестерина (в среднем 209 мг/дл) получали правастатин 40 мг или плацебо в течение 3–20 месяцев после острого события. Правастатин обеспечил относительное снижение риска фатальных коронарных событий или реинфаркта на 24%. Подобные благоприятные эффекты отмечены в подгруппе пациентов, которым выполнили реваскуляризацию миокарда. Исследование LIPID (1998) объединило около 9 тыс. пациентов с перенесенным ранее инфаркт миокарда или нестабильной стенокардией и уровнем ХС в широком диапазоне: 42% — ≤213 мг/дл (5,5 ммоль/л), 44% — в пределах 213–250 мг/дл (5,5–6,4 ммоль/л) и 13% — 251 мг/дл (6,5 ммоль/л). Больные были рандомизированы, чтобы получать терапию 40 мг правастатина или плацебо в течение 6 лет. Лечение правастатином позволило снизить вероятность коронарной смерти на 24%, риск (ре-) инфаркта миокарда— на 29% [8].
Результаты исследования ASCOT подтвердили эффективность терапии аторвастатином у пациентов с нарушением обмена липидов относительно развития коронарных событий (в том числе фатальных).
Вторым препаратом из группы липидоснижающих средств является никотиновая кислота. До недавнего времени применение ее с этой целью было ограничено в связи с коротким периодом действия, необходимостью инъекционного введения и выраженными побочными эффектами (гиперемия). Однако в последние годы появились сообщения, что новая пероральная пролонгированная форма никотиновой кислоты была успешно использована в лечении дислипидемии у пациентов с сахарным диабетом.
Более того, сравнение эффективности пролонгированной формы никотиновой кислоты и гемфиброзила доказало преимущество первого средства в лечении дислипидемии. Тем не менее для оценки возможности включения данного препарата в терапию постинфарктных больных необходимо проведение специальных исследований. В целом, влияние липидоснижающей терапии на госпитальную летальность у больных с ОКС оценено в исследовании PURSUIT (рис. 1.4).
рис.1.4 Влияние липидоснижающей терапии на госпитальную летальность у больных
Влияние липидоснижающей терапии на летальность после ОКС
В целом, липидоснижающие средства следует назначать пациентам, которые соответствуют критериям включения в упомянутые выше исследования. Статины назначают, если несмотря на соблюдение диеты на диетические мероприятия, содержание уровня общего ХС >190 мг/ дл (4,9 ммоль/л) и/или ХС ЛПНП >115 мг/ дл (2,97 ммоль/л). Результаты исследования HPS (2001) позволяют допустить, что рекомендации относительно применения статинов должны распространяться и на пациентов с более низким уровнем липидов, включая больных пожилого возраста (рис. 1.5).
Рис. 1.5. Влияние применения симвастатина на летальность у больных с гиперхолестеринемией и факторами риска кардиальной смерти (адаптировано по HPS Group, 2000)
У пациентов с низким уровнем холестерина липопротеин высокой плотности следует (ХС ЛПВП) оценить необходимость назначения статинов. Сохраняются противоречия относительно сроков начала терапии. Данные недавно опубликованного исследования свидетельствуют, что преимущество может быть у раннего и агрессивного лечения липидоснижающими средствами, независимо от уровня холистерина (рис. 1.6).[13]
Рис 1.6. Сравнение влияния агрессивной (80 мг аторвастатина) и традиционной (40 мг правастатина) липидоснижающей терапии на летальность у больных с ОКС (адаптировано по PROVE-IT TIMI 22 Investigators Group, 2004)
2.3 Профилактика
Первичная профилактика острого инфаркта миокарда совпадает с мерами первичной профилактики других форм ишемической болезни сердца, а у больных с установленным атеросклерозом венечных артерий сердца включает также устранение или уменьшение влияния факторов риска развития острого инфаркта миокарда, что актуально и при вторичной профилактике (предупреждение повторного инфаркта миокарда). К главным факторам риска относят артериальная гипертония, гипер- и дислипопротеинемию, нарушения углеводного обмена (особенно сахарный диабет), курение, недостаточную физическую активность, ожирение. Больным с ишемической болезнью сердца необходимо постоянное активное лечение, предупреждающее приступы стенокардии и способствующее развитию коллатералей в системе венечных артерий.
Больные с артериальной гипертонией подлежат диспансерному наблюдению. Им проводят патогенетическую и антигипертензивную терапию, обеспечивающую оптимальный для каждого пациента уровень артериального давления и направленную на предупреждение гипертонических кризов. При наличии гиперхолестеринемии большое значение имеет диета, применяемая для лечения и профилактики атеросклероза.
Целесообразно использовать статины, фибраты, омега-3-полиненасыщенные жирные кислоты, растворимую пищевую клетчатку. Длительное применение витаминов, в частности А, С, Е и никотиновой кислоты, не влияло на риск развития острого инфаркта миокарда и других сердечных событий. Диета с пониженным содержанием углеводов, а при необходимости и медикаментозная терапия показаны больным с пониженной толерантностью к глюкозе и явным сахарным диабетом, а также больным с ожирением.
Кардиологическая диспансеризация должна обязательно включать популяризацию среди населения здорового образа жизни с исключением курения, занятиями физической культурой и спортом. Достаточная физическая активность препятствует возникновению и развитию ишемической болезнью сердца, способствует развитию коллатералей в системе венечных артерий сердца, снижает склонность к тромбообразованию и развитию ожирения. Особое значение занятия физкультурой имеют для пациентов, двигательная активность которых недостаточна по условиям трудовой деятельности или иным причинам. Одна из важных составляющих профилактики острого инфаркта миокарда — квалифицированное лечение больных с установленным диагнозом стенокардии и коронарного атеросклероза. Профилактические меры, применяемые у пациентов этой категории, существенно не отличаются от вторичной профилактики у больных, перенесших инфаркт миокарда. [14]
Курение
Опыт длительных наблюдений свидетельствует о том, что прекращение курения позволяет снизить смертность в течение следующих нескольких лет более чем вдвое. Потенциально это наиболее эффективное мероприятие из вторичной профилактики; следует приложить значительные усилия для отказа от курения. В острой фазе заболевания большинство пациентов не курят, в течение периода восстановления им нужно помочь преодолеть вредную привычку. Возобновление курения нередко отмечают по возвращении больного домой, поэтому во время периода реабилитации он нуждается в поддержке и советах.
Диета и пищевые добавки
Лионское исследование влияния диеты на сердце доказало, что средиземноморская диета понижает частоту рецидивов у пациентов, которые перенесли первый инфаркт миокарда, по крайней мере в течение 4 лет. Всем пациентам следует советовать средиземноморскую диету, которая характеризуется малым количеством насыщенных жиров, богата полиненасыщенными жирами, фруктами и овощами. Считают, что употребление в пищу жирной рыбы, по крайней мере дважды в неделю уменьшает риск реинфаркта и смерти.
Добавление к диете омега-3-полиненасыщенных жирных кислот из рыбьего жира (1 г в сутки), но не витамина Е ассоциировалось с достоверным снижением смертности от всех причин и вероятности внезапной смерти. Нет доказательств целесообразности применения после перенесенного инфаркта пищевых добавок, которые содержат антиоксиданты, однако добавление в рацион добавок, содержащих пищевую клетчатку (более 4,0 г растворимой клетчатки на 1,735 ккал рациона), снижало сердечно-сосудистую смертность. Назначение фолиевой кислоты целесообразно в случае повышения содержания в крови гомоцистеина.[12]
Глава 3. Планирование ухода за пациентом, страдающим острым инфарктом миокарда. Роль медицинской сестры в уходе за больными
Я проходила практику в Кисловодской городской больнице в кардиологическом отделении с 20 апреля по 17 мая.
Я проводила исследователькую работу на тему «Сестринская помощь при инфаркте миокарда».
Выбрав себе пациента я провела сестринскую диагностику, опросила пациента и его родственников. Со слов родственников пациент злоупотребляет жирной, жареной пищей и имеет вредные привычки. Так же пациент ведет малоподвижный образ жизни, не занимается физической культурой и не в результате оценить серьезность своего заболевания. Собрав анамнез жизнедеятельности пациента я провела беседу с его родственниками на счет диетотерапии, улучшения настроения больного и лечебной гимнастике после перенесенного инфаркта миокарда.
Вот несколько советов, родственникам.
Диета после инфаркта принципы:
· После того, как у человека случился инфаркт ему нужно часто (6 -7 раз в день) кушать, но при этом очень маленькими порциями.
· Уменьшите число калорий в рационе, но нужно это не для похудения, а для того, чтобы не было бессонницы. Калории могут быть в переизбытке из-за того, что при постельном режиме затрачивается мало энергии и организму некуда её девать – это приводит к тому, что ночью человек не может уснуть.
· Не употребляйте очень холодную или очень горячую пищу.
· У большинства людей после инфаркта липидный обмен претерпевает нарушения, а это может быть чревато атеросклеротическому поражению сердечных сосудов. Для нормализации липидного обмена, необходимо сократить в рационе количество продуктов, содержащих холестерин и животные жиры.
· Исключите из пищи соль – она является главной причиной накопления жидкости в организме, а это приводит к отекам. Работа сердца при этом осложняется.
· Употребление сахара необходимо снизить, т.к. он негативно влияет на свертываемость крови.
· Нужно четко следить за тем, чтобы в рационе не было продуктов, которые вызывают вздутие живота и газообразование – это газированные напитки, виноградный сок, хлеб. Диета после инфаркта должна состоять из легких продуктов, которые не вызовут несварение желудка.
· В день можно употреблять не больше полутора литра жидкости, включая жидкость в супах и кисели. Лучшим средством для утоления жажды будут черные и фруктовые чаи.
· В диету после инфаркта миокарда должны входить продукты, содержащие магний и калий – это самые главные микроэлементы, поддерживающие нормальное функционирование сердца. Больным рекомендуются такие продукты: чернослив, орехи, свекла, картофель, гречка, капуста, цитрусовые, морская капуста, арбузы.
Периоды диеты после инфаркта миокарда.
В зависимости от этапа выздоровления человека после инфаркта миокарда назначаются и определенные диеты. Пока болезнь находится в острой стадии, пища должна быть жидкой и теплой, а по мере улучшения здоровья рацион диеты расширяется.
Диета после инфаркта – первый период.
После инфаркта необходимо придерживаться диеты первого периода на протяжении 10-14 дней. Блюда нужно готовить без соли и в протертом виде. В день организм человека должен получать 800-1000 ккал. В сутки должно быть не менее 7 приемов пищи через 2-3 часа каждый.
Рекомендуемое меню первого этапа:
· 50 гр. отварной рыбы, Ѕ стакана овощного бульона, кисель;
· 50 гр. отварной курицы, Ѕ стакана отвара шиповника;
· Ѕ стакана отвара простокваши или чернослива;
· 50 гр. пюре из чернослива;
· молочная каша с добавлением небольшого кусочка масла, Ѕ стакана чая с молоком, тертое яблоко;
· 50 гр. творога, Ѕ стакана отвара шиповника;
· 100 гр. яблочного пюре, Ѕ стакана отвара шиповника.
Диета после инфаркта – второй период.
Второй период начинается тогда, когда пройдет 2-я неделя после инфаркта миокарда. Придерживаться этого меню также стоит около 2-х недель. В сутки организм должен получать 1200-1400 ккал.
Рекомендуемое меню второго этапа:
· 50 гр. отварной курицы или рыбы, пюре из моркови и свеклы, вареная цветная капуста;
· пюре из моркови и яблок, оладьи с яблоками, Ѕ стакана фруктового сока или отвара шиповника;
· 100 гр. пюре из чернослива, Ѕ стакана простокваши;
· омлет, сжаренный из 2-х белков, 50 гр. творога, 10 гр. сметаны, молочная каша, Ѕ стакана чая с лимоном;
· Ѕ стакана сока, простокваши или чая;
· Ѕ стакана отвара чернослива;
· 150 гр. бульона из овощей, сухарики 50 гр. вареной рыбы или курицы, яблочное желе.
Диета после инфаркта – третий период.
После того, как прошла четвертая неделя после инфаркта, можно постепенно вводить в рацион привычные блюда, но при этом следует соблюдать все рекомендации, питаясь 7 раз в день. В день человек должен получать 2000 ккал.
Рекомендуемое меню третьего этапа:
· 100 гр. курицы, рыбы или творога, пюре из моркови;
· омлет из 2-х белков, каша, салат из овощей;
· 75 гр. мяса с пюре из овощей или суп, яблочное желе или запеченное яблоко, компот;
· 100 гр. чернослива или 1 стакан простокваши;
· 100 гр. творога, 100 гр. фруктов, Ѕ стакана отвара шиповника;
· 1 стакан отвара шиповника;
· яблоко, Ѕ стакана отвара шиповника.
Большинство больных перенесших инфаркт миокарда чувствует страх и не уверенность. Это обычные реакции- не позволяйте плохому настроению вывести себя из строя! Настроение со временем улучшится вместе с восстановлением здоровья. Не теряйте мужества!
Рекомендации по улучшению настроения и выработке позитивного отношения:
• Поднимайтесь каждое утро из постели и делайте обычный утренний туалет, одевайтесь. Не оставайтесь в постели на целый день.
• Старайтесь каждый день гулять на свежем воздухе!
• Ежедневная умеренная физическая нагрузка поможет восстановить запасы энергии и чувствовать себя более здоровым.
• Поделитесь своими чувствами с близкими (с семьей, друзьями), дайте им возможность поддержать Вас! Наслаждайтесь добрым обществом друзей (в умеренных масштабах, чтобы не утомить себя).
• Хорошо отдыхайте — полноценный ночной сон очень важен! Плохой сон делает Вас уставшим и раздражительным на весь последующий день.
• По возможности присоединитесь к программе восстановительного лечения для больных инфарктом сердечной мышцы. Участвуя в специально руководимой программе, Вы получите знания о своем заболевании, научитесь сами регулировать свою физическую нагрузку, и Ваше настроение обязательно улучшится!
• Если у Вас возникнут вопросы о своем здоровье, без колебаний задайте их своему врачу! Получив ответы на свои вопросы, Вы будете меньше беспокоиться и избежите существенного стресса и чувства неуверенности.
• Если чувствуете, что у Вас тяжелое настроение или Вы эмоционально нестабильны, то поговорите об этом со своим лечащим врачом. Есть лекарства, которые могут помочь Вам улучшить настроение.
Лечебная физическая культура первоначально применяется в условиях постельного режима. При инфарктах средней тяжести лечебная физическая культура начинается спустя 3-4 недели, а при инфарктах тяжелых и повторных — спустя 4-6 недель от начала заболевания.
В течение первой недели используют дыхательные упражнения и упражнения для дистальных отделов конечностей, затем упражнения усложняют и применяют при полупостельном и палатном режиме, а также после выписки из больницы.
Комплекс упражнений для больных с нарушением сердечнососудистой системы полупостельного режима
1 — свободное дыхание, при выдохе нажать слегка на грудную клетку и живот. 3-4 раза; 2 — кисти рук и ступни ног согнуть и разогнуть. 4-6 раз; 3 — поднимание рук вверх — вдох; опустить вниз — выдох. 3-4 раза; 4 — имитация ходьбы — сгибание ноги в колене (нога скользит по постели) и одновременно сгибание руки в локтевом суставе. 3-4 раза; 5 — прогибание в грудной части с опорой на локти — вдох; опускание тела, нажать слегка руками на грудную клетку и живот – выдох. 3-4 раза; 6 — поднимание рук вверх через стороны — вдох; опускание вниз вдоль тела – выдох. 3-4 раза; 7 — поднимание таза, вдох; опускание — выдох. 3-4 раза; 8 — поднимание корпуса до положения сидя, 3-4 раза; 9 — сесть с опорой на руки — вдох; лечь — выдох 3-4 раза; 10 — переход в положение, сидя, ноги вниз.
Спокойное дыхание. [15]
Ниже приведены общие правила для первых недель выздоровления:
• Не оставляйте несделанным обычный утренний туалет!
• Равномерно распределите свои дневные действия! Если устали, сразу отдохните.
• Вы можете ходить по лестнице (если врач этого не запретил). Но все же устройте свои дела так, чтобы не приходилось в течение дня повторно подниматься и спускаться по лестнице.
• Гуляйте каждый день! Регулярная прогулка помогает эффективно восстановить энергию. Спросите у своего лечащего врача, какая нагрузка является подходящей для Вас.
• Если чувствуете себя лучше, можете начать выполнять легкую домашнюю работу, такую как приготовление пищи, легкие садовые работы, вытирание пыли и мытье посуды.
• Не поднимайте (не толкайте, не тяните) тяжести, до тех пор пока не разрешит врач.
• Спросите у своего лечащего врача о том, когда можно быть более активным — приступить к работе, управлять автомобилем, летать самолетом.
При течении инфаркта сердечной мышцы без осложнений можно управлять автомобилем в среднем через 1 неделю после выписки из больницы домой. Рейс самолетом разрешен через 2 недели после больничного лечения.
Знайте, что инфаркт сердечной мышцы без осложнений не дает автоматически группы инвалидности, большинство больных могут вернуться на свои рабочие места. В некоторых случаях врач может порекомендовать сменить работу.
ЧТО ВЫ МОЖЕТЕ СДЕЛАТЬ САМИ ДЛЯ ПРЕДОТВРАЩЕНИЯ ПОВТОРЕНИЯ ИНФАРКТА СЕРДЕЧНОЙ МЫШЦЫ?
•Сделайте свой стиль жизни более здоровым. Следует знать, каковы факторы риска возникновения инфаркта сердечной мышцы и как их уменьшить.
•Регулярно принимайте лекарства, которые Вам выписал врач.
•Регулярно посещайте врача (семейного врача, кардиолога).
Заключение
Около 15—20% больных инфарктом миокарда погибают на догоспитальном этапе, еще 15% — в больнице. Общая летальность при инфаркте миокарда — 30—35% (в США — 140 человек в день). Большая часть больничной летальности приходится на первые двое суток, поэтому основные лечебные мероприятия проводят именно в этот период. Контролируемые испытания показали, что восстановление перфузии в течение первых 4—6ч инфаркта миокарда способствует ограничению его размеров, улучшению локальной и общей сократимости левого желудочка, снижению частоты больничных осложнений (сердечной недостаточности, ТЭЛА, аритмий) и летальности. Восстановление перфузии в течение первых 1—2ч инфаркта миокарда особенно благоприятно. Позднее восстановление перфузии также сопровождается увеличением выживаемости, что связывают с улучшением заживления миокарда и уменьшением частоты аритмий (но не ограничением размеров инфаркта).
Наиболее частой тактической ошибкой медицинских работников являются те случаи, когда больные в предынфарктном состоянии продолжают работать, им не назначают постельный режим и адекватное лечение.
Профилактику ишемической болезни сердца (ИБС) следует начинать уже в 35—40-летнем возрасте (а при наследственной отягощенности — еще раньше) и проводить ее, исключая по возможности факторы риска (так называемая первичная профилактика) и устраняя уже наступившие изменения в органах, обусловленные атеросклерозом сосудов (так называемая вторичная профилактика). Созданный в 1982 г. в Москве Институт профилактической кардиологии решает научные и методические вопросы профилактики ИБС.
Рекомендуется по возможности исключить нервное перенапряжение, урегулировать внутрисемейные и служебные взаимоотношения, исключить неприятные переживания. Установлено, что" люди ипохондрического склада характера, легко впадающие в плохое настроение, чрезмерно обидчивые, не умеющие планировать время работы и отдыха, чаще заболевают инфарктом миокарда.
Важнейшее профилактическое значение имеет рациональная физическая нагрузка: пешеходные ежедневные прогулки, бег трусцой, езда на велосипеде, плавание в бассейне. Медицинская сестра должна настойчиво пропагандировать пользу физической активности, улучшающей кровообращение миокарда и конечностей, активирующей противосвертывающую систему организма.
При неосложненной ИБС рекомендуется такая физическая нагрузка, при которой пульс учащается не более чем на 80% от фона, т. е. для лиц 50—60 лет при выполнении физических упражнений не превышает 140 в минуту, для 60—65-летних — не более 130 в минуту. Систолическое артериальное давление при этом не должно повышаться более 220 мм рт. ст. а диастолическое — не более чем на 10 мм рт. ст. от фона. Во всех случаях уточнить режим физической нагрузки должен врач.
Диета при ИБС должна быть низкокалорийной — около 2700 ккал/сут и при ожирении — не более 2000 ккал/сут (белков 80—90 г, жиров 70 г, углеводов 300 г). В рационе ограничивают животный жир (не более 50%), исключают тугоплавкие жиры — говяжий, свиной, бараний и богатые клетчаткой продукты — студень, мозги, печень, легкие; исключаются изделия из сдобного теста, шоколад, какао, жирные мясные, грибные и рыбные бульоны, ограничивается картофель, сахар (не более 70 г в день). Рекомендуются употребление ксилита и фруктозы, введение в рацион растительных масел, творога и других молочных продуктов, капусты, продуктов моря в виде салатов. Рекомендуются разгрузочные дни. Следует сократить до 4—5 г содержание поваренной соли в пище. Больным ИБС не рекомендуется принимать более 5—6 стаканов жидкости в день. Запрещаются курение и употребление алкоголя.
Необходима большая разъяснительная работа по борьбе с избыточным питанием, по профилактике и лечению ожирения — важнейшего фактора риска ИБС.
Реферат: Инфаркт миокарда как социально значимая проблема
Курсовая работа
«Инфаркт миокарда как социально значимая проблема»
2005 г.
СОДЕРЖАНИЕ:
1. Введение — 3
2. Группы риска и факторы риска инфарктамиокарда. — 5
3. Социальные проблемы лиц, перенесшихинфаркт миокарда. — 26
4. Заключение- 32
5. Список используемой литературы — 34
ВВЕДЕНИЕ
ХХIвек характеризуется многими социальными проблемами, в том числе ростомзаболеваемости и смертности населения. Нынешний этап развития нашего обществасвязан с демографическим кризисом, снижением продолжительности жизни, снижениемпсихического состояния населения страны, что вызывает обеспокоенность многихученых и специалистов.
Особуюостроту в период социальных перемен приобретает проблема заболеваемостиинфарктом миокарда.
Факторыриска (курение, избыточный вес, гиперхолестеринэмия, нарушение питания,стрессы, наследственность, условия труда и отдыха, гиподинамия, возраст)наносят непоправимый урон физическому здоровью населения России.
Этообстоятельство определило, в частности, внимание к проблеме заболеванияинфарктом миокарда со стороны медицины, но в гораздо меньшей степени оноосмысливается в рамках социологии. Это говорит о том, что общество еще неосознает заболевание инфарктом миокарда как социально значимую проблему. Хотямедицинские исследования убедительно доказывают разрушительное воздействиефакторов риска на возникновение инфарктамиокарда.
Средиразличных заболеваний населения ряд болезней имеет особо важное социальноезначение. Значимость таких заболеваний связана не только и даже не столько с ихшироким распространением, сколько с той ролью, которые эти заболевания играют всмертности и инвалидизации населения, в экономическом ущербе для экономикистраны из – за временной утраты трудоспособности, инвалидности ипреждевременной смерти.
Однойиз самых актуальных проблем научной медицины практического здравоохранениявторой половины ХХ века и начале ХХI века являются болезни системыкровообращения. Социальное значение этих заболеваний определяется не только, авернее не столько частотой распространения, сколько их тяжестью. Эти болезнизанимают ведущее второе место среди всех причин смерти в большинствеэкономически развитых странах мира, в том числе и в России. В нашей странеболезни системы кровообращения занимают первое место среди причин инвалидности.
Предметомисследования курсовой работы – инфаркт миокарда как социально значимоезаболевание.
Объектомисследования курсовой работы – инфаркт миокарда.
Цельисследования – рассмотреть инфаркт миокарда как заболевание, имеющее социальнуюзначимость.
Задачиисследования: — охарактеризовать группы риска по
инфаркту миокарда;
— изучить социальные проблемы лиц, перенесших
инфаркт миокарда.
1.ГРУППЫ РИСКА И ФАКТОРЫ РИСКА ИНФАРКТА МИОКАРДА
Доконца Х1Х века инфаркт миокарда практически не диагносцировался а в первоедесятилетие ХХ века он оставался казусом.
В 1909г. на первом съезде российских терапевтов В. П. Образцов и Н. Д. Стражеско даликлассическое описание инфаркта миокарда (status anginisus, status asthmaticus иstatus gastralgicus). С тех пор диагноз инфаркта миокарда перестает бытьредкостью. С 30-х годов ХХ века частота возникновения инфаркта миокарданеуклонно возрастала. Следует, конечно, учитывать такие факторы, как увеличениечисла лиц пожилого и старческого возраста, улучшение диагностики, возрастаниеколичества вскрытий и совершенствование медицинской статистики. Все жеувеличение заболеваемости в целом и «омоложение» инфаркта миокарда не вызываютсомнений. [3]
Инфарктмиокарда — это ограниченный некроз сердечной мышцы. Некрозы в большинствеслучаев коронарогенные или ишемические. Реже встречаются некрозы безкоронарного повреждения: при стрессе — глюкокортикоиды и катехоламины резкоповышают потребность миокарда в кислороде; при некоторых эндокринныхнарушениях; при нарушениях электролитного баланса.
Сейчасинфаркт миокарда рассматривается только как ишемический некроз, т.е. какповреждение миокарда вследствие ишемии, обусловленной окклюзией коронарныхартерий. Самая частая причина — тромб, реже — эмбол. Возможен также инфарктмиокарда при длительном спазме коронарных артерий. Тромбоз чаще всегонаблюдается на фоне атеросклеротического повреждения венечных артерий. Приналичии атероматозных бляшек происходит завихрение потока крови.
___________________________
1. Липовецкий Б.М. Инфаркт, инсульт, факторы риска. – М. Наука.1999 г. 301 с.
Крометого, вследствие нарушенного липидного обмена при атеросклерозе увеличиваетсясвертываемость крови, что отчасти связано также со снижением активности тучныхклеток, вырабатывающих гепарин. Повышенная свертываемость крови + завихренияспособствуют образованию тромбов. Кроме того, к образованию тромбов может вестираспад атероматозных бляшек, кровоизлияния в них.
Инфарктмиокарда — очень распространенное заболевание, является самой частой причинойвнезапной смерти. Проблема инфаркта до конца не решена, смертность от негопродолжает увеличиваться. Сейчас все чаще инфаркт миокарда встречается вмолодом возрасте. В возрасте от 35 до 5О лет инфаркт миокарда встречается в 5Ораз чаще у мужчин, чем у женщин. У 6О-8О% больных инфаркт миокарда развиваетсяне внезапно, а имеет место предынфарктный синдром.
Чащевсего инфаркт миокарда начинается с нарастающих болей за грудиной, нередконосящих пульсирующий характер. Характерна обширная иррадиация болей — в руки,спину, живот, голову и т.д. Больные беспокойны, тревожны, иногда отмечаютчувство страха смерти. Болевой синдром длительный, не снимается анальгетиками.Болевой синдром снимается нитратами – что способствует расширению коронарныхсосудов и улучшению по ним кровотока и наркотическими препаратами. Возникают различныерасстройства ритма сердца.
1-йпериод длится от нескольких часов до 2-х суток.
2-йпериод — острый (воспалительный), характеризуется возникновением некрозасердечной мышцы на месте ишемии. Боли, как правило проходят. Длительностьострого периода до 2-х недель. Период рубцевания длится 4-6 недель. Характернымдля него является нормализация показателей ферментов крови.[6]
_____________________
1. Руксин В.В.Неотложная кардиология. – 3 – е изд. перераб. и доп. – СПб. «Невскийдиалект»; М. «Издательство БИНОМ», 2000. – 503 с.
Нормализуетсятемпература тела и исчезают все другие признаки острого процесса: измеряетсяЭКГ, на месте некроза развивается соединительно – тканный рубец. Субъективнобольной чувствует себя здоровым.
Периодреабилитации, восстановительный — длится от 6-ти месяцев до 1 года. Клиническиникаких признаков нет. В этот период происходит компенсаторная гипертрофияинтактных мышечных волокон миокарда, развиваются другие компенсаторныемеханизмы. Происходит постепенное восстановление функции миокарда.
Существуюттакже атипичные формы инфаркта миокарда:
1.Абдоминальнаяформа. Этот вариант редкий.
2.Астматическаяформа. Она встречается чаще у пожилых людей с кардиосклерозом или при повторноминфаркте, или при очень обширных инфарктах.
3.Мозговаяформа. На первом плане симптомы нарушения мозгового кровообращения по типуинсульта с потерей сознания, встречается чаще у пожилых людей со склерозомсосудов головного мозга.
4.Немаяили безболевая форма иногда является случайной находкой при диспансеризации. Изклинических проявлений: вдруг стало “дурно”, возникла резкая слабость, липкийпот, затем все, кроме слабости, проходит. Такая ситуация характерна дляинфаркта в пожилом возрасте и при повторных инфарктах миокарда.
5.Аритмическаяформа: главный признак пароксизмальная тахикардия, болевой синдром можетотсутствовать.
6.Тромбоэмболическая.[1]
____________________________
1.СыркинА.Л. Инфаркт миокарда – М. Наука, 2003 г. – 264 с.
Инфарктмиокарда очень тяжелое заболевание с частым летальным исходом, особенно частыосложнения в I и II периодах.
Существуетчетыре периода осложнения инфаркта миокарда:
Iпериод — нарушения ритма
IIпериод — возможны осложнения первого периода + собственно осложнения IIпериода.
IIIпериод – постинфарктный синдром. Возникает хроническая аневризма сердца врезультате растяжения постинфарктного рубца. Появляются или долго сохраняютсяпризнаки воспаления.
IVпериод — реабилитации.
Реабилитацииразличают:
а)Физическая — восстановление до максимально возможного уровня функциисердечно-сосудистой системы. Необходимо добиваться адекватной реакции нафизическую нагрузку, что достигается в среднем через 2-6 недель физическихтренировок, которые развивают коллатеральное кровообращение.
б) Психологическая — у больных, перенесших инфаркт миокарда, нередко развиваетсястрах перед повторным инфарктом. При этом может быть оправдано применениепсихотропных средств.
в)Социальная реабилитация — больной после перенесенного инфаркта миокардасчитается нетрудоспособным 4 месяца, затем его направляют на МСЭК. 5О% больныхк этому времени возвращается к работе, то есть трудоспособность практическиполностью восстанавливается. Если возникают осложнения, то временноустанавливается группа инвалидности, обычно вторая, на 6-12 месяцев. [5]
____________________________
1.Абзалова М.Х. Рациональное трудоустройство как метод предупреждения повторногоинфаркта мокарда. – М. ИНФРА – М,2000 г. – 210 с.
ГРУППЫРИСКА
Вгруппы риска по инфаркту миокарда включают людей, злоупотребляющих табакокурением,любящих вкусно покушать обильно холестеринсодержащей пищей, людей ведущихгиподинамичный образ жизни; а также иногда употребляющих алкоголь, взначительных количествах превышающих норму и нарушающих режим труда и отдыха.
Но попроведенному мною небольшому опросу пациентов — около 70 человек опрошенных(по месту моей работы в ННИ ГХ кардиохирургии ММА им. СЕЧЕНОВА) с диагнозом«Постинфарктный синдром миокарда», я выявила, что практически все пациентыполучили инфаркт миокарда из – за сильного психоэмоционального стресса.
ФАКТОРЫРИСКА
Почтивсегда инфаркт миокарда связан с атеросклерозом коронарных артерий, к которомув подавляющем большинстве случаев присоединяется коронаротромбоз. Развитиеатеросклероза обусловлено двумя основными процессами:
1)образование вокруг гладкомышечных клеток эндотелия соединительной ткани
2)накоплением в гладкомышечных клетках и в соединительной ткани липидов,преимущественно холестерина. [2]
____________________________
1.Гасилин В.С. Сидоренко Б.А. Сердечно – сосудистые заболевания. –3- е изд.,перераб. и доп. – М. Медицина, 1999 г. 240 с.
Ввозникновении инфаркта миокарда имеют значение те же факторы риска, что и дляатеросклероза: повышенное содержание холестерина в крови, гиподинамия, стрессы,артериальная гипертония, курение, сахарный диабет, ожирение, малоподвижныйобраз жизни, мужской пол и старческий возраст, хотя в последнее времявозрастает тенденция «омоложения» инфаркта миокарда. В ряде исследованийуказываются и такие факторы риска, как наследственность, личностныеособенности, подагра, повышенная жесткость питьевой воды и др. Следуетучитывать, что многие факторы риска взаимосвязаны, как, например, ожирение инизкая физическая активность. Наиболее существенными независимыми факторамириска являются повышенное содержание холестерина в крови, курение, артериальнаягипертония. Сочетание двух, а особенно трех основных факторов риска резкоувеличивает (в 3 раза и более) вероятность возникновения инфаркта миокарда,однако их наличие отнюдь не означает, что заболевание неизбежно.
Мужчиныболеют значительно чаще, чем женщины, особенно в молодом и среднем возрасте. Ввозрасте 40 – 50 лет мужчины болеют примерно в 5 раз чаще, в более пожиломвозрасте – в 2 – 2,5 раза чаще. В среднем женщины «отстают» от мужчин на 10 –15 лет, что связывают преимущественно с более поздним развитием атеросклероза уних.
Существуютдевять основных факторов риска:
1.гиподинамия
2.курение
3.избыточныйвес
4.гиперхолестеринэмия
5.нарушениепитания
6.стрессы
7.наследственность
8.условиятруда и отдыха
9.возраст
ДокторРальф Джадкинс (Hamilton General Hospital, Онтарио, Канада) и его коллеги попроекту INTERHEART отмечают, что большинство исследований факторов рискаинфаркта миокарда, проводились в развитых странах, несмотря на то, что не менее80% регистрируется в странах с низким и средним доходом на душу населения.
Поэтому ученые решили изучить девять факторов риска острого инфаркта миокарда у15152 больных и 14820 относительно здоровых лиц из группы контроля, охватив 52страны и каждый населенный континент земного шара. Эти 9 факторов все вместеобъясняли 90 % популяционного атрибутивного риска (ПАР) у мужчин и 94 % — уженщин. Причем результаты были одинаковыми во всех географических регионах иэтнических группах, среди мужчин и женщин, молодых и пожилых.
Вклад курения в ПАР ИМ был самым высоким — до 35.7%, а психосоциальных факторов(стресс на рабочем месте, финансовые сложности, депрессия) — 32.5%. Другимифакторами, достоверно повышающими риск ИМ, были увеличение соотношения:избыточный вес, возраст, условия труда и отдыха, наследственность, гиподинамия.[8]
Еще всередине Х1Х века машины и устройства, созданные человеком, производили неболее 4% вырабатываемой энергии. В настоящее время лишь 1 % вырабатываетсямускульной силой, остальные 99 % — результат механизации и автоматизации. Врезультате – энергетический природный потенциал человека оказался ненужным. Врезультате не происходит нормальной нагрузки на сердце и постепенно возникаетартериальная гипертония. [4]
____________________________
1. Conti C.R. – Amer. Heart. J.,2004,193 p.
2. Чумаков Б.Н.Валеология: Учеб. Пособие. – 2-е изд. испр. И доп. – М. Педагогическоеобщество России, 2000 – 407 с.
Несбалансированностьпитания заключается в несоответствии между энергопоступлением иэнергозатратами, в неадекватной структуре питания, в том числе в нарушениисоотношения основных компонентов питания (белки, жиры, углеводы, минеральныесоли, витамины), в несоответствии времени приема пищи и ее объема.
Но преждечем говорить о сбалансированности питания населения, нужно знать данные опотреблении продуктов питания в нашей стране. Если мы сравним эти данные сматериалами по другим развитым странам, то сравнение будет не в нашу пользу.
Динамикапотребления продуктов питания также не совсем благоприятна: за последние годыотмечается увеличение потребления хлебобулочных продуктов. Такиебелоксодержащие продукты, как мясо и морепродукты, мы употребляем на 8% нижерекомендуемых норм, овощей, фруктов и ягод – на 30% и это немаловажный факторприводящий к повышению холестерина в крови.
Почемуэто так важно?
Избытокхолестерина в крови откладывается на внутренней поверхности кровеносныхсосудов, образуя атеросклеротические бляшки, В результате происходит сужениепросвета сосудов и затруднение кровотока. Это может привести к нарушениюснабжения сердца и мозга кислородом и развитию сердечно – сосудистыхосложнений. Например, инфаркта миокарда или инсульта.
Есливес превышает норму, то наиболее эффективной программой по его снижению станеткомбинация правильного питания (низкокалорийная нежирная пища) и повышениефизической нагрузки.
Гиподинамия,довольно распространенный в последнее время термин. Означает он то, что человекначинает меньше двигаться и вообще меньше работать мышцами.
Особенностьсовременной жизни заключается в том, что гиподинамия нарастает и превращается всоциальное явление. Все меньше и меньше социально обоснованных поводовсовершать физические усилия. Лифты, общественный транспорт, механизацияпроизводства. В нарастании гиподинамии видят одну из причин увеличения частотыожирения (увеличение заболеваемости на 10 % за каждые десять лет). Смалоподвижностью связывают и то, что избыток веса чаще бывает у городскихжителей, чем у сельских, а у работников умственного труда, чаще, чем у лиц,занимающихся трудом физическим. Городской человек, оторванный от какой-либоактивной деятельности на свежем воздухе, — явление ненормальное. Гиподинамияпоражает теперь даже пятилетних детишек: ее проводники — телевидение,компьютеры, компьютерные игры. Если не остановиться (точнее, не начатьдвигаться), гиподинамия и ожирение станут проблемами наций номер один во всеммире.
Известны случаи, когда человек начинал поправляться просто поменяв квартиру спятого этажа на первый. При условии, конечно, что раньше он жил в доме безлифта и на свой пятый этаж ходил пешком. Очень часто избыток веса появляется убывших спортсменов после прекращения занятий спортом. Нередко молодые людитолстеют после возвращения из армии. Гиподинамия может возникать у человека вцелом ряде ситуаций. Например, человек женился, и уже не надо, как раньше,бегать на свидания, волноваться, переживать. Или был на работе начальник злой.Ушел. Пришел добрый. И все успокоились, расслабились. Человек ездил на работугородским транспортом, гонялся за трамваями. Купил автомобиль. Теперь наработу, с работы, в магазин, из магазина, он перемещается сидя.
Когдапытаешься выяснить у человека, с чем он сам связывает нарастание веса, чащевсего слышишь — не знаю, вроде и ем как ел и живу как жил. Но покопавшисьдовольно часто что ни будь такое находишь. Или спорт бросил, или женился, илимашину купил…
Внорме энергозатраты уменьшаются примерно на 10 % за каждые десять лет жизни. Тоесть, тридцатилетние расходуют энергии в среднем на 10% меньше, чемдвадцатилетние, сорокалетние на 20%, пятидесятилетние на 30 % и так далее.Связано это с уменьшением так называемого основного обмена, то есть расходаэнергии, идущего на обслуживание основных жизненных функций в состоянии покоя — дыхания, сердечной деятельности, работы печени, почек, кишечника, питаниярасслабленных мышц и т.д. Организм с возрастом как бы приучается жить болееэкономно. Экономия экономией, а увеличения частоты ожирения с возрастом — фактхорошо известный. У двадцатилетних девушек избыток массы встречается с частотой15 %, у тридцатилетних женщин этот показатель повышается до 27 %, а усорокалетних он приближается к 50 %. [3]
Такчто, гиподинамия или сокращение энергозатрат является весьма распространенной причинойнарастания веса. Распространенной, но не универсальной. У некоторых, при всемжелании не удается связать избыток жира с малоподвижностью. Почему гиподинамияспособствует нарастанию веса? Мышцы являются весьма эффективной ловушкой жирапотому, что 90 % всего жира в организме окисляется или сгорает именно вмышцах. И еще. В работающих мышцах окисление жира многократно усиливается. И,естественно, наоборот, если человек мало работает мышцами, то и жира в нихокисляется мало. Работа мышц не всегда очевидна или даже заметна. Например — мышечный тонус. Органы, которыми не пользуешься, постепенно атрофируются.Особенно сильно это проявляется на мышцах: их количество и качество заметноуменьшаются после полугода малоподвижного образа жизни.
_____________________________
1Липовецкий Б.М. Инфаркт, инсульт, факторы писка. – М. Наука, 1999 г. 301 с.
Надоотдавать себе отчет: то, что называется «обычным образом жизни»,является совершенно ненормальным для нашей физиологии существованием. Каждый, укого хоть раз был наложен гипс, должен помнить: после того как гипс сняли,мышцы делаются дряблыми, тонус низким, а конечность — слабой. То же самое мыпроизводим со всем своим телом, отказывая телу в физических нагрузках. Эточастичное сокращение мышц, определяющее их готовность к работе. На поддержаниеэтого сокращения тоже расходуется энергия. Наверное, многие замечали, что тонусзависит от настроения. Чем выше настроение, тем выше тонус. Получается, чточеловек в хорошем настроении тратит энергии больше, чем он же, но в плохомнастроении. Можно заметить, что человек может быть суетливым, непоседливым и,наоборот, медлительным, точным в движениях. Эти люди могут выполнить примерноза одно и то же время одно и то же количество работы. Даже вторые, поройумудряются выполнить этой работы больше. Они не суетятся, движения их экономныи точны. Но энергии первые потратят больше. Именно из-за большего количествалишних движений, и первые чаще имеют нормальный вес, а вторые чащеизбыточный. Каждое животное и каждый ребенок в сутки совершает множестводвижений. Природа запрограммировала нас на движение. Во время совершения широкоамплитудных движений происходит массаж внутренних органов, усиливаетсякровообращение, всасывание кислорода. При гиподинамии начинаются дегенеративныепроцессы. Изменения претерпевают суставы, сосуды, вплоть до мельчайшихкапилляров, все крупные мышцы, поддерживающие наш корпус в вертикальномсостоянии, особенно сердечная мышца. Доказано, что взрослый человек совершаетпримерно четверть общего количества движений, которое в сутки делает ребенок.[4]
____________________________
1. Чумаков Б.Н. Валеология: Учеб. Пособие. – 2-е изд. испр. Идоп. – М. Педагогическое общество России, 2000 – 407 с.
Гиперхолестеринемия – повышенное содержание холестерина в сыворотке крови, свыше250 мг %. Это зависит от региона проживания и возраста. Данные говорят, что умужчин 40 – 59 лет, проживающих в Японии, повышенное содержание холестерина вкрови обнаружено у 7 %, в Италии – у 13 %, в США – у 39 %, в Финляндии – у 56%.
ВМоскве профессор В. И. Метелица с соавторами еще в 70 – х годах обнаружилиданное явление у 22 – 26 % мужчин в возрасте 50 – 54 лет, среди научныхработников – у 13,8 %, а у рабочих – 6,5 %.
Содержаниехолестерина и фосфолипидов у рабочих Москвы и Подмосковья. Так, у рабочихМосквы содержание в сыворотке крови в мг % холестерина 180, фосфолипидов – 193,а у подмосковных рабочих – 155 и 172; служащих Москвы – 211 и 198, уподмосковных служащих – 175 и 194 соответственно. [4]
Условия труда и отдыха
Способностьк труду определяется наличием профессиональных знаний, соответствующих уменийи навыков, совокупностью физических и психических сил и качеств человека. Всевместе при соответствующем отношении к труду они обеспечивают оптимальныйуровень его продуктивности, то есть работоспособность человека.
Работоспособностьв свою очередь является как бы отображением такого состояния, как утомление.Зависимость здесь обратная: чем больше нарастает утомление, тем ниже становитсяработоспособность. Нормальный физиологический процесс – утомление означаетснижение функциональных возможностей организма, вызванное выполнениемумственной или физической работы.
____________________________
1. Чумаков Б.Н. Валеология: Учеб. Пособие. – 2-е изд. испр. Идоп. – М. Педагогическое общество России, 2000 – 407 с.
Показателемутомления может быть уменьшение количества или ухудшение качества выполненияработы, а также увеличение времени, затрачиваемого на ту или иную работу.
Основнымитогом утомления является снижение эффективности труда.
Работоспособностьможет ухудшиться и вследствие пребывания человека в необычных (экстремальных)условиях: например, при высокой температуре и влажности окружающего воздуха,при недостатке кислорода и т. д.
Длятого чтобы работать в оптимальном режиме и достичь пика своейработоспособности, необходимо соблюдать несколько основных условий.
Первоеусловие заключается в том, что в работу следует входить постепенно, не развиваясразу максимального темпа, для того, чтобы все системы организма подготовилиськ работе в наиболее экономном режиме.
Второеусловие состоит в том, что для высокой работоспособности необходимыравномерность и ритм. Как очень высокий, так и очень низкий ритм (темп) быстрееприводит к утомлению. Еще более утомляет неритмичность.
Третьеусловие предусматривает привычную последовательность и систематичность вработе. Нельзя приступать к более сложному, не освоив предварительно болеепростого.
Четвертоеусловие — это смена труда и отдыха, чередование периодов с различной интенсивностьюнагрузки, а также, по возможности, смена характера труда.
Пятоеусловие гласит, что самым надежным способом достичь максимальной эффективностиявляется постепенное и систематическое выполнение упражнений с целью выработкипрочных навыков.
Специалистамив области психофизиологии труда и спорта разработана целая система реабилитации(восстановления) здоровья и работоспособности практически здоровых людей. Онавключает в себя следующий комплекс мер:
рациональныйрежим труда и отдыха, в основе которого лежит оптимизация двигательной ипсихической активности;
рациональное,сбалансированное питание;
использованиеприродных факторов для оздоровления и закаливания;
применениефизиотерапевтических средств оздоровления;
психологическиеметоды повышения устойчивости и работоспособности организма.
Психоэмоциональный стресс.
Встранах Восточной Европы и России, проводящих социально – экономическиереформы, наблюдается драматическая медико – социальная ситуация: растетсмертность взрослого населения и новорожденных, снижается рождаемость.Катастрофически возросла преступность. Увеличился травматизм и самоубийства.Растет алкоголизм и наркомания. Эти и многие другие вопиющие социальные явленияв значительной степени порождены психоэмоциональным стрессом, затронувшим всеслои общества. Эмоциональный стресс как психоэмоциональное состояниеразвивается у человека в результате непрерывных отрицательных эмоций,возникающих в конфликтных поведенческих, особенно социальных, ситуациях приневозможности или длительном затруднении в удовлетворении насущных социальныхили биологических потребностей. Эмоциональный стресс является глобальнойобщечеловеческой проблемой, которая не имеет национальных и государственныхграниц. Существует множество типичных общечеловеческих причин развития стресса:возросший темп жизни, избыток информации, дефицит времени, снижение физическойактивности, монотония, урбанизация, неадекватное питание.
Нарядус этим, острые конфликты в странах радикальных социально – экономических реформвызваны:
— неудовлетворенностьюсоциально – экономическими реформами. Принимаемые в стране законы далеко несовершенны. Многие из них порождают правовой и экономический беспредел.Бушующие политические страсти часто не направлены на улучшение жизни народа.Несвоевременно выплачивается заработная плата. Происходит резкое социально –экономическое расслоение общества на богатых и бедных людей. Падаетпроизводство. Многие люди испытывают огромные материальные проблемы, оказавшисьперед угрозой безработицы за чертой бедности. Даже хорошо оплачиваемые впрошлом специалисты – профессионалы, труд которых не потерял актуальности,оказались на грани выживания. Как следствие, большинство людей испытываютнеуверенность в будущем, безысходность, апатию, разочарование и раздражение.Стресс усиливает многоголосье часто безответственных политических деклараций.Люди чувствуют себя обманутыми, испытывают горькое разочарование и душевноесмятение.
Возрастаниемвооруженных конфликтов, породивших безумные страдания: гибель и увечья соотечественников,трагедии потери близких, слезы и горе людей, обездоленность беженцев,потерявших кров и средства к существованию, экстремальные психоэмоциональныенагрузки и болезни, искалеченное детство.
Резкимростом преступности. Криминализация общества, бандитизм породили всеобщий страхза жизнь и безопасность, люди чувствуют себя беспомощными на фоне разгулапреступности и бездеятельности правоохранительных органов. Особая тревогавозникает за жизнь детей. Многие граждане стали жертвами мошенническойдеятельности финансово – коммерческих структур, что, конечно, не могло недобавить страстей и эмоций. Социальной дезориентации людей, особенно пожилоговозраста, потерявших устоявшиеся идеалы, обманутых в надеждах и утратившихнакопления, отложенные на «черный день».
Духовнойдеградацией общества. Средства массовой информации пропагандируют насилие,агрессию, жестокость, разгул цинизма и вседозволенность, псевдоэротику и секс.Стало нормой неуважение к личности и жизни, грубость и хамство. В результате – потерядуховной «нити» нравственности, снижение морали и культуры человеческихвзаимоотношений, проявление жестокости, вандализм. Экологическими,производственными и транспортными катастрофами. Число их все более возрастаетиз–за нерациональной политической, хозяйственной и экономической деятельности. Неадекватностьюсовременного производства физиологическим возможностям человека. Многие факторыриска, создающие психоэмоциональное напряжение, обусловлены технократическимразвитием общества, когда все внимание уделено развитию техники, а человекостался без необходимой защиты. В условиях современного производства и всевозрастающих стрессовых нагрузок большая часть человечества работает на износ,растрачивая свой драгоценный дар природы – здоровье. Уже более половины молодыхлюдей на современных производствах испытывают стресс, сопровождающийсяизменениями физиологических функций. На современных технических устройствах,как правило, отсутствуют системы контроля за состоянием ведущих физиологическихпоказателей работающих на них операторов. В результате человек бесконтрольноподвергается психоэмоциональным напряжениям, которые, повторяясь изо дня вдень, приводят к неизлечимым заболеваниям. Особо подвержено стрессу городскоенаселение. [7]
_____________________________
1.Несмелов В.А. Наука о человеке. – М. «Издательство АСТ», 2003 г. – с.387
Растущаяурбанизация, стремительный рост городского населения, вынужденные бесчисленныеконфликты в общественных и производственных местах – все это резко уменьшает времяпребывания человека в состоянии душевного покоя. Ко всему этому добавляетсядействие экологически вредных и раздражающих факторов – шума, химическогозагрязнения и т. п.
Многочисленныеконфликтные ситуации. Порождающие стресс, часто провоцируются низким уровнемкультуры взаимоотношений, неумение считаться с интересами окружающих людей,находить правильный путь решения поставленных задач. Недостаток культуры непозволяет людям адекватно оценивать результаты поведения и контролировать своиэмоции в общественных местах и в личной жизни. В условиях радикальных социально– экономических реформ проявились новые формы социального общения, включающиеширокий обмен информацией, предпринимательство, координацию и взаимодействие сразными партнерами, решение сложных, во многом противоречивых общественно –политических задач. Все это также повысило уровень эмоциональной активностичеловека и породило конфликтные ситуации, связанные с соперничеством, завистью,лидерством, конкуренцией и т. д. На передний план часто выходят политическиеамбиции, коммерческие интересы, эгоистические устремления и безнравственноеповедение.
Современныемедико – биологические и психофизиологические исследования убедительнопоказывают, что эмоциональный стресс оказывает всестороннее разрушительноевлияние на жизнедеятельность организма, подрывает здоровье людей.
Психоэмоциональныйстресс является причиной многих психосоматических заболеваний: психозов,неврозов, нарушений сна, сосудистых заболеваний мозга; сердечно – сосудистыхзаболеваний: инфаркта миокарда, аритмий, гипертонической болезни; язвенно –дистрофических поражений желудочно – кишечного тракта; снижению иммунитета,предрасположенности к вирусным и многим инфекционным заболеваниям, аутоиммуннымпроцессам; ревматических заболеваний, остеохондрозов; онкологическихзаболеваний; гормональных расстройств и нарушения половых функций и т. д.Стресс влияет на генетический аппарат клеток, приводя к врожденным нарушениямразвития и здоровья детей. Создалась реальная угроза нарушения генофондачеловеческой популяции. Пагубное действие стресса проявляется: в ростеалкоголизма и наркомании; в повышении травматизма; в росте числа самоубийств;инвалидизации общества.
Эмоциональныйстресс является основной причиной уменьшения продолжительности жизни, повышениясмертности людей и, в частности, внезапной смерти.[4]
Порожденныестрессом болезни обрывают жизнь, а в общесоциальных масштабах – все большенесут угрозу существованию человечества. Эмоциональный стресс стал проблемойвыживания человечества, и, наряду с другими глобальными проблемами, приобрелострую социальную значимость. Эмоциональный стресс в свою очередь оказываетвлияние на социально – экономические процессы в обществе, межличностные,деловые и прочие взаимоотношения людей. Эмоциональный стресс изменяет духовныймир человека. Вызванная стрессом невротизация личности приводит кагрессивности, депрессии, неадекватности и нерациональности поведения, вызываетдеградацию духовно – нравственных потребностей человека, снижает творческийпотенциал и работоспособность, порождает антиобщественные поступки и извращаетсоциальные мотивации человека.
_____________________________
1. Чумаков Б.Н. Валеология: Учеб. Пособие. – 2-е изд. испр. Идоп. – М. Педагогическое общество России, 2000 – 407 с.
Все возрастающаяопасность стресса вызвана еще и тем, что общество еще до конца не осозналонависшую над ним угрозу. Стресс дошел до той критической черты, за которойпроисходит деградация общества, массовая потеря здоровья и вымирание.
Исследованиямидоказано, в чем вред курения. В дыме табака содержится более 30 ядовитыхвеществ: никотин, углекислый газ, окись углерода, синильная кислота, аммиак,смолистые вещества, органические кислоты и другие.
Статистическиеданные говорят: по сравнению с некурящими длительно курящие в 13 раз чащезаболевают стенокардией, в 10 раз — язвой желудка. Курильщики составляют 96 — 100% всех больных раком легких. Каждый седьмой долгое время курящий болеетоблитерирующим эндартериитом — тяжким недугом кровеносных сосудов.[3]
Никотинотносится к нервным ядам. В экспериментах на животных и наблюдениях над людьмиустановлено, что никотин в малых дозах возбуждает нервные клетки, способствуетучащению дыхания и сердцебиения, нарушение ритма сердечных сокращений, тошнотеи рвоте. В больших дозах тормозит, а затем парализует деятельность клеток ЦНС втом числе вегетативной. Расстройство нервной системы проявляется понижениемтрудоспособности, дрожанием рук, ослаблением памяти.
Никотинвоздействует и на железы внутренней секреции, в частности на надпочечники, которые при этом выделяют в кровь гормон — адреналин, вызывающийспазм сосудов, повышение артериального давления и учащение сердечныхсокращений.
_____________________
1.. Липовецкий Б.М. Инфаркт, инсульт, факторы писка. – М. Наука, 1999 г. 301 с.
Пагубновлияя на половые железы, никотин способствует развитию у мужчин половойслабости – импотенции. Особенно вредно курение для детей иподростков. Еще не окрепшие нервная икровеносная системы болезненно реагируют на табак. Кроме никотина,отрицательное воздействие оказывают и другие составные части табачного дыма.
Припоступлении в организм окиси углерода развивается кислородное голодание, засчет того, что угарный газ легче соединяется с гемоглобином, чем кислород идоставляется с кровью ко всем тканям и органам человека.
Частокурящие испытывают боли в сердце. Это связано со спазмом
коронарныхсосудов, питающих мышцу сердца с развитием стенокардии
(коронарнаянедостаточность сердца).
Инфарктмиокарда у курящих встречается в 3 раза чаще, чем у некурящих.
Отсутствиевсеобщего запрета на курение и лишь его частичная регламентация,распространение рекламы табачных изделий позволяют утверждать о наличии вобществе нормы табакокурения населения.
Исключениясоставляют лишь те случаи, когда табакокурение представляет собой явнуюопасность для окружающих. Курящие подвергают опасности не только себя, но иокружающих людей. В медицине появился даже термин «Пассивноекурение». В организме некурящих людей после пребывания в накуренном и непроветренном помещении определяется значительная концентрация никотина.
Случаиболезни в связи с табакокурением с расчетом роста потребления, в том числе имедицинских услуг, связан с ростом заболеваемости, расчетом случаев нетрудоспособностии инвалидности, брака в работе, снижении производительности труда. Стоимостькурения для курильщика складывается из затрат на покупку лекарственныхпрепаратов для лечения заболеваний, вызванных табакокурением.
Табакокурениеусиливает интенсивность обмена веществ, поэтому у курильщика организм вынужденпостоянно работать в режиме подъемов и спадов, что само по себе достаточноопасно. Кроме того, никотин обезвоживает организм, обладая мочегоннымдействием, что приводит к нарушению электролитного баланса и работы сердца.Каждая выкуренная сигарета повышает систолическое и диастолическое давлениекрови, изменяет минутный объем сердца и увеличивает частоту его сокращений. Этопроисходит за счет выделений в кровь, под воздействием никотина на надпочечники,гормона – адреналин. Токсины табачного дыма провоцируют сужение сосудов,увеличивают риск тромбоза, повышают содержение холестерина в крови. Окисьуглерода, как продукт неполного сгорания клетчатки табака, химически связываетгемоглобин крови, обрекая ткани на кислородное голодание. Иначе говоря,табакокурение повышает риск атеросклероза в 13 раз, в 13 раз чаще коронарнойнедостаточностью сердца и в 16 раз – инфарктом миокарда.[6]
____________________________
1. Руксин В.В.Неотложная кардиология. – 3 – е изд. перераб. и доп. – СПб. «Невскийдиалект»; М. «Издательство БИНОМ», 2000. – 503 с.
2.СОЦИАЛЬНЫЕ ПРОБЛЕМЫ ЛИЦ, ПЕРЕНЕСШИХ ИНФАРКТ МИОКАРДА.
Болезнисердечно-сосудистой системы продолжают занимать лидирующее положение среди всехпричин заболеваемости и смертности населения индустриально развитых стран. ВРоссии от кардиоваскулярных заболеваний ежегодно умирает около одного процентанаселения (1 030 800 чел. данные МЗ России за 1999г.). В структуре смертностинаселения от всех причин, в Москве, как и в большинстве промышленно развитыхгородах мира, нарушения мозгового кровообращения занимают второе место, уступаялишь осложнению ишемической болезни сердца (ИБС) –
инфаркту миокарда.
Высокаяэкономическая и социальная значимость заболеваний сердечно-сосудистой системы,помимо повышенного внимания со стороны различных общественных групп, сталаодной из основных причин углубленных исследований в области ангиологии втечение последних 40 лет, что привело к созданию принципиально новых диагностическихи лечебных технологий. Внедрение современных научных достижений в медицинскуюпрактику значительно изменило представления о патогенетических факторахишемических повреждений различных органов. Была установлена и доказана четкаяконцептуальная связь между факторами риска ИМ (табакокурением,психоэмоциональнам стрессом, гиподинамией, наследственностью заболевания,нарушением питания, нарушениями условий труда и отдыха, возраст и т. д.) Яркимпримером могут служить США, где в 1930 г. частота «коронарных смертей»составила 7,9 на 100 000 человек; в 1935 г. этот показатель уже равен21,1, в 1940 г.- 74,4, в 1952 г.- 226,1, в 1963 г.- 290.[2]
____________________________
1.Гасилин В.С. Сидоренко Б.А. Сердечно – сосудистые заболевания. –3- е изд.,перераб. и доп. – М. Медицина, 1999 г. 240 с.
Летальностьдостигла пика к концу 60-х годов (336,5 на 100 000 человек в 1968 г.). Вбывшем СССР ситуация в 50 – 60–е годы была примерно аналогичной; точные данныедля всей страны вряд ли возможно получить, так как в разные периоды медицинскаястатистика по – разному учитывала причину смерти и в качестве таковой упациентов с инфарктом миокарда могли указываться атеросклероз илигипертоническая болезнь. В дальнейшем сведения о больных инфарктом миокардастали более полными. [2]
В товремя как смертность от инфаркта миокарда в Западной Европе и США постоянноснижается за последнюю четверть века, в Центральной и Восточной Европе этотуровень возрастает. Если в 1976 г. уровень смертности от инфаркта миокарда наЗападе составил 490 на 100 000 населения, а в 1990 – 310, то на ВостокеЕвропы эти показатели были соответственно 660. В 1992 г. – смерть от инфарктамиокарда составила 62% всех смертей в Болгарии, 59% в Румынии, 56% в Чехии и52% в Венгрии. [3]
ВРоссии сложилась неблагоприятная ситуация в отношении смертности от болезнейсистемы кровообращения. Отсутствие в бывшем СССР действеннойобщегосударственной программы по первичной профилактике болезней системыкровообращения сопровождалось ростом смертности населения, в то время как вэкономически развитых странах в результате вовлечения населения в массовыепрофилактические мероприятия отмечалась противоположная тенденция.
Внастоящее время в Российской Федерации по сравнению с другими экономическиразвитыми странами отмечаются повышенные уровни смертности от инфарктамиокарда.
____________________________
1. Гасилин В.С.,Сидоренко Б.А. Сердечно – сосудистые заболевания. –3- е изд. перераб. и доп. –М. Медицина, 1999 г. 240 с.
2. Липовецкий Б.М.Инфаркт, инсульт, факторы риска. – М. Наука, 1999 г. 301 с.
Так,стандартизированные по возрасту показатели смертности от инфаркта миокарда длялиц обоего пола в России составляют 790,1 на 100 000 населения (1995 г.),в то время как в США – 307,2 (1994 г.), в Швеции – 295,9 (1995 г.), вВеликобритании – 317,2 на 100 000 населения (1995 г.). [1]
Накопленныймировой опыт и позитивные результаты лечения инфаркта миокарда на раннихстадиях указывают на приоритет профилактики заболевания, успех которогонапрямую связан с эффективной диагностикой причин заболевания. Стоимостьпрофилактики в несколько раз ниже стоимости лечения острых форм инфарктамиокарда, у которого может быть неизвестный исход. Общие затраты, включаяреабилитационные мероприятия и социальные выплаты, снижаются в 8-10 раз.Сохранение или улучшение качества жизни пациента и его семьи, экономия непрямыхзатрат за счет предотвращения осложнений ИМ трудно оценимы, но, несомненно, также значительны. Согласно новому систематическому обзору американскоймедицинской прессы существует такое понятие как социальная изоляция послеперенесенного заболевания ИМ. Социальная изоляция связана с увеличениемзаболеваемости и смертности после перенесенного инфаркта миокарда, независимоот других факторов сердечно-сосудистого риска.
Полагают,что недостаточную социальную поддержку следует рассматривать как фактор рисказаболеваемости и смертности поле перенесенного инфаркта миокарда.
Избазы данных MEDLINE авторы отобрали 45 исследований связи социальной изоляции иисходов после инфаркта миокарда, 5 из которых вошли в окончательный анализ. [8]
____________________________
1. Гасилин В.С.,Сидоренко Б.А. Сердечно – сосудистые заболевания. –3- е изд. перераб. и доп. –М. Медицина, 1999 г. 240 с.
2. ContiC.R. – Amer. Heart. J. 2004, 193 p.
Все эти5 исследований (Brummetat al (2001), Berkman and Syme (1979), Frasure-Smith et al (2000), Berkman et al (1992), Case et al(1992)) — продемонстрировали, что социальная изоляция, или недостаточнаясоциальная поддержка, ассоциируется с 2-3-х кратным повышением рисказаболеваемости и смертности. Этот дополнительный риск не был связан сгипертонией, нарушением функции сердца, курением, инфаркта миокарда в анамнезе,возрастом, полом.
«Недостаточнаясоциальная поддержка и депрессия тесно взаимосвязаны между собой»,отмечают ученые. У 20-30% перенесших инфаркт миокарда больных, страдающихмягкой или умеренно выраженной депрессией, достаточная социальная поддержкапозволяет нивелировать негативное влияние депрессии на риск смерти. Требуютсяновые, интервенционные исследования, позволяющие наиболее эффективновоздействовать на неблагоприятные психосоциальные факторы у больных ссердечно-сосудистой патологией. [8]
Социальнаязначимость инфаркта миокарда связана с тем, что заболевание поражает лиц трудоспособноговозраста и, в связи с необходимостью проведения пожизненного лечения, требуетбольших финансовых затрат. Первое время лица, перенесшие инфаркт миокарда,находятся в постоянном страхе повторного инфаркта. Находясь на длительном срокереабилитации, они часто теряют работу. Возникают проблемы с трудоустройством, из–заэтого начинают возникать финансовые трудности и, соответственно, проблемы всемье. Если человек перенес это заболевание в среднем возрасте, то ему оченьтрудно осознать, что он инвалид и что ему надо переходить на легкую и, какправило, малооплачиваемую работу.
____________________________
1. Conti C.R.– Amer. Heart. J.,2004,193 p.
Есличеловек предпенсионного возраста переносит инфаркт миокарда, то ему оченьтяжело найти работу, потому что работодателям не нужен пожилой инвалид, которыйв любой момент может скончаться.
Начинаютвозникать проблемы в семье, потому что родным людям бывает трудно понять, точто человеку перенесшему это заболевание нельзя волноваться, то что зачастую онможет находиться в депрессии и не может зарабатывать деньги.
Еслизаболевание перенес мужчина, то часто его супруга не может осознать, что еесупруг – инвалид, так как в подсознании мужчина должен быть здоровым изарабатывать деньги. Из – за финансовых трудностей или малооплачеваемой работы,лица перенесшие инфаркт миокарда не могут приобретать необходимые лекарства,которые сейчас очень дороги.
Ясчитаю, что в принципе необходимо создать, реальные кризисные службы различноговида (например: кризисный центр для страдающих сердечно – сосудистымизаболеваниями, сахарным диабетом, различного рода депрессиями, кризисами всемье и т. д.), основной задачей которых будет являться решение проблем,возникающих именно в определенной сфере). Конечно, мне еще не вполне ясныконкретные организационные формы выделения кризисных служб в самостоятельнуюсоциальную практику, но сам факт появления подобных учреждений поставит переднаукой задачу разработки принципиальных теоретических и практических основ,которыми социальная практика могла бы руководствоваться.
Вот,например некоторые профилактические разработки технологии мероприятий по инфаркту миокарда:
Во-первых . отметим возможность комплексного характера изучения жизненных силклиента, их экспертизы как первой ступени осуществления технологии социальнойпомощи.
Целью данного анализа будет являетсяисследование не только микросоциума, окружения, жизненной ситуации личности, нои ее ценностные ориентации, образ жизни .
Во-вторых . надо выстроить стратегию воздействия на социальную среду клиента, вкоторой выделяется материально — вещественное окружение и среда общения.Создать условия, которые осуществят изменения, способные позитивно повлиять наиндивидуальную и социальную субъектность человека, осуществление его жизненныхсил.
В-третьих . разработать программу непосредственного влияния и само влияния насоциальную субъектность человека.
В-четвертых . разработать план конкретного, непосредственного влияния наиндивидуальную субъектность личности.
В-пятых ,выстроить систему контроля за результатами влияния на клиента.
Решениеэтих задач предполагает реализацию данной модели практики социальной работы наструктурном и психосоциальных уровнях организации медико — социальной работы поинфаркту миокарда.
Вомногих странах мира в учреждениях введены специальные премии для сотрудников:для тех, кто похудел, кто отказался от курения (или просто не курит), и длятех, кто посещает спортивный зал, оборудованный на фирме. Экономистыубедительно доказывают, что целесообразнее оплачивать сотрудникам занятияспортом, чем больничные листы и лечение, а специалисты ВОЗ подчеркивают, чтокак для экономически развитых, так и для развивающихся стран, самый практичныйи наименее дорогостоящий путь профилактики – это не медицина, а здоровый образжизни.
ЗАКЛЮЧЕНИЕ
Поданным ВОЗ сердечно – сосудистые заболевания занимают первое место среди прочихзаболеваний органов и систем. Проблема инфаркта миокарда стала одной изострейших социальных проблем, с которой столкнулось человечество в XX веке. Показатели смертности приинфаркте миокарда более высокие, чем при других сердечно – сосудистыхзаболеваниях. Социальная значимость инфаркта миокарда связана с тем, чтозаболевание поражает лиц трудоспособного возраста и, в связи с необходимостьюпроведения пожизненного лечения, требует больших финансовых затрат. Такимобразом, высокая летальность, ранняя инвалидизация трудоспособного населенияопределили просветительскую работу по борьбе с инфарктом миокарда как основнуюзадачу медико-социальной работы.
Исходяиз всего выше описанного, основными направлениями медико – социальной работы следуетсчитать просвещение населения в данном вопросе. Во-первых, должны проводитьсяразъяснительные мероприятия в целях предупреждения и злоупотреблениятабакокурением, которое является одним из основных факторов повреждениякоронарных сосудов.
Гиподинамия– такой же враг нашего сердца и сосудов. Поэтому мы должны пропагандироватьзанятия спортом и физической культурой. Вызывать интерес у населения кздоровому образу жизни.
Последниедесятилетия неуклонно прогрессирует группа больных, страдающих ожирением. Основнойпричиной смертности у этих людей является сердечная недостаточность. Поэтому медико– социальные мероприятия должны быть направлены на объяснение необходимостиснижения массы тела у этой группы больных, что может быть достигнутособлюдением рекомендаций диетологов и ограничением пищевых продуктов, богатыхжирами и углеводами.
Психоэмоциональныйстресс — также одна из основных проблем интеллектуально активного населения нарубеже XX — XXI веков. Ежедневное эмоциональное напряжение внесколько раз повышает риск развития инфаркта миокарда у людей трудоспособноговозраста. Организация работы центров психологической службы с обязательнымпривлечением психологов высокого уровня поможет людям, находящимся в состояниистресса, снять усталость и напряжение.
Понятие«здоровый образ жизни» стало основным лозунгом современного человека. Здоровьенеобходимо охранять и укреплять. В обязательной коррекции нуждается организмчеловека, подвергающийся факторам риска возникновения сердечно – сосудистыхзаболеваний. Эта коррекция может быть сугубо медицинская, а может сочетать всебе и медико – социальные методы укрепления и восстановления здоровья. Социальныеслужбы должны опираться на индивидуально подобранный для каждого режим вформировании здорового образа жизни.
Здоровыйобраз жизни является субъективно значимым, поэтому в сохранении и укрепленииздоровья населения необходима перестройка сознания, ломка старых представлений,изменение стереотипов поведения.
Здоровыйобраз жизни – это сложившийся у человека способ организации производственной,бытовой и культурной сторон жизнедеятельности, позволяющий в той или иной меререализовать свой творческий потенциал, сохраняющий и улучшающий здоровье.
Такимобразом, снижение сердечно – сосудистых заболеваний может быть достигнутотолько путем комплексного подхода и коррекции факторов риска развития этихболезней. Неотъемлемым условием этого и будет просветительная работа по борьбес курением, пропаганда различных видов спортивной деятельности, борьба сизбыточным весом, а также коррекция психоэмоциональных расстройств.
СПИСОКЛИТЕРАТУРЫ:
1. Сыркин А.Л.Инфаркт миокарда. – М. Наука, 2003 г. – 264 с.
2. Гасилин В.С.,Сидоренко Б.А. Сердечно – сосудистые заболевания.-3-е изд. перераб. и доп. –М. Медицина, 1999 г. 240 с.
3. Липовецкий Б.М.Инфаркт, инсульт, факторы риска. – М. Наука, 1999 г. 301 с.
4. Чумаков Б.Н.Валеология: Учеб. Пособие. – 2 – е изд. испр. и доп. – М. Педагогическоеобщество России, 2000 – 407 с.
5. Абзалова М.Х. Рациональноетрудоустройство как метод предупреждения повторного инфаркта миокарда. – М.:ИНФРА – М, 2000 г. – 210 с.
6. Руксин В.В.Неотложная кардиология. – 3 – е изд. перераб. и доп. – СПб. «Невскийдиалект»; М. «Издательство БИНОМ», 2000. – 503 с.
7. Несмелов В.А.Наука о человеке. – М. «Издательство АСТ», 2003 г. — с.387
8. Conti C.R. – Amer. Heart.J. 2004, 193 p.
Инфаркт миокарда как социально значимая проблема
Социальные проблемы лиц, перенесших инфаркт миокарда. — 26
Заключение — 32
Список используемой литературы — 34
ВВЕДЕНИЕ
ХХI век характеризуется многими социальными проблемами, в том числе ростом заболеваемости и смертности населения. Нынешний этап развития нашего общества связан с демографическим кризисом, снижением продолжительности жизни, снижением психического состояния населения страны, что вызывает обеспокоенность многих ученых и специалистов.
Особую остроту в период социальных перемен приобретает проблема заболеваемости инфарктом миокарда.
Факторы риска (курение, избыточный вес, гиперхолестеринэмия, нарушение питания, стрессы, наследственность, условия труда и отдыха, гиподинамия, возраст) наносят непоправимый урон физическому здоровью населения России.
Это обстоятельство определило, в частности, внимание к проблеме заболевания инфарктом миокарда со стороны медицины, но в гораздо меньшей степени оно осмысливается в рамках социологии. Это говорит о том, что общество еще не осознает заболевание инфарктом миокарда как социально значимую проблему. Хотя медицинские исследования убедительно доказывают разрушительное воздействие факторов риска на возникновение инфаркта миокарда.
Среди различных заболеваний населения ряд болезней имеет особо важное социальное значение. Значимость таких заболеваний связана не только и даже не столько с их широким распространением, сколько с той ролью, которые эти заболевания играют в смертности и инвалидизации населения, в экономическом ущербе для экономики страны из – за временной утраты трудоспособности, инвалидности и преждевременной смерти.
Одной из самых актуальных проблем научной медицины практического здравоохранения второй половины ХХ века и начале ХХI века являются болезни системы кровообращения. Социальное значение этих заболеваний определяется не только, а вернее не столько частотой распространения, сколько их тяжестью. Эти болезни занимают ведущее второе место среди всех причин смерти в большинстве экономически развитых странах мира, в том числе и в России. В нашей стране болезни системы кровообращения занимают первое место среди причин инвалидности.
Предметом исследования курсовой работы – инфаркт миокарда как социально значимое заболевание.
Объектом исследования курсовой работы – инфаркт миокарда.
Цель исследования – рассмотреть инфаркт миокарда как заболевание, имеющее социальную значимость.
Задачи исследования: — охарактеризовать группы риска по
инфаркту миокарда;
— изучить социальные проблемы лиц, перенесших
инфаркт миокарда.
1. ГРУППЫ РИСКА И ФАКТОРЫ РИСКА ИНФАРКТА МИОКАРДА
До конца Х1Х века инфаркт миокарда практически не диагносцировался а в первое десятилетие ХХ века он оставался казусом.
В 1909 г. на первом съезде российских терапевтов В. П. Образцов и Н. Д. Стражеско дали классическое описание инфаркта миокарда (status anginisus, status asthmaticus и status gastralgicus). С тех пор диагноз инфаркта миокарда перестает быть редкостью. С 30-х годов ХХ века частота возникновения инфаркта миокарда неуклонно возрастала. Следует, конечно, учитывать такие факторы, как увеличение числа лиц пожилого и старческого возраста, улучшение диагностики, возрастание количества вскрытий и совершенствование медицинской статистики. Все же увеличение заболеваемости в целом и «омоложение» инфаркта миокарда не вызывают сомнений. [3]
Инфаркт миокарда — это ограниченный некроз сердечной мышцы. Некрозы в большинстве случаев коронарогенные или ишемические. Реже встречаются некрозы без коронарного повреждения: при стрессе — глюкокортикоиды и катехоламины резко повышают потребность миокарда в кислороде; при некоторых эндокринных нарушениях; при нарушениях электролитного баланса.
Сейчас инфаркт миокарда рассматривается только как ишемический некроз, т.е. как повреждение миокарда вследствие ишемии, обусловленной окклюзией коронарных артерий. Самая частая причина — тромб, реже — эмбол. Возможен также инфаркт миокарда при длительном спазме коронарных артерий. Тромбоз чаще всего наблюдается на фоне атеросклеротического повреждения венечных артерий. При наличии атероматозных бляшек происходит завихрение потока крови.
___________________________
1. Липовецкий Б.М. Инфаркт, инсульт, факторы риска. – М. Наука.1999 г. 301 с.
Кроме того, вследствие нарушенного липидного обмена при атеросклерозе увеличивается свертываемость крови, что отчасти связано также со снижением активности тучных клеток, вырабатывающих гепарин. Повышенная свертываемость крови + завихрения способствуют образованию тромбов. Кроме того, к образованию тромбов может вести распад атероматозных бляшек, кровоизлияния в них.
Инфаркт миокарда — очень распространенное заболевание, является самой частой причиной внезапной смерти. Проблема инфаркта до конца не решена, смертность от него продолжает увеличиваться. Сейчас все чаще инфаркт миокарда встречается в молодом возрасте. В возрасте от 35 до 5О лет инфаркт миокарда встречается в 5О раз чаще у мужчин, чем у женщин. У 6О-8О% больных инфаркт миокарда развивается не внезапно, а имеет место предынфарктный синдром.
Чаще всего инфаркт миокарда начинается с нарастающих болей за грудиной, нередко носящих пульсирующий характер. Характерна обширная иррадиация болей — в руки, спину, живот, голову и т.д. Больные беспокойны, тревожны, иногда отмечают чувство страха смерти. Болевой синдром длительный, не снимается анальгетиками. Болевой синдром снимается нитратами – что способствует расширению коронарных сосудов и улучшению по ним кровотока и наркотическими препаратами. Возникают различные расстройства ритма сердца.
1-й период длится от нескольких часов до 2-х суток.
2-й период — острый (воспалительный), характеризуется возникновением некроза сердечной мышцы на месте ишемии. Боли, как правило проходят. Длительность острого периода до 2-х недель. Период рубцевания длится 4-6 недель. Характерным для него является нормализация показателей ферментов крови.[6]
_____________________
Руксин В.В. Неотложная кардиология. – 3 – е изд. перераб. и доп. – СПб. «Невский диалект»; М. «Издательство БИНОМ», 2000. – 503 с.
Нормализуется температура тела и исчезают все другие признаки острого процесса: измеряется ЭКГ, на месте некроза развивается соединительно – тканный рубец. Субъективно больной чувствует себя здоровым.
Период реабилитации, восстановительный — длится от 6-ти месяцев до 1 года. Клинически никаких признаков нет. В этот период происходит компенсаторная гипертрофия интактных мышечных волокон миокарда, развиваются другие компенсаторные механизмы. Происходит постепенное восстановление функции миокарда.
Существуют также атипичные формы инфаркта миокарда:
1.Абдоминальная форма. Этот вариант редкий.
2.Астматическая форма. Она встречается чаще у пожилых людей с кардиосклерозом или при повторном инфаркте, или при очень обширных инфарктах.
3.Мозговая форма. На первом плане симптомы нарушения мозгового кровообращения по типу инсульта с потерей сознания, встречается чаще у пожилых людей со склерозом сосудов головного мозга.
4.Немая или безболевая форма иногда является случайной находкой при диспансеризации. Из клинических проявлений: вдруг стало “дурно”, возникла резкая слабость, липкий пот, затем все, кроме слабости, проходит. Такая ситуация характерна для инфаркта в пожилом возрасте и при повторных инфарктах миокарда.
5.Аритмическая форма: главный признак пароксизмальная тахикардия, болевой синдром может отсутствовать.
6.Тромбоэмболическая. [1]
____________________________
1.Сыркин А.Л. Инфаркт миокарда – М. Наука, 2003 г. – 264 с.
Инфаркт миокарда очень тяжелое заболевание с частым летальным исходом, особенно часты осложнения в I и II периодах.
Существует четыре периода осложнения инфаркта миокарда:
I период — нарушения ритма
II период — возможны осложнения первого периода + собственно осложнения II периода.
III период – постинфарктный синдром. Возникает хроническая аневризма сердца в результате растяжения постинфарктного рубца. Появляются или долго сохраняются признаки воспаления.
IV период — реабилитации.
Реабилитации различают:
а) Физическая — восстановление до максимально возможного уровня функции сердечно-сосудистой системы. Необходимо добиваться адекватной реакции на физическую нагрузку, что достигается в среднем через 2-6 недель физических тренировок, которые развивают коллатеральное кровообращение.
б) Психологическая — у больных, перенесших инфаркт миокарда, нередко развивается страх перед повторным инфарктом. При этом может быть оправдано применение психотропных средств.
в) Социальная реабилитация — больной после перенесенного инфаркта миокарда считается нетрудоспособным 4 месяца, затем его направляют на МСЭК. 5О% больных к этому времени возвращается к работе, то есть трудоспособность практически полностью восстанавливается. Если возникают осложнения, то временно устанавливается группа инвалидности, обычно вторая, на 6-12 месяцев. [5]
____________________________
1. Абзалова М.Х. Рациональное трудоустройство как метод предупреждения повторного инфаркта мокарда. – М. ИНФРА – М,2000 г. – 210 с.
ГРУППЫ РИСКА
В группы риска по инфаркту миокарда включают людей, злоупотребляющих табакокурением, любящих вкусно покушать обильно холестеринсодержащей пищей, людей ведущих гиподинамичный образ жизни; а также иногда употребляющих алкоголь, в значительных количествах превышающих норму и нарушающих режим труда и отдыха.
Но по проведенному мною небольшому опросу пациентов — около 70 человек опрошенных (по месту моей работы в ННИ ГХ кардиохирургии ММА им. СЕЧЕНОВА) с диагнозом «Постинфарктный синдром миокарда», я выявила, что практически все пациенты получили инфаркт миокарда из – за сильного психоэмоционального стресса.
ФАКТОРЫ РИСКА
Почти всегда инфаркт миокарда связан с атеросклерозом коронарных артерий, к которому в подавляющем большинстве случаев присоединяется коронаротромбоз. Развитие атеросклероза обусловлено двумя основными процессами:
1) образование вокруг гладкомышечных клеток эндотелия соединительной ткани
2) накоплением в гладкомышечных клетках и в соединительной ткани липидов, преимущественно холестерина. [2]
____________________________
1. Гасилин В.С. Сидоренко Б.А. Сердечно – сосудистые заболевания. –3- е изд. перераб. и доп. – М. Медицина, 1999 г. 240 с.
В возникновении инфаркта миокарда имеют значение те же факторы риска, что и для атеросклероза: повышенное содержание холестерина в крови, гиподинамия, стрессы, артериальная гипертония, курение, сахарный диабет, ожирение, малоподвижный образ жизни, мужской пол и старческий возраст, хотя в последнее время возрастает тенденция «омоложения» инфаркта миокарда. В ряде исследований указываются и такие факторы риска, как наследственность, личностные особенности, подагра, повышенная жесткость питьевой воды и др. Следует учитывать, что многие факторы риска взаимосвязаны, как, например, ожирение и низкая физическая активность. Наиболее существенными независимыми факторами риска являются повышенное содержание холестерина в крови, курение, артериальная гипертония. Сочетание двух, а особенно трех основных факторов риска резко увеличивает (в 3 раза и более) вероятность возникновения инфаркта миокарда, однако их наличие отнюдь не означает, что заболевание неизбежно.
Мужчины болеют значительно чаще, чем женщины, особенно в молодом и среднем возрасте. В возрасте 40 – 50 лет мужчины болеют примерно в 5 раз чаще, в более пожилом возрасте – в 2 – 2,5 раза чаще. В среднем женщины «отстают» от мужчин на 10 – 15 лет, что связывают преимущественно с более поздним развитием атеросклероза у них.
Существуют девять основных факторов риска:
1.гиподинамия
2.курение
3.избыточный вес
4.гиперхолестеринэмия
5.нарушение питания
6.стрессы
7.наследственность
8.условия труда и отдыха
9.возраст
Доктор Ральф Джадкинс (Hamilton General Hospital, Онтарио, Канада) и его коллеги по проекту INTERHEART отмечают, что большинство исследований факторов риска инфаркта миокарда, проводились в развитых странах, несмотря на то, что не менее 80% регистрируется в странах с низким и средним доходом на душу населения.
Поэтому ученые решили изучить девять факторов риска острого инфаркта миокарда у 15152 больных и 14820 относительно здоровых лиц из группы контроля, охватив 52 страны и каждый населенный континент земного шара. Эти 9 факторов все вместе объясняли 90 % популяционного атрибутивного риска (ПАР) у мужчин и 94 % — у женщин. Причем результаты были одинаковыми во всех географических регионах и этнических группах, среди мужчин и женщин, молодых и пожилых.
Вклад курения в ПАР ИМ был самым высоким — до 35.7%, а психосоциальных факторов (стресс на рабочем месте, финансовые сложности, депрессия) — 32.5%. Другими факторами, достоверно повышающими риск ИМ, были увеличение соотношения: избыточный вес, возраст, условия труда и отдыха, наследственность, гиподинамия.[8]
Еще в середине Х1Х века машины и устройства, созданные человеком, производили не более 4% вырабатываемой энергии. В настоящее время лишь 1 % вырабатывается мускульной силой, остальные 99 % — результат механизации и автоматизации. В результате – энергетический природный потенциал человека оказался ненужным. В результате не происходит нормальной нагрузки на сердце и постепенно возникает артериальная гипертония. [4]
____________________________
Conti C.R. – Amer. Heart. J.,2004, 193 p.
Чумаков Б.Н. Валеология: Учеб. Пособие. – 2-е изд. испр. И доп. – М. Педагогическое общество России, 2000 – 407 с.
Несбалансированность питания заключается в несоответствии между энергопоступлением и энергозатратами, в неадекватной структуре питания, в том числе в нарушении соотношения основных компонентов питания (белки, жиры, углеводы, минеральные соли, витамины), в несоответствии времени приема пищи и ее объема.
Но прежде чем говорить о сбалансированности питания населения, нужно знать данные о потреблении продуктов питания в нашей стране. Если мы сравним эти данные с материалами по другим развитым странам, то сравнение будет не в нашу пользу.
Динамика потребления продуктов питания также не совсем благоприятна. за последние годы отмечается увеличение потребления хлебобулочных продуктов. Такие белоксодержащие продукты, как мясо и морепродукты, мы употребляем на 8% ниже рекомендуемых норм, овощей, фруктов и ягод – на 30% и это немаловажный фактор приводящий к повышению холестерина в крови.
Почему это так важно?
Избыток холестерина в крови откладывается на внутренней поверхности кровеносных сосудов, образуя атеросклеротические бляшки, В результате происходит сужение просвета сосудов и затруднение кровотока. Это может привести к нарушению снабжения сердца и мозга кислородом и развитию сердечно – сосудистых осложнений. Например, инфаркта миокарда или инсульта.
Если вес превышает норму, то наиболее эффективной программой по его снижению станет комбинация правильного питания (низкокалорийная нежирная пища) и повышение физической нагрузки.
Гиподинамия, довольно распространенный в последнее время термин. Означает он то, что человек начинает меньше двигаться и вообще меньше работать мышцами.
Особенность современной жизни заключается в том, что гиподинамия нарастает и превращается в социальное явление. Все меньше и меньше социально обоснованных поводов совершать физические усилия. Лифты, общественный транспорт, механизация производства. В нарастании гиподинамии видят одну из причин увеличения частоты ожирения (увеличение заболеваемости на 10 % за каждые десять лет). С малоподвижностью связывают и то, что избыток веса чаще бывает у городских жителей, чем у сельских, а у работников умственного труда, чаще, чем у лиц, занимающихся трудом физическим. Городской человек, оторванный от какой-либо активной деятельности на свежем воздухе, — явление ненормальное. Гиподинамия поражает теперь даже пятилетних детишек: ее проводники — телевидение, компьютеры, компьютерные игры. Если не остановиться (точнее, не начать двигаться), гиподинамия и ожирение станут проблемами наций номер один во всем мире.
Известны случаи, когда человек начинал поправляться просто поменяв квартиру с пятого этажа на первый. При условии, конечно, что раньше он жил в доме без лифта и на свой пятый этаж ходил пешком. Очень часто избыток веса появляется у бывших спортсменов после прекращения занятий спортом. Нередко молодые люди толстеют после возвращения из армии. Гиподинамия может возникать у человека в целом ряде ситуаций. Например, человек женился, и уже не надо, как раньше, бегать на свидания, волноваться, переживать. Или был на работе начальник злой. Ушел. Пришел добрый. И все успокоились, расслабились. Человек ездил на работу городским транспортом, гонялся за трамваями. Купил автомобиль. Теперь на работу, с работы, в магазин, из магазина, он перемещается сидя.
Когда пытаешься выяснить у человека, с чем он сам связывает нарастание веса, чаще всего слышишь — не знаю, вроде и ем как ел и живу как жил. Но покопавшись довольно часто что ни будь такое находишь. Или спорт бросил, или женился, или машину купил.
В норме энергозатраты уменьшаются примерно на 10 % за каждые десять лет жизни. То есть, тридцатилетние расходуют энергии в среднем на 10% меньше, чем двадцатилетние, сорокалетние на 20%, пятидесятилетние на 30 % и так далее. Связано это с уменьшением так называемого основного обмена, то есть расхода энергии, идущего на обслуживание основных жизненных функций в состоянии покоя — дыхания, сердечной деятельности, работы печени, почек, кишечника, питания расслабленных мышц и т.д. Организм с возрастом как бы приучается жить более экономно. Экономия экономией, а увеличения частоты ожирения с возрастом — факт хорошо известный. У двадцатилетних девушек избыток массы встречается с частотой 15 %. у тридцатилетних женщин этот показатель повышается до 27 %, а у сорокалетних он приближается к 50 %. [3]
Так что, гиподинамия или сокращение энергозатрат является весьма распространенной причиной нарастания веса. Распространенной, но не универсальной. У некоторых, при всем желании не удается связать избыток жира с малоподвижностью. Почему гиподинамия способствует нарастанию веса? Мышцы являются весьма эффективной ловушкой жира потому, что 90 % всего жира в организме окисляется или сгорает именно в мышцах. И еще. В работающих мышцах окисление жира многократно усиливается. И, естественно, наоборот, если человек мало работает мышцами, то и жира в них окисляется мало. Работа мышц не всегда очевидна или даже заметна. Например — мышечный тонус. Органы, которыми не пользуешься, постепенно атрофируются. Особенно сильно это проявляется на мышцах: их количество и качество заметно уменьшаются после полугода малоподвижного образа жизни.
_____________________________
1 Липовецкий Б.М. Инфаркт, инсульт, факторы писка. – М. Наука, 1999 г. 301 с.
Надо отдавать себе отчет: то, что называется "обычным образом жизни", является совершенно ненормальным для нашей физиологии существованием. Каждый, у кого хоть раз был наложен гипс, должен помнить: после того как гипс сняли, мышцы делаются дряблыми, тонус низким, а конечность — слабой. То же самое мы производим со всем своим телом, отказывая телу в физических нагрузках. Это частичное сокращение мышц, определяющее их готовность к работе. На поддержание этого сокращения тоже расходуется энергия. Наверное, многие замечали, что тонус зависит от настроения. Чем выше настроение, тем выше тонус. Получается, что человек в хорошем настроении тратит энергии больше, чем он же, но в плохом настроении. Можно заметить, что человек может быть суетливым, непоседливым и, наоборот, медлительным, точным в движениях. Эти люди могут выполнить примерно за одно и то же время одно и то же количество работы. Даже вторые, порой умудряются выполнить этой работы больше. Они не суетятся, движения их экономны и точны. Но энергии первые потратят больше. Именно из-за большего количества лишних движений, и первые чаще имеют нормальный вес, а вторые чаще избыточный. Каждое животное и каждый ребенок в сутки совершает множество движений. Природа запрограммировала нас на движение. Во время совершения широко амплитудных движений происходит массаж внутренних органов, усиливается кровообращение, всасывание кислорода. При гиподинамии начинаются дегенеративные процессы. Изменения претерпевают суставы, сосуды, вплоть до мельчайших капилляров, все крупные мышцы, поддерживающие наш корпус в вертикальном состоянии, особенно сердечная мышца. Доказано, что взрослый человек совершает примерно четверть общего количества движений, которое в сутки делает ребенок.[4]
____________________________
1. Чумаков Б.Н. Валеология: Учеб. Пособие. – 2-е изд. испр. И доп. – М. Педагогическое общество России, 2000 – 407 с.
Гиперхолестеринемия – повышенное содержание холестерина в сыворотке крови, свыше 250 мг %. Это зависит от региона проживания и возраста. Данные говорят, что у