Обследование
Обязательные лабораторные исследования
1 ОАК
2 ОАМ
3 Моча по Нечипоренко
4 Проба Зимницкого
5 Биохимическое исследование крови: креатинин, мочевина, о. белок, о. билирубин, глюкоза
6 Липидограмма
7 Проба Реберга или определение СКФ по формуле Кокрофта-Голта
Обязательные инструментальные исследования
5 Радиоизотопная реносцинтиграфия
6 УЗИ почек
7 ЭХОКС
8 Обзорная и внутривенная урография (при подозрении на хронический пиелонефрит, аномалию развития почек, мочекаменную болезнь)
9 Пункционная нефробиопсия для верификации гломерулопатии, амилоидоза
10 Другие исследования, необходимые для диагностики основного заболевания
Дополнительные инструментальные и лабораторные исследования
11 Калий, натрий, кальций, фосфор крови
Консультации специалистов по показаниям. Обязателен окулист, нефролог, сосуд истый хирург.
При различных хронических заболеваниях почек распространённость АГ колеблется от 30 до 80%
Рис. 1. Распространённость АГ при хронических паренхиматозных заболеваниях почек: БМИ – болезнь минимальных изменений, ДН – диабетическая нефропатия, МН – мембранозная нефропатия, МПГН – мембранозно-пролиферативный гломерулонефрит, ПБП – поликистозная болезнь почек, ФСГС – фокально-сегментарный гломерулосклероз, ХТИН – хронический тубулоинтерстициальный нефрит, IgA – IgA- нефропатия.
Трудности составляет дифферениация ренопаренхиматозной артериальной гипертензии и гипертонической болезни, ассоциированной с хроническим заболеванием почек. Связано это с тем, что в настоящее время не разработаны критерии дифференциальной диагностики этих артериальных гипертензий. В этих условиях имеет значение гипердиагностика нефрогенной артериальной гипертензии, которая заставляет обратить большее внимание на курацию этого патологического состояния.
Характеристика лечебных мероприятий
Целевым уровнем АД является уровень АД менее 140 и 90 мм рт ст. У больных сахарным диабетом необходимо снижать АД ниже 130/85 мм рт. ст, при ХПН с протеинурией более 1г/сутки ниже 125/75 мм рт ст. Достижение целевого АД должно быть постепенным и хорошо переносимым пациентом. При наличии выраженной ХПН целевое значение АД обсуждается, считается, что на додиализной стадии ХПН оптимальным является снижение АД до 140-160/80-100 мм рт ст. На диализной стадии оптимальным считается АД 130/85 мм рт ст.
Гипертензия артериальная ренопаренхиматозная
Ренопаренхиматозная артериальная гипертензия (АГ) — симптоматическая (вторичная) АГ, вызванная врождённым или приобретённым заболеванием почек (в первую очередь почечной паренхимы). Статистические данные. Ренопаренхиматозная АГ возникает в 2–3% случаев АГ (по данным специализированных клиник, в 4–5%).
Этиология • Двусторонние поражения почек: гломерулонефрит (наиболее частая причина ренопаренхиматозной АГ), диабетическая нефропатия, интерстициальный нефрит, поликистоз • Односторонние поражения: пиелонефрит, опухоль почки, травма почки, гипоплазия, односторонний туберкулёз.
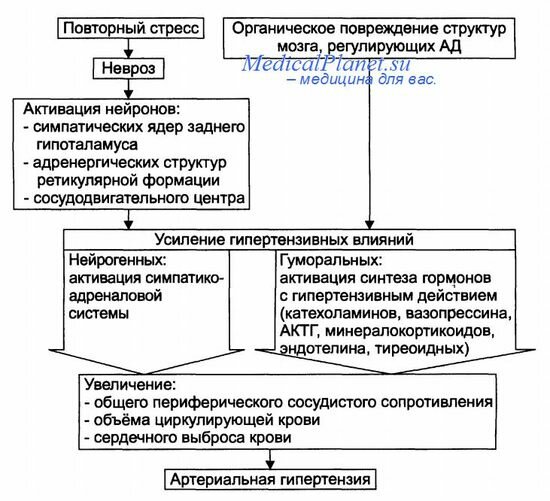
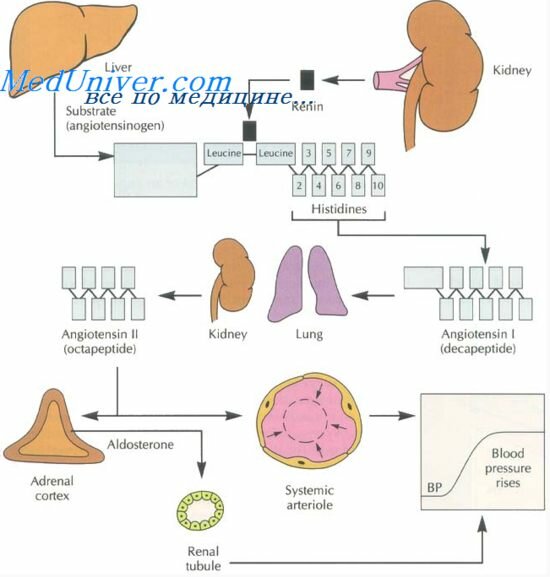
Патогенез. Имеют значение гиперволемия, гипернатриемия из-за уменьшения количества функционирующих нефронов и активации ренин-ангиотензиновой системы, увеличение ОПСС при нормальном или сниженном сердечном выбросе.
Клиническая картина и диагностика. Основные признаки: • Наличие заболеваний почек в анамнезе • Наличие изменений в анализах мочи: протеинурия более 2 г/сут, цилиндрурия, микро-, реже макрогематурия, лейкоцитурия, высокая концентрация креатинина крови, уменьшение клубочковой фильтрации; изменения в анализах мочи обычно предшествуют повышению АД • Наличие ультразвуковых признаков поражения почек.
Общие принципы лечения и подбор ЛС в целом не отличаются от таковых при других видах АГ. Однако необходимо помнить, что из-за нарушения выделительной функции почек возможно замедление элиминации и кумуляция ЛС. Кроме того, сами ЛС могут ухудшать выделительную функцию почек, в связи с чем иногда возникает необходимость в определении СКФ. Обязательно адекватное лечение почечной патологии. Важно снизить АД до целевых значений £ 140 мм рт.ст.
Лекарственная терапия
• Ингибиторы АПФ — препараты выбора при ренопаренхиматозной АГ, поскольку уменьшая констрикцию эфферентных артериол почечного клубочка и внутриклубочковое давление, они улучшают почечную гемодинамику и уменьшают выраженность протеинурии.
• Тиазидные диуретики эффективны до концентрации креатинина 175 мкмоль/л; при более высоких значениях рекомендовано дополнительное назначение петлевых диуретиков (фуросемид). Калийсберегающие диуретики использовать нецелесообразно, поскольку они способствуют усугублению гиперкалиемии, в той или иной степени отмечаемой при хронических заболеваниях почек.
• b -Адреноблокаторы могут снижать СКФ. Также возможна кумуляция водорастворимых b -адреноблокаторов (атенолола, надолола) в организме в результате замедления их выделения почками, что может приводить к передозировке.
• Блокаторы рецепторов ангиотензина II занимают одно из первых мест в лечении нефрогенной АГ.
• Быстрое снижение АД при длительно существующей АГ любой этиологии может привести к увеличению содержания креатинина.
Сокращения. АГ — артериальная гипертензия.
МКБ-10 • I15.1 Гипертензия вторичная по отношению к другим поражениям почек
Ренопаренхиматозная артериальная гипертензия
Как вы, вероятно, знаете, почки достаточно активно участвуют в регуляции артериального давления, эта регуляция осуществляется за счет сложных механизмов протекающих в её ткани (паренхиме). Почка же на латинском называются ren (рэн), отсюда становится понятным, что ренопаренхиматозная артериальная гипертензия – это синдром, при котором отмечается стойкое повышение артериального давления, возникшее ввиду поражения паренхимы почек.
Считается, что около 15% всех гипертензий составляет как раз эта форма заболевания, а среди пациентов с устойчивым к лечению давлением этот процент ещё выше. При этом диагностируют её в нашей стране гораздо реже, чем она встречается на самом деле. Со стороны пациентов имеется обратная ситуация, почти все связывают свое повышенное давление с почками, а это не так.
Из основных причин приводящих к развитию ренопаренхиматозной гипертензии можно выделить воспалительные заболевания почек – острый и хронический гломерулонефрит и пиелонефрит, сахарный диабет (диабетическая нефропатия), некоторые аутоиммунные заболевания, травмы и опухоли почек.
Почему при заболеваниях почек повышается давление?
В ответ на поражение почек в них возникает целый каскад патологических реакций, сопровождающийся выбросом в кровь множества сосудоактивных веществ, которые вызывают спазм гладкой мускулатуры средних и мелких артерий, что ведет к уменьшению их диаметра, как следствие повышается артериальное давление.
Учитывая, что этот механизм един и независим от самой причины поражения почек общие подходы в классификации, диагностике и лечении также сходны.
Как вы понимаете, симптомы этого вида гипертензии являются по сути дела симптомами основной болезни – заболевания почек, давление повышается вторично. Поэтому все усилия врачей в таком случае направляются на лечение именно почечной патологии.
Всем пациентам проводят клинический анализ мочи с определением белка (протеинурии и микроальбуминурии), клинический и биохимический анализ крови, в последнем очень важным показателем является креатинин.
Креатинин – это шлак, который выводится только почками, чем больше его в крови, тем хуже функционируют почки. Учитывая, что уровень креатинина зависит ещё от возраста и пола человека, в практике для определения почечной функции используется другой показатель – скорость клубочковой фильтрации (СКФ).
СКФ определяется по сложной формуле основными переменными в которой являются возраст и пол, а измеряется в мл/мин/1,73 м 2 (для верхнего индекса используй тег < sup >) /
Считается, что если СКФ менее 60 мл/мин/1,73 м 2. то речь идет о почечной недостаточности, что уже должно настораживать само по себе, тем более при наличии артериальной гипертензии.
Дополнительно проводят ультразвуковое исследование сердца и почек, а при необходимости и более углубленное обследование.
Однако в диагностике вторичной гипертензии есть одна проблема – обычная артериальная гипертензия со временем сама по себе приводит к поражению почек и почечной недостаточности, поэтому не всегда понятно, что было первопричиной. Извечная проблема «что было раньше: яйцо или курица?»
Терапия сводится к лечению основного заболевания почек и назначению антигипертензивных средств устраняющих те самые неблагоприятные эффекты почечных сосудоактивных веществ. То есть наиболее эффективными будут мочегонные препараты, ингибиторы АПФ и сартаны, а также антагонисты кальция. То есть все те препараты, которые обычно используются в лечении гипертонической болезни. То есть, если у вас обнаружили паренхиматозную гипертензию только сейчас, а до того лечили как обычного гипертоника, делать из этого катастрофу не стоит.