ЭКГ, ЭХОДКГ, ТКД. ФУНКЦИОНАЛЬНАЯ ДИАГНОСТИКА.
 В нашем центре проводится суточное холтеровское мониторирование артериального давления, ЭКГ, эходоплерокардиография (ЭХОДКГ), дуплексное сканирование сосудов шеи, артерий верхних и нижних конечностей, УЗДГ сосудов верхних и нижних конечностей, ТКД.
В нашем центре проводится суточное холтеровское мониторирование артериального давления, ЭКГ, эходоплерокардиография (ЭХОДКГ), дуплексное сканирование сосудов шеи, артерий верхних и нижних конечностей, УЗДГ сосудов верхних и нижних конечностей, ТКД.
ЭКГ /электрокардиография/ — это графическая регистрация электрических потенциалов сердца.
ЭКГ является очень информативным и недорогим методом, позволяющим получить много информации о работе сердца.
По ЭКГ можно оценить:
- источник ритма сердца;
- частоту сердечных сокращений;
- выявить различные нарушения ритма сердца;
- нарушения проведения импульсов по структурам сердца;
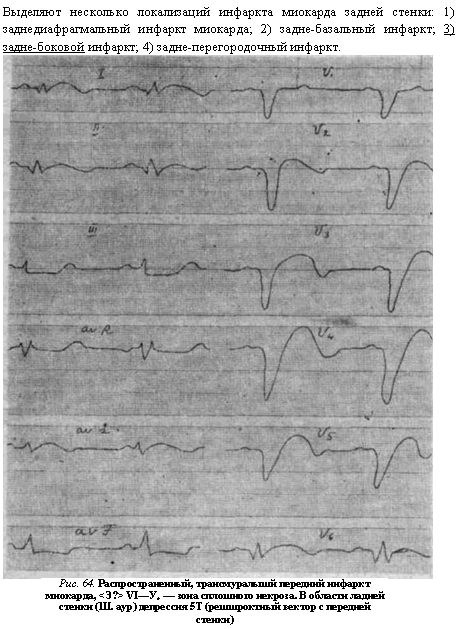
- диагностировать ишемию миокарда, инфаркт миокарда;
- нарушения питания миокарда при различных заболеваниях;
- определить избыток или недостаток калия, магния, кальция в организме при различных заболеваниях и при приеме лекарств;
- определить передозировку некоторых лекарств при лечении сердечной недостаточности;
- оценить лечение заболеваний сердца по ЭКГ в динамике;
- Выявить признаки гипертрофии отделов сердца;
- диагностировать неполадки в работе электрокардиостимулятора.
Показания для ЭКГ:
- Боли в грудной при различных заболеваниях /даже при остеохондрозе и межреберной невралгии надо в первую очередь исключить заболевание сердца/.
- При сильных болях в грудной клетке надо вызывать по 03 скорую помощь /прогноз инфаркта миокарда во многом зависит от времени оказания неотложной помощи/
- Появление сердцебиения, ощущения перебоев в работе сердца
- Появление одышки или усиление одышки
- Перед любыми инвазивными методами исследования и операциями
- Любые заболевания внутренних органов, щитовидной железы, нервной системы, болезней уха, горла, носа, и других, при подозрении на осложнения этих заболеваний на сердце
- Артериальная гипертония;
- Беременность;
- Курение
- Частое употребление алкоголя
- Сахарный диабет
- Ожирение
- Малоподвижный образ жизни
Недостатки метода ЭКГ:
- кратковременность записи ЭКГ /10 — 20 секунд/. При кратковременных аритмиях в этот момент времени они могут отсутствовать.
- ЭКГ не позволяет оценить анатомические особенности сердца, не выявляет пороков сердца: врожденных и приобретенных, изменения анатомии сердца при различных заболеваниях.
- Для диагностики пороков сердца и анатомических особенностей сердца применяют эходопплеркардиографию — ультразвуковое исследование сердца
- Ишемия в состоянии покоя на ЭКГ может отсутствовать, поэтому для выявлении ИБС проводят нагрузочные пробы: велоэргометрию, стресс-эхокардиографию, медикаментозные пробы. Эти пробы провоцируют появление ишемии, которую фиксируют на ЭКГ.
Более физиологическая нагрузочная проба — Холтеровское мониторирование ЭКГ и АД. При этом человек ведет обычный образ жизни, выполняет обычные нагрузки.
Холтеровское мониторирование ЭКГ — суточная запись ЭКГ.
Используется носимый портативный регистратор, который производит круглосуточную запись электрокардиограммы.
Через сутки регистратор снимают и ЭКГ передают в компьютер.
Специальная программа обеспечивает выявление и анализ всех видов нарушения сердечного ритма, ишемии миокарда. Этот метод позволяет не только точно поставить диагноз, но и существенно повысить эффективность лечения сердечно-сосудистых заболеваний.
Показания к холтеровскому мониторированию ЭКГ:
Диагностика нарушений ритма:
- Жалобы на обморочные, головокружения неясной причины;
- Сердцебиение, перебои в работе сердца;
- Установленный синдром удлиненного интервала QT (или подозрение на него);
- Синдром Вольфа-Паркинсона-Уайта (WPW);
- Выраженная брадикардия;
Диагностика ишемии миокарда:
- Неясные боли в груди, которые не позволяют исключить или подтвердить стенокардию (для выявления эпизодов ишемических изменений и определения условий их возникновения);
- Внезапная одышка;
- Стенокардия;
- Диагностированная ИБС, включая перенесенный острый инфаркт миокарда (для подтверждения заключений о тяжести стенокардии путем сопоставления дневника пациента и результатов мониторирования, что может иметь значение и для экспертных целей.
Оценка эффективности лечения:
- Оценка антиаритмического лечения;
- Оценка терапии ИБС (уменьшение или исчезновение ишемических эпизодов в ходе повторного мониторирования ЭКГ);
- Оценка работы электрокардиостимулятора.
Профилактическое наблюдение за больными с возможными угрожающими аритмиями и ишемиями:
- постинфарктные больные с дисфункцией левого желудочка;
- больные дилятационной кардиомиопатией и гипертрофической кардиомиопатией;
- больные с митральными пороками сердца;
- артериальная гипертония с гипертрофией левого желудочка;
- Перед оперативными вмешательствами
у пожилых людей с клиникой, подозрительной на возможный атеросклероз коронарных артерий.
Холтеровское мониторирование артериального давления- суточный мониторинг артериального давления.
Показания к проведению суточного мониторинга артериального давления.
1. Подозрение на гипертензию белого халата.
2. Пограничная или впервые выявленная мягкая артериальная гипертензия – с целью решения вопроса о необходимости начала медикаментозной терапии.
3. Умеренная и тяжелая гипертензия, резистентная к ранее проводимой терапии.
4. Оценка адекватности проводимой медикаментозной терапии артериальной гипертензии (при наличии сложностей в подборе медикаментов и возможности проведения повторного суточного мониторирования АД в процессе подбора лечения приходится выполнять по 3-4 процедуры мониторирования).
5. Подозрение на лабильную артериальную гипертензию у лиц молодого возраста с наследственной отягощенностью по гипертонической болезни.
8. Обморочные состояния (иногда обусловленные эпизодами артериальной гипотензии).
При холтеровском мониторировании оценивается не только ЭКГ, но врач еще имеет описание действий и жалоб больного. Очень важным является описание симптомов во время изменений ЭКГ, чтобы оценить соответствие ЭКГ и субъективных проявлений.
Всем пациентам при холтеровском мониторировании рекомендуется вести дневник, в котором пациент отмечает своё самочувствие, жалобы, вид деятельности, физические нагрузки, приём лекарственных препаратов, время бодрствования и сна.
При начале анализа результатов холтеровского мониторирования врач вводит данные дневника в компьютер. Поэтому ведение дневника является чрезвычайно важным аспектом проведения качественного обследования и получения более точных результатов анализа.
Эходопплеркардиография
ЭхоДКГ — это методика ультразвукового исследования сердца, позволяющая видеть работающее сердце на экране, отслеживать потоки крови через клапаны сердца и крупные сосуды помощью эффекта Допплера и проводить множество разных измерений:
— размеры всех камер сердца и крупных сосудов
— толщину стенок сердца, определение массы миокарда, что важно для определения стадии гипертонической болезни
— определение скорости кровотока через клапаны сердца и крупные сосуды, потоки регургитации /обратный сброс крови/
— визуализация клапанов сердца
— диагностика врожденных и приобретенных пороков сердца
— диагностика кардиомиопатии
— выявление очаговых /рубцовых/ изменений после перенесенного инфаркта миокарда и миокардита / при некоторой патологии на ЭКГ невозможно определить перенесенный инфаркт миокарда и тогда ЭхоДКГ позволяет выявить рубцовые изменения миокарда
Определение систолической и диастолической функции желудочков сердца, что очень важно для определения прогноза заболеваний сердца, а также возможности оперативных вмешательств.
Диагностика перикардитов и других заболеваний сердца.
Показания ЭхоДКГ:
- Наличие шумов в сердце либо другие признаки предполагаемых пороков
- Изменения на ЭКГ, заставляющие подозревать органическое поражение миокарда
- Гипертония (повышенное артериальное давление)
- Признаки ишемической болезни сердца — перенесенный инфаркт миокарда либо подозреваемая стенокардия
- Признаки хронической сердечной недостаточности
- Подозрение на патологию аорты, легочную гипертензию
- Беременность
- Любые операции /для исключения противопоказаний к операции/
- Скрининг (обследование лиц без явной кардиологической патологии для исключения пороков сердца и определение особенностей анатомии, которые могут привести к заболеваниям, но клинически пока не выражены.
- Профессиональные занятия спортом (процедура должна проводиться ежегодно)
ЭхоДКГ. как и любое ультразвуковое исследование, безболезненно и безвредно.
Подготовки к исследованию не надо.
Противопоказаний к исследованию нет.
Электрокардиография
История электрокардиографии
Наличие электрических явлений в сокращающейся сердечной мышце впервые обнаружили два немецких ученых: Р. Келликер и И. Мюллер в 1856 году. Они провели исследования на различных животных, работая на открытом сердце. Однако возможность изучения электрических импульсов сердца отсутствовала до 1873 г. когда был сконструирован электрометр, прибор позволивший регистрировать электрические потенциалы. В результате совершенствования этого устройства появилась возможность записывать сигналы с поверхности тела, что позволило английскому физиологу А. Уоллеру впервые получить запись электрической активности миокарда человека. Он же впервые сформулировал основные положения электрофизиологических понятий ЭКГ, предположив, что сердце представляет собой диполь, т. е. совокупность двух электрических зарядов, равных по величине, но противоположных по знаку, находящихся на некотором расстоянии друг от друга. Уоллеру принадлежит и такое понятие, как электрическая ось сердца, о которой будет сказано ниже.
Первым, кто вывел ЭКГ из стен лабораторий в широкую врачебную практику, был голландский физиолог, профессор Утрехтского университета Виллем Эйнтховен. После семи лет упорных трудов, на основе изобретенного Д. Швейггером струнного гальванометра, Эйнтховен создал первый электрокардиограф. В этом приборе электрический ток от электродов, расположенных на поверхности тела, проходил через кварцевую нить. Нить была расположена в поле электромагнита и вибрировала, когда проходящий по ней ток взаимодействовал с электромагнитным полем. Оптическая система фокусировала тень от нити на светочувствительный экран, на котором фиксировались ее отклонения. Первый электрокардиограф был весьма громоздким сооружением и весил около 270 кг. Его обслуживанием были заняты пять сотрудников. Тем не менее, результаты, полученные Эйтховеном, были революционными. Впервые в руках врача оказался прибор столь много говорящий о состоянии сердца. Эйтховен предложил располагать электроды на руках и ногах, что используется и по сегодняшний день. Он ввел понятие отведения, предложив три так называемых стандартных отведения от конечностей, т. е. измерение разницы потенциалов между левой и правой рукой I отведение), между правой рукой и левой ногой II отведение) и между левой рукой и левой ногой III отведение). Заслуги Эйнтховена были оценены по достоинству и в 1924 г. ему была присуждена Нобелевская премия.
В двадцатых годах прошедшего века, Гольдбергер предложил еще три отведения, назвав их усиленными. При регистрации этих отведений одним из электродов служит одна из конечностей, а другим – объединенный электрод от двух других (индифферентный электрод). Разница потенциалов, измеренная между правой рукой и объединенными левой рукой и левой ногой, называется отведением aVR, между левой рукой объединенными правой рукой и левой ногой – отведением aVL и между левой ногой и объединенными руками – отведением aVF.
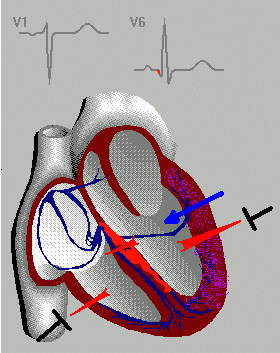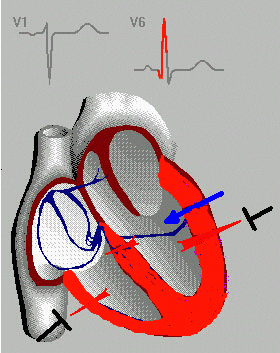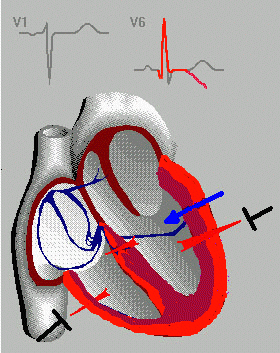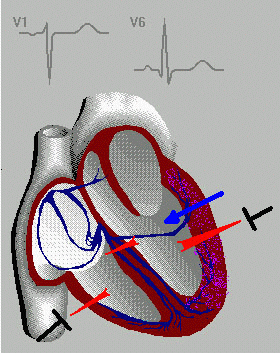
В дальнейшем, Вильсоном были предложены грудные отведения ЭКГ, в которых одним из электродов является точка на поверхности грудной клетки, а другим – объединенный электрод от всех конечностей. Электрод отведения V 1 располагается в IV межреберье по правому краю грудины, V2 – во IV межреберье по левому краю грудины, V 3 – на уровне IV ребра по левой окологрудинной (парастернальной) линии, V4 – в V межреберье по левой среднеключичной линии, V5 – в V межреберье по левой передней подмышечной линии и V6 – в V межреберье по левой средней подмышечной линии.
Таким образом, сформировалась привычная для нас система электрокардиографических отведений. Однако иногда используются и дополнительные отведения, когда общепринятые отведения оказываются недостаточными. Необходимость в этом возникает, например, при аномальном расположении сердца, при регистрации некоторых нарушений сердечного ритма и т. п. В этом случае используются правые грудные отведения (симметричные по отношению к левым), высокие грудные отведения (расположенные на одно межреберье выше стандартных) и отведения V7-9, являющиеся как бы продолжением основных отведений. Для оценки электрической активности предсердий используют пищеводное отведение, когда один из электродов располагают в пищеводе. Кроме общепринятой системы отведений, используются также отведения по Небу, обозначаемые буквами D (dorsalis – спинальное), А (anterior – переднее) и (I inferior – нижнее). Другие системы отведений (Лиана, Франка) в современной клинической практике практически не используются.
Как проводится ЭКГ
ЭКГ является очень информативным недорогим и доступным тестом, позволяющим получить много информации о сердечной деятельности.
ЭКГ является записью электрической активности сердца. Запись производится с поверхности тела пациента (верхние и нижние конечности и грудная клетка).
Наклеиваются электроды (10 штук) или используются специальные присоски и манжеты. Снятие ЭКГ занимает 5-10 минут.
ЭКГ регистрируют на различной скорости. Обычно скорость движения бумаги составляет 25 мм/сек. При этом 1 мм кривой равен 0, 04 сек. Иногда для более детальной записи используют скорость 50 и даже 100 мм/сек. При длительной регистрации ЭКГ для экономии бумаги используют меньшую скорость – от 2,5 до 10 мм/сек.
Как интерпретируется ЭКГ
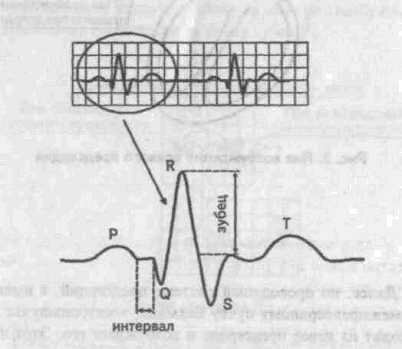
Каждая клетка миокарда представляет собой маленький электрический генератор, который разряжается и заряжается при прохождении волны возбуждения. ЭКГ является отражением суммарной работы этих генераторов и показывает процессы распространения электрического импульса в сердце.
В норме электрические импульсы автоматически генерируются в небольшой группе клеток, расположенных в предсердиях и называемых синоатриальным узлом. Поэтому нормальный ритм сердца называется синусовым.
Когда электрический импульс, возникая в синусовом узле, проходит по предсердиям на электрокардиограмме появляется зубец P.
Дальше импульс через атриовентрикулярный (АВ) узел распространяется на желудочки по пучку Гиса. Клетки АВ-узла обладают более медленной скоростью проведения и поэтому между зубцом P и комплексом, отражающим возбуждение желудочков, имеется промежуток. Расстояние от начала зубца Р до начала зубца Q называется интервал PQ. Он отражает проведение между предсердиями и желудочками и в норме составляет 0,12-0,20 сек.
Потом электрический импульс распространяется по проводящей системе сердца, состоящей из правой и левой ножек пучка Гиса и волокон Пуркинье, на ткани правого и левого желудочка. На ЭКГ это отражается несколькими отрицательными и положительными зубцами, которые называются комплексом QRS. В норме длительность его составляет до 0, 09 сек. Далее кривая вновь становится ровной, или как говорят врачи, находится на изолинии.
Затем в сердце происходит процесс восстановления исходной электрической активности, называемый реполяризацией, что находит отражение на ЭКГ в виде зубца T и иногда следующего за ним небольшого зубца U. Расстояние от начала зубца Q до конца зубца Т называется интервалом QT. Он отражает так называемую электрическую систолу желудочков. По нему врач может судить о продолжительности фазы возбуждения, сокращения и реполяризации желудочков.
Диагностические возможности
ЭКГ является ценным диагностическим инструментом. По ней можно оценить источник (так называемый водитель) ритма, регулярность сердечных сокращений, их частоту. Все это имеет большое значение для диагностики различных аритмий. По продолжительности различных интервалов и зубцов ЭКГ можно судить об изменениях сердечной проводимости. Изменения конечной части желудочкового комплекса (интервал ST и зубец Т) позволяют врачу определить наличие или отсутствие ишемических изменений в сердце (нарушение кровоснабжения).
Важным показателем ЭКГ является амплитуда зубцов. Увеличение ее говорит о гипертрофии соответствующих отделов сердца, которая наблюдается при некоторых заболеваниях сердца и при гипертонической болезни.
ЭКГ, вне всякого сомнения, весьма мощный и доступный диагностический инструмент, однако стоит помнить о том, что и у этого метода есть слабые места. Одним из них является кратковременность записи – около 20 секунд. Даже если человек страдает, например, аритмией, в момент записи она может отсутствовать, кроме того запись, обычно производится в покое, а не во время привычной деятельности. Для того чтобы расширить диагностические возможности ЭКГ прибегают к длительной ее записи, так называемому мониторированию ЭКГ по Холтеру в течение 24-48 часов.
Иногда бывает необходимо оценить, возникают ли на ЭКГ у пациента изменения, характерные для ишемической болезни сердца. Для этого проводят ЭКГ-тест с физической нагрузкой. Для оценки переносимости (толерантности) и соответственно, функционального состояния сердца нагрузку осуществляют дозировано, с помощью велоэргометра или бегущей дорожки.
Показания к проведению ЭКГ
1. Подозрение на заболевание сердца и высокий риск в отношении этих заболеваний. Основными факторами риска являются:
- Гипертоническая болезнь
- Для мужчин – возраст после 40 лет
- Курение
- Гиперхолестеринемия
- Перенесенные инфекции
- Беременность
2. Ухудшение состояния больных с заболеваниями сердца, появление болей в области сердца, развитие или усиление одышки, возникновение аритмии.
3. Перед любыми оперативными вмешательствами.
4. Заболевания внутренних органов, эндокринных желез, нервной системы, болезней уха, горла, носа, кожные заболевания и т.д. при подозрении на вовлечение сердца в патологический процесс.
5. Экспертная оценка шоферов, пилотов, моряков и т.д.
6. Наличие профессионального риска.
По рекомендации терапевта (кардиолога) для дифференциальной диагностики органических и функциональных изменений сердца проводится электрокардиография с лекарственными пробами (с нитроглицерином, с обзиданом, с калием), а также ЭКГ с гипервентиляцией и ортостатической нагрузкой.
ЭКГ — электрокардиограмма
Электрокардиография (ЭКГ) — метод записи биопотенциалов сердца, позволяющий определить нарушения сердечного ритма, признаки повреждения сердечной мышцы.
Доступный метод остается одним из важнейших для диагностики заболеваний сердца.
Своевременная запись ЭКГ лицам имеющим проблемы сердечно-сосудистой системы, наряду с консультацией кардиолога это залог профилактики грозных осложнений в виде инфаркта, тяжелых поражений миокарда и тяжелых проявлений сердечно-сосудистой недостаточности. Изменения на ЭКГ позволяют врачу понять характер поражения сердечной мышцы, назначить необходимые дополнительные обследования и лечение.
Лицам старше 40 лет необходима запись ЭКГ при ежегодном прохождении медицинского осмотра в Новосибирске и других городах.
Лицам, имеющим избыточный вес или симптомы нарушений сердечно-сосудистой деятельности (одышка, повышение артериального давления, периодические боли или сдавление в области сердца) рекомендуется запись ЭКГ в более частом режиме, который определяет лечащий врач-кардиолог или терапевт.
Узнайте больше о своем сердце на приеме у кардиолога.