Симптоматика инфаркта миокарда (повышение температуры тела)
Температура тела больного в 1-й день ИМ обычно остается нормальной и повышается на 2-й, реже на 3-й день. Температура повышается до 37 — 38 °С и держится на этом уровне 3 — 7 дней. В отдельных случаях обширного поражения сердца длительность температурной реакции может увеличиваться до 10 дней. Более длительный субфебрилитет говорит о присоединении осложнений.
Высокая температура (39 °С и более) наблюдается редко и обычно имеет место при присоединении какого-либо осложнения, например пневмонии. В некоторых случаях температура повышается медленно, достигая максимума через несколько дней, затем постепенно снижается и возвращается к норме. Реже она сразу достигает максимальной величины и затем постепенно снижается до нормы.
Величина повышения температуры и длительность лихорадки в какой-то степени зависят от обширности ИМ, но немалую роль в этом играет и реактивность организма. У молодых людей температурная реакция более выражена. У лиц пожилого и старческого возраста, особенно при мелкоочаговом ИМ, она может быть незначительной или же отсутствовать. У больных ИМ, осложненным кардиогенным шоком, температура тела остается нормальной или даже пониженной.
Появление температурной реакции после ангинозного приступа является важным диагностическим признаком ИМ и всегда должно настораживать врача в отношении развития свежих очаговых изменений в миокарде. Для ИМ очень характерно повышение числа лейкоцитов в крови. Оно наблюдается уже через несколько часов после развития ИМ и сохраняется 3 — 7 дней.
Более длительный лейкоцитоз говорит о наличии осложнений. Обычно имеет место умеренное повышение числа лейкоцитов в крови — до (10 — 12) * 10 9 /л. Очень высокий лейкоцитоз (свыше 20*10 9 /л) считается неблагоприятным прогностическим признаком.
По мнению ряда авторов, выраженность лейкоцитоза в определенной мере зависит от обширности поражения миокарда. Примерно в 10 % случаев лейкоцитоз может быть нормальным на протяжении всего периода заболевания. Число лейкоцитов в крови увеличивается в основном за счет нейтрофилов, при этом отмечается сдвиг лейкоцитарной формулы влево. Для первых дней болезни характерно уменьшение числа эозинофилов в крови, иногда вплоть до анэозинофилии. В дальнейшем число их увеличивается и приходит к норме, а в некоторых случаях даже превышает нормальные показатели.
«Инфаркт миокарда», М.Я.Руда
Читайте далее:
Симптоматика инфаркта миокарда (пресистолический ритм)
Инфаркт миокарда
 Инфаркт миокарда – одна из клинических форм ИБС, которая сопровождается развитием ишемического некроза миокарда вследствие нарушения кровообращения этого участка. Согласно статистике, данное заболевание чаще всего развивается у лиц мужского пола (у женщин в два раза реже) в возрастном промежутке от сорока до шестидесяти лет. Риск смерти при инфаркте миокарда особенно высок на протяжении двух первых часов от его начала
Инфаркт миокарда – одна из клинических форм ИБС, которая сопровождается развитием ишемического некроза миокарда вследствие нарушения кровообращения этого участка. Согласно статистике, данное заболевание чаще всего развивается у лиц мужского пола (у женщин в два раза реже) в возрастном промежутке от сорока до шестидесяти лет. Риск смерти при инфаркте миокарда особенно высок на протяжении двух первых часов от его начала
Инфаркт миокарда – причины
В большинстве случаев инфаркту миокарда подвержены люди, ведущие недостаточно активный образ жизни на фоне психоэмоциональных перегрузок. Однако малоподвижный образ жизни не является определяющим фактором развития данного заболевания и инфаркт может неожиданно сразить даже молодых людей с хорошей физической подготовкой. К основным причинам, способствующим развитию инфаркта миокарда относят: вредные привычки (курение, употребление алкоголя), гипертоническую болезнь, недостаточную двигательную активность, переизбыток в употребляемой пище животных жиров, неправильное питание, переедание, ожирение. У физически активных людей вероятность развития инфаркта в несколько раз меньше, чем у ведущих в силу определенных причин малоподвижный образ жизни.
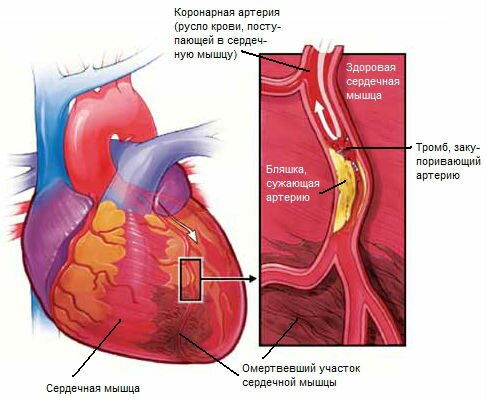
Сердце – мускулистый мешок, работающий как насос и перегоняющий через себя кровь. Снабжение самой сердечной мышцы кислородом происходит через подходящие к ней снаружи кровеносные сосуды. По каким-либо причинам часть этих сосудов закупоривается атеросклеротическими бляшками, вследствие чего не может пропускать необходимые объемы крови. Развивается ишемическая болезнь сердца (ИБС). Инфаркт миокарда развивается вследствие внезапной полной остановки кровоснабжения части сердечной мышцы из-за происходящей закупорки коронарной артерии. Чаще всего к этому приводит развившийся тромб на атеросклеротической бляшке, гораздо реже – спазм коронарной артерии. Лишенный питания участок сердечной мышцы погибает. Инфаркт – мертвая ткань (лат.)
Инфаркт миокарда – симптомы
Основным типичным симптомом данного заболевания является интенсивная боль в области сердца и за грудиной. Боль возникает неожиданно, в кратчайшие сроки достигая большой выраженности и «отдавая» в межлопаточное пространство, левую лопатку, нижнюю челюсть и левую руку. В отличие от боли наблюдаемой при стенокардии, болевые ощущения при инфаркте миокарда гораздо более интенсивные и не проходят после приема нитроглицерина (иногда не устраняются даже инъекциями морфина). У таких больных необходимо учитывать наличие ИБС в течении болезни, а также смещение боли в левую руку, нижнюю челюсть и шею. Помимо этого у лиц пожилого возраста данное заболевание может проявляться в виде одышки и потери сознания.
У 50% больных предвестниками возникновения инфаркта являются измененные по интенсивности и частоте приступы стенокардии. Они становятся более упорными, возникают гораздо чаще уже при незначительном физическом напряжении (иногда могут возникать даже в состоянии покоя), продолжаются дольше, а в их промежутках в области сердца остается чувство давления или тупая боль. Иногда инфаркту могут предшествовать не болевые ощущения, а головокружение и проявление общей слабости.
У 15% больных приступ боли продолжается не более одного часа, у 40% больных от двух до двенадцати часов, у 45% больных – порядка одних суток.
У некоторых больных инфаркт миокарда сопровождают развивающиеся внезапно шок и коллапс. Больной бледнеет, чувствует головокружение и резкую слабость, покрывается потом, может наступить кратковременная потеря сознания, тошнота, рвота, понос (редко). Больного преследует ощущение сильной жажды. Кожа становится влажной, постепенно принимая пепельно-серый оттенок, а кончик носа и конечности холодными, резко падает артериальное давление (иногда может вообще не определяться). Пульс на лучевой артерии не прощупывается совсем или очень слабого напряжения. Во время коллапса число сердечных сокращений может быть слегка уменьшенным, немного увеличенным или нормальным (чаще наблюдается тахикардия), температура тела слегка повышена. Если коллапс и шоковое состояние продолжаются на протяжении многих часов и даже суток, прогноз нормального исхода значительно ухудшается. При инфаркте миокарда могут наблюдаться серьезные нарушения со стороны ЖКТ – парез кишечника, боли в подложечной области, тошнота и рвота. Не менее серьезные нарушения могут наблюдаться со стороны ЦНС – обморочное состояние, кратковременная потеря сознания, общая слабость, трудно устранимая упорная икота. При инфаркте миокарда могут развиться серьезные нарушения мозгового кровообращения, проявляющиеся парезами, судорогами, коматозным состоянием, нарушением речи.
Помимо вышеописанной специфической симптоматики у больных могут наблюдаться общие симптомы: в крови повышается количество эритроцитов и наблюдаются другие биохимические изменения, появляется лихорадка, температура тела не превышает порог в 38*С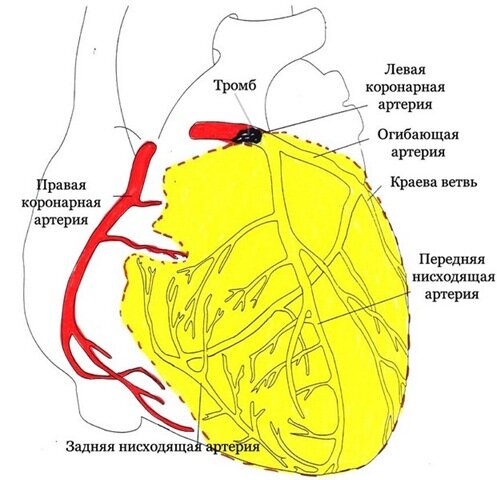
Клинические формы инфаркта миокарда :
— Астматическая форма (заболевание начинается приступом сердечной астмы)
— Ангинозная форма (инфаркт начинается с болевых приступов в области сердца и за грудиной)
— Абдоминальная форма (начинается с диспептических явлений и болей в верхнем отделе живота)
— Коллаптоидная форма (болезни предшествует коллапс)
— Церебральная форма (болезнь начинается с очаговой неврологической симптоматики)
— Смешанная форма
— Безболевая форма (начало инфаркта миокарда скрытое)
Атипичные формы инфаркта миокарда
Помимо характерной для инфаркта раздирающей резкой боли за грудиной, различают несколько форм инфаркта, никак себя не проявляющих, или маскирующихся под другие различные заболевания внутренних органов.
Безболевая форма инфаркта. Данная форма проявляется ощущением дискомфорта в грудной клетке, выраженным потоотделением, ухудшением настроения и сна. Данная форма инфаркта чаще всего встречается в старческом и пожилом возрасте, особенно при сопутствующем сахарном диабете.
Астматическая форма инфаркта миокарда. Данный вид инфаркта своими проявлениями очень схож на приступ бронхиальной астмы и проявляется чувством заложенности в грудной клетке и сухим надсадным кашлем.
Гастритическая форма инфаркта миокарда. По своей симптоматике очень напоминает обострение гастрита и характеризуется выраженной болью в надчревной области. При пальпации отмечается напряженность и болезненность мышц передней брюшной стенки. При гастритическом варианте чаще всего поражаются прилежащие к диафрагме нижние отделы миокарда левого желудочка
Диагностика инфаркта миокарда
Диагноз устанавливают основываясь на клинической оценке общего состояния больного и после дифференциальной диагностики с такими заболеваниями как: острый перикардит, расслаивающая аневризма аорты, эмболия легочной артерии и спонтанный пневмоторакс. Одним из ведущих диагностических методов является электрокардиографическое исследование (ЭКГ), на основании данных которого можно судить о локализации и обширности повреждения миокарда и давности развившегося процесса. Для инфаркта характерным является изменение лабораторных показателей крови: увеличивается уровень кардиоспецифических маркеров – кардиомиоцитов
Инфаркт миокарда – лечение
Основной целью лечения больного острым инфарктом миокарда является как можно более быстрое возобновление и дальнейшее поддержание кровообращения к пораженной области сердечной мышцы. Для этого применяются следующие лекарственные средства:
— Ацетилсалициловая кислота (аспирин) – вследствие угнетения тромбоцитов предотвращается образование тромбов
— Прасугрел, Тиклопидин, Клопидогрел (Плавикс) – также предотвращают образование тромба, однако действуют гораздо мощнее аспирина
— Бивалирудин, Фраксипарин, Ловенокс, Гепарин – антикоагулянты, препятствующие образованию и распространению тромбов и действующие на свертываемость крови
— Ретеплаза, Алтеплаза, Стрептокиназа – мощные препараты тромболитики, способные растворить уже сформировавшийся тромб
Все вышеперечисленные препараты применяются комбинированно и жизненно необходимы для успешного лечения инфаркта миокарда.
Наилучшим современным методом восстановления кровотока в коронарной артерии является немедленная ангиопластика коронарной артерии с последующей установкой коронарного стента. В случае если по каким-либо причинам ангиопластика не может быть проведена на протяжении первого часа инфаркта – предпочтительным является применение тромболитических препаратов.
В случае, если все вышеописанные меры невозможны или не помогают, единственным средством для восстановления кровообращения (спасения миокарда) является срочное проведение аорто-коронарного шунтирования.
Наиболее критическими являются первые сутки заболевания. Дальнейший прогноз напрямую зависит от степени поражения сердечной мышцы, своевременности принятых мер и наличия сопутствующих сердечно – сосудистых заболеваний.
Еще статьи по данной теме:
Библейский Израиль
Как уберечь сердце от боли?
Эту статью полезно прочитать не только тем, кто перенес инфаркт миокарда, но и людям, которые считают себя здоровыми.
Какую роль играет наследственность в развитии инфаркта миокарда?
— Исследования ученых показали, что если у родителей до 60 лет случались сердечные приступы, то дети могут унаследовать от них предрасположенность к инфаркту. В этом случае риск развития ишемической болезни сердца высок уже в молодом возрасте, даже в 20-25 лет.
Когда идти к врачу?
— Обратитесь к кардиологу, если:
- чувствуете боли за грудиной;
- иногда бывает трудно дышать;
- с трудом поднимаетесь по лестнице;
- чувствуете перебои в работе сердца;
- не переносите даже обычных физических нагрузок?— это может быть следствием стенокардии и ишемии;
- испытываете приступы головокружения и слабости;
- периодически бывают обмороки;
- кажется, что сердце готово выпрыгнуть из груди,?— первый признак аритмии.
Как определить, нет ли у вас предынфарктного состояния?
— Предынфарктное состояние?— это обострение ишемической болезни сердца, длится от нескольких часов до 2-3 недель. У больного резко ухудшается общее самочувствие, учащаются приступы стенокардии, боль в сердце усиливается, приобретает пульсирующий характер, распространяется не только на грудную клетку, но и на руку, шею, лицо. Во время приступа стенокардии больной заторможен, а при начинающемся инфаркте возбужден, беспокоен. Если боль не снимается нитроглицерином, это уже инфаркт.
Если наступила остановка дыхания и сердцебиения, то что делать до приезда «скорой помощи»?
— Для родственников:
1. Уложите человека на спину на ровную поверхность и запрокиньте ему голову, обеспечивая проходимость дыхательных путей.
2. Если самостоятельного дыхания у больного нет, сделайте искусственную вентиляцию легких методом «рот в рот», при этом нос пострадавшего в момент вдувания воздуха должен быть зажат.
3. Нащупайте пульс на сонной артерии. Если пульсации нет, сделайте непрямой массаж сердца: положите ладони одну на другую посередине груди и ритмично нажимайте вниз. Ритм?— немного чаще чем раз в секунду (80 нажатий в минуту).
4. Если реанимацию проводите в одиночку, через каждые 15 нажатий надо сделать два подряд вдувания в легкие больного (рот в рот).
5. Если лицо больного порозовело, зрачки сузились (то есть появилась реакция на свет), он самостоятельно задышал и появился пульс на сонной артерии, значит, вам удалось спасти человека.
Нужно ли после инфаркта соблюдать постельный режим?
— В тяжелых случаях обязательно, хотя бы 5-7 дней, поскольку поврежденное сердце может не выдержать даже минимальных нагрузок. Если это микроинфаркт, врач может позволить вставать уже на вторые-третьи сутки.
Чем полезны для сердца бета-блокаторы?
— Бета-блокаторы («Обзидан», «Индерал», «Метопролол», «Атенолол», «Бисопролол», «Лабеталол») призваны снизить нагрузку на сердце за счет снижения частоты сердечных сокращений. Это дает возможность уменьшить потребность миокарда в кислороде.
Может ли при инфаркте миокарда повышаться температура?
— Нестабильная температура сигнализирует о воспалительном процессе. Чаще всего воспаление развивается в миокарде на 3-4-й день после инфаркта. При этом температура поднимается до 37,5-38°С. При интенсивном лечении к концу первой недели состояние нормализуется.
Когда больного выписывают домой?
— Все зависит от тяжести инфаркта. Если в миокарде произошли неглубокие изменения, через 2 недели больного выписывают из палаты интенсивной терапии. Реабилитация проводится дома, под контролем лечащего врача. Если повреждения обширные, но без осложнений, на восстановление потребуется месяц. При тяжелом течении инфаркта стационарное лечение может продлиться и 2 месяца.
При инфаркте применяют гемосорбцию. Что это за процедура?
— Это метод очищения крови от холестерина и липопротеидов (основных виновников развития атеросклероза). Если атеросклероз угрожает сужением просвета коронарной артерии, для профилактики повторного инфаркта проводят гемосорбцию.
Какие исследования нужно провести при болезнях сердца?
— Контрольные измерения артериального давления:
- общий анализ крови;
- биохимия крови (с определением уровня холестерина);
- электрокардиография;
- холтеровское мониторирование (суточная электрокардиография);
- ультразвуковое исследование сердца.
Как долго лечащий кардиолог должен наблюдать за больным?
— Все зависит от состояния пациента после инфаркта. Восстановительный период, который требует контроля врача, обычно длится 2 года.
А. Н. Новиков, врач высшей категории