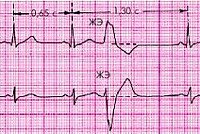
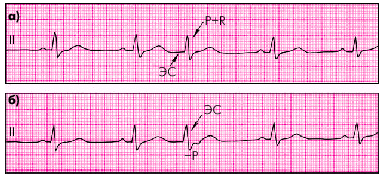
Желудочковая экстрасистола.
Что следует из вышеуказанного определения?
1) На ЭКГ мы видим только электрическое возбуждение. а было ли соответствующее сокращение миокарда — определяется другими методами (аускультация, исследование пульса и т. д.).
Правда, почти всегда возбуждению соответствует сокращение миокарда.
2) О преждевременных возбуждениях и сокращениях уместно говорить при правильном (ритмичном) сердечном ритме. когда мы можем предположить, в какие интервалы времени должны возникнуть следующие возбуждения.
Например, при мерцательной аритмии мышечные волокна предсердий возбуждаются и сокращаются хаотически, поэтому разговор о предсердных экстрасистолах в этом контексте выглядит нелепо.
В то же время при неосложненной мерцательной аритмии желудочковый комплекс QRS не изменяется, поэтому при наличии единичных расширенных и измененных комплексов QRS можно говорить о желудочковой экстрасистолии.
Экстрасистолы бывают как у больных, так и у здоровых людей.
При обычной записи ЭКГ они регистрируются у 5% людей. а при длительном (суточном, или холтеровском) мониторировании выявляются у 35-50% людей.
Экстрасистолию могут вызывать стрессы, перетомление, экстремальные температуры, изменение положения тела, кофе, чай, курение, инфекции и т. д.
На инфекциях остановлюсь особо.
На 6-м курсе зимой меня стало беспокоить ощущение перебоев в сердце. похожее на экстрасистолию. Перебои были только в покое и через 1-2 недели прошли самостоятельно. На обычной ЭКГ ничего страшного не оказалось (экстрасистолы на пленку не попали), но поначалу мне было страшно («вдруг умру?»). Обдумывая впоследствии причину своих перебоев, я пришел к выводу, что, скорее всего, они были единственным симптомом вирусного миокардита после перенесенной незадолго до этого ОРВИ.
Для справки:
Вирусный миокардит могут вызывать вирусы Коксаки А и В, ЕСНО-вирусы, гриппа А и В, цитомегаловирус. вирусы полиомиелита, Эпштейна—Барр. Миокардит развивается либо во время, либо после инфекционного заболевания в сроки от нескольких дней до 4 недель. Чаще всего вирусный миокардит проходит самостоятельно и лишь в редких случаях, как считается, может привести к дилатационной кардиомиопатии (dilatatio — лат. расширение; сердце расширяется, а его мышечная стенка утончается и становится как тряпочка).
Холтеровское мониторирование
Основные области применения
1. Нарушения ритма и проводимости сердца
Холтеровское мониторирование ЭКГ дало массу новых и неожиданных сведений о характере нарушений сердечного ритма у больных и здоровых лиц. В результате понятие «норма» подверглось существенным изменениям. Оказалось, что аритмии и блокады достаточно широко распространены среди взрослого населения без заболеваний сердечно-сосудистой системы.
Появление в вечерние (и особенно в ночные) часы брадикардии, миграции водителя ритма по предсердиям, синоатриальной или атриовентрикулярной блокад 1 степени сегодня рассматривается как вариант нормы. А хотя бы единичная наджелудочковая экстрасистола фиксируется в течении суток практически у каждого здорового человека.
Монотопная желудочковая экстрасистолия встречается у 15-70% обследованных (в большинстве случаев она не превышает 100 экстрасистол за сутки), политопные желудочковые экстрасистолы отмечаются у 1-25%. А у 25-35% высокотренированных профессиональных спортсменов регистрируются политопные желудочковые экстрасистолы и пробежки желудочковой тахикардии.
На основании данных холтеровского мониторирования разными авторами были предложены разные показатели патологической частоты желудочковых экстрасистол:
- Более 10 желудочковых экстрасистол в час (Kotler, 1973; Kleiger, 1974; Van Dumme, 1976; Orth-Gomer, 1986).
- Более 20 желудочковых экстрасистол в час (Moss, 1976).
- Более 50 желудочковых экстрасистол в час (Ruberman, 1979).
Для описания желудочковой экстрасистолии используются различные классификации. Наиболее известной является классификация B. Lown и M. Wolf (1971) в модификации M. Ryan (1975) и W. McKenna (1981):
Практические вопросы лечения желудочковой экстрасистолии
Номер журнала: май 2005
М.А. Гуревич
Кафедра терапии ФУВ, МОНИКИ, Москва
Целями лечения аритмий является устранение нарушений сердечного ритма, улучшение качества жизни и предотвращение внезапной сердечной смерти. При наличии нарушений сердечного ритма нужно тщательно проанализировать аритмию и определить ее клиническое значение. На основании этого анализа, прежде всего, следует решить вопрос о необходимости лечения аритмии. Многие расстройства ритма – синусовая брадикардия, синусовая аритмия, миграция водителя ритма, редкие монотопные поздние экстрасистолы, медленные эктопические ритмы и некоторые другие не требуют специфического лечения.
В ряде случаев, например при нарушении ритма у больных с тиреотоксикозом, миокардитами, острым коронарным синдромом, к купированию аритмии может приводить этиотропная и патогенетическая терапия основного заболевания. Коррекция аритмий при метаболических, электролитных, симпатических и парасимпатических нарушениях осуществляется с помощью лекарственных средств, воздействующих на фактор, вызвавший аритмию, – препаратов калия, магния, холинолитиков, b-адреноблокаторов и др.
К наиболее частым нарушениям сердечного ритма относятся экстрасистолии. Они не всегда требуют назначения активной антиаритмической терапии. Так, экстрасистолии, протекающие без клинической симптоматики, не имеющие выраженных субъективных проявлений, не угрожающие трансформацией в тяжелые формы аритмий, редкие монотопные и поздние желудочковые экстрасистолы не нуждаются в антиаритмической терапии. Следует также учитывать, что большинство современных антиаритмических средств негативно влияют на сократительную функцию миокарда. Об этом, прежде всего, необходимо помнить у больных с выраженной патологией сердца и сердечной недостаточностью высокого ФК.
У большинства пациентов с желудочковыми экстрасистолами органическая патология сердца отсутствует. В подобных случаях аритмия обычно развивается на фоне психо-невротической астенизации или нарушения равновесия между симпатической и парасимпатической иннервацией. Таким пациентам необходимо разъяснять доброкачественный характер аритмии. Им показаны седативные и транквилизирующие средства (валокордин, корвалол, рудотель, фенибут, атропиноподобные препараты и др.). Кроме того, следует выявлять заболевания и состояния, на фоне которых развилась экстрасистолия, и по возможности устранять провоцирующие факторы (гипокалиемия, гипомагниемия, лекарственная интоксикация, экстракардиальные заболевания и др.).
Показаниями к назначению антиаритмической терапии пациентам с экстрасистолией являются:
• частые политопные, групповые или ранние экстрасистолы, угрожающие переходами в более тяжелые аритмии (желудочковую тахикардию, фибрилляцию предсердий и желудочков и др.);
• ухудшение гемодинамики, появление симптоматики сердечной недостаточности.
Общие принципы лечения аритмий, наряду с устранением до назначения терапии факторов, способствующих их возникновению, включают:
• установление точного диагноза до начала терапии и получение исходной ЭКГ для контролирования эффективности лечения;
• мониторинг в период лечения не только эффективности антиаритмических препаратов, но и их побочных эффектов;
• мониторинг концентраций антиаритмических препаратов в крови, включая определение не связанных с белками фракций.
Последнее в связи с узким терапевтическим индексом большинства антиаритмических средств необходимо для предупреждения их серьезных осложнений.
Для лечения желудочковой экстрасистолии имеется широкий выбор антиаритмических средств. С теоретической точки зрения могут быть эффективны практически все препараты I, II и III класса (по классификации E.Vaughan-Williams в модификации D.C. Harrison, 1985). Однако детальный анализ лекарственных средств для лечения желудочковой экстрасистолии позволил разделить их на препараты первого, второго и третьего порядка (Дощицын В.Л. и соавт. 1983, 1993; Сметнев А.С. и соавт. 1988). К препаратам первого порядка с эффективностью более 70 % относятся амиодарон, мексилетин, пропафенон, Этацизин и некоторые другие.
Одним из наиболее активных среди них является амиодарон. Он относится к III классу антиаритмических средств и, как и все другие препараты этого класса, способен блокировать калиевые каналы и удлинять потенциал действия, замедляя реполяризацию. Однако у амиодарона есть и дополнительные механизмы действия – блокада быстрых натриевых каналов (механизм препаратов I класса) и медленных кальциевых каналов (механизм препаратов IV класса), симпатолитическое действие, в т. ч. антагонизм с b-адренорецепторами. Таким образом, амиодарон обладает свойствами всех четырех классов антиаритмических средств. По сравнению с большинством других антиаритмических препаратов его отрицательное инотропное действие незначительно. Кроме того, он оказывает антиангинальный эффект.
Проспективные рандомизированные клинические исследования, проведенные в 90-х гг. прошлого столетия, продемонстрировали снижение смертности в постинфарктном периоде у больных, получавших амиодарон. Эффективность препарата при желудочковых экстрасистолиях различного происхождения составляет 70-90 % (Ардашев В.Н. Стеклов В.И. 1998; Мазур Н.А. Абдалла А. 1995; Мешков А.П. 1999), однако его применение ограничивает высокая частота нежелательных эффектов (брадикардии, удлинение интервала Q-T с возможным возникновением желудочковой тахикардии типа «пируэт», симптомы «иодизма» с нарушением функции щитовидной железы, гиперпигментация, интерстициальный пневмонит и др.), особенно при длительном применении. Побочные эффекты развиваются примерно у 75 % пациентов, получающих препарат, причем их частота увеличивается через один год лечения. Повышению токсичности способствует и длительный период полувыведения амиодарона (25-110 дней). Некоторые из побочных эффектов потенциально летальны. Например, токсические эффекты в отношении легких могут носить необратимый характер и у 10 % пораженных лиц приводить к летальным исходам. Угрозу жизни представляют и тяжелые аритмии, развивающиеся на фоне удлинения интервала Q-T, – фибрилляции желудочков или пароксизмальная желудочковая тахикардия типа «пируэт». При их возникновении необходимо внутривенное введение лидокаина, мекситила, препаратов магния. В связи с риском развития серьезных, в т. ч. угрожающих жизни, побочных эффектов амиодарон рекомендуют назначать при злокачественных формах аритмии, резистентных к препаратам других классов [27]. Наибольшее значение имеет применение амиодарона для профилактики угрожающих жизни желудочковых аритмий.
Аритмогенное действие является наиболее распространенным серьезным кардиальным побочным эффектом не только препаратов класса III, но и класса I, к которому относятся мексилетин (класс I B), пропафенон и Этацизин (класс I С). Препараты класса I А (хинидин, новокаинамид и др.) так же, как и амиодарон, увеличивают интервал Q-T и могут провоцировать возникновение пируэтной желудочковой тахикардии. Препараты класса I С часто индуцируют мономорфные желудочковые тахикардии.
Кроме того, в исследованиях CAST 1 и 2 показано, что у больных, перенесших инфаркт миокарда, и у пациентов с хронической недостаточностью кровообращения подавление желудочковых экстрасистол с помощью препаратов I С класса флекаинида, энкаинида и морицизина приводит к значительному повышению риска внезапной и общей смертности (Epstein A.E. et al, 1991). Отрицательное влияние на жизненный прогноз постинфарктных больных было отмечено и при лечении препаратами класса I А и I В (Teo K.K. et al, 1993). Однако необходимо подчеркнуть, что во всех исследованиях, показавших негативное влияние препаратов I класса на жизненный прогноз, они применялись длительно и в больших дозах. В ретроспективном анализе исследований CAST показано, что снижению риска внезапной смерти может способствовать использование низких доз антиаритмических средств (Goldstein S. et al, 1995).
У больных с некоронарогенными заболеваниями и без выраженного снижения сократительной способности миокарда, применение препаратов I класса для лечения желудочковых аритмий не сопряжено с повышенным риском летальности и достаточно безопасно.
В нашей стране среди препаратов I С класса для лечения желудочковых экстрасистолий широкое распространение получили Этацизин и пропафенон. Их эффективность при данном нарушении ритма составляет соответственно 54-90 и 52-70 % (Мазур Н.А. Абдалла А. 1995; Мешков А.П. 1999). Эти препараты сопоставимы и по переносимости. Частота возникновения побочных эффектов, вызвавших необходимость прекращения лечения в клинических исследованиях, была равна 8,0-24,9 % при применении пропафенона [Яковлева Н.В. и соавт. 1996; Hohnioser S.H. 1999] и 4-31,8 % – при применении Этацизина [Сметнев А.С. и соавт. 1990; Корнеева О.А. 1995).
Следует отметить, что Этацизин является оригинальной отечественной разработкой, и в соответствии с критериями рационального использования лекарственных средств в случае равной эффективности/безопасности с альтернативными зарубежными препаратами ему следует отдавать предпочтение.
Этацизин является диэтиламиновым производным этмoзина. Его антиаритмический эффект связан с блокадой натриевых каналов, что приводит к замедлению проведения возбуждения во всех отделах проводящей системы сердца. Этацизин вызывает отрицательный инотропный эффект, который, однако, не способствует появлению клинических признаков сердечной недостаточности. Он также оказывает местноанестезирующее и спазмолитическое действие.
Этацизин обладает широким спектром антиаритмического действия. Его применяют не только при желудочковых, но и при предсердных экстрасистолиях и тахиаритмиях, пароксизмах мерцания предсердий, синдроме ранней реполяризации желудочков. Эффективность препарата показана в клинических исследованиях и при многолетнем применении в широкой медицинской практике.
Антиаритмический эффект при приёме внутрь, как правило, проявляется на первые-вторые сутки. Лечение обычно начинают с трёхкратного приёма одной таблетки (150 мг/сут) под контролем ЭКГ, после достижения устойчивого клинического эффекта (обычно через несколько дней терапии) возможно постепенное уменьшение дозы до минимально эффективной (поддерживающей). Длительность курса лечения Этацизином подбирается индивидуально; препарат не накапливается в органах и тканях организма, что позволяет в случае необходимости рекомендовать длительные непрерывные курсы терапии.
Этацизин достаточно хорошо переносится, в т. ч. во время беременности. В исследовании, включавшем 14 беременных женщин, которым Этацизин назначали во II половине беременности по поводу полиморфной желудочковой экстрасистолии на протяжении 3-12 недель, была показана его безопасность для матери и плода (Крючкова О.Н. и соавт.).
Как и другие антиаритмические средства, Этацизин может вызывать кардиальные побочные эффекты: снижение сократимости миокарда, ухудшение коронарного кровообращения, аритмогенный эффект, изменения на ЭКГ, включающие удлинение интервала P-Q, расширение зубца Р и комплекса QRS.
В отличие от антиаритмических препаратов других классов, экстракардиальные побочные эффекты Этацизина не приводят к серьёзным нарушениям функции других органов и систем и не носят необратимый характер. Такие явления, как шум в ушах, головокружение, онемение губ и кончика языка, ощущение жара, диплопия и тошнота, лишь вызывают небольшое субъективное беспокойство у особо чувствительных больных в первые дни приема препарата.
Для профилактики серьезных осложнений Этацизин следует применять в минимальной эффективной дозе, а лечение проводить только под контролем врача с тщательным мониторингом эффективности и побочных эффектов. Риск аритмогенного действия Этацизина повышается при одновременном применении с другими препаратами хинидинового ряда и ингибиторами МАО, в связи с чем подобных комбинаций следует избегать. Напротив, Этацизин хорошо сочетается с амиодароном и b-адреноблокаторами, данные комбинации позволяют вдвое снизить эффективную дозу обоих антиаритмических препаратов, что улучшает переносимость и снижает риск побочных эффектов. Совместное назначение Этацизина с этими препаратами позволяет у многих больных снизить дозы компонентов комбинации и, следовательно, риск развития побочных эффектов при сохранении или повышении эффективности антиаритмической терапии.
Таким образом, на современном фармацевтическом рынке имеется достаточно большое количество эффективных антиаритмических средств для лечения желудочковых экстрасистолий, однако подход к терапии должен быть строго индивидуальным. Многие пациенты могут обойтись без специфического лечения. При необходимости назначения антиаритмического препарата следует тщательно взвешивать соотношение его эффективности и безопасности и проводить лечение под строгим медицинским контролем.