Не угрожает ли вам инсульт? Симптомы инсульта.
Знаете ли Вы, что инсульт уносит не меньше жизней, чем аварии и несчастные случаи. Статистика смертности утверждает – именно в результате инсульта в мирное время погибает каждый второй или третий человек.
Большинство людей достаточно четко представляют себе, что нужно делать, чтобы уменьшить вероятность попасть под машину, заразиться ВИЧ или утонуть. Нас с детства учат переходить улицу на зеленый свет и не купаться в незнакомых местах, а безопасному сексу посвящаются лекции, семинары и рекламные плакаты в метро…
Однако, мало кто знает, что Инсульт уносит не меньше жизней, чем аварии и несчастные случаи. Статистика смертности утверждает – именно в результате инсульта в мирное время погибает каждый второй или третий человек. Это значит, что степень риска очень велика для каждого из нас. Только вот, по результатам исследования, проведенного Национальной Ассоциацией Инсульта, 17 из 100 американцев не могут назвать ни одного из пяти главных симптомов инсульта. То же относится и к основным факторам риска…
А ведь, врага важно знать в лицо. Это поможет выяснить, в какой мере опасность относится к Вам и успеть принять меры, чтобы избежать ее.
Итак, можно говорить о повышенном риске инсульта, если:

- один или более из Ваших кровных родственников перенес инсульт или инфаркт миокарда;
- у Вас диагностирована склонность к микротромбообразованию;
- Вы страдаете артериальной гипертонией, стенокардией, дисциркуляторной энцефалопатией;
- Вы больны сахарным диабетом;
- Вы курите или злоупотребляете алкоголем;
- у Вас нарушен липидный обмен, вес тела значительно больше нормы;
- у Вас уже были или есть сейчас нарушения мозгового кровообращения: нейро-циркуляторная дистония, транзиторные ишемические атаки, гипертонический церебральный криз.
Наличие у Вас или у Ваших близких преходящих нарушений мозгового кровообращения указывает на высокий риск инсульта. Обратитесь за помощью к врачу, не откладывайте профилактические мероприятия.
Как это ни странно звучит, но первые проявления нарушения мозгового кровообращения подстерегают нас значительно раньше, чем наступает пенсионный возраст.
Уже во время подросткового периода, когда организм, сотрясаемый гормональными бурями, интенсивно растет, можно услышать жалобы юных пациентов на головокружение, тошноту, «белые мухи» перед глазами, головные боли. К счастью, подобные недомогания не опасны и со временем проходят сами.
Затем, в зрелом возрасте, нарушения мозгового кровообращения возвращаются ко многим из нас под именем «вегето-сосудистой дистонии». Иначе это заболевание называется нейро-циркуляторной дистонией, или неврозом сердца. Это ничто иное, как нарушение тонуса сосудов головного мозга. Для него характерны следующие симптомы: головная боль, шум в ушах, головокружение, слабость, разбитость, быстрая утомляемость, нарушения терморегуляции (перемещающиеся ощущения жара и озноба, потливость, похолодание пальцев рук и ног), а также перепады артериального давления и нарушения сна (бессонница вечером, сонливость утром, прерывистый, поверхностный сон).
Вегето-сосудистая дистония протекает вяло, обостряясь в межсезонье, а также при стрессах, перегрузках, ослаблении иммунитета. Обычно к ней не относятся слишком серьезно – и напрасно, так как от нее всего один шаг до начальных проявлений недостаточности кровоснабжения мозга (НПНКМ).
Фактически, речь идет почти о тех же симптомах, что и при вегето-сосудистой дистонии. Но диагноз НПНКМ ставится, если эти симптомы наблюдаются в выраженной форме на фоне атеросклероза или артериальной гипертонии, в течение трех и более месяцев подряд.
Для пациента НПНКМ означает значительное (в 2–3 раза) повышение риска инсульта. Еще на шаг ближе к инсульту – так называемые преходящие нарушения мозгового кровообращения (ПНМК). Они отличаются от инсультов лишь тем, что продолжаются несколько минут, реже – часов, но не более суток и заканчиваются полным восстановлением нарушенных функций. ПНМК могут иметь очаговую или общемозговую симптоматику.
К очаговым симптомам относятся проявления временной слабости в одной руке и/или ноге, кратковременное нарушение речи, онемение одной половины губы, языка, одной руки. Возможна временная потеря зрения на один глаз, резкое головокружение, пошатывание при ходьбе, двоение перед глазами, нечеткость речи и даже временная амнезия.
ПНМК с очаговой симптоматикой называются транзиторными ишемическими атаками (ТИА). Общемозговые симптомы – это появление на фоне повышенного артериального давления резкой головной боли, головокружения, тошноты и рвоты, при этом возможны судороги, изменения сознания. Эта форма ПНМК называется гипертоническим церебральным кризом.
Не пренебрегайте грозными предвестниками инсульта! При наличии одного или нескольких факторов риска начинайте профилактику инсульта заблаговременно.
Инсульт: важно не упустить первые часы
Опубликовано 25 Январь, 2010
Сосудистые заболевания головного мозга. к которым относится инсульт. нередко грозят больному гибелью. Количество случаев названной патологии в популяции растет, а значит все более актуальными становятся спасение и реабилитация пациента. Заведующая неврологическим отделением Республиканского научно-практического центра «Неврология и нейрохирургия», главный внештатный невролог Комитета здравоохранения Мингорисполкома, кандидат медицинских наук Анна ОСТАПЕНКО рассказывает, почему так важно оказать медицинскую помощь в первые часы после удара, а также о том, как не допустить подобных неприятностей.
— Инсульт никогда не возникает на пустом месте. Он не случается, если сосуды здоровы, нет нарушений со стороны сердца и проблем со свертываемостью крови. Факторы риска возникновения инсульта делятся на те, которые поддаются воздействию, и те, которые не поддаются.
Так, риск инсульта повышается с возрастом. Примерно 2/3 инсультов случаются в возрасте после 60 лет. Мы никак не можем повлиять на этот фактор, но можем воздействовать на те болезни, из-за которых чаще всего возникает инсульт, — атеросклероз и артериальная гипертензия. Если бы наше население придерживалось принципов здорового образа жизни, то упомянутые болезни развивались бы в более зрелом возрасте.
— А все-таки кто из нас имеет самый высокий риск столкновения с инсультом?
— Больший риск имеют те, чьи родственники, например, кто-то из родителей, страдал тяжелой сердечно-сосудистой патологией, в том числе перенес инсульт. Другими словами, большую роль играет генетическая склонность. Риск инсульта существенно возрастает и у того, кто имеет несколько факторов риска: одновременно болеет атеросклерозом, артериальной гипертензией или сахарным диабетом .
— Принадлежность к определенному полу имеет значение?
— Где-то до 65-70 лет чаще страдают мужчины. после 70 — женщины.
— Основные факторы развития инсульта хорошо известны, однако предотвратить большую часть трагических случаев не удается. Причина — в лени отдельно взятого индивидуума?
— Да. Профилактика инсульта — банальная истина: больше двигаться, рационально питаться, отказаться от курения и злоупотребления алкоголем. Но какой процент населения придерживается этого? Тот, кто исключает факторы риска из своей жизни, может значительно снизить риск инсульта.
Взять хотя бы субарахноидальное кровоизлияние. при котором сосуд разрывается и кровь разливается под оболочкой головного мозга.
Доказано, что курение является самым мощным фактором возникновения этого кровоизлияния. Однако есть сведения и о том, что у человека, бросившего курить, через пять лет риск возникновения подобного состояния становится равным тому, который имеет никогда не куривший человек. Таким образом, только отказ от курения в два раза снижает риск развития самого сложного состояния.
— Что происходит с сосудами человека, ведущего неправильный образ жизни?
— Холестерин. откладывающийся на стенке сосуда, постепенно уплотняет последнюю, делает ее менее эластичной. Развивается атеросклероз, начинают формироваться атеросклерозные бляшки. Бляшка увеличивается в размере, выступает в просвет сосуда, сужает его, а следовательно, нарушает кровообращение. Доставка крови, кислорода, всех полезных веществ к ткани нарушается в месте локализации бляшки. Стенка сосуда становится склонной к налипанию к бляшке тромбоцитов и формированию тромба. Под воздействием ряда внешних факторов этот тромб может однажды полностью перекрыть просвет сосуда или стать нестабильным, из-за чего от него начнут отрываться фрагменты, способные с токами крови попасть в более мелкий сосуд и закупорить его.
— А что влияет на нестабильность бляшки?
— Подъем артериального давления, курение, эмоциональные нагрузки, стресс. В последнее время активно обсуждается место и роль в этом процессе воспалительных факторов. Многое уже известно, но находятся все новые моменты.
— Алкоголь не способствует подвижности бляшки?
— Есть понятие профилактического действия алкоголя в небольшом количестве. Как известно, профилактическими качествами относительно атеросклероза обладает средиземноморская диета, куда входят морепродукты, зелень, овощи и небольшое количество вина. Как только малая доза становится большой, защитная функция алкоголя заканчивается.
— Что мы имеем в случае с зависимыми от алкоголя?
— У них есть изменения во многих органах. Возникает, например, гепатоз, а потом и цирроз печени, что способствует нарушению обмена холестерина, а следовательно, создаются благоприятные условия для развития атеросклероза.
— У инсульта есть непосредственные предвестники? По каким симптомам можно догадаться, что катастрофа в сосудах вот-вот наступит?
— Самое простое, что можно сделать для предупреждения инсульта — контролировать артериальное давление. Если оно «скачет», необходимо обследоваться и начать лечение, которое поможет добиться нормализации ситуации. Не лечить артериальную гипертензию нельзя. Для выявления склонности к атеросклерозу изучаются биохимические анализы крови, назначается ультразвуковое исследование сосудов головного мозга. Сейчас многие клиники оснащены соответствующими аппаратами. При выявлении атеросклеротических изменений врач разъяснить больному аспекты диеты. при необходимости назначает терапию со статинами. которые помогают сдерживать прогрессирование атеросклероза. Если же не обследоваться и не лечиться должным образом, в конце концов может появиться транзисторная ишемическая атака — нарушение мозгового кровообращения, которое проявляется теми же симптомами, что и инсульт, но в отличие от последнего имеет обратимый характер, проходит в течение суток. Вот эта самая атака — последний звонок перед собственно инсультом, который может случиться в течение месяца.
— Если симптомы при двух состояниях фактически одинаковые, то как же отличить их друг от друга?
— Если появилось внезапное онемение конечностей туловища и лица, слабость в руках и ногах, нарушение координации движений, двоение в глазах, проблемы с глотанием. необходимо срочно вызвать «скорую», а не ждать, как некоторые пациенты, визита участкового врача.
Специалисты бригады скорой помощи определят, что имеет место — инсульт или какое-то иное состояние. Суть в том, что если это инсульт, то действовать необходимо не просто быстро, а моментально. Представьте себе: в каком-то участке мозга прекратилось кровообращение. В самой зоне катастрофы, разумеется, произошли необратимые изменения — определенная часть клеток погибла. Однако вокруг названного участка есть зона обратимых изменений. Вот за нее и идет борьба при лечении больного с инсультом. Существует понятие терапевтического окна — времени, в течение которого можно восстановить работу в зоне обратимых изменений. Речь идет буквально о нескольких часах. Если это время будет потеряно, то и в обратном участке клетки начнут погибать. Таким образом зона необратимых изменений станет больше.
Если сосуд оказался перекрыт тромбом, нам нужно растворить этот тромб, чтобы восстановить кровообращение. С этой целью применяется тромболитическая терапия. Эффективность препаратов, которые при ней применяются, доказана в многочисленных исследованиях. В Минске мы внедряем тромболитическую терапию в течение двух последних лет. В республике ее проводят еще в Гродненской областной больнице. Там на сегодня проведено 15 тромболизисов, в Минске — 16. Проблема, с которой мы столкнулись при использовании упомянутой терапии, — поздние поступления больных. От момента заболевания до введения препарата в вену должно пройти не более 3 часов. За это время необходимо успеть доставить больного в стационар и провести надлежащее обследование, что зачастую бывает невозможно.
— Тромболизис можно проводить только в стационаре?
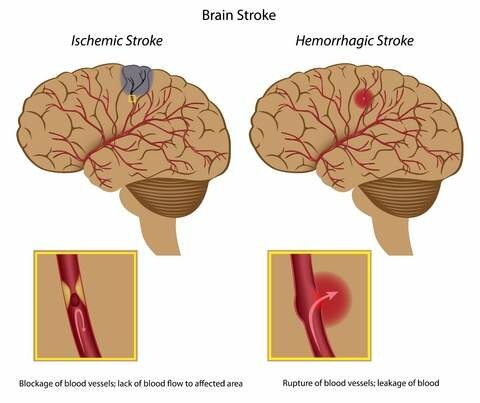
— Только. Из-за необходимости соответствующего контроля, диагностического определения, которое типа инсульта имеет место — геморрагический или ишемический. Ишемический инсульт — гибель клеток в результате остановки кровообращения, а при геморрагическом сосуд разрывается и кровь выливается в мозг или под оболочку. Сложность состояния больного в каждом случае зависит от объема и локализации повреждения. Есть центры, даже маленькое повреждение которых приводит к трагическим последствиям, а есть такие, где и более сильные повреждения могут значительно не проявиться. После тромболизиса больного нужно постоянно наблюдать, отслеживать лабораторные показатели. Определенное время пациент даже находится в реанимации.
— Как скоро вышеназванный метод будет применяться во всех областях?
— Есть надежда, что системный тромболизис будет проводиться во всех областях до конца текущего года. Системное рассасывание тромбов отличается тем, что препарат вводится внутривенно. При селективном препарат подводится к тромбу с помощью катетера. Это более сложная методика. Опыт ее проведения мы уже имеем в Гродно, однако эту работу нужно еще продолжать.
— Что должны сделать врачи за время пребывания больного в стационаре и в какой момент передать его на реабилитацию?
— Это самый сложный вопрос. Восстановление после инсульта — процесс продолжительный. Как только появляются первые признаки улучшения, острый период меняется ранним восстановительным. Реабилитационная база сейчас значительно укреплена. В Минске действует соответствующее отделение на базе 11-й клиники, есть койки во 2-й больнице. Больных направляют также в Республиканскую клиническую больницу медицинской реабилитации в Оксаковщине. Проблема в том, что самых тяжело больных с тяжелыми сопутствующими заболеваниями, мы не можем перевести на реабилитацию. Их выписывают домой, на уход родственников.
Восстановительный период может продолжаться до года. Но самые точные признаки восстановления организма появляется в первые три месяца. Для получения положительного результата с больным необходимо заниматься ежедневно. Без участия родственников здесь не обойтись. Они должны обеспечить больному движение, в том числе пассивную гимнастику, разминку рук, ног. Как и что нужно делать, могут показать специалисты-реабилитологи .
— Какого типа нарушения случаются наиболее часто?
— Двигательные — ограничение движения рук, ног, нарушение координации, а также нарушение речи. Реже — нарушения глотания, зрения. В целом же самое сложное нарушение при инсульте — потеря возможности к самообслуживанию, что существенно ухудшает качество жизни как самого больного, так и его близких.
— Как много больных поддаются реабилитации?
— Инсульт — патология, отличающая большой смертностью. В Беларуси в минувшем году в результате инсульта погибло свыше 12 тысяч человек. из них 2,5 тысячи — это люди трудоспособного возраста. Из числа выживших к работе вернулись не более 20 процентов больных. Значительное количество последних остается зависимым от окружающих в обычной повседневной жизни и говорить о возвращении к работе здесь не приходится.
— Инсульт способствует деменции — снижению интеллекта?
— Формированию сосудистой деменции, безусловно, способствует повреждение сосудов головного мозга — атеросклероз и артериальная гипертензия. Если последние плохо лечатся, то прогрессируют и приводят к развитию хронической мозговой сосудистой недостаточности, на поздних стадиях которой проявляются снижением когнитивных, умственных функций — памяти, мышления.
— Что нужно делать, пока ждешь «скорую»?
— Если поднялось давление, принять гипотензивный препарат из числа тех, которые принимает больной. Если есть боль в сердце и человек принимает препарат нитроглицериновой группы, то можно его принять. Кстати, порой инсульт развивается на фоне инфаркта. Случился инфаркт, на этом фоне нарушилось кровообращение, к мозгу поступило меньше крови и возник инсульт.
— Сосуды головного мозга имеют существенные отличия от других сосудов?
— В отношении мозгового кровообращения есть понятие авторегуляции. Мозг настолько важен для организма, что природа продумала механизм дополнительной его обороны. Сосуды мозга защищают последний как от излишка поступления крови, так и от ее недостатка. Если крови к мозгу поступает мало, сосуды расширяются, чтобы компенсировать этот недостаток, и наоборот, при слишком высоком давлении они немного сужаются.
— Прямая связь между головной болью и высоким давлением есть?
— Разумеется. Одна из частых причин головной боли — повышение давления. Человек, который регулярно страдает головной болью, обязательно должен обследоваться и выяснить, что в наличии — высокое давление, мигрени, боль напряжения, или ситуация осложняется воспалительным процессом центральной нервной системы — менингитом. или опухолью .
— А чем отличается головная боль, которая связана с высоким давлением?
— У разных больных она проявляется по-разному. У одних давит затылок, у других болит вся голова. К сожалению, проявления носят индивидуальный характер.
— Допустим, человек не лечит гипертонию, а «от головы» пьет такие препараты как цитрамон, спазган.
— Анальгетики в этой ситуации не помогут. Больной просто затягивает срок постановки диагноза, а следовательно, основное заболевание прогрессирует.
Беседовала Светлана БОРИСЕНКО. октябрь 2009 года.
Газета «Звязда», www.zvyazda.mіnsk.by. публикуется в переводе.
На правах рекламы: Форекс смотри
Инсульт, апоплексический, мозговой удар
ИНСУЛЬТ (апоплексия, мозговой удар) — острое нарушение мозгового кровообращения с повреждением ткани мозга и расстройством его функций. Выделяют ишемический инсульт. возникающий вследствие недостаточного кровоснабжения (ишемии) мозга, и геморрагический инсульт. или спонтанное (нетравматическое) внутричерепное кровоизлияние. Отдельно выделяют преходящее нарушение мозгового кровообращения, или транзиторную ишемическую атаку, при котором неврологические симптомы регрессируют в течение 24 ч. Выделяют прогрессирующий инсульт (инсульт «в ходу»), при котором симптоматика продолжает нарастать, и завершившийся инсульт, при котором неврологический дефицит уже стабилизировался.
Причиной инсульта может быть гипертоническая болезнь, атеросклероз сосудов головного мозга или их аневризма. Инсульт может возникать также при других заболеваниях сосудов, ревматизме, болезнях крови и др. Факторы риска для возникновения инсульта: артериальная гипертензия, курение, сахарный диабет, нарушения сердечного ритма, полицитемия и тромбоцитемия, гиперлипидемия, избыточная масса тела.
Перед инсультом у человека может быть головокружение, головная боль и приливы к голове, онемение в конечностях, нарушение речи, после чего — потеря сознания. Лицо больного становится багрово-красным, пульс напряжен и замедлен, дыхание глубокое, частое, нередко хрипящее, температура повышается, зрачки на свет не реагируют. Часто сразу выявляется паралич конечностей, асимметрия лица. Всегда парализованная сторона противоположна очагу поражения в мозге.
Геморрагический инсульт чаще происходит днем. У больного наступает парез (паралич) рук и ног, обычно с одной стороны, нарушается речь. Многие больные теряют сознание, не реагируют на окружающее; в первые часы бывают нарушение дыхания, судороги и рвота.
При лечении геморрагического инсульта основным является уменьшение проницаемости сосудистой стенки и предупреждение разрушения сформировавшегося тромба. Применяют ангиопротекторы (пармидин, продектин, аскорутин, троксевазин, этамзилат), вазоселективные блокаторы кальциевых каналов (нимодипин), вазоактивные препараты (винпоцетин, кавинтон, ницерголин, инстенон, эуфиллин, циннаризин). Для профилактики вторичных ишемических поражений ткани мозга используются низкомолекулярные декстраны, антиагреганты в условиях непрерывного мониторинга артериального давления. Необходимо также как при ишемическом инсульте предотвратить отек мозга. Наиболее эффективным в большинстве случаев остается хирургическое лечение геморрагических инсультов.
Ишемический инсульт может произойти в любое время суток, иногда он развивается постепенно. Вначале «немеет» рука, затем половина щеки, а в дальнейшем нарушается речь. Проявления инсульта обусловлены локализацией кровоизлияния или инфаркта мозга. что в свою очередь влечет за собой нарушения соответствующих функций мозга. Ишемический инсульт может быть вызван тромбозом или эмболией внечерепных или внутричерепных мозговых артерий. Тромботический инсульт обычно возникает на фоне атеросклероза мозговых артерий. Атеросклеротическая бляшка формируется в артериях крупного или среднего калибра. Она не только суживает просвет сосуда, но и способствует формированию тромба, вызывающего закупорку (окклюзию) этого сосуда и острую локальную ишемию мозга. которая приводит к его некрозу (инфаркту мозга ).
Принципы лечения при ишемических инсультах заключаются в: восстановление кровотока в зоне поражения; поддержание нормальной работы мозга и защиту его от структурных повреждений.
Для восстановления кровотока в зоне поражения применяются: медикаментозный тромболизис (рекомбинантный тканевой активатор плазминогена, альтеплаза, урокиназа), антиагреганты (аспирин, дипиридамол, тиклид, пентоксифиллин), антикоагулянты (фраксипарин, гепарин, фенилин, варфарин), вазоактивные средства (винпоцетин, кавинтон, ницерголин, инстенон, эуфиллин, циннаризин), ангиопротекторы (пармидин, продектин, аскорутин, троксевазин, этамзилат, добезилат, вобензим), экстракорпоральные методы (гемосорбция, ультрагемофильтрация, лазерное облучение крови), гравитационные методы (плазмаферез).
Применяются хирургические методы: наложение экстраинтракраниального микроанастомоза, тромбэктомия, реконструктивные операции на артериях.
Для поддержания нормальной работы мозга применяются: антиоксиданты (эмоксипин, милдронат, витамин Е, аскорбиновая кислота), препараты преимущественно нейротрофического действия (пирацетам, церебролизин, семакс, глицин, пикамилон), препараты, улучшающие энергетический тканевой метаболизм (цитохром С, актовегин, рибоксин, аплегин).
Национальная Ассоциация Инсульта США (NSA) разработала руководство по предотвращению инсульта.
1. Знайте свое артериальное давление. Проверяйте его хотя бы раз в год. Если оно повышено – принимайте меры, чтобы держать его под контролем.
2. Узнайте, нет ли у вас мерцания предсердий. Мерцание предсердий – это нерегулярные сердечные сокращения, нарушающие сердечную функцию и позволяющие крови застаиваться в некоторых отделах сердца; кровь, которая не движется по телу, может сворачиваться; сокращения сердца могут отделить часть тромба в общий кровоток, что может привести к нарушению мозгового кровообращения. При наличии у вас мерцания предсердий врач может предложить вам прием препаратов, уменьшающих свертываемость (наиболее часто для этого используется аспирин или варфарин).
3. Если вы курите, прекратите. Курение удваивает риск инсульта; как только вы прекратите курить, риск инсульта у вас начнет сразу же снижаться; через пять лет риск развития инсульта у вас будет таким же, как у некурящих.
4. Если вы употребляете алкоголь, делайте это умеренно. Стакан вина или пива ежедневно может уменьшить риск развития у вас инсульта (если нет других причин избегать приема алкоголя); избыточный прием алкоголя повышает риск развития инсульта; помните, что алкоголь может взаимодействовать с принимаемыми вами лекарствами.
5. Узнайте нет ли у вас повышенного уровня холестерина. Узнайте содержание холестерина у вас; увеличение содержания холестерина повышает риск развития инсульта; снижение уровня холестерина (если он был повышен) снижает риск развития инсульта; снижения содержания холестерина у большинства людей удается добиться диетой, физическими упражнениями, и лишь у некоторых требуется медикаментозная терапия.
6. Если у вас диабет, строго следуйте рекомендациям вашего врача для контроля диабета. Наличие диабета повышает риск развития инсульта, но контролируя состояние диабета, вы можете снизить риск развития инсульта.
7. Используйте физические упражнения для повышения вашей активности в обычной жизни. Ежедневно занимайтесь физическими упражнениями; ежедневная прогулка в течение 30 минут может улучшить состояние вашего здоровья и снизить риск инсульта.
8. Рекомендуется диета с низким содержанием соли и жира. Уменьшая количество соли и жира в питании, вы снизите ваше артериальное давление, и, что более важно, снизите риск развития инсульта; стремитесь к сбалансированному питанию с преобладанием фруктов, овощей, круп и умеренным количеством протеина ежедневно.
9. Обратитесь к врачу если у вас есть проблемы с кровообращением. Инсульт может быть связан с проблемами, связанными с сердцем, артериями и венами, или кровью. В случае блокады сосудов может возникнуть инсульт ; при выраженной анемии и других болезнях взаимодействуйте с врачом.
10. Если вы отметили у себя признаки нарушения мозгового кровообращения. немедленно обращайтесь за медицинской помощью. Внезапная слабость или потеря чувствительности на лице, руке или ноге, особенно, если это на одной стороне тела; внезапное нарушение зрения на один или оба глаза; трудность речи или понимания простых положений; головокружение, потеря равновесия или координации, особенно при сочетании с другими симптомами, такими как нарушенная речь, двоение в глазах, онемение, или слабость; внезапная, необъяснимая, интенсивная головная боль.