Клинические проявления легочного сердца
Вероятность того, что врач диагностирует у больного легочное сердце, зависит от того, насколько он осознает, что существующее у больного заболевание легких может повлечь за собой легочную гипертензию. Правильный диагноз обычно ставится при наличии облитерирующих изменений в сосудах легочного круга кровообращения, например при множественной эмболии в легочный ствол. Диагноз легочного сердца не столь очевиден при обструктивных заболеваниях дыхательных путей вследствие того, что клинические проявления хронических бронхитов и бронхиолитов могут быть менее выражены, а клинические индексы легочной гипертензии не очень надежны. Конечно, первый приступ легочной гипертензии и легочного сердца, развившихся вторично вследствие наличия хронического бронхита, может быть диагностирован лишь ретроспективно, т. е. после развития очевидного эпизода правожелудочковой недостаточности. Диагностика может быть особенно затруднена, если системный венозный застой и периферические отеки развиваются скрытно, в течение дней или недель, а не внезапно, как это бывает при острых бронхолегочных инфекциях. В последнее время уделяется много внимания проблеме постепенного развития легочного сердца и правожелудочковой недостаточности у больных с альвеолярной гиповентиляцией, являющейся одним из проявлений синдрома апноэ во сне, а не следствием заболевания собственно легких.
Дифференциальный диагноз
Наличие легочного сердца особенно важно установить у пожилых больных, когда высока вероятность наличия склеротических изменений в сердце, особенно если в течение многих лет их беспокоит кашель с отделением мокроты (хронический бронхит) и имеются явные клинические проявления правожелудочковой недостаточности. Определение газового состава крови наиболее информативно при необходимости определить, какой из желудочков (правый или левый) служит первопричиной заболевания сердца, поскольку выраженные артериальная гипоксемия, гиперкапния и ацидоз редко встречаются при недостаточности левого сердца, если только одновременно не развивается отек легких.
Дополнительные подтверждения диагноза легочного сердца дают рентгенографические и ЭКГ-признаки увеличения правого желудочка. Иногда при подозрении на легочное сердце требуется катетеризация правых отделов сердца. В случае проведения этого исследования выявляют, как правило, гипертензию в легочном стволе, нормальное давление в левом предсердии (давление заклинивания легочного ствола) и классические гемодинамические признаки недостаточности правого желудочка.
Увеличение правого желудочка характеризуется наличием сердечного толчка вдоль левой границы грудины и IV сердечного тона, возникающего в гипертрофированном желудочке. О сопутствующей легочной гипертензии предполагают в тех случаях, когда сердечный толчок выявляется во втором левом межреберье возле грудины, выслушивается необычно громкий 2-й компонент II сердечного тона в той же области и иногда при наличии шума недостаточности клапана легочного ствола. При развитии недостаточности правого желудочка этим признакам часто сопутствует дополнительный тон сердца, обусловливающий возникновение ритма галопа правого желудочка. Гидроторакс возникает редко даже после появления явной правожелудочковой недостаточности. Постоянные аритмии, такие как мерцание или трепетание предсердий, также редки, однако преходящие аритмии обычно возникают в случае выраженной гипоксии при появлении дыхательного алкалоза, вызванного механической гипервентиляцией. Диагностическая ценность электрокардиографии при легочном сердце зависит от выраженности изменений в легких и вентиляционных нарушений (табл. 191-3). Это наиболее ценно при сосудистых заболеваниях легких или поражении интерстициальной ткани (особенно в тех случаях, когда они не сопровождаются обострением заболеваний дыхательных путей), или при альвеолярной гиповентиляции в нормальных легких. Напротив, при легочном сердце, развившемся вторично вследствие хронического бронхита и эмфиземы, повышения воздушности легких и эпизодического характера легочной гипертензии и перегрузки правого желудочка, диагностические признаки гипертрофии правого желудочка встречаются редко. И даже если увеличение правого желудочка вследствие хронического бронхита и эмфиземы достаточно выражено, как это случается при обострениях во время инфекции верхних дыхательных путей, ЭКГ-признаки могут быть неубедительными в результате ротации и смещения сердца, увеличения расстояния между электродами и поверхностью сердца, преобладания дилатации над гипертрофией при увеличении сердца. Таким образом, надежный диагноз увеличения правого желудочка можно поставить у 30 % больных с хроническим бронхитом и эмфиземой, у которых при аутопсии выявляется гипертрофия правого желудочка, в то время как такой диагноз можно легко и надежно установить у значительного большинства больных с легочным сердцем, возникшим при патологии легких, отличной от хронического бронхита и эмфиземы. Имея в виду это, более надежными критериями гипертрофии правого желудочка у больного с хроническим бронхитом и эмфиземой представляются следующие: S1 Q3 -тип, отклонение электрической оси сердца более 110°, S1. S2. S3 -тип, соотношение R/S в отведении V6
Таблица191-3. ЭКГ-признаки хронического легочного сердца
1. Хронические обструктивные заболевания легких (вероятные, но не диагностические признаки увеличения правого желудочка) а) "P-pulmonale" (в отведениях II, III, aVF) б) отклонение оси сердца вправо более 110°в) R/S соотношение в V6
2. Заболевания легочных сосудов или интерстициальной ткани легких; общая альвеолярная гиповентиляция (диагностические признаки увеличения правого желудочка) а) классические признаки в V1 или V3R (доминирующий R или R с инвертированным Т зубцом в правых грудных отведениях) б) часто сочетается с вероятными критериями, указанными выше
Среди вероятных критериев трудно выделить те, которые отражают увеличение правого желудочка (гипертрофию и дилатацию) от анатомических изменений и изменений электрической оси сердца, вызванных повышением воздушности легких. Соответственно вероятные критерии как подтверждающее обстоятельство более полезны, чем диагностические.
Рентгенография имеет большую диагностическую ценность при подозрении на увеличение правого желудочка или для подтверждения такого состояния, чем для выявления его. Подозрения возникают в тех случаях, когда у больного имеются признаки существовавшего ранее предрасполагающего заболевания легких, ассоциированного с большими центральными легочными артериями и урезанной периферической артериальной сетью, т. е. признаками легочной гипертензии. Серия рентгенологических исследований имеет большую диагностическую ценность, чем однократное определение размеров сердца, особенно при обструктивных заболеваниях дыхательных путей, когда значительные изменения размеров сердца могут возникать в периоды между обострениями острой дыхательной недостаточности и ремиссии.
В последние годы для выявления легочной гипертензии стали использовать эхокардиографию, основанную на регистрации движения клапана легочного ствола. Эта методика достаточно сложная, однако она завоевывает популярность.
Диагностика и обследования — Хроническое легочное сердце
Страница 4 из 5
Лабораторная и инструментальная диагностика
В клиническом анализе крови у больных хроническим легочным сердцем в большинстве случаев выявляется эритроцитоз, увеличение гематокрита и содержания гемоглобина, что является весьма характерным для хронической артериальной гипоксемии. В тяжелых случаях развивается полицитемия с увеличением содержания эритроцитов тромбоцитов и лейкоцитов. Уменьшение СОЭ часто ассоциируется с повышением вязкости крови, что также закономерно наблюдается у многих больных страдающих дыхательной недостаточностыо
Описанные изменения в анализах крови естественно не являются прямым доказательством наличия легочным сердцем, но они как правило указывают на выраженность легочной артериальной гипоксемии — основного звена патогенеза хронического легочного сердца
Электрокардиография
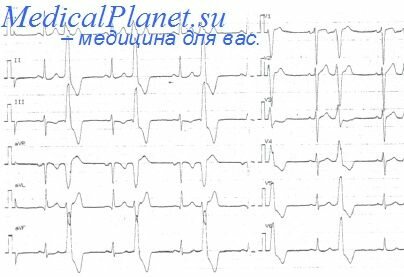
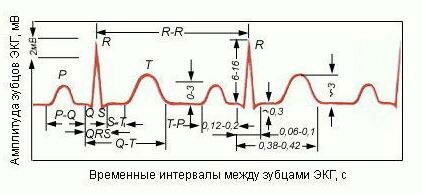
При электрокардиографическом исследовании у больных хроническим легочным сердцем выявляются признаки гипертрофии правого желудочка и ПП. Наиболее ранние изменения ЭКГ — это появление в отведениях II, III, aVF (иногда в V1) высокоамплитудных (более 2,5 мм) с заостренной вершиной зубцов Р ( P — pulmonale ) причем их длительность не превышает 0,10 с.
Несколько позже начинают выявляться ЭКГ-признаки гипертрофии правого желудочка. В зависимости от уровня давления в легочной артерии величины мышечной массы правого желудочка и выраженности сопутствующей эмфиземы легких у больных легочным сердцем можно выявить три типа ЭКГ-изменений:
rSR ‘- mun паблюдается при умеренной гипертрофии правого желудочка когда его масса приближается к массе миокарда ЛЖ или несколько меньше ее (рис. 1):
- появление в отведении V1 комплекса QRS типа rSR
- увеличение амплитуды зубцов R V1,2. S V5, 6, при этом амплитуда RV1 > 7 мм или
RV1 + S v5,6 > 10 5 мм,
- признаки поворота сердца вокруг продольной оси по часовой стрелке (смещение
переходной зоны влево к отведениям V5, V6и появление в отведениях V5,V5 комплекса QRS типа RS)
- увеличение длительности интервала внутреннего отклонения в правом грудном отведении (V1) больше 0,03 с
- смещение сегмента RS-T вниз и появление отрицательных зубцов Т в отведениях
III, aVF, Vl,V2,
- смещение электрической оси сердца вправо (угол a > +100°) (непостоянный признак)
qR — mun выявляется при выраженной гипертрофии правого желудочка когда его масса несколько больше массы миокарда ЛЖ. Для этого типа ЭКГ-изменений характерно (рис. 2):
- появление в отведении V1 комплекса QRS типа QR или qR
- увеличение амплитуды зубцов RV1 и SV5,6, при этом амплитуда RV1 > 7 мм или
RV1 + S V5, 6 > 10 5 мм,
- признаки поворота сердца вокруг продольной оси по часовой стрелке (смещение
переходной зоны влево к отведениям V5, Vб и появление в отведениях V5, V6, комплекса QRS типа RS),
- увеличение длительности интервала внутреннего отклонения в правом грудном от
ведении (Vi) более 0,03 с,
- смещение сегмента RS-T вниз и появление отрицательных зубцов Т в отведениях
III, aVF, V1, V2,
- смещение электрической оси сердца вправо (угол a > +100°) (непостоянный признак)
Таким образом основные отличия этих двух типов ЭКГ изменений при гипертрофии правого желудочка заключаются в форме комплекса QRS в отведении V1.
S — mun ЭКГ изменений часто наблюдается у больных с выраженной эмфиземой легких и хроническим легочным сердцем, когда гипертрофированное сердце резко смещается кзади преимущественно за счет эмфиземы. При этом вектор деполяризации желудочков проецируется на отрицательные части осей грудных отведений и отведений от конечностей (признаки поворота сердца вокруг поперечной оси верхушкой кзади) Это объясняет существенные особенности изменений комплекса QRS v этих больных (рис.3):
- во всех грудных отведениях от V1 до Vб комплекс QRS имеет вид rS или RS с выраженным зубцом S
- в отведениях от конечностей часто регистрируется синдром SISIISIII (признак по
ворота сердца вокруг поперечной оси верхушкой кзади)
- на ЭКГ выявляются признаки поворота сердца вокруг продольной оси по часовой
стрелке (смещение переходной зоны влево к отведениям V5, V6и появление в отведениях V5, V6комплекса QRS типа RS)
- определяется вертикальная позиция электрической оси сердца
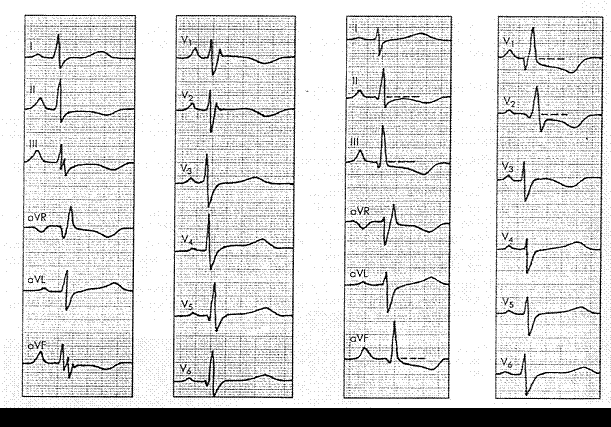
Рис.1. ЭКГ больного с хроническим легочным сердцем Рис.2 ЭКГ больного с хроническим легочным сердцем
(rSR ‘- mun гипертрофии правого желудочка) (qR — mun гипертрофии правого желудочка)
Рис. 3. ЭКГ больного с хроническим легочным сердцем (p-pulmonale и S- тип гипертрофии правого желудочка)
Следует отметить, что при всех трех типах ЭКГ-изменений диагноз гипертрофии ПЖ косвенно подтверждается наличием признаков гипертрофии ПП P — pulmonale ), выявляемых в отведениях II, III и aVF.
Рентгенологическое исследование
Рентгенологическое исследование позволяет уточнить характер поражения легких, а также выявить несколько важных рентгенологических признаков, указывающих на увеличение размеров правого желудочка и наличие легочной гипертензии:
- Выбухание ствола легочной артерии в правой передней косой проекции и реже
в прямой проекции (расширение II дуги левого контура сердца)
- Расширение корней легких
- Увеличение размеров правого желудочка в правой и левой передней, а также в левой боковой проек циях и уменьшение ретростернального пространства
- Значительное выбухание заднего контура тени сердца вплоть до сужения ретрокардиального пространства, что наблюдается при выраженной гипертрофии и дилатации правого желудочка, который смещает ЛЖ кзади.
- Расширение ствола и центральных ветвей легочной артерии, которое сочетается
с обеднением сосудистого рисунка на периферии легочных полей за счет сужения
мелких легочных артерий
Эхокардиографическое исследование у больных хроническим легочным сердцем проводится с целью
— объективного подтверждения наличия гипертрофии правого желудочка (при толщине передней стенки правого желудочка, превышающей 5 мм) и ПП (норме ПП и ЛП имеют примерно одинаковые размеры, дилатация ПП приводит к доминированию его изображения.)
— оценки систолической функции правого желудочка. Э та оценка основана, прежде всего, на выявлении признаков дилатации — при дилатации диастолический размер правого желудочка из парастериального доступа по короткой оси сердца обычно превышает 30 мм. Сократимость правого желудочка чаще всего оценивается визуально — по характеру и амплитуде движения передней стенки правого желудочка и МЖП. Например, объемная перегрузка правого желудочка у больных с декомпенсированным легочным сердцем характеризуется не только расширением его полости, но также усиленной пульсацией его стенок и парадоксальными движениями МЖП: во время систолы МЖП прогибается в полость правого желудочка, а во время диастолы — в сторону ЛЖ. Систолическая дисфункция правого желудочка может быть оценена по степени коллабирования нижней полой веныво время вдоха. В норме на высоте глубокого вдоха коллабирование нижней полой вены составляет примерно 50%. Недостаточное ее спадение на вдохе указывает па повышение давления в ПП и в венозном русле большого круга кровообращения.
— определения давления в легочной артерии. Диагностика легочной артериальной гипертензии необходима для оценки тяжести течения и прогноза хронического легочного сердца. С этой целью используется допплеровское исследование формы потока крови в выносящем тракте правого желудочка и в устье клапана легочной артерии. При нормальном давлении в легочной артерии форма потока крови приближается к куполообразной и симметричной, а при легочной гипертензии становится треугольной или двухпиковой.
Количественное определение систолического давления в легочной артерии (СДЛА) возможно при использовании постоянно-волнового допплеровского исследования три-куспидальной регургитации, а диастолического давления — при оценке максимальной скорости диастолической регургитации крови из легочной артерии в правом желудочкеправый желудочек.
Катетеризация правых отделов сердца и легочной артерии
Катетеризация правых отделов сердца является основным методом прямого измерения давления в легочной артерии. Исследование проводят в специализированных клиниках, используя «плавающий» катетер Свана-Ганца. Катетер вводится через внутреннюю яремную, наружную яремную, подключичную или бедренную вену в правое предсердие, затем в правый желудочек и легочную артерию, измеряя давление в этих камерах сердца. Когда катетер находится в одной из ветвей легочной артерии, баллончик, расположенный на конце катетера, раздувают. Кратковременная окклюзия сосуда позволяет измерять давление окклюзии легочной артерии (давление заклинивания — ДЗЛА), которое примерно соответствует давлению в легочных венах, ЛП и конечно-диастолическому давлению в ЛЖ.
При катетеризации полостей сердца и легочной артерии у больных хроническим легочным сердцем выявляют достоверные признаки легочной гипертензии — значения давления в легочной артерии больше 25 мм рт. ст. в покое или больше 35 мм рт. ст. при нагрузке. При этом остается нормальным или даже пониженным давление заклинивания легочной артерии (ДЗЛА) — не больше 10-12 мм рт. ст. Напомним, что для больных с левожелудоч-ковой недостаточностью или пороками сердца, сопровождающимися венозным застоем крови в легких, повышенное давление в легочной артерии сочетается с повышением ДЗЛА до 15-18 мм рт. ст. и выше.
Исследование функции внешнего дыхания
Как было показано выше, в основе возникновения легочной АГ и формирования хронического легочного сердца в большинстве случаев лежат нарушения функции внешнего дыхания, ведущие к развитию альвеолярной гипоксии и легочной артериальной гипоксемии. Поэтому тяжесть течения, прогноз и исходы хронического легочного сердца, а также выбор наиболее эффективных способов лечения этого заболевания во многом определяются характером и выраженностью нарушений функции легких. В связи с этим основными задачами ис следования функции внешнего дыхания (ФВД) у больных легочным сердцем являются:
- диагностика нарушений функции внешнего дыхания и объективная оценка тяжести ДН;
- дифференциальная диагностика обструктивных и рестриктивных расстройств легочной вентиляции;
- обоснование патогенетической терапии ДН;
- оценка эффективности проводимого лечения.
Эти задачи решаются с помощью ряда инструментальных и лабораторных методов исследования: спирометрии, спирографии, пневмотахографии, тестов на диффузионную способность легких и др.
Компенсированное и Декомпенсированное легочное сердце
Компенсированное легочное сердце (ЛС)
На I этапе диагностического поиска выявить специфические жалобы невозможно, так как их не существует. Жалобы больных в этот период определяются основным заболеванием, а также той или иной степенью дыхательной недостаточности.
На II этапе диагностического поиска можно выявить прямой клинический признак гипертрофии правого желудочка — усиленную пульсацию, определяемую в прекордиальной области (в четвертом межреберье слева от грудины). Однако при выраженной эмфиземе, когда сердце оттеснено от передней грудной стенки эмфизематозно расширенными легкими, обнаружить указанный признак удается редко. В то же время при эмфиземе легких эпигастральная пульсация, обусловленная усиленной работой правого желудочка, может наблюдаться и при отсутствии его гипертрофии в результате низкого стояния диафрагмы и опущения верхушки сердца.
Аускультативных данных, специфичных для компенсированного ЛС, не существует. Однако предположение о наличии легочной гипертензии становится более вероятным при выявлении акцента или расщепления II тона над легочной артерией. При высокой степени легочной гипертензии может выслушиваться диастолический шум Грехема—Стилла. Признаком компенсированного ЛС считается также громкий I тон над правым трехстворчатым клапаном по сравнению с I тоном над верхушкой сердца. Значение этих аускультативных признаков относительно, так как они могут отсутствовать у больных с выраженной эмфиземой легких.
III этап диагностического поиска. Решающим для диагностики компенсированного ЛС является III этап диагностического поиска, позволяющий выявить гипертрофию правых отделов сердца.
Значение различных инструментальных методов диагностики неодинаково.
Показатели функции внешнего дыхания отражают тип нарушения дыхания (обструктивный, рестриктивный, смешанный) и степень дыхательной недостаточности. Однако они не могут быть использованы для дифференцирации компенсированного ЛС и дыхательной недостаточности.
Рентгенологические методы позволяют выявить ранний признак ЛС — выбухание конуса легочной артерии (лучше определяется в 1 -м косом положении) и расширение ее. Тогда может быть отмечено умеренное увеличение правого желудочка.
Электрокардиография является наиболее информативным методом диагстики легочного сердца. Существуют убедительные «прямые» признаки ЭКГ гипертрофии правого желудочка и правого предсердия, коррелирующие со степенью легочной гипертензии.
При наличии двух и более «прямых» признаков на ЭКГ диагноз ЛС считается достоверным.
Большое значение имеет также выявление признаков гипертрофии правого предсердия: (P-pulmonale) во II и III, aVF и в правых грудных отведениях.
Фонокардиография может помочь в графическом выявлении высокой амплитуды легочного компонента II тона, диастолического шума Грехема—Стилла — признака высокой степени легочной гипертензии.
Существенное значение имеют бескровные методы исследования гемоди намики, по результатам которых можно судить о величине давления в легочной артерии:
- определение давления в системе легочной артерии по длительности фазы изометрического расслабления правого желудочка, определяемой во время синхронной записи ЭКГ, ЦКГ и флебограммы яремной вены или кинетокардиограммы;
- реопульмонография (наиболее простой и доступный для поликлинических условий метод), позволяющая по изменению апикально-базального градиента судить о нарастании гипертензии малого круга кровообращения.
В последние годы появились новые инструментальные методы, которые используются для ранней диагностики легочного сердца к ним относятся импульсная допплеркардиография, магнитно-резонансная томография и радионуклидная вентрикулография.
Самым достоверным способом выявления легочной гипертензии является измерение давления в правом желудочке и в легочной артерии с помощью катетера (в покое у здоровых людей верхний предел нормального систолического давления в легочной артерии равен 25—30 мм рт. ст.) Однако этот метод не может быть рекомендован как основной, так как его использование возможно лишь в специализированном стационаре.
Нормальные показатели систолического давления в легочной артерии в покое не исключают диагноза ЛС. Известно, что уже при минимальных физических нагрузках, а также при обострении бронхолегочной инфекции и усилении бронхиальной обструкции оно начинает повышаться (выше 30 мм рт. ст.) неадекватно нагрузке. При компенсированном ЛС венозное Давление и скорость кровотока остаются в пределах нормы.
Декомпенсированное легочное сердце
Диагностика декомпенсированного ЛС, если имеются несомненные признаки правожелудочковой недостаточности, является несложной. Начальные стадии сердечной недостаточности при ЛС диагностировать затруднительно, так как ранний симптом сердечной недостаточности — одышка — не может служить подспорьем в данном случае, поскольку существует у больных ХНЗЛ как признак дыхательной недостаточности задолго до развития сердечной недостаточности.
Вместе с тем анализ динамики жалоб и основных клинических симптомов позволяет обнаружить начальные признаки декомпенсации ЛС.
На I этапе диагностического поиска выявляется изменение характера одышки: она становится более постоянной, меньше зависит от погоды. Увеличивается частота дыханий, но выдох не удлиняется (удлиняется лишь при бронхиальной обструкции). После кашля интенсивность и длительность одышки возрастают, она не уменьшается после приема бронхо-дилататоров. Одновременно нарастает легочная недостаточность, достигая III степени (одышка в покое). Прогрессирует утомляемость и снижается трудоспособность, появляются сонливость и головные боли (результат гипоксии и гиперкапнии).
Больные могут жаловаться на боли в области сердца неопределенного характера. Происхождение этих болей достаточно сложно и объясняется сочетанием ряда факторов, в том числе метаболическими нарушениями в миокарде, гемодинамической перегрузкой его при легочной гипертензии, недостаточным развитием коллатералей в гипертрофированном миокарде.
Иногда боли в сердце могут сочетаться с выраженным удушьем, возбуждением, резким общим цианозом, что характерно для гипертонических кризов в системе легочной артерии. Внезапный подъем давления в легочной артерии объясняется раздражением барорецепторов правого предсердия, повышенным давлением крови в правом желудочке.
Жалобы больных на отеки, тяжесть в правом подреберье, увеличение размеров живота при соответствующем (чаще всего хроническом) легочном анамнезе позволяют заподозрить декомпенсированное ЛС.
На II этапе диагностического поиска выявляется симптом постоянно набухших шейных вен, так как после присоединения к легочной еще и сердечной недостаточности шейные вены набухают не только на выдохе, но и на вдохе. На фоне диффузного цианоза (признак легочной недостаточности) развивается акроцианоз, пальцы и кисти рук становятся холодными на ощупь. Отмечаются пастозность голеней, отеки нижних конечностей.
Появляется постоянная тахикардия, причем в покое этот симптом более выражен, чем при нагрузке. Определяется выраженная эпигастральная пульсация, обусловленная сокращениями гипертрофированного правого желудочка. При дилатации правого желудочка может развиться относительная недостаточность предсердно-желудочкового клапана, что обусловливает появление систолического шума у мечевидного отростка грудины. По мере развития сердечной недостаточности тоны сердца становятся глухими. Возможно повышение АД вследствие гипоксии.
Следует помнить об увеличении печени как раннем проявлении недостаточности кровообращения. Печень может выступать из-под края реберной дуги у больных с эмфиземой и без признаков сердечной недостаточности. При развитии сердечной недостаточности в начальных стадиях выявляется увеличение преимущественно левой доли печени, пальпация ее чувствительна или болезненна. По мере нарастания симптомов декомпенсации выявляется положительный симптом Плеша.
Асцит и гидроторакс наблюдаются редко и, как правило, при сочетании ЛС с ИБС или гипертонической болезнью II—III стадии.
III этап диагностического поиска имеет меньшую значимость в диагностике декомпенсированного ЛС.
Рентгенологические данные позволяют выявить более выраженное увеличение правых отделов сердца и патологию легочной артерии:
1) усиление сосудистого рисунка корней легких при относительно «светлой периферии»;
2) расширение правой нисходящей ветви легочной артерии — важнейший рентгенологический признак легочной гипертензии; 3) усиление пульсации в центре легких и ослабление ее в периферических отделах.
На ЭКГ — прогрессирование симптомов гипертрофии правых желудочка и предсердия, часто блокада правой ножки предсердно-желудочкового пучка (пучка Гиса), нарушения ритма (экстрасистолы).
При исследовании гемодинамики обнаруживают нарастание давления в легочной артерии (выше 45 мм рт. ст.), замедление скорости кровотока, повышение венозного давления. Последнее у больных ЛС свидетельствует о присоединении сердечной недостаточности (этот симптом не является ранним).
В анализах крови могут выявляться эритроцитоз (реакция на гипоксию), повышение показателя гематокрита, увеличение вязкости крови, в связи с чем СОЭ у таких больных может оставаться нормальной даже при активности воспалительного процесса в легких.
[divider top=»1″]