Ишемическая болезнь сердца
ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА
СТЕНОКАРДИЯ
Впервые термин “стенокардия” ввел Гервердем (стенозис-узкий) — грудная жаба.
Возникновение стенокардии связано с кратковременной преходящей ишемией миокарда. Стенокардия один из вариантов болевого течения ИБС. В понятие ИБС, кроме стенокардии, входят еще инфаркт миокарда и атеросклеротический кардиосклероз. Выделяют 2 фактора:
1) Потребность миокарда в кислороде;
2) Снабжение кислородом (или приток кислорода).
Между этими двумя факторами в норме существует динамическое равновесие. Потребность миокарда в кислороде зависит от:
а) ЧСС, напряжения стенки левого желудочка, т.е. от силы сердечных сокращений, контрактильности миокарда;
б) от уровня катехоламинов, особенно норадреналина.
Потребность миокарда в кислороде регулируется и обеспечивается коронарным кровоснабжением:
при снижении уровня кислорода в миокарде (снижение его концентрации или легкая гипоксия миокарда) от АМФ отщепляется фосфатная группа, в результате чего образуется аденозин. Аденозин является “местным” гормоном, он расширяет сосуды и увеличивает тем самым доставку кислорода к миокарду. Это основной путь.
в прекапиллярах расположены особые рецепторы, которые возбуждаются при снижении уровня кислорода в крови коронарных артерий. Эффект — расширение венечных артерий.
ИБС и стенокардия возникает тогда, когда коронарный кровоток (то есть коронарные артерии в узком смысле) не может восполнить потребность миокарда в кислороде. Недостаточная доставка кислорода, несоответствие потребности миокарда в кислороде и возможностей его доставки и лежат в основе стенокардии. Причина нарушения коронарного кровотока, снижения его возможностей, в большинстве случаев связана с органическим поражением венечных артерий: чаще всего (92%) атеросклероз; реже васкулиты: ревматические, сифилитические, при коллагенозах (узелковый периартериит); иногда функциональные нарушения гемодинамики: артериальные пороки сердца, стенокардия при тиреотоксикозе; в редких случаях стенокардия возможна при ГБ.
Патогенез атеросклероза:
Происходит нарушение двух механизмов:
1. Нарушение метаболизма; прежде всего это относится к нарушению обмена липидов. Происходит повышение содержания холестерина, триглицеридов, жирных кислот (ПЭЖК), уменьшается содержание фосфолипидов в крови.
Альфа-липопротеиды — прочные соединения холестерина + триглицеридов + белков.
Непрочные соединения: бета-липопротеиды и пребета-липопротеиды.
Липопротеиды, вступив в сосудистую стенку, очень быстро расщепляются, и освобождающийся при этом холестерин и триглицериды оказывают повреждающее атерогенное действие. При атеросклерозе увеличивается содержание непрочных липопротеидов — бета и пребета — за счет уменьшения альфа-липопротеидов. В зависимости от характера нарушения липидного обмена (что преобладает), выделены 5 групп гиперлипидемии. Особенно патогенным действием обладают 2 и 3 типы — с преобладанием бета и пребета липопротеидов. Определенную роль играет также увеличение эстерефицированных жирных кислот, которые идут на синтез холестерина и триглицеридов, а также снижают чувствительность тканей к инсулину, что уменьшает превращение глюкозы в гликоген, повышается гипергликемия и присоединяется нарушение углеводного обмена. Нарушается также и белковы обмен (связь белков с липидами).
2. Нарушение проницаемости самой сосудистой стенки, то есть ее морфологические нарушения. Повышение проницаемости связано с:
а) увеличением содержания кислых мукополисахаридов;
б) нарушением микроциркуляции в самой сосудистой стенке: происходит повышение ее проницаемости. Причина нередко лежит в увеличении содержания местных гормонов, например, брадикинина, что приводит к увеличению уровня катехоламинов.
Определенная роль в патогенезе атеросклероза принадлежит увеличению ферментативной активности самой сосудистой стенки, в частности, эластазы, что приводит к нарушению эластического каркаса стенки сосуда. Дополнительным фактором может быть также повышение внутрисосудистого давления (АД) — ишемический повреждающий фактор.
Этиология атеросклероза:
Этиологическую роль в возникновении атеросклероза играют:
— возраст; максимум заболеваемости атеросклерозом приходится на возраст старше 5О лет. С увеличением возраста повышается активность эластазы, содержание кислых мукополисахаридов, увеличивается синтез и расщепление холестерина.
— пол. у мужчин атеросклероз возникает раньше и чаще, напротив, женские половые гормоны задерживают образование бета-липопротеидов и увеличивают альфа-липопротеидов.
— никотиновая интоксикация: действует на проницаемость сосудов, т.к. при этом резко увеличивается выброс адреналина, увеличивается повреждение.
— генетическая предрасположенность. 2 и 3 типы нарушения липидного обмена, чаще встречаются в семьях с ГБ, ИБС, но только 2-й тип наследуется по законам Менделя.
— отрицательные психоэмоциональные воздействия: увеличивается содержание катехоламинов в крови.
— особенности личности: патологически самолюбивые, мнительные, агрессивные и т.д.
— неумеренность в питании: калорийность пищи должна строго соответствовать потребностям организма, а не руководствоваться аппетитом.
— малоподвижный образ жизни: чем активнее образ жизни, тем совершеннее коллатерали и другие механизмы компенсации.
— существуют заболевания, которые ускоряют развитие атеросклероза:
1) все виды артериальной гипертензии,
2) сахарный диабет,
3) подагра,
4) ожирение,
5) гипотиреоз.
Выделяются также факторы риска атеросклероза: определение отклонения клинических, биохимических показателей, вредные привычки, сопутствующие заболевания, которые значительно увеличивают вероятность возникновения атеросклероза; основные: артериальная гипертензия, гиперхолистеринемия, никотиновая интоксикация.
Дополнительные: ожирение —> сахарный диабет, малоподвижный образ жизни —> подагра.
Клинические проявления атеросклероза:
1. ИБС.
2. Ишемическая болезнь головного мозга.
3. Ишемия почечных артерий.
4. Ишемия нижних конечностей.
Среди всех проявлений атеросклероза на первом месте — ИБС.
Клиника стенокардии:
Боли за грудиной сжимающего, давящего характера, длительностью до 15 мин, реже до 3О мин. Болевые ощущения иррадиируют в нижнюю челюсть, под левую лопатку, левую руку, то есть вверх и чаще всего влево. Приступы болей чаще всего возникают при физической или эмоциональной нагрузке, сопровождаются страхом смерти, скованностью больного, ощущением нехватки воздуха. Иногда больные испытывают неприятное ощущение не в области сердца, а в местах иррадиации болевых ощущений. Провокаторами болей могут быть: физическая нагрузка, эмоциональная нагрузка, холодная погода, прием пищи, состояние покоя, особенно в положении лежа ночью.
Выделяют:
— стенокардию напряжения,
— стенокардию покоя (сборная группа, которую объединяет возникновение приступов в покое). Приступы возникают чаще ночью. Причины: ночью повышается тонус вагуса, происходит снижение АД и коронарного кровотока соответственно. При этом бывает достаточно встать в постели, и приступ проходит. Неприятные сновидения; при этом увеличивается активность симпатической нервной системы, в крови увеличивается содержание адреналина, растет уровень катехоламинов в сердечной мышце.
При переходе из вертикального положения в горизонтальное увеличивается венозный возврат к сердцу, а следовательно, и нагрузка на сердце. При этом стенокардия часто связана с сердечной недостаточностью, применяют соответственно сердечные гликозиды.
Встречается также стенокардия Принцметалла: для нее характерны длительные боли, приступ затягивается до 3О мин. Возникновение приступа связано со спазмом коронарных артерий, имеющих атеросклеротические бляшки, такая форма стенокардии часто является предвестником смерти, нередко сопровождается нарушением ритма, расстройствами сердечной деятельности. На ЭКГ находят изменения, характерные для инфаркта миокарда: смещение сегмента Т вверх, а не вниз, как при обычной стенокардии. Однако после приступа ЭКГ возвращается к норме.
Может быть также рефлекторная стенокардия, возникающая при патологии близлежащих органов: при гриппах, язвенной болезни, холециститах и т.д.
Стенокардия длительностью от 3 до 5 мин, возникающая только в определенных ситуациях, называется стабильной. Другой вид стенокардии — нестабильная: возникает тогда, когда приступы теряют характерную цикличность, типичность; их длительность до 1О-15 мин. Могут возникать в непревычных ранее ситуациях. Нестабильная стенокардия является предвестником инфаркта миокарда или внезапной смерти от фибрилляции желудочков. При острой коронарной недостаточности, в отличие от инфаркта миокарда, нет характерных для него изменений крови и ЭКГ, а в отличие от стенокардии, приступ боли некупируемый, длительный и атипичный — за ним обычно лежит не патология сердца, а патология других органов. Характерны боли ноющего, колющего характера.
Диагностика стенокардии
Должна основываться на тщательном анамнезе, т.к. вне приступа объективные данные могут отсутствовать.
Во время приступа: скованность, испуганный вид больногож тахикардия и другие нарушения ритма; повышение АД; зона гиперстезии над верхушкой сердца; ЭКГ: изменение сегмента ST и зубца Т (то есть конечной части желудочкового комплекса), сегмент ST снижен, зубец Т сглаженный, изонейтральный или отрицательный.
Проба с физической нагрузкой проводится на велоэргометре. По ВОЗ проба считается положительной, если происходит снижение сегмента ST ниже изолинии, не менее, чем на 2 мм. Если изменения ЭКГ после нагрузки напоминают таковые при инфаркте миокарда — это стенокардия Принцметалла.
Метод аортографии. Очень информативен, но не безвреден. Дает представление о генерализованности и выраженности патологических изменений. Используется обычно в предоперационном периоде, если ставится вопрос о необходимости оперативного лечения, так как стенокардия нередко связана с атеросклерозом, делают соответствующие биохимические исследования.
Дифференциальный диагноз:
Невроз сердца (неврастения с преимущественным поражением сердца). Неврозом чаще всего страдают молодые женщины, но бывает и в климактерическом периоде. Характерны боли в области верхушки сердца, а не за грудиной. Боли ноющие, колющие, тупые, а при стенокардии жгучие. Стенокардия возникает в момент физической или эмоциональной нагрузки, при неврозе боли в покое или после нагрузки. При неврастении много других жалоб, при стенокардии одна. При стенокардии часто встречаются нарушения ритма (тахикардия), при неврастении часто вообще нет объективных данных, то есть имеет место расхождение обилия жалоб и скудной объективной симптоматики. Раньше поэтому неврастению называли “большой притворщицей”.
Остеохондроз
Сейчас встречается часто, особенно после 4О лет. Патогенез болевого синдрома связан с ущемлением корешков нервов, это вторичная невралгия. Боли часто связаны с определенными движениями: повороты головы, смена позы и др. Боль при остеохондрозе часто опоясывающего характера, нередко распространяется по межреберьям. Характерна большая длительность болей: до 1 часа и более. Боли более резкие, чем при стенокардии, не снимаются нитроглицерином, но снимаются анальгетиками. Характерна болезненность в точке Ваале по передней подмышечной линии, где ближе всего к поверхности проходят корешки нервов.
Диафрагмальная грыжа
Боли связаны с количеством принятой пищи, а также с положением больного: чаще всего возникают в положении лежа или если больной после еды остается сидеть за столом. Часто бывает отрыжка. При перкуссии сердца находят высокий тимпанит. Информативно рентгенологическое исследование.
Высокая язва желудка
Боли возникают сразу или через один и тот же промежуток времени после еды, локальная болезненность над областью желудка; помогает рентгенологический метод.
Инфаркт миокарда
(см. далее)
Стенокардию необходимо также дифференцировать с сифилитическим аортитом.
Лечение
Необходимо немедленно прервать приступ стенокардии.
Нитроглицерин — более мощного и быстродействующего препарата пока нет. Применяют 1% спиртовой раствор на кусочке сахара под язык или таблетку О,ООО5.
Валидол — при легком течении, а также при пульсирующей головной боли; когда больные плохо переносят нитроглицерин.
Механизм действия нитроглицерина: коронародилятация, уменьшение периферического сопротивления сосудов большого круга кровообращения; уменьшаются венозный возврат к сердцу, сердечный выброс и сила сердечных сокращений, укорачивается период изгнания крови. Все это приводит к гемодинамической разгрузке сердца, уменьшает потребность миокарда в кислороде, рационально перераспределяет коронарный кровоток в сторону улучшения питания ишемизированного уччастка, в частности субэпикардиальных отделов.
Лечение в межприступный период
1. Коронарорасширяющие препараты:
Папаверин — таб. О,О4; амп. 1% 1,О, 2% 2,О. Применяют внутрь по О,О4-О,О8 * 3-4 раза в день или п/к, в/м. Парентерально вводят при приступах.
Карбахромен (интеркордин, интенсаин) таб. О,О75 и О,О15 увеличивает коронарный кровоток, при длительном применении способствует развитию коллатералей. Применяют по 2 таб. * 3 раза в день.
Дипиридамол (курантил, персантит) таб. О,О25 и О,О75; амп. О,5% 2,О. Понижает сопротивление коронарных артерий, увеличивая образование аднозина, но может вызвать феномен “обкрадывания” ишемизированного участка. Также тормозит агрегацию тромбоцитов и тем самым улучшает микроциркуляцию в миокарде. По 2 таб. * 3 раза в день.
Эуфиллин таб. О,1 и О,15; амп. 2,4% 1О,О в/в. Препарат, наряду с расширением коронаров, значительно увеличивает работу сердца и повышает потребность миокарда в кислороде — это злокачественный коронародилятатор. Назначают только по специальным показаниям: при сопутствующей сердечной или бронхиальной астме, сопровождающейся бронхоспазмом, при легочно-сердечной недостаточности.
Но-шпа таб. О,О4; амп.2% 2,О. Применяют как и папаверин при начальных стадиях стенокардии, по 1-2 таб. * 2 р. в день, при приступах вводят парентерально.
Дитринин О,О8 используется
Лидофлазин О,О6 реже при легких
Дифрил О,О6 приступах
Группа глицеринов пролонгированного действия: Сустак-Форте 6,4 мг, Сустак-Митте 2,6 мг Нитронг 6,5 мг
N 1ОО Тринитролонг 3,О мг
Препараты данной группы назначают 2 раза и более в день внутрь, таблетку обязательно глотать целиком, не разжевывая.
Группа нитратов (уменьшает приток крови к сердцу): Эринит О,О1 Нитросорбит О,О1 Положительный эффект при назначении коронарорасширяющих средств наблюдается примерно у 5О% больных. Препараты этой группы назначают как фоновую терапию в комплексе с другими препаратами.
2. Антагонисты кальция: выделены из группы коронарорасширяющих средств. Благодаря специфическому антагонизму к кальцию, уменьшают потребность миокарда в кислороде, препятствуют проникновению кальция внутрь миофибрилл.
Верапамил (изоптин) таб.О,О4 и О,О8; амп. О,25% 2,О. Суточная доза 16О мг. Обладает отрицательным миотропным действием. Уменьшает АД, увеличивает коронарный кровоток. Обладает также антиаритмической активностью. Применяют при редких формах стенокардии, особенно при сочяетании ее с предсердной экстрасистолией и тахикардией.
Нифедипин (аджат, коринфар, инфедипин) драже 1О мг. В отличие от изоптина, мало выражена антиаритмическая активность. Внутрь по 1-2 таб * 3 раза в день. Показания те же + стенокардия Принцметалла.
3. Бета-адреноблокаторы: обладают отрицательным миотропным действием; неселективные бета-блокаторы уменьшают сердечный выброс и потребление миокардом кислорода. Терапия должна быть длительной, в течение многих месяцев. Если лечение внезапно отменить, стенокардия принимает нестабильное течение, может наступить инфаркт миокарда или смерть.
Анаприлин (обзидан, индерал, пропранолол) таб.О,О1 и О,О4; амп. О,1% 1,О. имеет короткий период полувыведения, поэтому препарат распределяют в течение дня (продолжительность действия 4 часа). Суточная доза 4О-6О мг. Максимум эффекта наступает через 1 час, поэтому принимать за час до предполагаемой нагрузки, натощак. Противопоказан при бронхиальной астме, выраженной брадикардии, нарушении ритма и проводимости.
Талинолол драже 5О мг; амп. 1О мг. Является кардиоселективным бета-адреноблокатором, так как не влияет на бета-2 рецепторы бронхиального аппарата. Обладает антиаритмической активностью. Противопоказан только при нарушении проводимости. Внутрь 1-3 драже * 3 раза в день.
Противопоказанием к назначению бета-адреноблокаторов является также сердечная недостаточность, т.к. препараты обладают отрицательным инотропным действием. Целесообразной является комбинация бета-адреноблокаторов с нитратами пролонгированного действия, что дает положительный эффект в 8О% случаев. Кроме того, такая терапия ведет к улучшению течения стенокардии.
4. Препараты, ослабляющие адренергическое действие на сердце.
Амиодарон (кордарон) таб.О,2; амп. 15О мг. Назначают с ударной дозы 2ОО мг * 3 раза в день (для достижения эффекта насыщения), далее переходят на поддерживающую дозу 2ОО мг в сутки. Обладает противоаритмической активностью, увеличивает коронарный кровоток. Противопоказан при брадикардии, нарушениях проводимости и при бронхиальной астме.
5. Если стенокардия сопровождается сердечной недостаточностью, то назначают сердечные гликозиды, что ведет к более экономному расходованию миокардом кислорода.
6. Антигипоксанты: ГЛИО-6 (глио-сиз), капсулы по 1ОО мг; амп. по 1ОО мг. Вызывает активацию анаэробных процессов в миокарде и угнетает аэробные, т.е. переводит метаболизм миокарда на более экономный путь.
7. Анаболические средства:
Ретаболил 5% 1,5 в масле 1 раз в неделю в/м.
Нераболил 1% 1,О в масле — “ —
Нерабол (метандростенолон) таб. О,ОО1 и О,О5.
Калия оротат таб. О,5.
8. Средства антибрадикининового действия:
Продектин (пармидин, ангинин) таб. Снижает реакцию на брадикинин, замедляет агрегацию тромбоцитов. Давать длительное время.
Трентал.
9. Антитиреоидные средства: с проявлением бета-адреноблокаторов используют крайне редко.
Кроме медикаментозного лечения используют хирургическое лечение — прямую реваскуляризацию миокарда. Показание: тяжелая, не поддающаяся медикаментозному лечению стенокардия Применяют также тренировки с физической нагрузкой, которые способствуют образованию коллатералей, улучшают толерантность миокарда к нагрузке. Также бросить курить, сбросить лишний вес.
.1О. Антикоагулянты применяют при острой ситуации: Курантил, Аспирин, Гепарин.
Primary Menu
РЕФЕРАТ
«Ишемическая болезнь сердца»
ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА.
Ишемическая болезнь сердца (син. коронарная болезнь) — патология сердца, в основе которой лежит поражение миокарда, обусловленное недостаточным его кровоснабжением в связи с атеросклерозом и возникающими обычно на его фоне тромбозом или спазмом венечных (коронарных) артерий сердца. Понятие «ишемическая» болезнь сердца” является групповым. Оно объединяет как острые, так и хронические патол. состояния, в т. ч. рассматриваемые как самостоятельные нозологические формы, в основе к-рых лежит ишемия и вызванные ею изменения миокарда (некроз, дистрофия, склероз), но лишь в тех случаях, когда ишемия обусловлена анатомическим или функциональным сужением просвета венечных артерий, этиологически связанным с атеросклерозом, либо причина несоответствия коронарного кровотока метаболическим потребностям миокарда не известна. Патол. состояния, обусловленные ишемией миокарда вследствие неатеросклеротического поражения венечных артерий (напр. при ревматическом коронари-те, диффузных заболеваниях соединительной тканы, септическом эндокардите, паразитарных поражениях, амилоидозе, травмах и опухолях сердца, кардиомиопатшис) или ишемией некоронарного генеза (напр. при стенозе устья аорты, недостаточности аортального клапана), к ишемической болезни сердца не относятся и рассматриваются как вторичные синдромы в рамках соответствующих нозол. форм.
Судьба больных И. б. с. составляющих существенную часть контингента, наблюдаемого врачами поликлиник, во многом зависит от адекватности проводимого амбулаторного лечения, от качества и своевременности диагностики тех клин. форм болезни, к-рые требуют оказания больному неотложной помощи или срочной госпитализации.
Этиология и патогенез ишемической болезни сердца в общем совпадают с этиологией и патогенезом атеросклероза. Однако при локализацией атеросклеротических изменения (коронарные артерии) и своеобразием физиологии миокарда (его функционирование возможно только при непрерывной доставке кислорода и питательных веществ с коронарным кровотоком), а также с различиями формирования отдельных клин. форм И. б. с.
На основании многочисленных клинических, лабораторных и эпидемиологических исследований доказано, что развитие атеросклероза, в т. ч. венечных артерий, сопряжено с образом жизни, наличием у индивидуума нек-рых особенностей обмена веществ и заболеваний или патол. состояний, к-рые в совокупности определяют как факторы риска И. б. с. Самыми значительными из таких факторов риска являются гиперхолестеринемия, низкое содержание в крови -холестерина, артериальная гипертензия, курение, сахарный диабет, ожирение, наличие И. б. с. у близких родственников. Вероятность заболевания И. б. с. повышается при комбинации двух, трех и более перечисленных факторов риска у одного человека, особенно при малоподвижном образе жизни.
Для врача, определяющего характер и объем профилактических и терапевтических вмешательств, важны как распознавание факторов риска на индивидуальном уровне, так и сравнительная оценка их значимости. В первую очередь необходимо выявление атерогенной дислипопротеинемии хотя бы на уровне обнаружения гиперхолестеринемии . Доказано, что при содержании холестерина в сыворотке крови от З.й— 5,2 ммоль/л риск смерти от И. б. с. сравнительно невелик. Число случаев смерти от И. б. с. в течение ближайшего года возрастает от 5 случаев на 1000 мужчин при уровне холестерина в крови 5,2 ммоль/л до 9 случаев при уровне холестерина в крови 6,2—6,5 ммоль/л и до 17 случаев на 1000 населения при уровне холестерина в крови 7,8 ммоль/л. Указанная закономерность характерна для всех людей в возрасте 20 лет и старше. Мнение о повышении границы допустимого уровня холестерина в крови у взрослых с увеличением возраста как нормальном явлении оказалось несостоятельным.
Гиперхолестеринемия относится к важным элементам патогенеза атеросклероза любых артерий; вопрос о причинах преимущественного формирования атеросклеротических бляшек в артериях того или иного органа (мозга, сердца, конечностей) или в аорте изучен недостаточно. Одной из возможных предпосылок образования стенозирующих атеросклеротических бляшек в венечных артериях может быть наличие мышечно-эластической гиперплазии их интимы (толщина ее может превышать толщину медии в 2—5 раз). Гиперплазию интимы венечных артерий, выявляемую уже в детском возрасте, можно отнести к числу факторов наследственной предрасположенности к ишемической болезни сердца.
Формирование атеросклеротической бляшки происходит в несколько этапов. Сначала просвет сосуда существенно не изменяется. По мере накопления липидов в бляшке возникают разрывы ее фиброзного покрова, что сопровождается отложением тромбоцитарных агрегатов, способствующих локальному отложению фибрина. Зона расположения пристеночного тромба покрывается вновь образованным эндотелием и выступает в просвет сосуда, суживая его. Наряду с липидофиброзными бляшками образуются почти исключительно фиброзные стенозирующие бляшки, подвергающиеся кальцинозу.
По мере развития и увеличения каждой бляшки, возрастания числа бляшек повышается и степень стенозирования просвета венечных артерий, во многом (хотя и необязательно) определяющая тяжесть клин. проявлений и течение И. б. с. Сужение просвета артерии до 50% часто протекает бессимптомно. Обычно четкие клин. проявления заболевания возникают при сужении просвета до 70% и более. Чем проксимальнее расположен стеноз, тем большая масса миокарда подвергается ишемии в соответствии с зоной васкуляризации. Наиболее тяжелые проявления ишемии миокарда наблюдаются при стенозе основного ствола или устья левой венечной артерии. Тяжесть проявлений И. б. с. может быть больше предполагаемой для установленной степени атеросклеротического стенозирования венечной артерии. В таких случаях в происхождении ишемии миокарда могут играть роль резкое повышение его потребности в кислороде, коронарный ангиоспазм или тромбоз, приобретающие иногда ведущее значение в патогенезе коронарной недостаточности, являющейся патофизиол. основой И. б. с. Предпосылки к тромбозу в связи с повреждением эндотелия сосуда могут возникнуть уже на ранних стадиях развития атеросклеротической бляшки, тем более что в патогенезе И. б. с. и особенно ее обострении, существенную роль играют процессы нарушения гемостаза, прежде всего активация тромбоцитов, причины к-рой установлены не полностью. Адгезия тромбоцитов, во-первых, является начальным звеном образования тромба при повреждении эндотелия или надрыва капсулы атеросклеротической бляшки; во-вторых, при ней высвобождается ряд вазоактивных соединений, таких как тромбоксан А;, тромбоци-тарный фактор роста и др. Тромбоцитарные микротромбозы и микроэмболии могут усугубить нарушения кровотока в стенозированном сосуде. Считают, что на уровне микрососудов поддержание нормального кровотока в значительной степени зависит от баланса между тромбоксаном и простациклином.
Значительное атеросклеротическое поражение артерий не всегда препятствует их спазму.
Изучение серийных поперечных срезов пораженных венечных артерий показало, что лишь в 20% случаев атеросклеротическая бляшка вызывает концентрическое сужение артерии, препятствующее функциональным изменениям ее просвета. В 80% случаев выявляется эксцентрическое расположение бляшки, при к-ром сохраняется способность сосуда и к расширению, и к спазму.
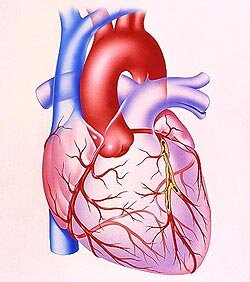
Патологическая анатомия. Характер изменений, обнаруживаемых при И. б. с. зависит от клин. формы болезни и наличия осложнений — сердечной недостаточности, тромбоза, тромбоэмболий и др. Наиболее выражены морфол. изменения сердца при инфаркте миокарда и постинфарктном кардиосклерозе. Общей для всех клин. форм И. б. с. является картина атеросклеротического поражения (или тромбоз) артерий сердца, обычно выявляемого в проксимальных отделах крупных венечных артерий. Чаще всего поражается передняя межжелудочковая ветвь левой венечной артерии, реже правая венечная артерия и огибающая ветвь левой венечной артерии. В нек-рых случаях обнаруживается стеноз ствола левой венечной артерии. В бассейне пораженной артерии часто определяются изменения миокарда, соответствующие его ишемии или фиброзу, характерна мозаичность изменений (пораженные участки соседствуют с непораженными зонами миокарда); при полной закупорке просвета венечной артерии в миокарде, как правило, находят постинфарктный рубец. У больных, перенесших инфаркт миокарда, могут быть обнаружены аневризма сердца, перфорация межжелудочковой перегородки, отрыв сосочковых мышц и хорд, внутрисердечные тромбы.
Четкого соответствия между проявлениями стенокардии и анатомическими изменениями в венечных артериях нет, однако показано, что для стабильной стенокардии более характерно наличие в сосудах атеросклеротических бляшек с гладкой, покрытой эндотелием поверхностью, в то время как при прогрессирующей стенокардии чаще обнаруживаются бляшки с изъязвлением, разрывами, формированием пристеночных тромбов.
Определение клинических форм. Для обоснования диагноза И. б. с. необходимо доказательно установить ее клин. форму (из числа представленных в классификации) по общепринятым критериям диагностики этого заболевания. В большинстве случаев ключевое значение для постановки диагноза имеет распознавание стенокардии или инфаркта миокарда — самых’ частых и наиболее типичных проявлений И. б. с.; другие клин. формы болезни встречаются” повседневной врачебной практике реже и их диагностика более трудна.
Внезапная смерть (первичная остановка сердца) предположительно связана с электрической нестабильностью миокарда. К самостоятельной форме И. б. с. внезапную смерть относят в том случае, если нет оснований для постановки диагноза другой формы И. б. с. или другой болезни. Напр. смерть, наступившая в ранней фазе инфаркта миокарда, не включается в этот класс и должна рассматриваться как смерть от инфаркта миокарда. Если реанимационные мероприятия не проводились или были безуспешными, то первичная остановка сердца классифицируется как внезапная смерть. Последняя определяется как смерть, наступившая в присутствии свидетелей мгновенно или в пределах 6 ч от начала сердечного приступа.
Стенокардия как форма проявления И. б. с. объединяет стенокардию напряжения, подразделяемую на впервые возникшую, стабильную и прогрессирующую, а также спонтан-ную стенокардию, вариантом к-рой является стенокардия Принцметала.
Стенокардия напряжения характеризуется преходящими приступами загрудинной боля, вызываемой физической или эмоциональной нагрузкой либо другими факторами, ведущими к повышению метаболических потребностей миокарда (повышение АД, тахикардия). В типичных случаях станокардии напряжения появившаяся во время физической или эмоциональной нагрузки загрудинная боль (тяжесть, жжение, дискомфорт) обычно иррадиирует в левую руку, лопатку. Довольно редко локализация и иррадиация болей бывают атипичнымн. Приступ стенокардии длится от 1 до 10 мив, иногда до 30 мин, но не более. Боль, как правило, быстро купируется после прекращения нагрузки или через 2—4 мин после сублингвального приема нитроглицерина.
Впервые возникшая стенокардия напряжения полиморфна по проявлениям и прогнозу • поэтому не может быть с уверенностью отнесена к разряду стенокардии с определенным течением без результатов наблюдения за больным в динамике. Диагноз устанавливается в период до 3 мес. со дня возникновения у больного первого болевого приступа. За это время определяется течение стенокардии: ее регрессирование, переход в стабильную либо прогрессирующую.
Диагноз стабильной стенокардии напряжения устанавливают в случаях устойчивого по течению проявления болезни в виде закономерного возникновения болевых приступов (или изменений ЭКГ, предшествующих приступу) на нагрузку определенного уровня за период не менее 3 мес. Тяжесть стабильной стенокардии напряжения характеризует пороговый уровень переносимой больным физической нагрузки, по к-рому определяют функциональный класс ее тяжести, обязательно указываемый в формулируемом диагнозе (см. Стенокардия).
Прогрессирующая стенокардия напряжения характеризуется относительно быстрым нарастанием частоты и тяжести болевых приступов при снижении толерантности к физической нагрузке. Приступы возникают в покое или при меньшей, чем раньше, нагрузке, труднее купируются нитроглицерином (нередко требуется повышение его разовой дозы), иногда купируются только введением наркотических анальгетиков.
Спонтанная стенокардия отличается от стенокардии напряжения тем, что болевые приступы возникают без видимой связи с факторами, ведущими к повышению метаболических потребностей миокарда. Приступы могут развиваться в покое без очевидной провокации, часто ночью или в ранние часы, иногда имеют циклический характер. По локализации, иррадиации и продолжительности, эффективности нитроглицерина приступы спонтанной стенокардии мало отличаются от приступов стенокардии напряжения. Вариантной стенокардией, или стенокардией Принцметала, обозначают случаи спонтанной стенокардии, сопровождающиеся преходящими подъемами на ЭКГ сегмента 8Т.
Инфаркт миокарда. Такой диагноз устанавливают при наличии клинических и (или) лабораторных (изменение активности ферментов) и электрокардиографических данных, свидетельствующих о возникновении очага некроза в миокарде, крупного или мелкого. Крупноочаговый (трансмуральный) инфаркт миокарда обосновывается патогномо-ничными изменениями ЭКГ или специфическим повышением активности ферментов в сыворотке крови (определенных фракций креатин-фосфокиназы, лактатдегидрогеназы и др.) даже при нетипичной клин. картине. Диагноз мелкоочагового инфаркта миокарда ставится при развивающихся в динамике изменениях сегмента 8Т или зубца Т без патол. изменений комплекса ОК8, но при наличии типичных изменений активности ферментов.
Постинфарктный кардиосклероз. Указание на постинфарктный кардиосклероз как осложнение И. б. с. вносят в диагноз не ранее чем через 2 мес. со дня возникновения инфаркта миокарда. Диагноз постинфарктного кардиосклероза как самостоятельной клин. формы И. б. с. устанавливают в том случае, если стенокардия и другие предусмотренные классификацией формы И. б. с. у больного отсутствуют, но имеются клинические и электрокардиографические признаки очагового склероза миокарда (устойчивые нарушения ритма, проводимости, хрон. сердечная недостаточность, признаки рубцо-вых изменений миокарда на ЭКГ). Если в отдаленном периоде обследования больного электрокардиографические признаки перенесенного инфаркта отсутствуют, то диагноз может быть обоснован данными мед. документации, относящейся к периоду острого инфаркта миокарда. В диагнозе указывается на наличие хрон. аневризмы сердца, внутренних разрывов миокарда, дисфункции папиллярных мышц сердца, внутрисердечного тромбоза, определяется характер нарушений проводимости и сердечного ритма, форма и стадия сердечной недостаточности.
Аритмическая форма ишемической болезни сердца, сердечная недостаточность как самостоятельная форма ишемической болезни сердца. Диагноз первой формы в отличие от аритмий сердца, сопровождающих стенокардию, инфаркт миокарда или относящихся к проявлениям кардиосклероза, а также диагноз второй формы устанавливают в тех случаях, когда соответственно. аритмия сердца или признаки левоже-лудочковой сердечной недостаточности (в виде приступов одышки, сердечной астмы, отека легких) возникают как эквиваленты приступов стенокардии напряжения или спонтанной стенокардии. Диагностика этих форм трудна и окончательно формируется на основании совокупности результатов электрокардиографического исследования в пробах с нагрузкой или при мониторном наблюдении и данных селективной коронарографии.
Диагноз основывается на анализе прежде всего клин. картины, к-рый дополняется электрокардиографическими исследованиями, нередко вполне достаточными для подтверждения диагноза, а при подозрении на инфаркт миокарда также определением активности ряда ферментов крови и другими лабораторными исследованиями. В трудных диагностических случаях и при необходимости детализировать особенности поражения сердца и венечных артерий применяют специальные методы электрокардиографического (в пробах с нагрузкой, введением фармакол. средств и др.) и иные виды исследований, в частности эхокардиографию, контрастную и радионуклидную вентри-кулографию, сцинтиграфию миокарда и единственный достоверный метод прижизненного выявления стеноза венечных артерий — селективную коронарографию.
Электрокардиография относится к высокоинформативным методам диагностики основных клин. форм И. б. с. Изменения ЭКГ в виде появления патол. зубцов О или 08 в совокупности с характерной динамикой сегмента 8Т и зубца Т в первые часы и дни (см. Электрокардиография) по существу являются патогномоничными признаками крупноочагового инфаркта миокарда, и их наличие может быть обоснованием диагноза при отсутствии типичных клин. проявлений. Относительно специфичными при их оценке в динамике являются также изменения сегмента 8Т и зубца Т при мелкоочаговом инфаркте и ишемии миокарда, как сопровождающейся, так и не сопровождающейся приступом стенокардии. Однако достоверность связи этих изменений именно с ишемией, а не с другими патол. процессами в миокарде (воспалением, некоронарогенными дистрофиями и склерозом), при к-рых они также возможны, значительно выше при их совпадении с приступом стенокардии или возникновением во время физической нагрузки. Поэтому при всех клин. формах И. б. с. диагностическая ценность электрокардиографических исследований повышается применением нагрузочных и фармакол. проб (при остром инфаркте миокарда нагрузочные пробы не применяются) или обнаружением преходящих (что характерно для кратковременной ишемии) изменений ЭКГ и нарушений сердечного ритма с помощью холтеровского мониторирования. Из нагрузочных проб наиболее распространены велоэргометрическая проба с дозируемой нагрузкой, используется как в стационарах, так и в поликлинике, и чреспищеводная электрическая стимуляция сердца, применяемая в стационарах. Фармакол. пробы используют реже, а холтеровское мониторирование ЭКГ становится все более значимым для диагностики И. б. с. в амбулаторных условиях.
Велоэргометрическая проба состоит в непрерывной регистрации ЭКГ во время вращения больным педалей устройства, имитирующего велосипед и позволяющего ступенеобразно изменять уровень нагрузки и соответственно величину совершаемой больным в единицу времени работы, измеряемую в ваттах. Проба прекращается при достижении у больных так наз. субмаксимальной частоты сердечных сокращений (соответствующей 75% от считающейся максимальной для данного возраста) или досрочно —: на основании жалоб больного либо в связи с появлением патол. изменений на ЭКГ. На возникновение ишемии миокарда при проведении пробы указывает горизонтальное или косо нисходящее снижение (депрессия) сегмента 8Т не менее чем на 1 мм от исходного уровня. Сразу же после прекращения нагрузки сегмент 8Т, как правило, возвращается к исходному уровню; задержка этого процесса характерна для больных с тяжелой коронарной патологией. Величина переносимой больным (пороговой) нагрузки при велоэргометрической пробе обратно пропорциональна степени коронарной недостаточности, функциональному классу тяжести стенокардии; чем меньше эта величина, тем большую тяжесть поражения коронарного русла можно предполагать.
Чреспищеводная электрическая стимуляция сердца, с помощью к-рой достигается различная степень учащения сердечных сокращений, по сравнению с велоэргометрией считается более кардиоселективным видом нагрузки. Она показана больным, к-рым проведение проб с общей физической нагрузкой по разным причинам невозможно. Наиболее специфичным критерием положительной пробы является снижение сегмента 8Т (не менее чем на 1 мм) в первом комплексе ЭКГ после прекращения стимуляции.
Фармакол. пробы, основанные на изменениях ЭКГ, таких же, как при физической нагрузке, но под влиянием различных фармакол. средств, способных вызвать преходящую ишемию миокарда, применяют для уточнения роли отдельных патофизиол. механизмов в происхождении ишемии. Патол. смещение на ЭКГ сегмента 8Т в пробе с дипиродомолом характерно для связи ишемии с феноменом так наз. межкоронарного обкрадывания, а в пробе с изопроте-ренолом (стимулятором -адренорецепторов) — с повышением метаболических потребностей миокарда. Для патогенетической диагностики спонтанной стенокардии в особых случаях используют пробу с эргометрином, способным провоцировать спазм венечных артерий.
Метод холтеровского мониторирования ЭКГ позволяет зарегистрировать преходящие аритмии, смещение сегмента 8Т и изменения зубца Т в разных условиях естественной деятельности обследуемого (до и после еды, во время сна, при нагрузке и т. д.) и выявить тем самым болевые и безболевые эпизоды преходящей ишемии миокарда, установить их число, продолжительность и распределение в течение суток, связь с физической нагрузкой или другими провоцирующими факторами. Метод особенно ценен для диагностики спонтанной стенокардии, не провоцируемой физической нагрузкой (рис. 1).
Эхокардиография и контрастная или радионуклидная вентрикулография имеют преимущества при диагностике связанных с ишемической болезнью сердца морфол. изменений левого желудочка сердца (аневризмы, дефекты перегородки и др.) и снижения его сократительной функции (по уменьшению фракции выброса, увеличению диастолического и конечного систолического объемов), в т. ч. для выявления локальных нарушений сократимости миокарда в зонах ишемии, некроза и рубцов. С помощью эхокардиографии определяют ряд форм патологии сердца, в т. ч. его гипертрофию, многие пороки сердца, кирдиомиопатии, с к-рыми И. б. с. иногда приходится дифференцировать.
Сцинтиграфия миокарда с использованием Тc применяют для обнаружения зон нарушенной перегрузки, видимых на сцинтиграммах как дефект накопления радио-нуклида в миокарде. Метод наиболее информативен в сочетании с проведением нагрузочных или фармакол. проб (велоэргометрии, чреспи-щеводной электрокардиостимуляции, пробы с дипиридамолом). Появление или расширение зоны гипоперфузии миокарда при проведении нагрузочной пробы считается высокоспецифичным признаком стенозирования венечных артерии. Этот метод целесообразно использовать для диагностики И. б. с. в тех случаях, когда динамику ЭКГ под влиянием физической нагрузки трудно оценить на фоне выраженных исходных изменений, напр. при блокаде ножек пучка Гиса.
Сцинтиграфию миокарда с Тс-пирофосфатом применяют для выявления очага некроза (инфаркта) миокарда, определения его локализации и размеров. Показано, что патол. накопление радионуклида, имеющее диффузный характер, возможно и при тяжелой ишемии миокарда. Связь этого феномена с ишемией доказывается тем, что после успешного аортокоронарного шунтирования радионуклид перестает накапливаться в миокарде.
Коронарная ангиография дает наиболее достоверную информацию о патол. изменениях в коронарном русле и является обязательной в случаях определения показаний к хирургическому лечению И. б. с. (см. Корона-рография). Метод позволяет выявлять стенозирующие изменения в венечных артериях сердца, их степень, локализацию и протяженность, наличие аневризм и внутрикоронарных тромбов (так наэ. осложненные бляшки), а также развитие коллатералей. При использовании специальных провокационных проб удается выявить спазм крупных венечных артерий. У нек-рых больных с помощью коронарографии можно определить аномальное (“ныряющее”) расположение левой передней межжелудочковой ветви в толще миокарда, пучок к-рого перекидывается через сосуд, образуя своеобразный мышечный мостик. Наличие такого мостика может приводить к ишемии миокарда из-за сдавления внутримиокардиального сегмента артерии.
Дифференциальная диагностика проводится между И. б. с. и теми заболеваниями, проявления к-рых могут быть сходны с проявлениями определенной клин. формы И. б. с. — стенокардией, инфарктом миокарда, постинфарктным кардиосклерозом и др. В одних случаях, напр. при стенокардии, спектр дифференцируемых заболеваний может быть очень широким, включающим многие болезни сердца, аорты, легких, плевры, периферических нервов, мышц и др. проявляющиеся болью в груди, в т. ч. не связанной с ишемией миокарда. В других случаях, когда ишемия или очаговый некроз миокарда доказаны, круг дифференцируемых заболеваний значительно сужается, но не исчезает, т. к. должны быть исключены неатеросклеротическое поражение венечных артерий (при системных васкулитах, ревматизме, сепсисе и др.) и некоронарогенная природа ишемии (напр. при пороках сердца, особенно при поражениях аортального клапана). Характерная клин. картина стенокардии и инфаркта миокарда при типичных их проявлениях, а также целостный анализ всей совокупности симптомов болезни, дифференцируемой с И. б. с. в большинстве случаев правильно ориентируют врача в характере патологии еще на этапе предварительного диагноза и существенно сокращают объем необходимых диагностических исследований. Более трудным, бывает дифференциальный диагноз при нетипичных -признаках стенокардии и инфаркта миокарда, а также при клин. формах И. б. с. проявляющихся преимущественно аритмией или сердечной недостаточностью, если другие признаки недостаточно специфичны для определённой болезни. При этом в круг дифференцируемых болезней включаются миокардиты. постмиокардитический кардиосклероз, редкие формы патологии сердца (прежде всего гипертрофическая и дилатационная кардиомиопатии), малосимптомные варианты пороков сердца, миокардиодистрофии различного генеза. В таких случаях может потребоваться госпитализация больного в кардиол. стационар для диагностического обследования, включающего при необходимости и коронарографию.
Лечение и вторичная профилактика ишемической болезни сердца представляют собой единый комплекс мероприятий, включающий устранение или уменьшение воздействия на него факторов риска И. б. с. (исключение курения, снижения гиперхолестеринемии, лечение артериальной гипертензии, сахарного диабета и др.); правильно избранный режим физической активности больного; рациональную медикоментозную терапию, в частности применение антиангинальных средств, а при необходимости также противоаритмических средств, сердечных гликозидов; восстановление проходимости венечных артерий при высокой степени их стеноза хирургическим путем (включая различные способы эндоваскулярных вмешательств).
Врач должен проинструктировать больного не только в отношении применения медикаментозных средств, но и в отношении всех целесообразных для него изменений образа жизни, режима труда и отдыха (с рекомендацией при необходимости изменения условий трудовой деятельностильности), предела допустимых физических нагрузок, диеты. Необходимо установить и в сотрудничестве с больным устранить воздействие на него факторов, предрасполагающих к возникновению приступа стенокардии или вызывающих его.
Предрасположение к ишемической болезни неодинаково. Американский врач А. Блюмфельд в книге «Кому угрожает инфаркт миокарда» пишет о «стресскоронарном профиле»:
«Вряд ли кто-нибудь сомневается в том, что стресс и инфаркт миокарда шагают рядом. Очень честолюбивые люди, которые увлекаются работой или игрой и постоянно спешат особенно подвержены приступам грудной жабы и тромбозу коронарных артерий». Он предлагает анкету с несколькими вопросами. В зависимости от ответов на эти вопросы определяется риск возникновения ишемической болезни. Спрашивается примерно следующее:
Я испытываю постоянное стремление быть впереди
Я чувствую потребность соревноваться и одерживать верх
Я часто нахожусь в состоянии умственного и физического напряжения
Автор пишет: чем больше ответов «ДА», тем выше риск заболеть ишемической болезнью.
Ишемическая болезнь сердца. профилактика болезни
Среди многочисленных факторов, увеличивающих риск развития ишемической болезни сердца, особенно существенна наследственная предрасположенность к этой болезни. Но любой человек, у которого есть предрасположенность, может уменьшить риск развития серьезных заболеваний сердца, избегая приведенных ниже факторов.
Курение. Курильщики по сравнению с некурящими по крайней мере в два раза чаще умирают от сердечных приступов. Это объясняется присутствием в табачном дыму веществ, увеличивающих уровень жиров в крови, образующих атеросклеротичексие бляшки.
Избыточный вес. У людей, потребляющих жиры выше среднего количества, увеличивается риск образования атеросклеротических бляшек. Слишком большой вес увеличивает нагрузку на сердце, а это снижает его способность противостоять любому уменьшению его кровоснабжения.
Слишком большое содержание жиров в рационе. Предрасположенность к образованию атеросклеротических бляшек в артериях, по-видимому, связана с уровнем содержания некоторых жиров в крови, что в свою очередь определяется как наследственностью, так и количеством жиров в рационе. Снижение потребления всех типов жиров должно уменьшить риск развития ишемисекой болезни сердца.
Требование избегать физических перенапряжений нельзя отождествлять с запретом на физическую активность. Напротив, регулярные физические нагрузки необходимы как действенное средство вторичной профилактики И. но они полезны лишь в том случае, если не превышают установленной для данного больного пороговой величины. Поэтому больной должен так дозировать свои повседневные нагрузки, чтобы не допускать возникновения приступов стенокардии. Регулярные физические тренировки
(ходьба, велотренажер), не превышающие по мощности предел, за к-рым возникает приступ стенокардии, постепенно приводят к выполнению работы данной мощности при меньшем повышении числа сердечных сокращений и АД. Кроме того, регулярные физические нагрузки улучшают психоэмоциональное состояние больных, способствуют благоприятным сдвигам в липидном обмене, повышению толерантности к глюкозе, снижению агрегационной способности тромбоцитов, наконец они облегчают задачу снижения избыточной массы тела, при к-рой максимальное потребление кислорода во время нагрузки больше, чем у человека с нормальной массой тела.
Диета больного И. б. с. в целом ориентированная на ограничение общего калоража пищи и содержания в ней богатых холестерином продуктов, должна рекомендоваться с учетом индивидуальных привычек и традиций питания больного, а также наличия сопутствующих заболеваний и патол. состояний (артериальной гипертензии, сахарного диабета, сердечной недостаточности, подагры и т. д.).
Диетическую коррекцию нарушении липидного обмена у больных с гиперхолестеринемией целесообразно дополнять применением медикаментов, снижающих содержание холестерина в крови. Кроме сохраняющих свое значение холестирамина и никотиновой кислоты, хорошо зарекомендовали себя пробукол, липостабил, гемфиброзил, обладающие умеренным гипохолестеринемическим действием, и особенно ловастатин, нарушающий одно из звеньев синтеза холестерина и, по-видимому, способствующий увеличению числа клеточных рецепторов к липопротеинам низкой плотности. Необходимость длительного применения такого рода препаратов справедливо настораживает врачей в отношении безопасности их использования. С другой стороны, возможность стабилизации или даже обратного развития коронарного атеросклероза связывают с достижением устойчивого (не менее чем на 1 год) снижения уровня холестерина в крови до 5 ммоль/л (200 мг/100 мл) и менее. Столь значительное снижение содержания холестерина и стабилизация его на таком низком уровне наиболее реальны при использовании ловастатина или методов экстракорпорального очищения крови (гемосорбция, иммуносорбция), применяемых преимущественно при семейных гиперлипидемиях.
Применение антиангинальных средств составляет непременную часть комплексного лечения больных, у к-рых наблюдаются частые приступы стенокардии или ее эквиваленты. Выраженный антиангинальный эффект присущ нитратам, снижающим тонус венечной артерии в месте стеноза, устраняющим ее спазм, расширяющим коллатерали и снижающим нагрузку на сердце за счет уменьшения венозного возврата крови к сердцу и расширения периферических артериол.
Для купирования приступа стенокардии, а также с профилактической целью за несколько минут до выполнения нагрузки применяют нитроглицерин сублянгвально (1—2 таблетки по 0,5 мг). Предупреждают приступы в течение нескольких часов различные лекарственные формы нитроглицерина пролонгированного действия (сустак, нитронг, мазь нитроглицерина, тринитролонг в форме пластинок на десну и др.). Из числа нитратов пролонгированного действия выделяется нитросорбид, отличающийся наиболее устойчивой концентрацией в крови и относительно медленным развитием толерантности к нему. Для предупреждения возникновения толерантности к нитратам желательно назначать их прерывисто или только на время выполнения повышенных физических нагрузок, психоэмоционального напряжения либо в периоды обострения болезни. Для снижения потребности миокарда в кислороде применяют -адреноблокаторы, к-рые, уменьшая адренергические влияния на сердце, снижают частоту сердечных сокращений, систолическое АД, реакцию сердечно-сосудистой системы на физическую и психоэмоциональную нагрузку. Такие особенности отдельных препаратов этой группы, как кардиоселективность, мембраностабилизирующие свойства и наличие собственной адреномиметической активности несущественно отражаются на антиангинальной эффективности, но должны приниматься во внимание при выборе препарата больным с аритмией, сердечной недостаточностью, сопутствующей патологией бронхов. Доза избранного -адреноблокатора подбирается индивидуально для каждого больного; для проведения длительной поддерживающей терапии удобны препараты пролоягированного действия (мето-пролол, тенолол, препараты пропранолола замедленного действия).Противопоказаны -адреноблокаторы при застойной сердечной недостаточности, не компенсируемой сердечными гликозидами, бронхиальной астме, выраженной брадикардии (менее 50 сердечных сокращений в 1 мин), при АД ниже 100/60 мм рт. ст. артериальной гипотензии, синдроме слабости синусового узла, атриовентрикулярной блокаде II—III степени. Длительное применение бета-адреноблокаторов может сопровождаться атерогенными сдвигами липидного состава крови. При лечении этими препаратами врач обязан предупредить больного об опасности их внезапной отмены в связи с риском резкого обострения И;б.с. Больным с аритмиями, к-рым противопоказаны -адреноблокаторы. может быть назначен амиодарон (кордарон), обладающий как противоаритмическим, так и антиангинальньм действием.
Антагонисты кальция как антиангинальные средства используются для лечения всех форм И.б.с. но наиболее эффективны они при ангио-спастической стенокардии. Каждый из наиболее часто применяемых препаратов (нифедипин, верапамил и дилтиазем) имеет особенности влияния на отдельные функции сердца, что учитывают при определении показаний к их применению. Нифедипин (коринфар) практически не влияет на синусовый узел и атриовентрикулярную проводимость, обладает свойствами периферического вазодилататора, снижает АД, назначается больным с сердечной недостаточностью и имеет преимущества при брадикардии (несколько учащает сокращения сердца). Верапамил угнетает функцию синусового узла, атриовентрикулярную проводимость и сократительную функцию (может усилить сердечную недостаточность). Дилтиазем обладает свойствами того и другого препарата, но слабее угнетает функции сердца, чем верапамил, и снижает АД меньше, чем нифедипин.
Сочетания антиангинальных препаратов разных групп назначают при обострении и тяжелом течении стенокардии, а также при необходимости коррекции неблагоприятного влияния одного препарата противоположным действием другого. Так, напр. рефлекторная тахикардия, к-рую вызывают иногда нифедипин и нитраты, уменьшается или не возникает при одновременном применении -адреноблокатора. При стенокардии напряжения нитраты являются препаратами “первого ряда”, к к-рым добавляют адреноблокаторы или (и) верапамил либо дилтиазем, нифедипин.
Наряду с антиангинальными средствами лечебное и предупреждающее обострения И.б.с. действие оказывают средства, подавляющие функциональную активность и агрегацию тромбоцитов. Из этих средств наиболее часто применяют ацетилсалициловую кислоту, способную в определенной дозе обеспечивать дисбаланс между тромбоксаном и простациклином в пользу последнего за счет блокады образования предшественников синтеза тромбоксана А. Эффект достигается применением малых доз ацетилсадициловой кислоты — не более 250 мг в сутки. Длительное лечение этим препаратом снижает число инфарктов миокарда у больных нестабильной стенокардией и число повторных инфарктов миокарда.
Похожие:

Реферат — Стенокардия
Стенокардия (лат. angina pectoris, устаревший синоним: грудная жаба) — это клиническая форма ишемической болезни сердца, проявляющаяся приступами внезапной боли за грудиной, вследствие острого недостатка кровоснабжения миокарда. Боль появляется внезапно при физической нагрузке или эмоциональном стрессе, после приёма пищи, обычно иррадиирует в область левого плеча, шеи, нижнюю челюсть, между лопаток, левую подлопаточную область и продолжается не более 10-15 мин. Боль исчезает при прекращении физической нагрузки или приёме нитрата короткого действия (например, нитроглицерина под язык).
Клиническая картина стенокардии была впервые описана Уильямом Геберденом.
Эпидемиология
ИБС в течение многих лет остаётся ведущей причиной смертности в экономически развитых странах. Вероятность заболеть стенокардией резко повышается с возрастом. Так, в возрасте от 45 до 54 лет заболеваемость составляет 0,1–1% у женщин и 2–5% у мужчин, тогда как в интервале от 65 до 74 лет 10–15% и 10–20% соответственно.
В России почти 10 млн трудоспособного населения страдают ИБС, более трети из них имеют стабильную стенокардию. В 2010 г. в России заболеваемость ИБС составила 425,5 случая на 100 000 населения. Смертность от ИБС у лиц в возрасте до 65 лет за последние 20 лет снизилась на 50%, однако общая смертность от ИБС осталась неизменной.
Смертность от ИБС у мужчин в возрасте до 65 лет в 3 раза выше, чем у женщин. В более старшем возрасте смертность у обоих полов выравнивается, а после 80 лет становится в 2 раза выше у женщин, чем у мужчин. По данным Фремингемского исследования, 2-летняя частота сердечной смерти составила 5,5% у мужчин и 3,8% у женщин, риск нефатального инфаркта 14,3 и 6,2%.
В популяции только 40–50% больных стенокардией знают о своём заболевании, у остальных 50–60% оно остаётся нераспознанным.
Классификации стенокардии
Широко применяемой в кардиологической практике на протяжении последних двух десятилетий является классификация ИБС (ВОЗ, 1979), адаптированная ВКНЦ АМН (1983):
1. Стабильная стенокардия напряжения (I-IV ФК)
2. Нестабильная стенокардия:
2.1. ВВС (впервые возникшая стенокардия)
2.2. ПС (прогрессирующая стенокардия)
2.3. Ранняя постинфарктная, послеоперационная
3. Спонтанная (вазоспастическая, вариантная, Принцметалла)
1. Стенокардия.
1.1. Стенокардия напряжения:
1.1.1. Впервые возникшая стенокардия.
1.1.2. Стабильная стенокардия (с указанием функционального класса от I до IV).
1.1.3. Прогрессирующая стенокардия (нестабильная).
1.2. Спонтанная (особая, вариантная, вазоспастическая) стенокардия.
Классификации нестабильной стенокардии
Классификация нестабильной стенокардии в зависимости от остроты её возникновения
Класс I. Недавнее начало тяжелой или прогрессирующей стенокардии напряжения. Анамнез обострения ИБС менее 2 месяцев.
Класс II. Стенокардия покоя и напряжения подострая. Больные с ангинозными приступами в течение предшествующего месяца, но не в течение последних 48 ч.
Класс III. Стенокардия покоя острая. Больные с одним или несколькими ангинозными приступами в покое на протяжении последних 48 ч.
Классификация нестабильной стенокардии в зависимости от условий возникновения
Класс А. Вторичная нестабильная стенокардия. Больные, у которых НС развивается при наличии факторов, усугубляющих ишемию (анемия, лихорадка, инфекция, гипотензия, неконтролируемая гипертензия, тахиаритмия, тиреотоксикоз, дыхательная недостаточность).
Класс В. Первичная нестабильная стенокардия. Больные, у которых НС развивается при отсутствии факторов, усугубляющих ишемию.
Класс С. Ранняя постинфарктная нестабильная стенокардия. Больные, у которых НС развилась в течение первых 2 недель после ОИМ.
Классификация нестабильной стенокардии в зависимости от наличия лечебных мероприятий в период её возникновения
1 — при отсутствии или минимальном лечении.
2 — на фоне адекватной терапии.
3 — на фоне терапии всеми тремя группами антиангинальных препаратов, включая внутривенное введение нитроглицерина.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Этиология стенокардия включает следующие ФР:
• большие — неуправляемые (возраст, мужской пол, генетическая предрасположенность, постменопауза у женщин) и управляемые (АГ, гиперхолестеринемия, СД, курение);
• малые — ожирение, сидячий образ жизни, психические стрессы, стрессорный тип личности, подагра, гиперурикемия, использование оральных контрацептивных средств, недостаточная толерантность к глюкозе;
• потенциально корригирующиеся, но слабо связанные с ИБС — гипертриглицеридемия, низкий уровень ХСЛПВП, депрессия, психосоциальный стресс, социально-экономический статус, ожирение, гиподинамия, высокий уровень мочевой кислоты, прием контрацептивов и злоупотребление алкоголем;
• экзогенные — гиперхолестеринемия с высокими уровнями ХСЛПНП, ХСЛПОНП в плазме крови; гипертриглицеридемия, высококалорийная диета, гиподинамия; курение (его отрицательным эффектом «перевешивается» положительный от занятий ФН), частые психоэмоциональные стрессы;
• эндогенные — систолическая АГ (САД более 160 мм рт. ст.) или диастолическая (ДАД более 95 мм рт. ст.), ожирение, наследственность (раннее, до 55 лет, развитие ИБС у близких родственников) и СД. Последний ускоряет развитие атеросклероза (превращение липидного пятна в нестабильную атеро-склеротическую бляшку), проявления ИБС (в том числе и частоту трансмуральных ИМ) и благоприятствует ВСС (из-за диабетической нейропатии, нарушающей регуляцию сердца);
• менее значимые — подагра, постменопаузальный период, болезни почек, мужской пол и выраженная ГЛЖ;
• новые ( их значение установлено не в полной мере) -ГЛЖ, оксидантный стресс; высокие уровни гомоцистеина, СРП, фибриногена в сыворотке крови; инфекция (хламидия пневмонии, цитомегаловирус, хеликобактер пилори).
Провоцируют приступы стенокардии эмоциональное и физическое напряжение.
Патогенез.
В основе патогенеза стенокардии лежит нарушение коронарного кровотока вследствие сужения артерии (чем больше степень стеноза, тем, как правило, тяжелее течение стенокардии). Самая частая причина этого — наличие атеросклеротических бляшек (в 95%). В зависимости от их локализации в стенке артерии выделяют два типа бляшек — концентрические и эксцентрические. Эксцентрические бляшки (в 75% случаев ответственны за сужение коронарной артерии) занимают только часть просвета артерии. Оставшаяся часть артерии (вследствие нарушения функции эндотелия) особенно чувствительна к систолическому влиянию, что обусловлено большей спазмируемостью артерии и дополнительным нарушением тока крови. В 25% случаев концентрические бляшки, захватывающие весь диаметр коронарной артерии, слабо реагируют на систолические и диастолические влияния, в большей степени связаны с ФН. Чем больше степень стеноза коронарной артерии, тем тяжелее проявления Стенокардии. Последние также зависят от локализации, протяженности, количества стенозов и числа пораженных артерий.
С точки зрения влияния на тяжесть нарушений коронарного кровотока выделяют три степени сужения артерий:
• несущественная — просвет артерии уменьшается менее 50% (поле сечения диаметра менее 75%) В стабильном состоянии нет патологии, имеется соответствие доставка—потребность;
• существенная — просвет артерии снижен на 50—80% (поле сечения — на 75—90%). В покое коронарный кровоток не нарушен вследствие ауторегуляции в системе микроциркуляции, которой не достаточно в период ФН, когда рост потребления кислорода (П02) миокардом не компенсируется. Это приводит к ишемии миокарда, что клинически проявляется стенокардией;
• критическая — диаметр артерии снижен более 80% (поле сечения более 90%). В этих случаях коронарный кровоток неадекватен потребностям даже в покое. Каждое усилие вызывает приступ стенокардии.
Коронарная недостаточность (ишемия миокарда) возникает при появлении сегментарного стеноза крупной коронарной артерии более чем на 50% ее просвета (или двух, трех артерий), обусловливающего нарушение равновесия между доставкой кислорода и П02 миокардом. Дисбаланс определяют ЧСС, сократимость миокарда (зависит от органического поражения сердца), метаболические процессы в нем (в том числе и трансмембранные потоки ионов кальция), перфузионное давление (разница диастолических давлений в аорте и ЛЖ), резистивность коронарных артерий, степень напряжения стенки ЛЖ в систолу (объем ЛЖ, систолическое давление в нем), активность симпатической нервной системы и гемореологические параметры (агрегация тромбоцитов и эритроцитов).
Чем выше эти показатели, тем больше П02. Снабжение сердца прямо связано с состоянием коронарного кровотока. Так, вазодилатирующие и вазоконстриктивные стимулы могут существенно изменить состояние тонуса коронарных артерий, внося дополнительный динамический стеноз (к уже имеющемуся, фиксированному). Доставка кислорода зависит от кислородтранспортной функции и коронарного кровотока. Сужение крупной коронарной артерии приводит к росту сопротивления коронарных сосудов и снижению коронарного кровотока.
Важную роль в этом процессе играет и состояние атеросклеротической бляшки (ее нестабильность, во многом обусловленная воспалительными процессами, протекающими в ней, с последующим легким разрывом, что благоприятствует тромбозу) даже на фоне небольших стенозов коронарной артерии. Такие маловыраженные формы атеросклероза ничуть не безопаснее, чем далеко зашедшие, для которых характерно сужение обызвествленных коронарных артерий.
Патологическая анатомия
При внезапном прекращении притока крови к участку сердечной мышцы наступает его ишемия, а затем некроз. Позже вокруг очага некроза образуются воспалительные изменения с развитием грануляционной ткани.
КЛИНИЧЕСКАЯ КАРТИНА
Большинство пациентов со стенокардией ощущают дискомфорт или боль в области груди. Дискомфорт обычно давящего, сжимающего, жгучего характера. Нередко такие пациенты, пытаясь описать область дискомфорта, прикладывают сжатый кулак или открытую ладонь к грудной клетке. Часто боль иррадиирует («отдаёт») в левое плечо и внутреннюю поверхность левой руки, шею; реже — в челюсть, зубы с левой стороны, правое плечо или руку, межлопаточную область спины, а также в эпигастральную область, что может сопровождаться диспептическими расстройствами (изжога, тошнота, колики). Исключительно редко боль может быть локализована только в эпигастральной области или даже в области головы, что очень затрудняет диагностику.
Приступы стенокардии обычно возникают при физической нагрузке, сильном эмоциональном возбуждении, после приёма избыточного количества пищи, пребывания в условиях низких температур или при повышении артериального давления. В таких ситуациях сердечной мышце требуется больше кислорода, чем она может получить через суженные коронарные артерии. В отсутствие стеноза коронарных артерий, их спазма или тромбоза, боли в грудной клетке, имеющие отношение к физической нагрузке или иным обстоятельствам, приводящим к повышению потребности сердечной мышцы в кислороде, могут возникать у пациентов с выраженной гипертрофией левого желудочка, вызванной стенозом аортального клапана, гипертрофической кардиомиопатией, а также аортальной регургитацией или дилатационной кардиомиопатией.
Приступ стенокардии обычно продолжается от 1 до 15 минут. Он исчезает при прекращении нагрузки или приёме нитратов короткого действия (например, нитроглицерина под язык).
Факторы риска, которые провоцируют приступы стенокардии:
• физическая нагрузка (от значительной до умеренной или обычной для данного больного);
• эмоциональное напряжение;
• обильный прием пищи;
• обострение других заболеваний внутренних органов;
• сексуальный контакт;
• воздействие холода (как локальное, так и общее).
Диагностика
Лабораторные тесты
Лабораторные тесты помогают установить возможную причину ишемии миокарда.
Клинический анализ крови. Изменения результатов клинического анализа крови (снижения уровня гемоглобина, сдвиги лейкоцитарной формулы и др.) позволяют выявить сопутствующие заболевания (анемию, эритремию, лейкоз и др.), провоцирующие ишемию миокарда.
Определение биохимических маркёров повреждения миокарда. При наличии клинических проявлений нестабильности, необходимо определить уровень тропонина или МВ-фракции креатинфосфокиназы в крови. Повышение уровня этих показателей указывает на наличие острого коронарного синдрома, а не стабильной стенокардии.
Биохимический анализ крови. Всем больным стенокардией необходимо исследовать липидный профиль (показатели общего холестерина, ЛПВП, ЛПНП и уровень триглицеридов) для оценки сердечно-сосудистого риска и необходимости коррекции. Также определяют уровень креатинина для оценки функции почек.
Оценка гликемии. Для выявления сахарного диабета как сопутствующей патологии при стенокардии оценивают уровень глюкозы натощак или проводят тест толерантности к глюкозе.
При наличии клинических признаков дисфункции щитовидной железы определяют уровень гормонов щитовидной железы в крови.
Инструментальные методы
ЭКГ в покое. Всем пациентам с подозрением на стенокардию необходимо зарегистрировать ЭКГ в состоянии покоя в 12 стандартных отведениях. Хотя результаты этого метода соответствуют норме примерно в 50 % случаев наблюдения больных стенокардией, могут быть выявлены признаки коронарной болезни сердца (например, перенесённый инфаркт миокарда в анамнезе или нарушения реполяризации), а также другие изменения (гипертрофия левого желудочка, различные аритмии). Это позволяет определить дальнейший план обследования и лечения. ЭКГ может оказаться более информативной, если её регистрируют во время приступа стенокардии (обычно при стационарном наблюдении).
ЭКГ с физической нагрузкой. Применяют тредмилтест или велоэргометрию с ЭКГ-мониторингом в 12 стандартных отведениях. Основной диагностический критерий изменения ЭКГ во время таких проб: горизонтальная или косонисходящая депрессия ST ?0,1 мВ, сохраняющиеся по меньшей мере 0,06–0,08 с после точки J, в одном или нескольких отведениях ЭКГ. Применение нагрузочных тестов ограничено у пациентов с исходно изменённой ЭКГ (например, при блокаде левой ножки пучка Гиса, аритмиях или WPW-синдроме), так как сложно правильно толковать изменения сегмента ST.
Характеристика функциональных классов больных с ИБС
Функциональный класс
Нагрузка, вызывающая стенокардию напряжения
Мощность последней ступени нагрузки, кгм/мин