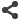Лечение варикоза без операции.
История болезни острый восходящий тромбофлебит
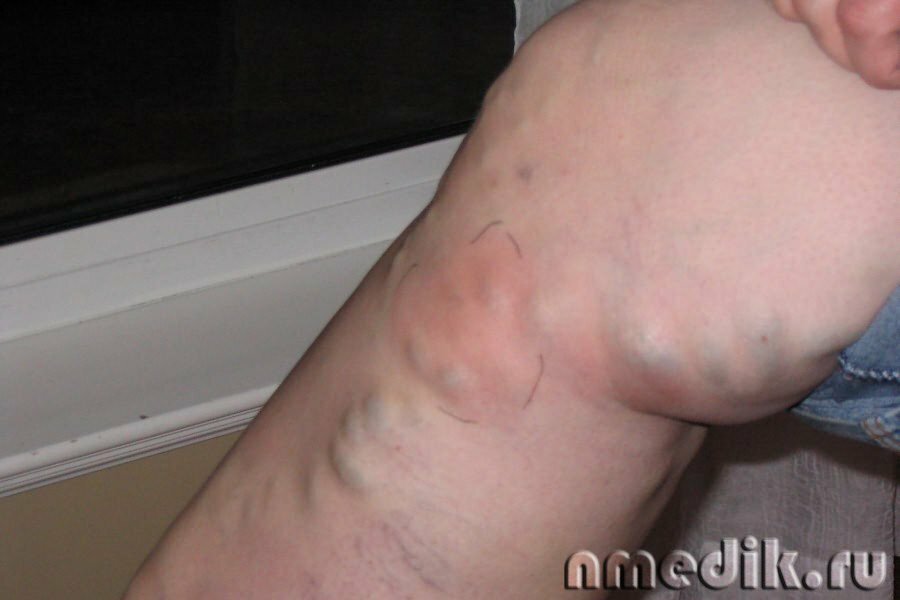
В подавляющем большинстве случаев он является осложнением варикозной болезни, реже возникает при посттромбофлебитической болезни. Острый тромбофлебит подкожных вен является самым распространенным острым сосудистым заболеванием, по поводу которого пациенты обращаются в поликлиники и госпитализируются в хирургические стационары.
Это обусловлено высокой распространенностью варикозной болезни и посттромбофлебитического поражения вен. От того, насколько своевременно и правильно поставлен диагноз и назначено лечение, во многом зависит судьба больного.
Тромботический процесс в подкожных венах может сопровождаться поражением глубоких вен. Это возможно вследствие распространения тромбоза из поверхностной в глубокую венозную систему нижней конечности через сафенофеморальное или сафенопоплитеальное соустье, перфорантные вены с клапанной недостаточностью. тгв наблюдается примерно в 10% всех случаев варикотромбофлебита.
Несвоевременное устранение угрозы перехода тромботического процесса из поверхностных в глубокие вены переводит течение заболеваения в принципиально иное состояние. Даже если у больного и не развивается тэла, которая непосредственно угрожает его жизни, возникший тромбоз магистральных вен и формирующаяся в последующем посттромбофлебитическая болезнь требуют сложного, дорогостоящего, длительного, иногда пожизненного лечения.
Кроме того, для тромбофлебита характерно рецидивирующее течение. Если заболевание возникло однажды, а радикальное лечение не было предпринято, существует высокая вероятность того, что оно будет повторяться вновь и вновь. Процесс может первично локализоваться в любом отделе поверхностной венозной системы, чаще в верхней трети голени или нижней трети бедра. В подавляющем большинстве случаев (около 95%) он начинается в стволе большой подкожной вены и ее притоках, значительно реже в бассейне малой подкожной вены. Далее развитие заболевания может идти в двух направлениях. В одном — на фоне проводимого лечения или спонтанно тромботический процесс прекращается. Явления тромбофлебита стихают, тромб в просвете подкожной вены организуется. В последующем происходит достаточно быстрая реканализация вены с сопутствующим разрушением исходно несостоятельного клапанного аппарата. Иногда процесс организации заканчивается фиброзом тромба и полной облитерацией просвета сосуда.
Другой вариант развития заболевания — нарастание тромбоза и быстрое распространение процесса по подкожному венозному руслу чаще в проксимальном направлении (так называемая восходящая форма тромбофлебита) и возможное распространение на глубокие вены. Любому из вариантов может сопутствовать одновременный тромбоз глубоких и подкожных вен контралатеральной конечности, поэтому планировать адекватные лечебные мероприятия следует, только имея точные данные о состоянии венозного русла обеих нижних конечностей.
Справиться с заболеваниями гриппом, простудой, орви, орз, сезонными обострениями аллергии и прочими заболеваниями дыхательных путей помогают современные Комфортабельные компрессорные ингаляторы для детей и взрослых. Они комплектуются насадками, которые позволяют воздействовать как на всю дахательную систему в целом (с использованием маски), так и отдельно на носоглотку (носовые канюли), глотку, трахею (загубник).
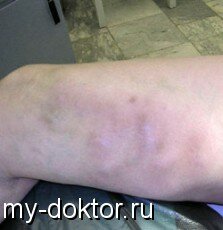
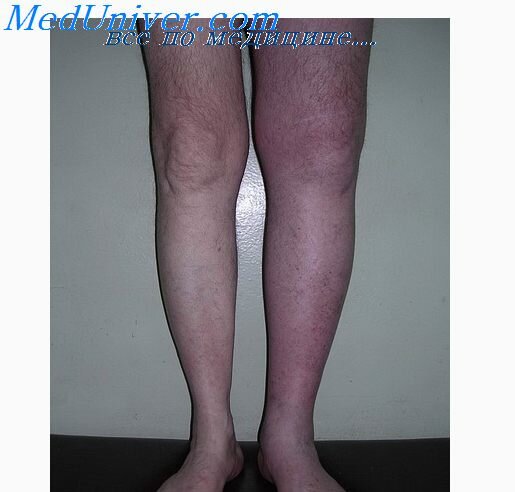
Диагностика острого тромбофлебита чаще всего не вызывает затруднений. Клиническая картина определяется локализацией тромботического процесса в подкожных венах, его распространенностью, длительностью и степенью вовлечения в воспалительный процесс тканей, окружающих пораженную вену. В зависимости от этих факторов могут наблюдаться различные формы заболевания — от резко выраженного местного воспаления по ходу тромбированной вены, сопровождающегося нарушениями общего состояния больного, до незначительных проявлений как местных, так и общих. Опасен восходящий тромбофлебит большой подкожной вены из-за угрозы проникновения флотирующего тромба в глубокую вену бедра, что может привести к эмболии легочной артерии. Тромбофлебит подкожных вен не вызывает отеков нижних конечностей. По ходу вены пальпируется болезненный плотный инфильтрат в виде шнура, над ним кожа гиперемирована, подкожная клетчатка инфильтрирована. Ходьба вызывает усиление болей. Температура тела чаще субфебрильная, в крови лейкоцитоз.
Диагностика острого восходящего тромбофлебита большой подкожной вены должна определить не только наличие тромба и его локализацию, но и установить проксимальную границу тромба. Необходимо остановиться на общих рекомендациях по диагностике острого восходящего тромбофлебита большой подкожной вены: 1) при наличии уплотнения в вене необходимо произвести тщательную пальпацию ее в проксимальном направлении и считать за границу тромба не инфильтрат, а наиболее удаленную болезненную точку;
2) начиная со средней трети бедра, считать тромбоз эмболоопасным, так как истинная граница его всегда располагается на 10 см и более проксимальнее;
3) если тромб локализуется выше средней трети бедра, обязательно специальное исследование для исключения перехода его за сафено-феморальное соустье;
4) ультразвуковое ангиосканирование (дуплексное сканирование) является сегодня скрининг-тестом, приоритетная роль принадлежит ангиографическим методам.
Коллективный опыт флебологов позволяет утверждать, что тромбофлебит у больных варикозной болезнью более чем в 60% наблюдений приобретает рецидивирующий характер. Ни в одном случае нельзя дать гарантий, что следующий эпизод не приобретет форму восходящего процесса со всеми вытекающими из этого тяжелыми последствиями.
Программа лечения: постельный режим и возвышенное положение на 4—5 дней; эластичное бинтование способствует фиксации тромба в подкожных венах, а ходьба, усиливая кровоток в глубоких венах, препятствует распространению тромба; медикаментозная терапия — антикоагулянты, противовоспалительные, флеботоники, местное применение гепаринсодержащих мазей и гелей.
В последнее время эти позиции пересмотрены и большинство авторов отдает предпочтение флебэктомии при остром поверхностном тромбофлебите голени и бедра. В случае тромбоза вен на бедре (распространение с голени — острый восходящий тромбофлебит, либо первичная локализация здесь) и расположении в проекции основной венозной магистрали — большой подкожной вены — показана операция. Чаще всего она заключается в перевязке вены у места впадения ее в глубокую систему (устья большой подкожной вены) для предотвращения миграции тромба — операция Троянова-Тренделенбурга или кроссэктомия. Измененные вены с тромбами остаются. Реже эта операция сочетается с удалением основных варикозных вен, как тромбированных так и не воспаленных. Ранняя операция полностью исключает развитие эмбологенных осложнений, в несколько раз сокращает сроки лечения и легче переносится больными. К тому же хронический рецидивирующий поверхностный тромбофлебит, к которому быстро присоединяется стрептококковый лимфангит, приводит к застою в венозной и лимфатической системах конечности, длительному отеку, воспалению, развитию трофических расстройств, возникает порочный круг.
Источник: http://www.veny.ru/tromboflebit.html
Добавить комментарий Отменить ответ
Варикоз MED PLUS
 Реабилитация после операции острый восходящий тромбофлебит
Реабилитация после операции острый восходящий тромбофлебит
 07.12.2014 |
07.12.2014 |  Автор admin
Автор admin

Мы начинаем цикл лекций, посвященных непосредственно заболеваний, варикозной болезни нижних конечностей. Это связанно с тем, что это заболевание наиболее широко распространено среди населения земного шара.
Попробуем представить данные о распространенности данного заболевания в виде таблицы:
И.В. Червяков
Б.В. Петровский
4% от всех больных, находящихся в хирургических стационарах
М.И Кузин
G. Pratt
10% cреди всех больных с заболеваниями сосудов
K. Bonyhadi
R. Fotte
72.7% у женщин и 27.3% у мужчин
Мы не ставили перед собой задачу представить все, доступные в литературе, данные, т.к. и представленных материалов достаточно, что бы иметь представление о распространенности заболевания. Большин-ство других авторов приводят примерно такие же показатели распрос-траненности варикозной болезни.
Часто упоминаются термины:варикозная болезнь нижних конечностей; варикозное расширение вен; варикозный симптомокомплекс и тд. Так как же правильно определять эту болезнь?
Для того что бы понять как правильно называть заболевание поверхностных вен нижних конечностей необходимо, хотя бы кратко остановиться на определении, что это за болезнь такая. Это самостоятельное заболевание ( которое может сочетаться с другими заболевениями вен или являться их следствием ), имеющее прогрессирующее течение, вызывающее необратимые изменения в подкожных венах, коже, мышцах и костях. Внешние проявления характеризуются наличием расширенных и извитых вен на стопе, голени и бедре. Таким образом варикозное расширение — это заболевание, которое присуще только венам и следовательно отдельно указывать варикозная болезнь вен не целесообразно ( другие сосуды варикозным изменениям не подвергаются ). Термин варикозное расширение так же не совсем удачен, т.к. заболевание подразумевает наличие расширенных вен. Таким образом, наиболее правильно обозначать это заболевание как — варикозная болезнь нижних конечностей. Этот термин отражает всю необходимую информацию о поражении.
Всегда ли варикозная болезнь сопровождается развитием хронической венозной недостаточности? Да всегда. Просто степень выраженности венозной недостаточности может быть различна. Кстати на этом строятся различные классификации этого заболевания. В доступной нам литературе мы нашли ссылки на более чем 15 классификаций варикозной болезни. Для нас принципиально важным является не история развития построения классификаций варикозной болезни, а факт существования первичного и вторичного варикоза. Мы будем обозначать вторичную варикозную болезнь как варикозную болезнь возникшую в следствии необходимости включения компенсаторных механизмов. Например при посттромбофлебетическом синдроме ( дальше по тексту будут даны объяснения ). Все другие состояния, при наличии расширенных и извитых вен, мы будем обозначать как первичную варикозную болезнь.
Причины возникновения варикозной болезни
Причины возникновения варикозной болезни изучали многие отечественные и зарубежные авторы. В принципе все существующие теории можно объединить в несколько групп. В первую группу ( ее еще можно было бы обозначить как гемодинамическая группа, т.е. главное в пусковом моменте и развитии заболевания по мнению авторов это расстройства гемодинамики ) вошли бы исследователи, которые считали, что варикозная болезнь возникает как следствие недостаточности клапанного аппарата поверхностной венозной системы, во вторую группу вошли бы исследователи считающие, что главным пусковым моментом является механическое препятствие току крови ( эту группу можно было бы обозначит как группа механистических взглядов на развитие варикозной болезни ), в третью группу имеет смысл отнести исследователей, считающих, что варикозная болезнь развивается в следствии врожденной слабости элементов венозной стенки ( это группа врожденной предрасположенности к варикозной болезни ), в четвертую группу мы бы отнесли исследователе считающих главным в развитии варикозной болезни нейроэндокринных нарушений, в пятую иммунологические нарушения и аллергические реакции. Таким образом, как вы видите, теорий и гипотез происхождения варикозной болезни много.
А не все ли равно чем болезнь вызывается?
Конечно, нет. Из знания закономерностей возникновения и развития болезни появляются методы профилактики этого заболевания. Кстати это относится не только к варикозной болезни, но и ко всем остальным заболеваниям.
Так почему же все-таки развивается варикозная болезнь?
Варикозная болезнь это полиэтиологическое заболевание, т.е. существует некоторая предрасположенность, которая реализовывается в результате инициации пусковых механизмов.
Мы не будем подробно останавливаться на патогенезе ( развитие заболевания ), но некоторые принципиально важные моменты отметим.
- Первичная недостаточность клапанов поверхностной венозной системы,
- Вторичная функциональная недостаточность клапанов поверхностной венозной системы,
- Препятствие на путях венозного оттока из конечности — это как правило чисто механическое препятствие, такое как матка, опухоль, тромб ( как следствие перенесенного тромбофлебита ),
- Функциональная недостаточность клапанов глубоких вен ( мы разберем этот феномен отдельно ),
- Функциональная недостаточность клапанов перфорантных вен ( при разборе истории развития лечения варикозной болезни мы отдельно остановимся на этом факте ),
- Изменение тромботической и фибринолитической активности крови-эти изменения могут вести к тромбообразованию, что не всегда проявляется клинически, но всегда ведет к нарушениям венозной гемодинамики,
- Артериально-венозные анастомозы — это могут быть как врожденные, так и приобретенные состояния, при которых из артериальной системы в венозную осуществляется артериальный потока крови, что резко увеличивает нагрузку на венозную стенку (стенка вены анатомически не способна выдержать такой поток крови),
- Как уже говорилось мужчины болеют варикозной болезнью реже чем женщины. В среднем отношение мужчин и женщин как ѕ
- Болезненные симптомы встречаются у женщин значительно чаше чем у мужчин,
- Появление варикозно измененных вен и возникновение в них боли часто цикличны и связаны с уровнем половых гормонов. Доказательством этого служат следующие общеизвестные факты: изменения в венах возникают при беременности, а после родов проходят; многие женщины при беременности страдают от болевых ощущений в измененных венах, чего у них не было до беременности; варикозные изменения нарастают по мере увеличения сроков беременности; значительное количество женщин испытывают боли в конечностях, боль как правило локализована в венах, перед началом менструации; во второй половине менструального цикла диаметр здоровых и варикозных вен увеличивается,
- Некоторые авторы отметили, что среди женщин, страдающих варикозной болезнью, процент преждевременного прекращения беременности ниже чем в других группах,
- Болевой симптом уменьшается при назначении гормонов,
- Существуют упоминания о том, что некоторые женщины испытывают боль в венах нижних конечностей после “ занятия любовью “.
- Изменения гормонального фона. Это очень важное положение, поэтому мы остановимся на нем более подробно. Как известно женщины более подвержены варикозной болезни, чем мужчины, этот факт связывают с дисбалансом стероидных гормонов. Доказательством этого служат:
- Наследственные и врожденные факторы,
- Длительное вертикальное положение человека ( как правило во время работы ).
Симптомы, возникающие при варикозной болезни:
- Боль. Причины возникновения боли очень многочисленны. Боль может быть следствие перерастяжения вены, перерастяжении фасций и как следствие вторичных трофических нарушений в мягких тканях и периферических нервах. Боль при варикозной болезни может быть:
А. Горячая пульсирующая,
Б. Ночные судороги,
В. Боли при ходьбе,
Г. Боль по ходу венозных стволов,
Д. Общая боль и ломота в конечности.
- Трофические изменения в виде изменения цвета кожных покровов и даже трофических язв,
- Отеки,
- Чувство тяжести и распирания.
Лечение варикозной болезни
История развития лечения варикозной болезни.
Первое описание варикозной болезни и ее лечения появляется в работах Гиппократа ( 460-377 г. до НЭ ). Гиппократ писал: “ Когда варикозно расширенные сосуд находится на передней поверхности ноги – на коже или под плотью, и когда нога – черная и кажется, что необходимо освободить ее от крови, то такие отеки не нужно вскрывать, так как большие язвы являются следствием резанной раны в результате инфлюкса от варикозно расширенного сосуда. Но варикозно расширенный сосуд должен быть проколот во многих местах, на которые укажут обстоятельства “. По-видимому великий врач древности рассчитывал таким образом получить тромбоз измененных вен и тем самым вылечит патологическое венозное кровообращение в конечности.
С целью исключения патологически измененных вен Шеде ( 1877 ), Кохер ( 1916 ) предлагали метод множественной перевязки вен. Клапп в 1924 году предложил применять множественные подкожные лигатуры ( нити ). Эта идея оказалась столь заманчивой, что с различными модифи-кациями получала свое развитие вплоть до 1968 год ( В.Г.Ершов ). Однако вернемся в 19 век. М. Маделунг в 1884 году рекомендовал удалять измененные вены из длинного разреза в проекции измененных сосудов ( операция очень травматична и сопровождалась развитием грубых послеоперационных рубцов ). А.А.Троянов ( 1888 ) и Ф. Транделенбург ( 1890 ) с целью излечивания рефлюкса крови предложили перевязывать большую подкожную вену у устья ( этот метод имеет большое значение и на современном этапе, он широко применяется при остром восходящем тромбофлебите большой подкожной вены для предупреждения развития тромбоэмболических осложнений – об этом будет более подробно сказано ниже ). Как самостоятельная операция при неосложненной варикозной болезни эта операция не применяется. В 1906 году Нарат модифицирует метод Маделунга и удаляет измененные вены из отдельных разрезов длинной до 10 см. У. Бебкок в 1907 году предлагает удалять большую подкожную вену по специальному зонду, именно этот метод является основным в конце 20 века. Позднее Ф. Кокетт ( 1953 ) предложил удалять недостаточные перфорантные вены в н/3 голени, однако его работы можно считать развитием работ Линтона ( 1938 ), который считал ведущим в развитии варикозной болезни недостаточность перфорантных вен и детально разработал операция разобщения перфорантных вен на голени. Кстати этот метод пережил несколь ревизий, с точки зрения хирургической техники, однако оригинальная техника, предложенная Линтоном актуальна до сих пор. De Palma в 1974 г. модифицировал предложенный метод. Для уменьшения эффекта распространения венозной гипертензии на поверхостные ткани De Palma предложил вместо продольного разреза, приводящего к длительно не заживающим ранам, делать несколько разрезов. Именно данной модификации операции разработанной Линтоном, следует придерживаться. Хотя если хирург имеет собственный отработанный метод, от успех гарантирован. Один из авторов этих лекций, длительно время занимающийся лечением заболеваний вен, разработал и широко применяет собственный хирургический доступ для перевязки перфорантных вен. В последнее время большое распространение и крайне перспективным является эндоскопическая перевязка перфорантных вен. Метод основан на том, что 90% наиболее значимых перфорантов находится на задней поверхности голени, что позволяет производить коррекцию патологии с минимальной травмой для больного. P.Conrad предлагает использовать инсоляцию воздуха для создания широкого субфасциального пространства. T.O»Donnell использовал введение жидкости в субфасциальное пространство, что по-видимому более безопасная процедура, т.к. введение СО2 не лишено риска попадания газа в венозную систему при отрицательном давлении. Дальнейшее свое развитие метод получил в работах R.Fisher и St. Gallen, которые предложили выполнять кожный разрез по переднемедиальной поверхности н/к за большеберцовой костью. Определение функции перфорантной вены, в каждом конкретном случае производится визуально.
Для выявления формы заболевания необходим определенный набор диагностических исследований.
Мы приведем здесь некоторые общие методы, для того что бы в последствии к ним уже не возвращаться. Представленные здесь положения имеют силу при диагностике и других венозных заболеваний.
Диагностические мероприятия.
Раннее, для диагностике заболеваний вен, применялись методы фото- и воздушной плетизмографии, в настоящий момент они широко не применяются. Единственным жизнеспособным неинвазивным методом оказалось ультразвуковое исследование вен, остальные методы на настоящем этапе имеет ценность при исследовании различных свойст и изменений гемодинамики при венозной недостаточности и не являются необходимыми для постановки диагноза и определения показаний к операции. УЗ-метод не инвазивный и позволяет определить не только наличие или отсутствие венозного рефлюкса и оценить интактность вен, но и с достоверностью 98% определить анатомические особенности строения клапанного аппарата и всей венозной системы в целом. Проба Вальсальвы, используемая для создания более выраженного рефлюкса, позволяет оценить функцию клапанного аппарата, другим методом функциональной оценки состояния клапанного аппарата является дистальная компрессия пневматической манжеткой. Дуплексное сканирование ( некоторые авторы склонны относить дуплексное сканирование к “ золотому “ стандарту в диагностике венозных заболеваний ) позволяет объективно и достоверно определить наличие рефлюкса крови в вертикальном положении. Длительность закрытия клапанов или появление рефлюкса проявляются обратным кровотоком через 0.5с. Последние исследования показали, что в 21% случаев результаты выявления некомпетентности клапанов общей бедренной вены в горизонтальном положении оказались ложно положительными, а 25% рефлюксов по подколенной вене вообще не были обнаружены. Некоторые авторы считают что сочетание рефлюкса в подколенной вене и более дистальных венах играет важную роль в развитии хронической венозной недостаточности. Проба Вальсальвы заключается в верификации ретроградного тока крови по бедренной или подколенной вене при повышении внутрибрюшного давления, как правило при натуживании. За последние 5 лет широкое распространение получили методы стимуляции рефлюкса крови путем надувание манжетки, это так называемые манжеточные пробы. Среди инвазивных методов исследования большое значение имеет ретроградная и антеградная флебография. Данный метод необходимо применять для уточнения диагноза, при недостаточном объеме информации, полученной при УЗ исследовании.
Наконец мы переходим к непосредственному описанию метод лечения варикозной болезни.
Все методы лечения можно разделит на консервативные и хирургические. Естественно в начале мы кратко остановимся на консервативны мероприятиях.
Консервативное лечение направлено на компрессию конечности для устранения венозного рефлюкса. Эластические чулки обеспечивают прогрессивное снижение проксимального давления. Первый эластическую компрессию для лечения трофических венозных язв применил Гиппократ. Это было еще одно гениальное предвидение великого ученого древности. В последствии менялись материалы, применяемые для компрессии, уточнялся и детализировался патогенез заболевания, но сам принцип компрессии оставался неизменным. Историю развития и становления эластической компрессии можно рассматривать как историю развития одежды и текстильной промышленности. В 1676 году Wiseman применял для компрессии чулок и сдавливающий его кожаный ремень, примерно так выглядела типичная одежда среднего обывателя. В 20 веке по мере развития текстильной промышленности появились чулки из эластических материалов. Все вышеперечисленные методы страдали одним крупным недостатком — основной точкой компрессии являлась средняя треть голени, что вело к венозному застою в более дистальных отделах конечностии следовательно эффективного лечения не было. Только в середине 20 века был разработан чулок с дозированной компрессией по всей площади поверхности конечности. Данное новаторство разработал и внедрил Conrad Jobst. Как это не редко бывает в медицине он сам страдал тяжелой формой хронической венозной недостаточности и, будучи талантливым ученым, понял роль компенсаторного гидро-статического давления из вне для купирования венозной гипертензии. Проведенная им работа, была основана на уравновешивании внут-реннего давления и давлением воды в бассейне. Он разработал собственный вид чулок для себя ( первое изделие было создано им вручную ). Строгое научное объяснение, возникающим при компресси эффектам, появилось только в 1980 году. При изучении скорости кровотока в бедренных венах, при одновременной компрессии поверхостных вен, было выявлено, что компрессия у лодыжек до 18 мм. рт. ст. икры до 14 мм. рт. ст. увеличивает скорость венозного кровотока по глубоким венам примерно в на 75% от исходного. Последующие исследования позволили построить логичную схему применения эластической комперессии в лечении хронической венозной недостаточности. В настоящий момент общепризнанным являются следующие рекомендации: 1. Эластическая компрессия до 17 мм. рт. ст. показана больным с начальными формами варикозной болезни людям с наследственной предрасположенностью, лицам с тяжелым физическим трудом и больным перенесшим операцию на поверхостных венах; 2. эластическая компрессия от 17 до 20 мм.рт.ст. показана группе людей с начальными формами варикозной болезни в раннем периоде после операции, при подготовке к оперативному лечению и беременным при наличии отеков нижних конечностей; 3. компрессия свыше 20 мм.рт.ст. показана больным при наличии у них трофических растройств, при несостоятельности клапанного аппарата, с с-мом Паркс-Вебера, больным с с-мом Клиппель-Треноне, больным с посмттромбо-флебетическим с-мом. Противопоказаний для эластической компрессии нет. Относительными противопоказаниями являются тромбо-облитерирующие заболевания артерий нижних конечностей при выраженной ишемии ( эти больные относятся к группе с заболеванием артерий ).
Не возможно закончить краткое изложение консервативных мероприятий, применяемых при венозной патологии не остановившись на применении различных медикаментозных средств. История консервативного лечения хронической венозной недостаточности неразрывно связана с применением прямых антикоагулянтов. С начала 20-го века в лечении хронической венозной недостаточности стал применятся гепарин. Практически в 1928 году были подробно описаны свойства и химический состав данного препарата, без которого не мыслима вся современная сосудистая хирургия. В 1935 году G.F.Murray провел клинические испытания у 700 больных. Это и более поздние исследования определили место гепаринотерапии в лечении заболеваний вен. В последнее время большой интерес вызывают исследования низкомолекулярных гепаринов, и, хотя названия препаратов меняются, назначение прямых антикоагулянтов было и остается ведущим звеном при лечении заболеваний вен. Это в первую очередь объясняется тем, что при заболеваниях вен существует высокий риск развития тромбоэмболий в сердце и легочную артерию. Так же к консервативному лечению можно отнести препарату влияющие на отток жидкости из тканей и препараты непосредственно влияющие на стенку вены.
Хирургическое лечение показано, когда комплекс консервативных мероприятий не имеет успеха. Наиболее широко применяется операция комбинированной флебэктомии. Суть операции заключается в удалении основного ствола большой подкожной вены и варикозно измененных притоков.
Описание операции: косо-вертикальным разрезом параллельно и ниже паховой складки выполняется разрез кожи. Тот час ниже устья выделяется большая подкожная вена. Обязательно перевязываются все притоки ( их как правило 3-5 ), затем вену пережимают у устья и пере-секают между двумя зажимами. Перевязку устья лучше всего осущест-влять с прошиванием, в этом случае меньше вероятность “ сползания “ лигатуры и развития послеоперационного кровотечения. Одновременно у медиальной лодыжки выделяется дистальный конец вены. Там так же необходимо перевязать 2-3 крупных притока. Дистальный конец вены пересекают и перевязывают. В вены вводят зонд и по зонду удаляют основной ствол. Удаление ствола производят всегда снизу в верх. При необходимости из дополнительных разрезов удаляются измененные притоки. После проверки гемостаза ( отсутствия кровотечения ) накладываются кожные швы. В послеоперационном периоде обязательно необходимо применять эластическое бинтование оперированной конечности.
В настоящий момент существует возможность выполнения пластических операций на клапанах большой подкожной вены, что позволяет избежать полного иссечения вен. Однако этот метод относится к микрохиругическим операциям и, несмотря на хороший эффект, широко не применяется. ( Проблему пластик венозных клапанов мы рассмотрим ниже). Комбинированная флебэктомия (иссечение подкожных вен) как вид хирургического вмешательства давно используется и его технические аспекты хорошо разработаны. Однако авторы считают необходимым отметить, что хотя операция и не представляет большой технической трудности ( для опытного хирурга ), возможны осложнения. которые могут надолго испортить жизнь больному. В первую очередь это образование грубых рубцов, как следствие неправильно направленных разрезов ( направление разрезов это тоже наука, авторы имеют опыт лечения грубых послеоперационных рубцов и смеют заметить, что это занятие не простое ). Во вторую очередь это повреждение лимфатических сосудов с развитием лимфоистечения и лимфатического отека конечности. Получается пародоксальная ситуация больного лечили от венозных отеков, и перевели их в лимфатические. Лечение ятрогенного ( созданного руками врача ) повреждение лимфатических сосудов это проблема, связанная в первую очередь с развитием микрососудистой хирургии. Обладая опытом операций лимфовенозного анастомозирования, на большой группе пациентов, авторы могут констатировать, что своевременно выполненная коррекция ведет к практически полному излечению. В настоящий момент все большее развитие получает метод склерози-рованния измененных вен. Метод основан на введении склерозирующих препаратов в просвет вены и используется при лечении варикозной болезни и мелких телеангиоэктазий. Метод развивался параллельно методам флебэктомии. Первоначально в просвет вены вводились различные химические соединения: перхлориды и хлориды металов, йодонат, карболовая кислота и даже 5% раствор фенола. Все исследователи стремились ввести вещество, которое практически “ сжигало “ венозный эндотелий, что при одновременной эластической компрессии приводило к “ слипанию “ варикозно измененной вены. Последние достижения химии позволяют добиться подобного эффекта у 97% пациента значительно менее “ варварским “ способом. При всех своих достоинствах метод не лишен риска возникновения серьезных осложнений.
Осложнения после введения склерозирующих веществ:
- Боль в месте введения склерозирующего препарата,
- Язва на месте введения склерозирующего препарата,
- Паравазальная (околосусодистая) реакция кожи без образования язв,
- Изменение цвета кожных покровов,
- Повреждение периферических нервов,
- Тромбоз глубоких вен ( одно из самых грозных осложнений ),
- Тромбоэмболия легочной артерии (часто сопровождается летальным исходом ),
- Аллергические реакции вплоть до анафилактического шока.
Каждое осложнение имеет свое лечение. Мы не будем останавливаться на лечении осложнений, т.к. это не входит в задачи нашего сообщения. ( Если у читателя возникнет интерес к проблеме лечения осложнений, он может обратиться к авторам через электронную почту. Возможно будут опубликованы приложения и дополнения, в которых мы можем указать различные методы ).
Среди других методов можно выделить методы электрокоагуляции и применение лазера. Однако смысл применения этих методов такой же как и при введении склерозирующих веществ, поэтому подробно на них мы останавливаться не будем.
Операция может привести к осложнениям, введение склерозирующего вещества может привести к осложнению. Как быть если болезнь уже есть, а любое вмешательство может привести к осложнениям?
Ответ прост. Если Вы решили лечить варикозную болезнь обращайтесь в солидную клинику. Лучше всего в многопрофильную, где врачи владеют различными методами. Авторы считают, что осложнения уменьшаются при выполнении тонких процедур с использованием операционных очков-луп, а при необходимости и микроскопа. Так же необходимо помнить, что от осложнений никто не застрахован, но лучше лечить возникшие осложнения по месту их возникновения, где врачи знают что и почему произошло ( к сожалению не всегда это происходит так, иначе откуда берутся больные с недолеченными последствиями хирургического вмешательства в других учреждениях ). Авторы верят в чистоплотность коллег, однако понимают, что далеко не все врачи владеют, и главное имеют возможность овладеть, современными методами лечения основного заболевания и борьбы с возникшими осложнениями.
Недостаточность клапанов глубоких вен нижних конечностей
Любой читатель естественно задастся вопросом, почему после многочисленных упоминаний о роли венозных клапанов в развитии варикозной болезни, да и других заболеваний, авторы решили отдельно остановиться на этом. Тем более, что врачи крайне редко относят недостаточность клапанов глубоких вен к самостоятельным заболеваниям. В том то и дело. Есть факт недостаточности клапанов и нет диагноза, нет диагноза нет лечения. Практически многих неприятностей можно избежать, если начать своевременное лечение поражения клапанного аппарата. В этом же разделе мы рассмотрим возможность выполнения веносохраняющих корригирующих операций.
Как мы помним, клапаны являются абсолютно необходимым анатомическим образованием, обеспечивающим центробежный ток крови. Под воздействием различных причин створки клапанного аппарата могут перерастягиваться. В это случае клапан не может выполнять запирающую функцию, т.к. створки провисаю вниз ( пролабируют ) и кровь начинает поступать в ниже лежащие отделы венозного русла. Попытки восстановить запирающую функцию клапана велись давно. В своем абсолютном большинстве это попытки экстравазальной коррекции, т.е. методы воздействия на область клапанов снаружи вены. Первоначально применялись различные как биологические так и синтетические материалы. Однако в последствии от их применения отказались, т.к. вокруг всегда образуется асептическое воспаление с последующей деформацией вены. В нашей стране наибольшее развитие получили методы, разработанные профессором А.Н. Веденским. Метод заключается в уменьшении диаметра вены специально сконструированной спиралью. Однако этот метод имеет как много сторонников, так и много противников. К второй группе относят себя и авторы. Мы не считаем необходимым критиковать данный метод ( огульное отрицание не может являться признаком цивилизованного ученого, к которым авторы себя несомненно относят), однако считаем, что возможность производить прямую коррекцию предпочтительнее. В 1968 американский исследователь-хирург Кистнер разработал операцию эндовазальной вальвулопластики. Операция, как и большинство операций на венах, выполняется под общим или перидуральным обезболиванием. После доступа к бедренным сосудам, выделяется бедренная вена и глубокая вена бедра. Как правило на 2-4 см. ниже впадения глубокой вены бедра имеется клапан ( до 98% наблюдений ). Опыт показал, что именно этот клапан является наиболее функционально значимым. Вена пережимается, после чего производится продольный разрез. После разведения краев вены определяются створки венозного клапана. После ревизии их состояния, производится изменение конфигурации клапана, как правило за счет подтягивания створок или смещения уровня прикрепления комиссур. При адекватно выполненной операции, после снятия зажимов и пуска кровотока, клапанный синус раздувается, а ниже вена остается в спавшемся состоянии, что свидетельствует о восстановленной функции клапана. Операция может быть выполнена только с применением операционного микроскопа. В нашей стране большим поборником эндовазальной коррекции клапанного аппарта был В.С.Крылов. Мы используем его метод рассечения вены над створками клапана ( он несколько отличается от оригинального, разработанного Кистнером ) на наш взгляд он удобнее и позволяет более детально оценить изменения клапанных створок. Эти способы возможны при сохраненных створках, а что делать если створки клапана разрушены или их нет с рождения?
Варианты разрушенных или отсутствующих створок мы рассмотрим при освещении вопросов лечения посттромбофлебетического синдрома. Общие закономерности лечения будут одинаковые.
Есть ли еще какие либо малоописанные в литературе причины возникновения клапанной недостаточности и, что с ними делают?
Да есть и в первую очередь это различные артерио-венозные фистулы. Как правило при своевременно выполненной операции бывает достаточно просто перевязать патологический приток. При далеко зашедших случаях необходима пластическая операция на венозном клапане.
При выполнении этих операций возможны такие же осложнения как и при операциях, выполненных по поводу варикозной болезни. Однако, как уже указывалось выше, своевременное и полноценное лечение позволяет полностью нивелировать последствия осложнений.
Бывают ли ситуации при которых реконструкция клапанного аппарата позволяет полностью избежать иссечения большой подкожной вены?
Да бывают. Мы упоминали об этом выше. Имеются многочисленные наблюдения, свидетельствующие о том, что после восстановления запирательной функции основных клапанов большой подкожной вены явления расширения вены исчезают. Первоначально выделяются глубокие вены и производится вмешательство на их клапанном аппарате, затем выделяется устье большой подкожной вены и реконструируется эта зона. Опыт показывает, что часто при неизмененной стенке большой подкожной вены бывает достаточно воссоздать нормальную конфигурацию клапанного синуса, после чего клапан восстанавливает свою запирательную функцию. Как правило это заключается в выполнении бандажного шва ( это круговой шов, который накладывается в области нижней границы клапана ). Часто эти операции приходится дополнять пересечением перфорантных вен. Мы имеем опыт пластических операций как на клапанах глубокой венозной системы, так и на клапанах подкожной венозной системы и можем утверждать, что, выполненная по показаниям операция, всегда будет эффективной и эффект этот будет сохраняться длительное время. Основными крите-риями выбора объема хиругического вмешательства являются результаты ультразвукового обследования.
Во многих крупных клиниках ( в том числе и в нашей ), ультразвуковому обследованию венозной системы уделяется столь большое внимание, что выделяется отдельный специалист ультразвуковой диагностики, который занимается проблемой диагностики вида и формы венозной недостаточности.
В литературе встречаются упоминания об операциях на клапанах подколенных вен, однако, авторы собственного опыта не имеют и поэтому судить об эффективности данного метода не берутся. Принцип операции тот же самый.
Острые тромбофлебиты
Острый тромбофлебит – это острое воспаление венозной стенки, сопровождающееся тромбообразованием в просвете вены. Существует два наиболее распространенных понятия – это тромбофлебит ( о нем говорилось выше ) и флеботромбоз. Флеботромбоз – это тромбоз вены, не сопровождающийся воспалением венозной стенки. Для нас не является принципиально важным, что это тромбофлебит или флеботромбоз, т.к. общие вопросы лечебной тактики от этого не зависит.
Распространенность этого заболевания достаточно высока. По данным Шведских исследователей 1.87-3.13% от общего количества проживающих, в сша ежегодно госпитализируется до 300 тыс. больных в год, причем до 50 тыс. из них погибает в результате тромбоэмболии в легочную артерию. По данным ученых из Великобритании ежегодно летальный исход наступает у 21 тыс. больных с тромбофлебитом. Если проанализировать заболевания при которых тромбофлебит встречается наиболее часто, то выясняется, что наибольший процент у травматологических больных ( 47% ), среди урологических больных ( 34% ), среди больных, оперированных по поводу общехирургических заболеваний ( 30% ).
Принято различать тромбофлебит глубоких и поверхостных вен. Первоначально мы рассмотрим проблему тромбофлебита глубоких вен.
В чем причина возникновения этого заболевания?
До сих пор остается актуальной так называемая триада Р. Вирхова, описанная им 1854 году. Вирхов включил следующие факторы:
- Венозный стаз ( застой крови в венах )
- Гиперкоагуляция ( повышенная свертываемость крови )
- Повреждение внутренней стенки вены
В последствии ученые лишь уточняли механизм каждого из компонентов триады. Наибольшее распространение получила гипотеза. согласно которой в области низкого трансмурального давления происходит турбулентный ( не плавный ток крови, а ток крови с завихрениями ) ток крови, который при изменении свертывающей системы крови провоцирует тромбообразование. Так же большое значение придают изменениям антитромботических свойств венозной стенки.
Тромбообразование имеет свои излюбленные локализации. Такими местами являются подошвенные вены, вены икроножных мышц, подколенная вена и место впадения в бедренную вену большой подкожной вены. Примерно у 46.5% больных распространение венозного тромба идет по нисходящему типу, т.е. тромб распространяется ниже точки образования; у 49.6% по восходящему, когда тромб распростра-няется выше места образования и у 3% по смешанному типу.
Клиническое значение развития острого тромбоза глубоких вен проистекает в первую очередь из угрозы тромбоэмболии в легочную артерию, что часто сопровождается летальным исходом ( частота этого осложнения указывалась выше ), вторым не маловажным явлением является равитие посттромбофлебетического синдрома ( о нем мы поговорим отдельно ).
При просмотре специальной литературы мы насчитали более 23 различных классификаций острого тромбофлебита. Исходя из этого мы решили не останавливаться на вопросах классификации подробно, а ограничиться следующим упоминанием:
- Острый тромбофлебит – это тромбофлебит в сроки до 1 мес,
- Подострый тромбофлебит – это тромбофлебит в сроки от 1 мес. до 2 мес.
- Хронический тромбофлебит (посттромбофлебетический синдром – это последствия перенесенного тромбофлебита, которые развиваются в сроки более 2-3 мес.
Важно запомнить, что, несмотря на излюбленную локализацию, тромбоз может наступить практически в любой вене.
Клинические проявления и диагностика.
Клинические проявления в первую очередь зависят от степени нарушения венозного оттока. При выраженной венозной гипертензии может наблюдаться спазм артерий, что часто ведет к ошибочным диагнозам и, как следствие этого, не совсем адекватному лечению. Основными симптомами, сопровождающими острый тромбофлебит глубоких вен, являются:
- Отеки мягких тканей,
- Боль ( наиболее характерна боль, возникающая в икроножных мышцах при тыльном сгибании стопы ),
- Изменения цвета кожи ( больше выраженное над местом воспаления ),
- Повышение температуры тела в целом ( возможно локальное повышение температуры в месте воспаления),
Необходимо помнить, что вышеперечисленные симптомы являются характерными для тромбофлебита, однако они могут сопровождать и другие заболевания. Примерно у 17% больных боли в икроножных мышцах возникают в следствии неврита, миозита или кровоизлияния в мышцы голени. Изменение цвета кожи и повышение температуры ( как местной, так и общей ) может быть признаком различных инфекционных заболеваний, в частности рожистого воспаления. Если Вы заподозрили у себя тромбофлебит, то не откладывайте свой поход к врачу в долгий ящик и это позволит Вам сохранить здоровье, а возможно и жизнь.
Для определения локализации тромботического процесса большое значение имеют ультразвуковые методы диагностики, позволяющие практически в 100% установить точную локализацию патологического процесса. Впервые для диагностики тромбофлебита глубоких вен ультразвук применили D. Strandnes с соавторами в 1967 году. Естественно, с тех пор изменилось оборудование, но актуальность этого исследования остается достаточно высокой. Часто ультразвуковое исследование является и необходимым, и абсолютно достаточным. Другие методы исследования, такие как ретроградная и антеградная флебография, изотопное сканирование, имеют достаточно высокую информативность, однако являются инвазивными и достаточно дорого стоят, что не маловажно при проведении обследования большой группы людей в условиях поликлиники.
А зачем необходимо точно знать локализацию и распространение тромботических масс?
Это необходимо для решения вопроса о тактике лечения.
Как и всякое лечение, лечение острого тромбофлебита глубоких вен преследует свои строго определенные цели ( давайте договоримся, что лечение конечно направлено на выздоровление человека, однако обязательно необходимо указывать основные точки приложения, т.е. что надо сделать, что бы больной человек стал здоровым и у него не развились осложнения). Итак основные цели лечения острого тромбофлебита:
- Восстановление кровотока по магистральным глубоким венам,
- Предупреждение тромбоэмболии в легочную артерию,
- Предупреждение развития посттромбофлебетического синдрома.
Для выполнения этих задач существует два основных способа лечения – это консервативный и хирургический. Консервативный является основным, он включает в себя постельный режим, назначение антикоагулянтной и фибринолитической терапии, а так же противоспа-лительных препаратов, не редко обоснованным является назначение антибиотиков. Однако консервативное лечение обладает и рядом существенных недостатков. Так по данным различных исследователей консервативное лечение приводит к развитию посттромбофлебети-ческого синдрома у 70-95% больных, может спровоцировать тромбоэмболию в легочную артерию, особенно при наличии флотирующего тромбоза.
Хирургический способ лечения можно условно разделить на методы восстанавливающие кровоток по магистральным венам и методы предупреждающие развитие тромбоэмболии в легочную артерию. Тромбэктомия сама по себе является достаточно серьезной операцией, что бы выполнять ее в любом стационаре. Эта операция должна выполняться только в специализированном отделении. Ведутся многочисленные споры о наиболее оптимальных сроках выполнения тромбэктомии. Эти сроки колеблются от 1 суток до 8 дней после начала заболевания. Однако не вызывает сомнения, что чем раньше произведена операция, тем лучше результаты. Собственный опыт свидетельствует, что в сроки развития заболевания до 48 часов, возможно удаление тромботических масс без применения специальных инструментов, а следовательно без травмы внутренней поверхности сосуда. В более поздние сроки тромб начинает прорастать в стенку вены. Удаление такого тромба всегда ведет к травматизации венозного эндотелия.
Вторая группа операций, о которой мы упоминали выше, это операции, предупреждающие развитие тромбоэмболии в легочную артерию. Эти операции производятся на брюшном отделе нижней полой вены и заключаются в прошивании или клепировании (пликации) вены ниже почечных вен. Достижения медицинской техники позволяют выполнять так называемую процедуру постановки кава фильтра ( от слова кава – полая ). Эта манипуляция выполняется под рентгенологи-ческим контролем и, естественно, значительно менее травматична для больного, чем традиционная операция.
Тромбофлебит поверхостных вен нижних конечностей.
Впервые термин тромбофлебит поверхостных вен был предложен A. Ochner и M. De Bakey в 1939 году. Острый тромбофлебит подкожных вен может развиваться как на фоне не измененых вен, так и у больных с варикозной болезнью ( 34-64% ). Причины возникновения острого тромбофлебита подкожных вен примерно такие же как и при тромбо-флебите глубоких вен, однако риск возникновения угрожающих для жизни осложнений выше. F. Felsenreich определил острый тромбофлебит подкожных вен как “ инкубатор “ смертельной тромбоэмболии в легочную артерию.
Острый тромбофлебит подкожных вен чаще развивается у женщин, причем большая подкожная вена поражается значительно чаще чем малая. Диагноз не представляет большой трудности. По ходу подкожных вен появляется покраснение и уплотнение, пальпация этой области болезненна.
При подозрении на возникновение данного заболевания необходимо срочно обратиться к ангиохирургу ( специалисту, который занимается сосудистыми заболеваниями ). При распространенных формах показано хирургическое лечение. Многие авторы считают необходимым сразу удалять вест ствол пораженной вены. Мы считаем, что более целесообразно придерживаться следующей тактики:
При наличии у пациента восходящего тромбофлебита поверхностных вен основополагающим является тот факт, что при рапространении процесса до уровня в бедра, показана экстренная операция перевязки устья большой подкожной вены ( операция Тренделенбурга ). Только это вмешательство предупреждает развитие флотирующего тромбоза. Диаметр большой подкожной вены меньше диаметра бедренной вены, поэтому, когда тромб, полностью перекрывающий просвет подкожной вены, доходит до ее устья и начинает продолжаться в бедренную и подвздошную вены, он уже не перекрывает весь просвет. Создается условие, при котором тромб свободно плавает (флотирует) в просвете вены, имея точку фиксации в устье подкожной вены. У пожилых людей, у которых данная патология встречается наиболее часто данную операцию целесообразно выполнять под местной анастезией. У соматически сохранных больных возможно не только лигирование устья большой подкожной вены, но и одновременное удаление всего ствола. Решение вопроса в каждом конкретном случае остается за хирургом. При обнаружении флотирующего тромбоза ( по данным ультразвукового обследования ) вопрос решается о пликации нижней полой вены или постановки кавафильтра. Если хирург обладает достаточным опытом и сроки наступления тромбоза не значительны возможно выполнение тромбэктомии флотирующего тромба. В этом случае операию необходимо выполнять под метсной анастезией. Местное обезболивание позволит в необходимый момент создать повышенное брюшное давление ( по просьбе хирурга больной начинает тужиться ), что позволяет удалить тромб без риска развития тромбоэмболии.
История развития данной операции исходит к началу нашей эры. По мере изучения трудов древних авторов выяснилось, что еще за долго до Тренделенбурга ( операция носит именно его имя ) операцию перевязки устья большой подкожной вены применял греческий лекарь P. AEgineta, живший в 625-690 годах нашего времени. Однако в последствии его труды были забыты и, как это часто бывает, клиницистам пришлось заново разрабатывать этот метод. Именно поэтому он носит имя другого автора.
С тех пор операция принципиальных изменений не претерпевала. После купирования острого процесса можно выполнить иссечение тромбированной вены. Тромбированная вена удаляется из отдельных разрезов.
Консервативные мероприятия предусматривают постельный режим с возвышенные положением больной конечности, эластическое бинтование, назначение антиагрегантов и антикоагулянтов, противовоспалительных средств. При подъемах температуры и подозрении на инфицирование процесса оправдано назначение антибиотиков.
Источник: http://www.rusmedserv.com/microsurg/cvnp3.htm
 Рубрика: Статьи
Рубрика: Статьи
Главная
Как поступать в нетипичных ситуациях?
Описанными выше ситуациями не исчерпывается многообразие клинической практики. Лечение острого тромбофлебита далеко не всегда укладывается в стандартные схемы. Врач может столкнуться с нетипичными случаями, в которых весьма сложно выбрать оптимальную тактику ведения больных, определить рациональный объем и способ операции.
Прежде всего рассмотрим относительно редкий, но весьма опасный вариант течения варикотромбофлебита, характеризующийся одновременным тромбозом глубоких вен, возникновение которого напрямую не связано с рассматриваемой патологией. Он может развиться даже на не пораженной тромбофлебитом конечности.
Симультанное поражение глубоких вен (V тип варикотромбофлебита)
Радикальная флебэктомия при таком типе заболевания противопоказана, поскольку определяющим фактором в судьбе больного служит тромботическое поражение глубоких венозных магистралей. Именно оно диктует необходимость активной антикоагулянтной терапии. В то же время восходящий характер тромбофлебита, распространение тромбоза через сафенофеморальное соустье или угроза возникновения этого осложнения иногда заставляют хирурга прибегнуть к паллиативным вмешательствам, так как без операции возможно весьма неблагоприятное развитие событий. Поэтому в тех случаях, когда тромбоз глубоких вен голени, подколенной или поверхностной бедренной вены непосредственно не угрожает легочной эмболией (носит окклюзивный или пристеночный характер) достаточно выполнить кроссэктомию, которая должна быть дополнена тромбэктомией при сафенофеморальном тромбозе.
Если тромбоз глубоких вен, локализующийся ниже соустья пораженного тромбофлебитом венозного ствола, имеет эмболоопасный характер, приходится помимо кроссэктомии прибегать к перевязке поверхностной бедренной вены. Каким доступом лучше оперировать? Можно воспользоваться вертикальным разрезом в проекции сосудистого пучка. Он позволяет обнажить не только большую подкожную, но и бедренную вены, что обеспечивает полноценную их экспозицию для тщательной ревизии и проведения основного этапа хирурического вмешательства. Негативной стороной подобного подхода служит большая раневая поверхность и значительная операционная травма, сопряженная с опасностью повреждения лимфатических коллекторов. Вот почему мы предпочитаем выполнять такую операцию из двух отдельных доступов: пахового для кроссэктомии и латерального продольного в верхней трети бедра для выделения бедренных сосудов.
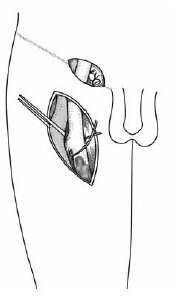
Для обнажения бедренной вены кожу, клетчатку и фасцию рассекают в вертикальном направлении, отступив на 3—4 см латерально от места пульсации бедренной артерии. Медиальный край портняжной мышцы после его мобилизации отводят кнаружи, после вскрытия сосудистого влагалища становится видна бедренная артерия. Отводя ее в сторону, обнажают общую, поверхностную и глубокую бедренные вены. Использование двух доступов обеспечивает щадящий характер операции и исключает развитие в послеоперационном периоде лимфореи.
Каковы особенности перевязки поверхностной бедренной вены? Если отсутствуют явления перифлебита, бедренную вену лучше перевязать рассасывающейся нитью, например викрилом, тотчас под местом впадения глубокой вены бедра. В отдаленном периоде, когда угроза эмболии минует, это не препятствует процессу реканализации венозной магистрали. В техслучаях, когда в зоне вмешательства выражены явления перифлебита, из-за опасности восходящего тромбоза все же лучше пересечь поверхностную бедренную вену. Предварительно, если есть необходимость, удаляют тромб из общей бедренной вены. Подобное решение позволяет сохранить проходимость очень важного венозного коллектора, каковым является глубокая вена бедра, и минимизировать проявления хронической венозной недостаточности в отдаленном после операции периоде.
Как поступать в тех случаях, когда симультанный тромбоз поражает илиокавальный сегмент? Кстати говоря, варикотромбофлебит при этом может быть вторичным и иметь нисходящий характер. В подобных условиях выполнение кроссэктомии представляется нам нецелесообразным, поскольку не предотвращает поражения проксимального венозного сегмента и возможной легочной эмболии. Если илиокавальный тромбоз имеет эмболоопасный характер, а радикальная тромбэктомия невозможна, приходится прибегать к пликации нижней полой вены или имплантации кавафильтра.

Следует еще раз подчеркнуть необходимость проведения у таких больных в послеоперационном периоде адекватной антикоагулянтной терапии, характер которой описан в 3-й главе, и контрольных ультразвуковых исследований, что позволяет предотвратить неблагоприятное течение заболевания.
Варикотромбофлебит, осложненный тромбоэмболией легочных артерий
Выявление признаков легочной эмболии у больного с варикотромбофлебитом однозначно указывает на наличие у него тромбоза глубоких вен: сафенофеморального (сафенопоплитеального) либо симультанного с различной локализацией. Такой тромбоз требует скорейшего обнаружения. Хирургическая тактика в подобной ситуации целиком определяется тяжестью эмболического поражения малого круга кровообращения и наличием сопутствующих заболеваний. При эмболической окклюзии сосудов, занимающей менее 50% васкулярного русла легких, что не сопровождается выраженными гемодинамическими (систолическое давление в легочной артерии не превышает 40 мм рт. ст.) и контрактильными нарушениями миокарда (конечное диастолическое давление в правом желудочке в пределах 8—10 мм рт. ст.), допустимо выполнение тромбэктомии в сочетании с кроссэктомией. В случаях массивного эмболического поражения легочно-артериального русла, когда приходится прибегать к тромболитической терапии или хирургическому вмешательству на легочных артериях, следует отказаться от прямой операции на пораженных венозных сосудах и в случае необходимости выполнить эндоваскулярную имплантацию фильтрующих устройств в нижнюю полую вену.
Тромбофлебит культи большой подкожной вены
Данное осложнение представляет собой одно из следствий неправильно выполненной ранее кроссэктомии. Типичная хирургическая ошибка, когда во время операции оставляют длинную культю большой подкожной вены, может привести не только к рецидиву варикозной болезни, но и к массивной тромбоэмболии легочных артерий вследствие развития тромбофлебита культи v. saphena magna и формирования сафенофеморального тромбоза. Подобное осложнение может возникнуть как в ближайшее время после выполнения вмешательства, так и в отдаленные сроки. Зачастую процесс начинается с острого тромбофлебита неперевязанного приустьевого притока.
Наличие длинной культи v. saphena magna можно заподозрить уже при клиническом осмотре больного. Обычно в таких случаях рубец после выполненной операции Троянова—Тренделенбурга располагается на 4—12 см ниже паховой складки. Разумеется, произвести приустьевую перевязку большой подкожной вены из этого доступа было просто невозможно. У части больных имеют место визуальные признаки острого тромбофлебита (с плотным болезненным тяжем на медиальной поверхности бедра), развившиеся на фоне рецидива варикозной болезни. Но иногда яркие клинические проявления тромбофлебита отсутствуют. Больной может поступить в лечебное учреждение по поводу тромбоэмболии легочных артерий, и только целенаправленный поиск источника эмболизации выявляет тромбированную культю v. saphena magna с переходом тромба на магистральные вены таза. Правильная топическая диагностика подобного патологического состояния возможна только при использовании специальных методов исследования: ультразвукового дуплексного ангиосканирования и ретроградной рентгеноконтрастной подвздошно-бедренной флебографии.
Хирургическая тактика определяется особенностями клинической ситуации. При выявлении тромбофлебита культи большой подкожной вены или ее притоков без перехода тромбоза на бедренную вену производят ее удаление. Для этого используют паховый доступ. Если нет противопоказаний, при наличии рецидива варикозной болезни прибегают к выполнению радикальной флебэктомии.
Как поступить, если тромбофлебит культи v. saphena magna сопровождается переходом тромбоза на магистральные вены таза и носит эмболоопасный характер? В таком случае характер тактических решений может быть следующим. Если сафенофеморальный тромбоз не осложнен массивной легочной эмболией, выполняют тромбэктомию из магистральных вен в сочетании с удалением тромбированной культи. При массивной тромбоэмболии легочных артерий от прямых операций на венозном русле приходится отказываться, как это видно из следующего наблюдения.
Больная Л. 35 лет, поступила в хирургическое отделение ГКБ № 1 им. Н.И. Пирогова с клинической картиной массивной легочной эмболии. Два месяца назад в одном из хирургических стационаров г. Москвы была выполнена кроссэктомия справа по поводу острого восходящего тромбофлебита большой подкожной вены. По данным ангиопульмонографии выявлена тромбоэмболия левой легочной артерии и долевых ветвей справа. Ультразвуковое ангиосканирование обнаружило тромбоз культи большой подкожной вены справа, распространяющийся на бедренно-подвздошный сегмент. В связи с выраженными явлениями сердечно-легочной недостаточности больной в условиях отделения реанимации в течение трех суток проводилось лечение стрептокиназой. После завершения тромболизиса больной выполнено контрольное ультразвуковое ангиосканирование, по данным которого установлено, что сохраняется флотация верхушки тромба в правой общей подвздошной вене. Учитывая высокий риск повторной тромбоэмболии легочных артерий, произведена имплантация кавафильтра. Назначена длительная антикоагулянтная терапия.
Из приведенного наблюдения видно, какие серьезные последствия может иметь, казалось бы, незначительная оплошность хирурга, оставившего длинную культю большой подкожной вены во время проведения операции Троянова—Тренделенбурга.
Тромбофлебит, развившийся на фоне трофических расстройств
Как должен поступать хирург, если тромбофлебит поверхностных вен возникает у пациента с варикозной болезнью на стадии выраженных изменений трофики кожи? В случае локальных трофических нарушений в зоне Кокетта (медиальная поверхность нижней трети голени) радикальную операцию выполняют в полном объеме. Несостоятельные перфорантные вены лигируют субфасциально. Для этого может быть использован мини-доступ: рассекают кожу, подкожную клетчатку и фасцию продольным разрезом длиной 3—4 см кзади от зоны трофических расстройств. Какая-либо препаровка тканей недопустима из-за опасности развития обширных кожных некрозов. Кожно-фасциальный лоскут отсепаровывают от мышц и все встретившиеся перфорантные вены перевязывают после их пересечения на зажимах. Хирургическое вмешательство можно провести быстро и не травматично, без каких-либо технических проблем, используя специальный набор инструментов, разработанный фирмой SAN. Разумной альтернативой служит использование эндоскопической техники разобщения несостоятельных перфорантов.
При наличии обширных циркулярных трофических изменений кожи можно поступить двояким образом. В отсутствие резкой индурации тканей допустимо выполнение комбинированного радикального вмешательства, которое дополняют эндоскопической диссекцией перфорантных вен. Но все же разумнее прибегнуть к двухэтапному методу лечения. В остром периоде заболевания ограничиваются кроссэктомией с удалением ствола большой подкожной вены до верхней трети голени (короткий стрипинг). В течение 3—4 месяцев проводят консервативное лечение, включающее обязательное ношение эластического трикотажа второго компрессионного класса, прием микронизированного диосмина и пентоксифиллина (не менее 800 мг/сут). Целесообразно также использование физиотерапии. После стихания явлений тромбофлебита и купирования явлений индуративного целлюлита проводят заключительный этап хирургического лечения. Он заключается в ликвидации горизонтального веновенозного сброса крови посредством эндоскопической операции. Описанная лечебная тактика применима и по отношению к больным с открытыми венозными трофическим язвами.
Варикотромбофлебит у беременных
Выполнение радикальной флебэктомии допустимо лишь в первой половине беременности, если отсутствуют какие-либо отягощающие обстоятельства. В тех случаях, когда тромбофлебит развивается в более поздние сроки, хирургическое вмешательство должно носить паллиативный характер. Чаще всего прибегают к кроссэктомии.
Как лечить сафенофеморальный тромбоз у беременных? На наш взгляд, в первой половине беременности не стоит отказываться от тромбэктомии из бедренной вены, но в связи с опасностью ретромбоза необходимо использование в послеоперационном периоде профилактических доз низкомолекулярных гепаринов. Опасность рецидива венозного тромбоза может потребовать длительного, вплоть до родоразрешения, их применения. Мы располагаем положительным опытом использования для этих целей Клексана.
При беременности поздних сроков задача в значительной степени усложняется. Во-первых, возникают трудности точного определения протяженности тромбоза в подвздошных венах. Это относится как к ультразвуковому, так и рентгеноконтрастному методам. Беременная матка не только экранирует тазовые вены, но и в горизонтальном положении больной полностью их сдавливает. Во-вторых, в связи с компрессией вен и замедлением кровотока значительно возрастает опасность ретромбоза. В связи с этим приходится прибегать к вмешательству не на бедренной или подвздошной, а на нижней полой вене. Малотравматичная эндовазальная имплантация кавафильтра во второй половине беременности затруднена и часто опасна из-за возможности поломки и миграции фильтрующего устройства. Исходя из нашего опыта, флотирующий тромб магистральных тазовых вен является показанием к пликации нижней полой вены механическим швом. Это вмешательство выполняют из трансректального или поперечного доступа в правом подреберье. Нами накоплен опыт выполнения подобной операции из мини-доступа протяженностью кожного разреза около 5 см с использованием комплекта инструментов «мини-ассистент». После парциальной окклюзии нижней полой вены вплоть до родоразрешения следует проводить гепаринотерапию. Сначала в течение 10—14 дней в лечебном режиме. Мы отдаем предочтение Клексану в дозе 1 мг/кг массы тела больной 2 р/день (эффективно и однократное введение этого препарата в дозе 1,5 мг/кг). Затем (до родоразрешения ив течение 10 дней после него) его используют в профилактической дозе: 40 мг 1 р/день. В последующем необходимо назначать непрямые антикоагулянты на срок не менее 6 месяцев. В подобной ситуации пероральные антикоагулянты с другим механизмом действия, такие как Эксанта (ксимелагатран), могли бы значительно облегчить проведение антитромботической терапии. К сожалению, в настоящее время данных о применении Эксанты у беременных и кормящих матерей нет. Если положительные результаты будут получены, ксимелагатран займет свое место в профилактике тромбозов у этой категории больных.
Какой должна быть хирургическая тактика в случае доношенной беременности при варикотромбофлебите, осложненном эмболоопасным тромбозом подвздошных вен? В такой ситуации необходимо проведение кесарева сечения одновременно с хирургической профилактикой легочной эмболии. Оперируют из срединной лапаротомии, вначале извлекают плод, затем выполняют пликацию нижней полой вены механическим швом под устьями почечных вен.
Восходящий тромбофлебит у больных с посттромбофлебитической болезнью
Оперативное вмешательство показано в случаях полной или частичной реканализации глубоких вен, поскольку повторное их тромботическое поражение приводит к ухудшению венозного оттока из конечности. Особенности проведения оперативного вмешательства связаны с тем, что поверхностные вены при данной патологии в определенной мере обеспечивают коллатеральный отток крови. В большинстве случаев со временем наступает реканализация окклюзированных подкожных вен. Поэтому целесообразно ограничиться приустьевой перевязкой большой подкожной вены проксимальнее впадающих притоков без пересечения сосуда.
Тромбофлебит любого уровня в случаях посттромботической окклюзии общей бедренной вены и проксимальнее нее не требует какой-либо хирургической коррекции. Обтурированая магистральная вена является преградой на пути распространения тромбоза из поверхностных вен в проксимальном направлении. В таких случаях проводят консервативное лечение с обязательным использованием антикоагулянтов.
Хирургическое лечение тромбофлебита при достоверно неизвестном уровне тромботического поражения большой подкожной вены
Отсутствие точного топического диагноза при восходящем варикотромбофлебите крайне затрудняет выбор адекватного способа лечения. Не имея по каким-либо причинам возможности опереться на данные специальных методов исследования, врачу приходится ориентироваться только на визуальные клинические признаки. Как правило, в отсутствие возможности проведения ультразвукового сканирования или рентгеноконтрастной флебографии лучше отказаться от оперативного вмешательства, поскольку отсутствие информации о состоянии бедренной и подвздошных вен чреваты неправильными действиями хирурга, которые могут провоцировать интраоперационную легочную эмболию.
Один из авторов книги в первый год своей хирургической деятельности стал свидетелем и участником драматического осложнения, развившегося у больной варикотромбофлебитом. В семидесятые годы прошлого столетия мы еще недостаточно знали о коварстве венозного тромбоза. Поэтому больную с клиническими признаками тромбофлебита большой подкожной вены бедра до паха, у которой отсутствовали клинические признаки тромбоза глубоких вен, оперировали под местной анестезией без предварительного ангиографического исследования (ультразвуковое сканирование еще не использовалось в клинической практике). При выделении сафенофеморального соустья, в котором определялся тромб, развилась массивная тромбоэмболия легочных артерий. В условиях асистолии наш старший коллега в течение 10 мин смог выполнить торакотомию и эмболэктомию, однако восстановить сердечную деятельность в связи с необратимой дилатацией правого желудочка не удалось.
Будучи реалистами, мы далеки от мысли, что во всех городах и весях нашей обширной Родины, где работают хирурги, имеется соответствующая аппаратура. Поэтому попытаемся дать некоторые рекомендации, которые, надеемся, помогут коллегам в трудных ситуациях. Один из способов иллюстрирует следующее наблюдение.
Больная, 48 лет, поступила в хирургическое отделение одной из подмосковных районных больниц с восходящим варикотромбофлебитом большой подкожной вены до средней трети левого бедра. После осмотра больную было решено оперировать. Во время вмешательства при выделении сафенофеморального соустья обнаружено, что тромб переходит на общую бедренную вену. Операция прекращена, после ушивания раны больная переведена в хирургическое отделение ГКБ № 1 им. Н.И. Пирогова, где выполнено ультразвуковое исследование. По данным ангиосканирования установлено, что тромб через сафенофеморальное соустье распространяется на общую бедренную и на начальный отдел наружной подвздошной вены. Больная повторно оперирована. Под общим обезболиванием разрезом в левой паховой области обнажена и выше тромба взята в турникет наружная подвздошная вена. Выполнена тромбэктомия из левых общей бедренной и наружной подвздошной вен через сафенофеморальное соустье, кроссэктомия. В послеоперационном периоде проводилась антикоагулянтная терапия. Больная выписана с рекомендацией планового оперативного лечения варикозной болезни.
К сожалению, далеко не всегда неподалеку есть сосудистое отделение, в котором специалисты готовы прийти на помощь, к тому же перевод пациента без хирургического пособия не всегда безопасен. Как поступать в подобных случаях? Мы полагаем, что оперировать необходимо из вертикального бедренного доступа в проекции сосудистого пучка. Он позволяет обнажить не только v. saphena magna, но и бедренную вену, что обеспечивает возможность полноценной пальпаторной ее ревизии. Обнаружив сафенофеморальный тромбоз и не зная его проксимальную границу, хирург должен прекратить какие-либо манипуляции на бедренной вене. Их можно продолжить лишь после забрюшинного обнажения из отдельного доступа подвздошной вены и временной ее окклюзии с помощью турникета. Последующие этапы хирургического вмешательства соответствуют тому, что было описано нами ранее.
В условиях диагностической неопределенности в отношении уровня распространения тромбоза предпочтение следует отдавать комбинированному эндотрахеальному наркозу, так как венозная тромбэктомия чревата опасностью развития таких тяжелых осложнений, как массивная легочная эмболия и кровотечение. Врачебная бригада всегда должна быть готова к проведению экстренных реанимационных мероприятий вплоть до выполнения эмболэктомии из легочных артерий в условиях временной окклюзии полых вен