
Все врожденные пороки сердца делятся на первично «синие» и первично «бледные». Некоторые «бледные» пороки со временем становятся «синими». Это положение относится к тем порокам, при которых сброс крови первоначально идет слева-направо, но при развитии высокой легочной гипертензии сброс может стать переменным, а затем и сменить направление: справа-налево. В этих случаях говорят о синдроме Эйзенменгера.
Чаще встречаются «бледные» пороки, которые легче переносятся, вполне совместимы с длительной жизнью и подавляющее большинство женщин, страдающих ими доживают до детородного возраста. Среди этих пороков наиболее часто встречаются: дефекты межжелудочковой перегородки (ДМЖП), дефекты межпредсердной перегородки (вторичный и первичный ДМПП) с аномальным дренажем легочных вен (АДЛВ) или без него. Незаросший артериальный проток НАП), дефект аорто-легочной перегородки, коарктация аорты, врожденные стенозы (митральный, аортальный, легочной артерии)
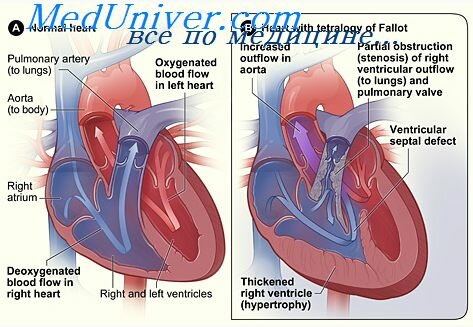
Среди «синих» пороков — пороки группы Фалло (наиболее частый — тетрада Фалло), комплекс Эйзенменгера, транспозиция магистральных сосудов и другие.
Существуют пороки, которые при определенных условиях могут быть и «синими» и «бледными» (например, тетрада Фалло, аномалия Эбштейна).
Перечисленные пороки составляют более 95% всех ВПС. Благодаря внедрению ЭХОКГ, в большинстве случаев возможна неинвазивная их диагностика, к тому же разработаны четкие клинические признаки, позволяющие заподозрить и диагносцировать большинство из этих пороков обычными методами.
Клиническая картина «бледных» пороков. Дефект межжелудочковой перегородки (ДМЖП)
Различают высокий и низкий ДМЖП. Величина его может быть разная и располагаться он может в мышечной части перегородки — низкий (болезнь Толочинова-Роже) и в мембранозной — высокий.
Низкий дефект имеет незначительное клиническое значение. сброс слева-направо незначительный и гемодинамических нарушений практически нет.
Для него характерно сохранение обычных размеров сердца, нормального соотношения тонов сердца и наличие грубого систолического шума (поперечного) в III-IV межреберье слева и за грудиной. Нет рентгенологических изменений, в большинстве случаев нет изменений и ЭКГ. Порок хорошо диагностируется ЭХОКГ.
Высокий дефект МЖП обычно характеризуется выраженным лево-правым сбросом, что приводит к переполнению сначала правого желудочка, системы легочной артерии, а затем левого предсердия и самого левого желудочка. Это приводит к увеличению и правых и левых отделов сердца. Возникает рефлекторный спазм артериол системы легочной артерии (для предотвращения выраженной легочной гиперволемии и отека легких), повышается давление в легочной артерии и правом желудочке. Когда давление в правом желудочке сравняется с давлением в левом возникает переменный сброс, а при превышении давления в правом желудочке возникает сброс справа налево, появляется цианоз, усиливается одышка. Возникает синдром Эйзенменгера. Такие больные, как правило, иноперабельны и инкурабельны. Диагностика этого порока до развития синдрома Эйзенменгера не представляет больших трудностей и обычно это удается педиатрам еще до наступления фертильного периода. Отмечается увеличение размеров сердца, ослабление первого тона (за счет относительной недостаточности митрального клапана), появление III-IV тона на верхушке, акцент 2-го тона на легочной артерии. Также, как и при низком ДМЖП, характерен грубый систолический шум с эпицентром в зоне Боткина с широким проведением.
Но с развитием легочной гипертензии аускультативная картина может резко измениться. Иногда полностью исчезает грубый систолический шум в зоне Боткина. Акцент 2-го тона становится очень выраженным (иногда этот тон определяется пальпаторно — с-м Галанкина) и появляется на легочной артерии нежный протодиастолический шум Грэхэм-Стилла. На ЭКГ — гипертрофия сначала левых, а затем и правых отделов сердца. В сложных случаях решающее значение имеет ЭХОКГ. Рентгенологическое исследование позволяет оценить прежде всего состояние легочного кровотока и размеры отделов сердца.
Тактика. При болезни Толочинова-Роже вынашивание беременности и роды не противопоказаны. При высоком ДМЖП тактика зависит от возникновения легочной гипертензии и сердечной недостаточности. При незначительной легочной гипертензии и сердечной недостаточности I ст. беременность не противопоказана, роды per vias naturalis (с исключением II периода). При умеренной и высокой легочной гипертензии — пролонгирование беременности противопоказано. Родоразрешение через естественные родовые пути с исключением II периода. Кесарево сечение противопоказано! При НIIa и выше беременность противопоказана, родоразрешение абдоминальное (если нет сопутствующей легочной гипертензии).
Различают вторичный ДМПП (95%) и первичный ДМПП (5%).
При первичном ДМПП дефект обычно располагается в нижней части МПП, большой и сочетается с расщеплением створки митрального клапана и его недостаточностью.
Вторичный ДМПП располагается в средней части перегородки.
В обеих случаях первоначально имеется лево-правый сброс, кровь из левого предсердия попадает в правое, затем в правый желудочек и легочную артерию и далее.
Клиническая картина. При вторичном ДМПП отмечается одышка при умеренной физической нагрузке, неприятные ощущения в области сердца, сердцебиение. В анамнезе отмечают частные «простудные» заболевания. При незначительных дефектах клиника стертая и часто порок обнаруживается случайно. Границы сердца изменяются мало (во всяком случае в ранних и неосложненных случаях). При аускультации нередко акцент и расщепление II тона на легочной артерии. Тут же выслушивается нерезкий дующий систолический шум, который объясняется относительным стенозом легочной артерии за счет легочной гиперволемии. Такая же картина наблюдается и при беременности, поэтому первичная клиническая диагностика порока в этом случае затруднена.
Для ЭКГ нередко наблюдается гипертрофия левого предсердия и правых отделов сердца и особенно характерна блокада правой ножки п. Гиса. ЭХОКГ позволяет в большинстве случаев поставить правильный диагноз и исключить или подтвердить сочетание ДМП с аномальным дренажем легочной артерии (наблюдается нередко).
Для вторичного ДМПП нехарактерно развитие синдрома Эйзенменгера, однако, в отдельных случаях он может наблюдаться. При ДМПП могут наблюдаться парадоксальные тромбоэмболии.
Первичный дефект МП (иногда его называют неполной формой атриовентрикулярной коммуникации ) — тяжелый врожденный порок, при котором лево-правый сброс очень велик и сочетается с выраженной митральной недостаточностью. В связи с этим довольно быстро развивается легочная гипертензия (с-м Эйзенменгера) и недостаточность кровообращения. В связи с этим наблюдавшаяся первоначально аускультативная картина (сочетание систолического шума на верхушке и легочной артерии) сменяется аускультативной картиной, характерной для с-ма Эйзенменгера.
Рентгенологическая картина при вторичном ДМПП характеризуется гиперволемией в легких, увеличением правых отделов сердца, расширением легочной артерии и выбуханием ее конуса. При первичном ДМПП первоначально наблюдаются эти же признаки, но в сочетании с картиной недостаточности митрального клапана. С развитием легочной гипертензии происходит обеднение легочного рисунка на периферии в сочетании с расширенными корнями, резкое выбухание conusa pulmonalis, резкой гипертрофией и дилятацией желудочков. ДМПП очень редко сочетается с врожденным митральным стенозом (с-м Лютембаше).
Тактика. При первичном ДМПП — беременность противопоказана (легочная гипертензия, кардиомегалия). В ранние сроки — искусственный аборт, абдоминальное родоразрешение. В поздние сроки — исключение 2-го периода, кесарево сечение (при отсутствии высокой легочной гипертонии). При не осложненном вторичном ДМПП — вынашивание беременности и роды не противопоказаны. При осложненном — тактика зависит от характера и выраженности осложнений.
Незаросший артериальный проток
Незаросший артериальный проток встречается довольно часто, обычно диагностируется в детском возрасте.
Гемодинамика: кровь из аорты через незаросший проток попадает в легочную артерию. Возникает гиперволемия в ее системе за счет добавления «баластной» крови к обычному потоку. Эта кровь через легочные вены возвращается в левые отделы, что приводит к их диастолической перегрузке и гипертрофии. Если поток большой, то рефлекторно возникает спазм артериол малого круга с постепенным развитием легочной гипертензии, гипертрофией правых отделов и развитием синдрома Эйзенменгера. Когда давление в легочной артерии начинает превышать давление в аорте, возникает право-левый сброс и цианоз. Это наблюдается нечасто.
Клиника: одышка при значительной нагрузке, усиленное и учащенное сердцебиение, увеличение размеров сердца влево, усиленный верхушечный толчок. Иногда систоло-диастолическое дрожание во 2-м межреберье слева. Характерно повышение систолического и снижение диастолического давления, повышение пульсового давления, капиллярный пульс. Клиническая картина напоминает недостаточность аортального клапана. При аускультации в проекции легочной артерии выслушивается непрерывный «машинный» систоло-диастолический шум (с нарастанием систолического компонента к усиленному второму тону). Этот шум надо отличать от систолического и диастолического шумов, между которыми есть интервал. Для шума НАПа характерно его усиление при надавливании на аорту и ослабление при пробе Вальсальвы. При классической картине НАПа диагностика нетрудна даже обычными методами, при развитии легочной гипертензии затруднительна. Помогает ЭХОКГ, иногда приходится проводить зондирование сердца. Рентгенологическая картина и ЭКГ соответствует стадиям процесса.
Дефект аорто-коронарной перегородки по гемодинамике и клинике напоминает НАП, однако, в этом случае легочная гипертензия возникает гораздо чаще и быстрее.
Тактика: При неосложненном НАПе — беременность и роды не противопоказаны. При легочной гипертонии — беременность противопоказана. То же относится к дефекту аорто-легочной перегородки.
Коарктация аорты
Сужение аорты может быть в любом месте, но чаще наблюдается в ее перешейке, как правило, дистальнее отхождения левой подключичной артерии. Обычно имеется постенотическое, а иногда и пристенотическое расширение аорты. Характерно развитие обширных коллатералий. Аорта ниже сужения (а иногда и коллатерали) подвергаются нередко генеративным изменениям, иногда с образованием аневризм. Существует мнение, что беременность вызывает изменения в срединной оболочке аорты, способствующие ее расслоению, а иногда и разрыву. Фактором риска является и наличие при коарктации аорты у некоторых больных аневризм в системе велизиевого круга. Диагноз коарктации аорты в ряде случаев устанавливается поздно, иногда впервые во время беременности, если помнить о таком заболевании, диагностика не столь уж сложна даже с применением обычных методов физикального обследования.
Гемодинамика. При коарктации аорты выше уровня сужения отмечается повышенное кровоснабжение. что проявляется обычно стойко повышенным систолическим АД. Ниже уровня сужения картина обратная. что проявляется снижением АД, ослаблением или исчезновением пульса на артериях нижних конечностей. В норме АД на нижних конечностях выше на 15-20 мм рт ст, чем на соответствующих артериях верхних конечностей. При коарктации аорты — АД на верхних конечностях выше. Даже при равном АД следует подумать о возможности коарктации аорты. Со временем в патогенез артериальной гипертонии включается почечный фактор (ишемия) и повышается диастолическое АД. Следует помнить. что коарктация аорты нередко сочетается с другими пороками сердца, НАПом и особенно часто — с двустворчатым аортальным клапаном.
Клиника. Усиленный верхушечный толчок. увеличение размеров сердца влево (незначительно). II тон над аортой сохранен или даже усилен, во II межреберье слева от грудины выслушивается систолический шум, проводящийся на сосуды шеи и в межлопаточное пространство. Систолический шум может выслушиваться над межреберными артериями. Об исследовании пульса (необходимо исследовать все доступные пальпации артерии) и АД говорилось выше.
ЭКГ может быть нормальной, но чаще отмечается гипертрофия левого желудочка, нередки блокады левой ножки п.Гиса. ЭХОКГ дает обычно достаточную информацию для верификации диагноза. При рентгенологическом исследовании отмечается увеличение левого желудочка и узурация нижних краев ребер за счет расширенных межреберных артерий.
Возможные осложнения и риски: кровоизлияние в мозг, расслоение аорты, разрыв аорты, присоединение инфекционного эндокардита (особенно при сочетании с другими пороками), сочетанный токсикоз беременности. При коарктации аорты нередко отмечается самопроизвольное прерывание беременности, гипотрофия плода. Вопрос о возможности беременности лучше всего решать после оперативной коррекции порока. При нерезко выраженной коарктации аорты возможно вынашивание беременности и даже нормальные роды, но и в этом случае имеются относительные противопоказания, т.к. велика опасность осложнений, несмотря на гипотензивную терапию. Родоразрешение у этих больных лучше всего проводить путем кесарева сечения. При стойком высоком АД, признаках сердечной недостаточности, при нарушениях мозгового кровообращения беременность абсолютно противопоказана. Тактика у оперированных больных зависит от давности операции, типа ее и эффективности операций.
При сохранении повышенного АД, срока операции
Порок сердца и беременность
Были времена, когда порок сердца являлся причиной бесплодия — рожать таким женщинам было категорически нельзя. Сейчас, благодаря современным методам диагностики и лечения заболеваний сердечнососудистой системы, «сердечницы» могут выносить и родить здорового малыша без риска для своей жизни. Конечно же, такая беременность требует особого внимания, как со стороны самой будущей мамы, так и от врачей, но при соблюдении определенных правил благоприятный исход гарантирован.
Увеличение числа женщин, имеющих пороки сердца и планирующих беременность, в последнее время связано со многими факторами: сейчас стали проводить раннюю диагностику подобных заболеваний, стали возможными операции на сердце, появились новые методы сохранения сложных беременностей, успехи медицины и лечебной практики придали женщинам с сердечнососудистыми заболеваниями уверенность в возможности выносить и родить ребенка.
Виды пороков сердца
Чаще всего пороки сердца связаны с работой его клапанов — складок между сердечными камерами и между крупными сосудами и сердцем. При нормальной работе клапанов осуществляется правильная циркуляция крови по организму, а при пороках сердечной мышцы нарушается кровообращение. Иными словами порок — это патологическое изменения строения сердца, ведущее к нарушению его функций.
Неполадки в сердце могут проявляться следующим образом:
- Недостаточность клапана. В этом случае створки его не смыкаются полностью, и происходит обратный отток крови из сердца.
- Стеноз — сужение отверстия клапана, при котором кровоток затруднен;
- Комбинированный порок — предыдущие два изъяна сочетаются на одном клапане сердца;
- Сочетанный порок — это когда затрагивает он несколько клапанов одновременно.
Также пороки сердца разделяют на приобретенные и врожденные:
- Приобретенные. Большая часть пороков первой группы появляется на фоне такого заболевания, как ревматизм. Кстати, именно во время беременности (а точнее в первом триместре и в 2 завершающих месяца) эта болезнь обостряется. Ревматизм чаще всего приводит к появлению комбинированных пороков сердца. При планировании беременности у женщин с ревматизмом важно, чтобы зачатие не произошло в момент обострения заболевания;
- Врожденные. Эти пороки менее распространены, чем приобретенные (по статистике их число составляет всего 1% от общего количества сердечных заболеваний), и, как правило, являются следствием неправильного развития эмбриона из-за генетических причин или токсического внешнего воздействия. Существует более 50 видов врожденных пороков сердца такого типа, но беременность возможна во многих случаях подобного заболевания.
Можно ли беременеть при пороках сердца?
Каждая женщина с проблемами сердца задается вопросом, можно ли зачать и выносить здорового малыша, а также не повлияет ли беременность на собственное здоровье? К счастью, современная медицина обладает достаточным арсеналом средств диагностики, чтобы определить риски, возникающие из-за беременности и родов. Это позволяет не только помочь женщинам с пороками сердца зачать ребенка и выносить его с минимальными последствиями для здоровья, но и поддержать организм в случае незапланированной беременности.
Если говорить в общем, то женщины с пороком сердца, на данный момент чувствующие себя хорошо (у них нет отдышки, быстрой утомляемости, учащенного сердцебиения во время малейших физических нагрузок), имеют большие шансы на нормальную беременность. Если же отдышка ощущается при незначительных нагрузках и ходьбе, то лучше не рисковать. В этом случае также стоит помнить о том, что прерывание беременности очень опасно для женского организма.
Женщины с такими пороками, как дефект межжелудочковой или межпредсердной мышцы, незаращение артериального протока могут нормально перенести беременность и роды при постоянном наблюдении у врачей и лечении для компенсации порока. В то же время при тяжелых пороках сердца, сопровождающихся значительными нарушениями кровообращения (коарктация аорты, стеноз устья легочной артерии или тетрада Фалло), работа сердечнососудистой системы настолько нарушена, что беременность в 50–70% может привести к летальному исходу.
Если женщина перенесла операцию на сердце, то при отсутствии противопоказаний беременность можно планировать через год — именно такой срок отводится на восстановление. Стоит помнить о том, что стабилизация состояния женщины после операции может превратиться в рецидив из-за растущей нагрузки на сердце во время беременности.
Однозначный ответ на вопрос, совместимы ли порок сердца и беременность, сможет дать лишь врач-кардиолог при рассмотрении каждого конкретного случая. Конечно же, планировать беременность при проблемах с сердцем нужно только после тщательного обследования текущего состояния и консультации со специалистом.
При обследовании сердечнососудистой системы женщины, планирующей беременность, проводят следующие процедуры:
- УЗИ сердца (эхокардиография). Этот безвредный метод позволяет обследовать полости, отверстия и клапаны сердца;
- ЭКГ (электрокардиография) — проверка электрической активности сердца;
- Допплерография — обследование УЗИ с изучением кровотока;
- ФКГ (фонокардиография) — исследование звуковых явлений сердца.
Особенности беременности с пороком сердца
У беременных женщин значительно возрастает нагрузка на сердечнососудистую систему — скорость и объем циркулирующей крови значительно увеличиваются для обеспечения развития плода. Даже у здоровых будущих мам может возникнуть аритмия и нарушения работы сердечных клапанов, а у женщин с пороками сердца возможны и более серьезные проблемы.
С целью поддержания организма в этом случае проводят медикаментозную терапию на протяжении всей беременности. Обычно назначают сосудорасширяющие, противоаритмические, мочегонные средства, а также сердечные гликозиды и препараты против образования тромбов. Если такое лечение не помогает, то проводят оперативное лечение (дождавшись по возможности 18–26 недели вынашивания).
Регулярно беременные с проблемами сердца проходят вышеперечисленные обследования, а также КТГ (кардиотокографию) для изучения работы сердца плода и допплерографию для исключения гипоксии и исследования состояния плаценты и кровотока плода. Также необходимо регулярно измерять давление у беременных с пороками сердца.
Беременные женщины с пороками сердца трижды на протяжении вынашивания ребенка проходят обследования в медицинских учреждениях:
- До 12 недель после необходимых процедур обследования решается вопрос о сохранении беременности и исключении риска для жизни матери;
- С 28 по 32 неделю, в период максимального увеличения нагрузки на сердце, проводят профилактическое лечение с целью предотвращения аритмии, хронической и острой сердечной недостаточности. Для развивающегося малыша эти нарушения опасны тем, что могут вызвать гипоксию и задержку внутриутробного развития, потому необходимо вовремя принять меры;
- За две недели до предполагаемого срока родов проводят госпитализацию с целью определения ведения родов и подготовки к ним.
Как рожать с пороком сердца?
Многие думают, что при пороках сердца рожать можно только путем кесарева сечения. Однако способ родоразрешения выбирается в каждом случае индивидуально, в зависимости от степени компенсации порока к моменту родов. Если состояние здоровья роженицы и плода нормальное, и порок сердца несложный, то возможны естественные роды (с выключением потуг или без него). Если же нагрузка на сердце беременной очень велика и существует угроза здоровью, то проводят досрочные роды, желательно на сроке 37–38 недель.
Способ ведения родов выбирается на консилиуме с участием кардиолога, акушера и реаниматолога. Наиболее важный и тяжелый момент родов — это потуги (изгнание плода). Этот период стараются укорачивать, для чего проводят эпизиотомию (рассечение промежности).
Кесарево сечение показано в следующих случаях:
- неоперабельный стеноз митрального клапана.
- пороки клапана аорты с нарушениями кровотока
- наличие кроме порока сердца утяжеляющих факторов по типу предлежания плаценты, узкого таза или тазового положения плода.
- недостаточность митрального клапана с серьезными нарушениями кровотока.
Итого
Беременность при пороке сердца — это, безусловно, серьезный шаг, требующий наблюдения врачей и тщательного контроля за здоровьем самой беременной. Но при соблюдении всех правил, своевременном обследовании и лечении женщины с отсутствием медицинских противопоказаний к беременности имеют все шансы на нормальное вынашивание и рождение здорового ребенка.
Врожденные пороки сердца и беременность.
В последнее время беременных с пороками сердца, к сожалению, становится все больше. Среди заболеваний у беременных женщин, чаще всего встречается патология сердечно-сосудистой системы. К этой группе заболеваний относятся и пороки сердца. Благодаря совершенствованию методов диагностики и лечения сердечных заболеваний, многие «сердечницы», прежде обреченные на бесплодие, получили возможность выносить и родить ребенка.
Что такое порок сердца?
Нормальная работа сердца зависит от функционирования его клапанного аппарата. Пороки сердца — это, прежде всего, нарушение работы сердечных клапанов (складок, открывающих и закрывающих отверстия между камерами сердца, а так же между сердцем и крупными сосудами). Правильная работа клапанов обеспечивает циркуляцию крови.
Порок сердца может проявляться в виде недостаточности клапана (створки клапана не смыкаются до конца, и возникает обратный ток крови) или стеноза (сужения) отверстия, когда создается препятствие току крови. Нередко возникают стеноз и недостаточность на одном клапане — так называемый комбинированный порок. Кроме того, бывают случаи, когда пороки затрагивают два и более клапана — это принято называть сочетанными пороками сердца.
При пороке сердца нарушается кровообращение. Это особенно опасно при беременности, когда увеличивается нагрузка на сердечно-сосудистую систему.
Пороки сердца бывают врожденными и приобретенными. Врожденные пороки встречаются нечасто и, как правило, являются результатом неправильного эмбрионального развития сердца под влиянием токсических факторов окружающей среды и генетических причин.
В настоящее время известно более 50 различных разновидностей врожденных пороков сердца, включая аномалии развития крупных сосудов. Основная задача — своевременное выявление (или исключение) порока сердца еще до наступления беременности: это дает возможность женщине сознательно и взвешенно подойти к планированию семьи и в случае беременности и родов подготовиться к ним заранее. 90% приобретенных пороков сердца развиваются на фоне ревматизма, они могут возникать и во время беременности (обострение ревматизма у беременных чаще всего наблюдается в три первых и два последних месяца беременности). При ревматизме чаще всего развиваются комбинированные пороки митрального клапана (расположенного между левым предсердием и левым желудочком), реже — клапанов аорты. Наиболее частый и серьезный норок — митральный стеноз, т.е. сужение двустворчатого клапана сердца.
В настоящее время существует широкий арсенал методов диагностики и лечения ревматизма. Женщинам, страдающим ревматизмом, особенно важно планировать беременность. Благоприятный прогноз течения беременности возможен, если она насту пила на фоне неактивного ревматического процесса.
Возможность беременности при пороках сердца.
Современная медицина обладает достаточно эффективными методиками, позволяющими вычислить степень риска, связанного с беременностью и родами у женщин с пороками сердца. С их помощью врачи помогают женщине определить оптимальное время для зачатия или решить судьбу незапланированной беременности.
Важнейшим из методов оценки состояния сердечно-сосудистой системы при пороке сердца является УЗИ сердца — эхокардиография. Она безвредна и помогает объективно оценить состояние полостей, клапанов и отверстий сердца. Вспомогательную роль в диагностике пороков сердца играют электрокардиография (графическая регистрация электрической активности сердца), фонокардиография (графическая регистрация звуковых явлений сердца) и допплерография (УЗИ, позволяющее оценить кровоток).
У беременных пороки сердца составляют от 0,5% до 10% всех заболеваний сердца. Чаще всего обнаруживается дефект межпредсердной или межжелудочковой перегородки, незаращение артериального протока. Женщины с вышеназванными пороками обычно (при соответствующем лечении, компенсирующем порок) хорошо переносят беременность и роды.
В настоящее время возможность родить появилась и у многих женщин, перенесших операцию на сердце. Восстановительный период после такой операции составляет, как правило, 1 год. Поэтому именно через год можно планировать беременность — конечно, при отсутствии противопоказаний неблагоприятный результат операции, развитие заболеваний, осложняющих послеоперационную реабилитацию и снижающих эффект от операции). Излишне напоминать о том, что вопрос о возможности беременности и допустимости родов должен решаться индивидуально до беременности в зависимости от общего состояния женщины, характера заболевания, тяжести операции и тд. После комплексного обследования пациентки врач может дать вполне определенное заключение.
Однако при стабилизации состояния женщины после хирургического лечения (шва терапевтического) беременность на фоне растущей нагрузки на сердце увеличивает риск развития рецидива основного заболевания (ранее компенсированный порок может стать декомпенсированным) — это еще один аргумент в пользу необходимости консультаций с врачом и медицинского наблюдения до и во время беременности, даже если самой женщине кажется, что она здорова и полна сил.
Существуют тяжелые пороки сердца со значительными нарушениями кровообращения (стеноз устья легочной артерии, тетрада Фалло, коарктация аорты и др.), при наличии которых могут развиваться столь драматические нарушения работы сердечно-сосудистой системы, что в 40-70 % случаев приводят к гибели беременной, поэтому при этих пороках беременность противопоказана!
Такие пороки могут передаваться по наследству, причем вероятность передачи заболевания ребенку определяется в каждом конкретном случае. Например, если порок сердца имеется у двух или более членов семьи, то вероятность его наследования увеличивается.
Вообще прогноз для будущей матери и ребенка тем хуже, чем более выражено нарушение кровообращения и активность ревматического процесса. При тяжелой сердечной недостаточности и высокой степени активности ревматического процесса беременность противопоказана. Однако вопрос о сохранении беременности решается пациенткой и врачом в каждом случае индивидуально.
Ведение беременности.
Во время беременности значительно возрастает нагрузка на сердечно-сосудистую систему. К концу второго триместра беременности скорость циркуляции крови возрастает примерно на 80%. Объем циркулирующей крови увеличивается также — на 30-50% к восьмому месяцу беременности. Это и понятно — ведь к материнской системе кровообращения присоединяется еще и кровоток плода. При такой дополнительной нагрузке у трети беременных со здоровым сердцем могут возникать нарушения сердечного ритма и работы клапанов сердца, что же говорить о женщинах с пороками сердца! В случае необходимости медикаментозное лечение при пороках сердца проводится на протяжении всей беременности. Цель лечения – нормализация кровообращения и создание нормальных условий для развития плода. Применяют сердечные гликозиды, антиаритмические, мочегонные, сосудорасширяющие, антиагреганты и антикоагулянты. Вопрос о назначении препаратов и их дозах решается индивидуально в соответствии со сроком беременности и степенью выраженности нарушения кровообращения. При неэффективности терапии прибегают к оперативному лечению, предпочтительно на 18-26 неделе беременности. На протяжении всей беременности проводится кардиотокография (УЗИ сердца плода). При помощи допплерографии исследуют маточно-плацентарный и фетальный (плодовый) кровоток для исключения гипоксии плода. Естественно, осуществляется постоянный контроль за состоянием сердца матери.
Нередко даже при исходно компенсированном пороке во время беременности возможны осложнения, поэтому каждая беременная с пороком сердца должна трижды проконсультироваться у кардиолога. Первый раз — на сроке до 12 недель беременности, когда после тщательного кардиологического и, при необходимости, ревматологического, обследования решается вопрос о возможности сохранения беременности. Второй раз — в период с 28 до 32 недели, когда нагрузка на сердце женщины особенно велика и очень важно провести профилактическое лечение, Ведь большая нагрузка на сердце в это время может привести к развитию:
- хронической сердечной недостаточности, характеризующейся утомляемостью, отеками, одышкой, увеличением печени;
- нарушений ритма сердца;
- острой сердечной недостаточности и ее крайнего проявления — отека легких и тромбоэмболии (то ость закупорки артерий легких тромбами) в большом круге кровообращения и легочной артерии (эти состояния представляют непосредственную угрозу жизни, их необходимо немедленно устранить в условиях реанимационного отделения).
Эти осложнения могут возникнуть не только во время беременности, но и в родах, и в раннем послеродовом периоде.
Для ребенка подобные нарушения материнского кровообращения чреваты нехваткой кислорода (гипоксией). Если не принять своевременно меры, может наблюдаться задержка внутриутробного развития, недостаточная масса плода (гипотрофия).
Третья госпитализация осуществляется за две недели до родов. В это время проводится повторное кардиологическое обследование и вырабатывается план родов, проводится подготовка к ним.
Рекомендации женщинам, страдающим пороками сердца. Помните, что основной причиной неблагоприятного исхода беременности и родов у тех женщин с пороками сердца, которым беременность в принципе не противопоказана, является недостаточное или нерегулярное обследование в женской консультации, отсутствие комплексного ведения беременности акушером и кардиологом и, как следствие, неэффективность лечебных мероприятий и ошибки в ведении родов и послеродового периода.
-
Поэтому:
- постарайтесь не допускать внеплановой беременности;
- проконсультируйтесь с наблюдающим вас кардиологом до беременности, выясните, в состоянии ли вы выносить ребенка и к какому способу родоразрешения вам следует готовиться;
- если вы страдаете врожденным пороком сердца, непременно до беременности посетите генетическую консультацию;
- узнайте, какого режима вам следует придерживаться, чтобы не подвергать риску себя и будущего ребенка, как правильно питаться, какие лечебно-физкультурные упражнения могли бы помочь вам выносить и родить ребенка;
- не пропускайте назначенных вам посещений женской консультации и приемов у кардиолога, вовремя проходите все предписанные обследования;
- не отказывайтесь от приема лекарств и от госпитализации, ведь от того, насколько эффективно поддерживается работа вашего сердца, зависит не только ваше самочувствие, но и здоровье и жизнь вашего малыша!
УЗД сердечно-сосудистой системы.
УЗИ сердца позволяет в режиме реального времени увидеть створки клапанов, оценить характер их движения, измерить размеры камер сердца и основных магистральных сосудов, толщину стенок сердца, оценить функцию сердечной мышцы, состояние перикарда. Используя доплерографические методики можно оценить внутрисердечный кровоток.
Проведение эхокардиографического исследования показано при боли в области сердца, изменениях электрокардиограммы, шумах в сердце при аускультации, нарушениях ритма сердца, артериальной гипертензии, инфаркте в анамнезе, кардиомиопатиии, врожденных пороках сердца, пороках клапанов сердца, протезированных клапанах сердца, наличии признаков сердечной недостаточности.
В последние годы возросло число людей, страдающих тромбофлебитом, варикозным расширением вен нижних конечностей. Пациенты, страдающие данной патологией, должны следить за состоянием сердца. Одно из осложнений тромбофлебита — это тромбоэмболия в систему легочной артерии.
Хронические воспалительные заболевания малого таза могут вызвать тромбофлебит вен малого таза и тромбоэмболию, поэтому рекомендуется проведение обследования сердца до начала противовоспалительной терапии.
Будущая мама должна быть здорова!
Будущая мама должна быть здорова, поэтому во время беременности рекомендуется обязательно проводить эхокардиографическое исследование.



как сердечница со «стажем» со сложным ВПС могу сказать, что статья написана дилетантом, я бы на вашем месте не жалела средств и заказывала статьи такой серьезной тематики на специализированных ресурсах у специалистов-медиков, это уже как копирайтер со стажем могу вам посоветовать.