Экстрасистолия
Экстрасистолией называют преждевременное сокращение сердца или его отделов под влиянием эктопического импульса. Экстрасистолическая аритмия — наиболее частое нарушение ритма, с которым приходится сталкиваться во врачебной практике.
Выделяют так называемые функциональные экстрасистолии, встречающиеся у лиц с практически здоровым сердцем, но нарушенной деятельностью вегетативной нервной системы.
Органические экстрасистолы появляются при заболеваниях сердца, воздействии на сердце различных токсических агентов (кофеин, алкоголь, никотин, бензол и др.).
Различают также механические экстрасистолы, возникающие при механическом раздражении миокарда в период его активной деятельности. Такими раздражителями могут быть эндо- или миокардиальный электрод имплантированного кардиостимулятора, протезного клапана, створка атриовентрикулярного клапана, что имеет место при синдроме пролабирования атриовентрикулярных створок.
Клиническая картина экстрасистолии
Жалобы больных с экстрасистолией зависят от многих причин. К ним относятся индивидуальный порог раздражимости больного, сократительная способность миокарда, частота базового ритма и степень преждевременности экстрасистолы. Существует мнение, что ярче воспринимают наличие экстрасистол лица с хорошей сократительной способностью миокарда, у которых экстрасистолия имеет функциональное происхождение. Напротив, лица с органическими заболеваниями сердца и сниженной сократительной способностью миокарда реже воспринимают наличие у них экстрасистолии, часто не замечают ее и легче к ней привыкают.
К субъективным признакам экстрасистолии следует отнести ощущение удара или толчка в области сердца, повороты или замирание. Нередко ощущение удара оставляет на какой-то период чувство сжатия за грудиной или ноющей боли. Иногда экстрасистолия вызывает головокружение, слабость, страх, недостаток воздуха.
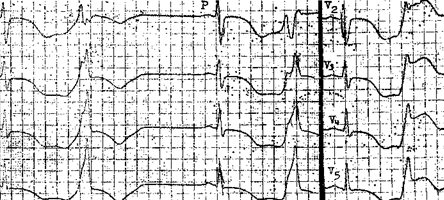
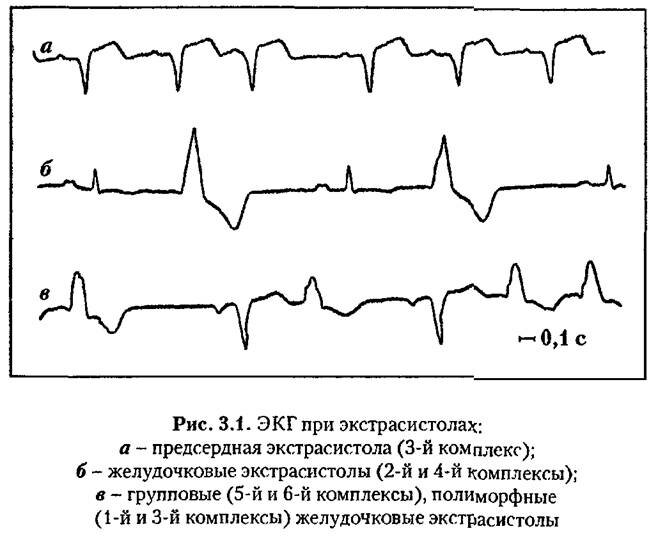
По месту возникновения экстрасистолы подразделяют на предсердные, атриовентрикулярные и желудочковые.
A.Г.Mpoчeк
«Экстрасистолия» и другие статьи из раздела Аритмии

Частые экстрасистолы и слабый пульс по ночам
Сообщений: 3
Регистрация: 29.1.2013
Пользователь №: 31054
Здравствуйте. После обследования холтером получилось следующее заключение врача:
"На протяжении исследования регистрировался синусовый ритм 43 — 152 в 1 мин, динамика ЧСС в пределах возрастной нормы. Отмечалась выраженная (дыхательная) аритмия, эпизоды синоатриальной блокады 2 степени, преимущественно в ночное время. Частые наджелудочковые экстрасистолы — одиночные и парные — вероятно, из а.в соединения, в т.ч. с аберрацией внутрижелудочкового проведения. Вероятна вегетативная дисфункция синусового узла. Значимой динамики сегмента ST не выявлено. Наблюдалась элевация сегмента ST по типу СРРЖ, особенно выраженная на фоне брадкардия в ночное время"
Тот врач что снимал холтер сказал, что такоие анализы обычно бывают у 60 летних бабушек, а другой врач на следующий день сказал, что анализы конечно получилось довольно любопытными и интересными, однако никакого лечения не назначила. Мне 29 лет, мужчина, рост 167, вес 74 кг. Общее самочувствие хорошее, проблем на здоровье не имею в принципе. Однако хотелось бы уточнить насколько опасны эти экстрасистолы, есть ли какие-либо ограничения, которые лучше сделать (занятия интенсивным спортом к примеру). Также в анализах отмечалось то, что экстрасистолы пропадали при увеличении пульса.
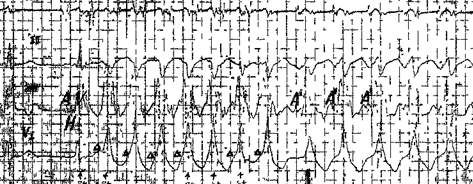
ЖТ у больных хронической ИБС
По мере удаления от периода инфаркта миокарда убывает как число больных со спонтанными приступами ЖТ, так и тех, у кого удается их искусственно воспроизвести [Bhandari A. et al. 1987]. Однако это правило не распространяется на 5—10% больных, большинство из которых имеют постинфарктную аневризму, обширное рубцовое поле в стенке левого желудочка (в 65% случаев в передней стенке) и/или клинические признаки недостаточности сердца [Francis G. 1986; Josephson M. el al. 1990]. Если приступы устой чивой ЖТ возникают в первые 6 мес после инфаркта миокарда, прогноз резко ухудшается с 85% показателем смертности в течение 1 года. Неустойчивая ЖТ вслед за инфарктом миокарда тоже сопровождается повышенным риском смерти больных по сравнению с больными без приступов ЖТ.
Приступы ЖТ провоцируются у них любыми причинами, благоприятствующими процессу re-entry [De Bakker J. et al. 1988]. Ведущую роль играют чрезмерная для больного физическая нагрузка и эмоциональное напряжение. Определенное значение имеют и такие факторы, как переедание, запоры, вздутие живота, задержка мочи (при аденоме предстательной железы), а также употребление алкоголя, курение, резкие перемены погоды, подъемы АД. Способствуют возникновению приступов ЖТ потеря ионов калия, сдвиги кислотно-основного равновесия, инфекции. Таким образом, развитие ЖТ при постинфарктном кардиосклерозе возможно и без острой ишемии миокарда.
Когда мы подчеркиваем значение различных стимулов ЖТ, то имеем в виду, что у многих больных непосредственный толчок к началу приступа дают желудочковые (реже — предсердные) экстрасистолы. Частое появление их у больных хронической ИБС выдвигает вопрос о признаках, по которым можно было бы различать сравнительно доброкачественные ЖЭ и те, которые потенциально способны вызывать приступы ЖТ, т. е. пускать в ход механизм re-entry. В большинстве работ было показано, что существует зависимость между длиной интервала сцепления ЖЭ и возникновением приступов ЖТ. По наблюдениям В. Swerdlow и соавт. (1983), у 72% больных хронической ИБС индекс преждевременности экстрасистол, вызывавших приступы тахикардии, колебался между 1 и 2, т. е. был достаточно большим. На долю ранних ЖЭ типа «R на Т» приходилось лишь около 10% случаев ЖТ. Правда, раннее начало (в диастоле) ЖТ сопровождалось большей частотой ритма, продолжительными тахикардическими разрядами и низкой чувствительностью к лидокаину. Поздно (в диастоле) начинавшиеся приступы ЖТ отличались меньшей частотой ритма и кратковременностью. У 4/5 больных экстрасистолы, стимулировавшие приступы ЖТ, имели такую же форму комплексов QRS, как и изолированные либо парные экстрасистолы, не провоцировавшие тахикардию. Средняя частота синусового ритма непосредственно перед началом ЖТ равнялась 79 в 1 мин. Только в 9% эпизодов ЖТ синусовый ритм был чаще 95 в 1 мин и в 11% случаев был А60 в 1 мин. Между частотой синусового ритма и темпом ЖТ не было корреляции, однако ускорение синусового ритма способствовало укорочению приступов ЖТ. Близкие результаты были получены S. Thanavaro и соавт. (1983): ЖТ более часто индуцировали поздние ЖЭ с интервалами сцепления >600 мс.
Итак, у значительной части амбулаторных больных, перенесших инфаркт миокарда и страдающих хронической ИБС, приступы ЖТ начинаются при нормальной (промежуточной) частоте основного (синусового) ритма, под воздействием ЖЭ с достаточно длинными интервалами сцепления.
Представляют интерес данные о связи между ЖТ и приступами стенокардии, спровоцированными введенном больным эргоновина малеата. По мнению многих клиницистов, этот препарат вызывает состояние, вполне сопоставимое с тем, что происходит при спонтанной форме стенокардии Принцметла [Сидоренко Б.
А. и др. 1981; Кулешова Э. В. и др. 1987]. В наблюдениях К. Fujno и соавт. (1985) эргоновин вызывал почти у всех больных спазм правой венечной артерии и острую ишемию нижней стенки левого желудочка. Появлявшиеся вследствие ишемии ЖЭ с комплексами QRS в виде блокады правой ножки в 24,8% случаев стимулировали приступы ЖТ. ЖЭ с комплексами QRS в виде блокады левой ножки только в 11,7% случаев вызывали приступы ЖТ. Интервалы сцепления и индексы преждевременности 1-й группы экстрасистол (503 мс и 1,28) были достоверно короче показателей 2-й группы экстрасистол (562 мс и 1,47). Продолжительность интервалов Q—Т «левожелудочковых» экстрасистол была больше, чем «правожелудочковых». Если ориентироваться на результаты этого исследования, можно утверждать, что у больных с острой ишемией левого желудочка («вариантная», «прогрессирующая» стенокардия и т. д.) большую опасность для провоцирования ЖТ представляют ЖЭ, имеющие форму блокады правой ножки и средний индекс преждевременности.
Только у отдельных больных с постинфарктной аневризмой (хронической ИБС) приступы ЖТ носят эпизодический характер, обычно они более или менее часто повторяются. На это, в частности, указывают наблюдения G. Pratt и соавт. (1985), в течение 4 сут непрерывно регистрировавших ЭКГ у 57 больных ИБС, страдавших приступами ЖТ. Среднее число приступов у них за 1 ч равнялось 20. Лишь 16,5% больных переносили за сутки 1 приступ ЖТ; 20% больных — от 2 до 5 приступов; 30% больных — от 6 до 100 приступов; 19% больных — от 101 до 499 приступов; наконец, у 14,5% больных за 24 ч было зарегистрировано А500 приступов, причем у 2 больных число приступов достигло 1800. Разумеется, при такой частоте рецидивов приступы не могут быть продолжительными. Действительно, в наблюдениях В. Swerdlow и соавт. (1983) 185 из 341 приступа (55%) состояли всего из трех желудочковых комплексов; в среднем «разряд» ЖТ включал 6 комплексов со средней частотой 129 в 1 мин. Это, следовательно, были приступы неустойчивой мономорфной ЖТ.
Другой вариант — приступы устойчивой мономорфной ЖТ, повторяющиеся с различной периодичностью. Частота тахикардического ритма здесь, как правило, выше: от 160 до 220 (250) в 1 мин. В межприступных периодах у 70% больных сохраняется синусовый ритм, у остальных — постоянная ФП, которая вызывает нарушения кровообращения, стимулирующие рецидивы ЖТ.
Влияние приступов ЖТ на гемодинамику и клинику у больных ИБС. До последних лет отсутствовали фактические данные о непосредственных механизмах тяжелых нарушений кровообращения, вызываемых приступами устойчивой ЖТ. Теперь известно, что резкое понижение МО сердца, возникающее в период приступа, в основном связано с двумя обстоятельствами: 1) понижением диастолического наполнения сердца; 2) уменьшением его систолического опорожнения. Среди причин, ведущих к понижению наполнения сердца, можно выделить: укорочение диастолы во время частого ритма, неполное расслабление желудочков, повышение жесткости их стенок в период диастолы, рефлекторные влияния на величину венозного возврата крови к сердцу. К числу причин, изменяющих систолическое опорожнение сердца, относятся: некоординированные сокращения различных участков мышцы левого желудочка, ишемическая дисфункция миокарда, отрицательный эффект очень частого ритма, митральная регургитация крови.
У больных с ФВ левого желудочка А50% (В период синусового ритма) приступ ЖТ вызывает снижение УО и АД в основном за счет неполного расслабления желудочков в диастолу. На эхокардиограмме и вентрикулограмме полость левого желудочка оказывается уменьшенной. Если у больных в период синусового ритма ФВ отчетливо понижена (А40%), то приступ ЖТ сопровождается выраженной дискоординацией систолы и резким снижением систолического опорожнения.
Как дискоординация сокращений левого желудочка, так и неполное его расслабление, — следствие нарушенной _ последовательности электрического возбуждения желудочков.
Аналогичные нарушения кардиодинамики можно наблюдать при устойчивой ЖТ у больных с дилатационной кардиомиопатией и другими тяжелыми органическими заболеваниями миокарда.
Связанные с характером гемодинамических реакций клинические проявления ЖТ варьируют от больного к больному, что зависит от многих обстоятельств, главные из которых: частота ритма, длительность приступа, тяжесть основного заболевания сердца. У больных с острым инфарктом миокарда или с постинфарктной аневризмой левого желудочка приступ ЖТ может вызвать обморок, иногда заканчивающийся фатально. Ряд больных впадают в состояние шока с характерными для него признаками. Весьма часто у больных появляется одышка (дыхание становится коротким) либо развивается удушье, переходящее в отек легких. Обычно приступ ЖТ усиливает стенокардию. Некоторые больные ощущают головокружение, ухудшение зрения и другие симптомы острой ишемии мозга. Хорошо известен тахикардический вариант синдрома MAC. Нельзя, однако, не упомянуть о других больных, у которых приступы неустойчивой и «медленной» ЖТ протекают бессимптомно либо сопровождаются кратковременным чувством слабости. Легче переносится и постоянно-возвратная ЖТ с низкой частотой ритма (>100—120 в 1 мин) в коротких «залпах», разделенных синусовыми комплексами.
Хотя объективные (физические) признаки ЖТ тоже не отличаются однородностью, опытный врач может «у постели больного» прийти к правильному диагностическому заключению. Это особенно важно для быстрого разграничения ЖТ и регулярной наджелудочковой ПТ с широкими комплексами QRS, о чем уже упоминалось в электрокардиографическом разделе. Следует ориентироваться в основном на два признака: особенности венного яремного пульса и громкость I тона у верхушки. При наджелудочковой ПТ с АВ проведением 1. 1 пульсация яремных вен однотипна, она носит характер отрицательного венного пульса: спадение вен соответствует по времени звучанию I тона, громкость которого остается одинаковой. В период ЖТ без ретроградного ВА проведения 1. 1, когда возникает неполная АВ диссоциация, наполнение яремных вен изменяется: от отрицательного венного пульса в момент «захвата» желудочков до положительной, или «пушечной», волны при сближении систолы предсердий и желудочков. Этот признак имеет большое диагностическое значение. Такую же эволюцию претерпевает I тон: от ослабленного до «пушечного». Несколько колеблется и уровень систолического АД: оно возрастает в момент «захвата» — за счет повышения УО сердца — и понижается в период, когда систола предсердий оказывается нереализованной.
Помочь разграничению ЖТ и наджелудочковой ПТ может эхокардио-графический метод, если, например, приступ тахикардии развивается во время записи эхокардиограммы. При ЖТ выявляются большие колебания (от удара к удару) времени открытия митрального клапана (от 42 до 110%); при наджелудочковой ПТ различия между ударами не превышают 9—15% (М-сканирование). Наблюдение за аортой и левым предсердием дает прямые признаки независимых предсердных сокращений. Эхокардиографический метод не позволяет отличать антероградное АВ проведение 1:1 от ретроградногоВ Апроведения 1. 1 [Wren Ch. el al. 1985; Curione M. et a). 1986].