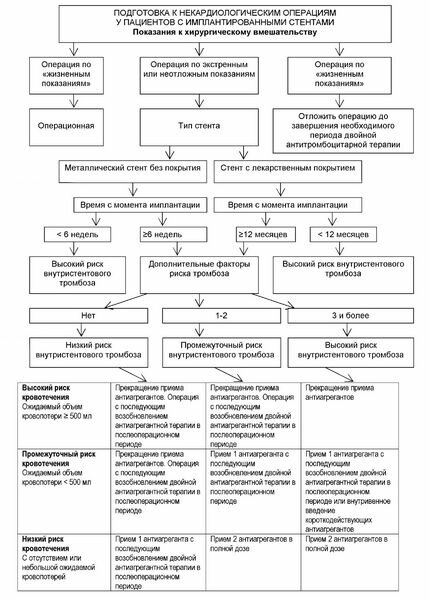
РЕАБИЛИТАЦИЯ ПОСЛЕ СТЕНТИРОВАНИЯ
Реабилитация после ангиопластики и коронарного стентирования
Кардиореабилитация — EURODOCTOR.ru — 2009
Коронарное стентирование – это новый метод лечения ишемической болезни сердца, который заключается в установке в месте суженного участка коронарной артерии стента – особого проволочного каркаса, который удерживает просвет коронарной артерии свободным и проходимым.
Методика коронарного стентирования тесно связана с еще одной схожей методикой лечения ИБС – ангиопластикой. Ангиопластика так же, как и коронарное стентирование, проводится с помощью тонкого длинного катетера, который вводится через разрез в бедренной складке в бедренную артерию, а по ней под контролем рентгеноскопии подводится к месту сужения коронарного сосуда.
Далее на конце катетера раздувается баллончик, в результате чего просвет суженной бляшкой артерии расширяется.
Коронарная ангиопластика (или перкутанная транслюминальная коронарная ангиопластика) впервые была проведена Андреасом Грюнцигом. Методика ангиопластики сразу же нашла своих последователей, и была модифицирована многими кардиохирургами. К середине 1980-х годов многие ведущие кардиохирургические центры стали применять этот метод в качестве альтернативы операции шунтирования.
Вместе с ангиопластикой одновременно с ней проводится и стентирование. Оно в этом случае призвано, как бы, укрепить и зафиксировать результат ангиопластики.
Ангиопластика и коронарное стентирование показаны следующим категориям пациентов:
- При малом уровне сужения коронарного сосуда,
- При наличии доступа к месту сужения сосуда при ангиопластике,
- При сужении не в главной артерии сердца, которая доставляет в левые отделы сердца,
- При отсутствии сердечной недостаточности.
Если же имеет место сужение в главной артерии сердца, которая доставляет в левые отделы сердца, либо при наличии сопутствующей сердечной недостаточности, или когда сужены мелкие артерии, лучшей альтернативой считается аортокоронарное шунтирование. Этот метод показан также при наличии у пациента сахарного диабета либо если отмечается множественное сужение сосудов.
Обязательно перед ангиопластикой и стентированием проводится ангиография – рентгеновский метод исследования состояния коронарных артерий, который проводится, в принципе, так же, как и сама ангиопластика.
Операции ангиопластики и коронарного стентирования относятся к так называемым малоинвазивным вмешательствам, то есть, их проведение не связано с классическими разрезами, вскрытием грудной клетки и полости перикарда, что позволяет пациенту гораздо легче перенести операцию. А следовательно, пациент может раньше перейти к следующему этапу лечения – кардиологической реабилитации.
Реабилитация после ангиопластики и коронарного стентирования по своим основным принципам похожа на реабилитацию и после других оперативных и неоперативных методов лечения ИБС.
Главным звеном в кардиологической реабилитации после ангиопластики и коронарного стентирования по прежнему остается лечебная физкультура.
Прекрасным средством реабилитации после ангиопластики и стентирования является терренкур. Терренкур — это дозированные по расстоянию, времени и углу наклона пешие восхождения. Проще говоря, терренкур — это метод лечения дозированной ходьбой по специально организованным маршрутам.
Такая ходьба с дозированной нагрузкой позволяет постепенно тренировать сердце и восстановить его функцию. Кроме ходьбы и терренкура активно применяются и другие виды физической активности – физические упражнения, которые в нашем санатории индивидуально подбираются для каждого пациента с учетом его общего состояния. Применяются и упражнения на тренажерах.
Почему же именно физические упражнения – главное в реабилитации при заболеваниях сердца? Дело в том, что сердце – это мышечный орган, и он, как и все остальные мышцы, может тренироваться, что, конечно, восстанавливает его состояние. Кроме того, физическая активность полезна и в плане борьбы с избыточным весом. Чем больше пациент двигается, тем больше в организме «сжигается» жиров. А ожирение, как известно, является одним из важных факторов риска ИБС.
Кроме того, физическая активность, как выяснили ученые, оказывает также положительное действие и на эмоциональное состояние пациента, что важно в плане борьбы со стрессом и депрессией, которые встречаются в таких ситуациях.
При физической нагрузке улучшается кровоснабжение всех органов и тканей в организме, нормализуется доставка кислорода ко всем клеткам организма.
К неотъемлемым мерам профилактики повторного инфаркта миокарда и кардиореабилитации относится вторичная профилактика. Сюда относятся строгий контроль кровяного давления и образа жизни, отказ от вредных привычек — курения и алкоголя, регулярное занятие физкультурой и соблюдение диеты.
Психологическая реабилитация – важное звено в цепи всей кардиологической реабилитации. Вы уже знаете, что постоянный стресс – это фактор риска развития ИБС, инфаркта миокарда и инсульта. Наши психологи помогут Вам справиться со стрессом и депрессией.
Диета – еще один важный аспект реабилитации. Правильная диета важна для профилактики атеросклероза – основной причины ИБС. Специально для Вас диету разработает врач-диетолог, с учетом Ваших вкусовых предпочтений. Конечно, от определенной еды придется отказаться. Есть поменьше соли и жиров, и побольше овощей и фруктов. Это важно, так как при продолжающемся избыточном поступлении холестерина в организм лечебная физкультура будет малоэффективной.
Как известно, наш организм сам вырабатывает необходимый для него холестерин. А с животной пищей мы неизбежно получаем еще и дополнительный холестерин. Поэтому важно ограничить, прежде всего, жирную пищу – жирное мясо, сало, масло, сметану. Конечно, полностью отказаться от жирной пищи вряд ли возможно, но резко ограничить потребление жиров – под силу каждому.
В нашем санатории Вас научат правильному образу жизни. Это важно, так как именно устранение факторов риска ИБС и ведет к выздоровлению. Ведь Вы понимаете, что одним стентированием или ангиопластикой атеросклероз – первопричина ишемической болезни сердца и инфаркта миокарда – не вылечивается. Правильный образ жизни поможет Вам не допустить тех факторов, которые вызывают развитие атеросклероза, куда относятся и пресловутые вредные привычки – курение и алкоголь.
ЛЕЧЕНИЕ в ИЗРАИЛЕ без ПОСРЕДНИКОВ — МЕДИЦИНСКИЙ ЦЕНТР ИХИЛОВ в ТЕЛЬ-АВИВЕ
ПОМОЩЬ в ОРГАНИЗАЦИИ ЛЕЧЕНИЯ — 8 (495) 66 44 315
 Ишемическая болезнь сердца
Ишемическая болезнь сердца
 Реабилитация больных ИБС
Реабилитация больных ИБС
Коронарное стентирование
Коронарные артерии выполняют главную функцию в работе сердечной мышцы, за счёт левой и правой коронарных артерий сердцу обеспечивается кровоснабжение. Они заполняются кровью лишь в состоянии диастолы (когда сердечная мышца приходит в фазу расслабления в интервале между сокращениями). Протекающая по артериям кровь снабжает все сердечные клетки кислородом и необходимыми питательными веществами. При проходимости коронарных артерий сердце функционирует в правильном режиме и не устаёт. Если же они сузились вследствие атеросклероза (заболевания, характеризующегося уплотнением стенок артерий с потерей ими эластичности и сужением их просвета), миокард (преобладающий мышечный слой сердца, заставляющий его ритмично сокращаться) становится не в состоянии работать на полную мощность из-за нехватки кислорода. Вследствие этого происходят изменения на биохимическом уровне и в тканях, развивается ИБС (ишемическая болезнь сердца, при которой происходит поражение миокарда в результате нарушения кровоснабжения в коронарных артериях). Тогда на помощь больному приходит стентирование коронарных артерий.
Здоровая коронарная артерия, гибкая и гладкая, имеет сходство с резиновой трубкой. Кровь течёт по ней свободно. Когда организму требуется больше кислорода, к примеру, при физических нагрузках (беге, плавании, поднятии тяжестей, физическом труде), здоровая коронарная артерия растягивается, поставляя сердцу больший объём крови. У людей с предрасположенностью на стенках артерий происходит отложение холестерина и других жиров, скопление которых образует атеросклеротическую бляшку. Поражённая атеросклерозом коронарная артерия похожа на засорённую трубу – она сужается, теряет эластичность и становится жёсткой, что ограничивает объём крови, поступающей к миокарду. В этом случае при интенсивной работе сердца артерия не может расслабиться и увеличить поставку миокарду крови и кислорода.
Если размер атеросклеротической бляшки увеличивается настолько, что полностью блокирует просвет артерии или происходит разрыв бляшки, образуя кровяной сгусток, также перекрывающий просвет, кровь к миокарду перестаёт поступать и часть его отмирает.
Сужение сосудов, вызванное атеросклерозом, крайне опасно, так как чревато не только инвалидизацией больного, но и летальным исходом.
Поражение определённых сосудов (в зависимости от места их локации) с сужением их просвета, помимо ИБС, может привести к: нарушению мозгового кровообращения, закупорке сосудов нижних конечностей и к ряду других опасных патологий. Для восстановления артериальной проходимости применяют несколько методик. Основные из них: консервативное лечение, стентирование (операция для восстановления просвета артерий посредством установки в них специальных баллонных катетеров и стентов) сердечных и других поражённых сосудов, и ангиопластика (операция для восстановления просвета артерий нижних конечностей).
Сужение просвета сосудов в начальной стадии почти не отражается на состоянии человека. Однако когда атеросклеротическая бляшка занимает более половины сосуда, возникают признаки нехватки кислорода в органах и тканях. На этой стадии консервативное лечение малоэффективно, а часто и вовсе бессильно. Помочь могут лишь кардинальные методы в виде оперативного вмешательства.
Один из наиболее эффективных методов такой терапии – стентирование. являющееся малоинвазивным (при котором разрез тканей минимален, но достаточен для введения специальных инструментов) и эндоваскулярным (воздействуя на кровеносные сосуды с применением лучевой визуализации и использованием специальных инструментов и новейших технологий).
Показания и противопоказания
Коронарное стентирование каждому пациенту назначает кардиохирург. Перед операцией непременно проводится коронарография (наиболее точный метод исследования, заключающийся в рентгеноконтрастности, позволяющий диагностировать ИБС, в деталях определить её характер, а также выявить локацию суженной коронарной артерии и степень её поражения). Благодаря коронографии врач узнаёт, сколько стентов и в каких участках сосудов нужно установить.
Для оперирования артерий подобным образом не требуется разрезать грудную клетку (в отличие от шунтирования), накладывать швы и в дальнейшем долго восстанавливать пациента. Однако это хирургическое лечение панацеей не является и не отменяет последующую консервативную терапию, назначаемую кардиологом. До операции, после проведённого обследования, при наличии у пациента каких-либо сопутствующих болезней могут быть назначены дополнительные исследования или анализы.
Иногда проведение стентирования оказывается невозможным из-за имеющихся противопоказаний. Это может быть:
- артерия малого диаметра (в настоящее время стентирование может выполняться исключительно для артерий диаметром от 2,5 до 3 мм),
- слишком обширный участок сужения,
- почечная или дыхательная недостаточность,
- нарушения системы свёртываемости крови,
- аллергические реакции на йод, применяемый в препарате для контрастной рентгенологии.
Методика выполнения операции
Перед проведением операции больному вводят препарат для уменьшения свертываемости крови. Производится обезболивание (как правило, это местная анастезия). Перед введением катетера кожу в области поражённой артерии обрабатывают антисептиком.
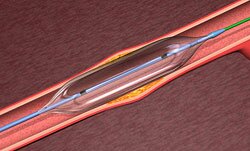
Коронарное стентирование направленное на восстановление просвета сосудов, чаще всего – коронарных артерий, заключается во вводе специального сжатого баллона в поражённый бляшками сосуд. В нужном месте, где просвет сужен, под высоким давлением баллон расширяется, разрушая бляшку и вдавливая её в сосудистую стенку. За местом сужения при этом может быть установлен особый фильтр для предупреждения дальнейшей закупорки во избежание провоцирования инсульта. Как правило, при данной манипуляции в коронарной артерии дополнительно устанавливают стент – поддерживающую конструкцию, изначально имеющую форму сетчатого цилиндра из металла особой плавки, надетого в сжатом виде на баллон. Его цель – поддерживать стенки сосуда во избежание возможного сужения. Достигнув места локации атеросклеротической бляшки, по мере того, как баллон расширяется, параллельно с ним раскрывается и стент. После этого баллон вновь сжимается и выводится из артерии, в то время как стент навсегда в ней остаётся. Если поражение атеросклеротическими бляшками имеет большую протяженность, могут быть установлены несколько стентов за раз.
Все манипуляции хирург отслеживает посредством рентгеновского монитора. Длительность операции составляет 1-3 часов. Пациент не испытывает боли. Дискомфорт доставляет лишь момент расширения баллона, так как при этом на недолгое время нарушается кровоток.
За проведённой операцией следует обязательная реабилитация, направленная на скорейшее восстановление пациента и исключение вероятности рецидива в виде формирования новых атеросклеротических бляшек.
Реабилитация
Такое хирургическое лечение, как стентирование коронарных артерий требует от пациента последующее соблюдение постельного режима в течение некоторого времени во избежание возможных осложнений, а также придерживаться рекомендованной диеты, регулярно принимать лекарства, отказаться от вредных привычек и т.д.
В первую неделю после стентирования сосудов реабилитация предписывает избегать физических нагрузок, противопоказано поднимать тяжести и принимать ванну (мыться только под душем). При этом в течение как минимум полутора месяцев нежелательно водить автомобиль.
Кардиологическая реабилитация пациента требует соблюдение ряда рекомендаций. Основные из них: диета, лечебная физкультура и позитивный настрой.
Лечебной физкультуре следует отводить минимум полчаса ежедневно. При наличии лишней массы тела пациенту нужно сбросить лишний вес, привести в норму давление (это значительно снижает вероятность инфаркта миокарда и инсульта), укрепить мышцы. И даже когда реабилитация окончена, прекращать физические нагрузки не следует.
После стентирования сосудов необходимо придерживаться определённой диеты для нормализации веса и профилактики атеросклероза и ИБС. Цель диеты – понизить уровень «вредного» холестерина, представляющего собой липопротеиды низкой плотности (ЛПНП).
Основные правила такого питания включают сведение к минимуму потребления жиров (из рациона исключаются продукты на основе животного жира, такие, как мясо и рыба жирных сортов, молочные продукты с повышенным содержанием жира, моллюски). Помимо этого следует отказаться от крепких чая и кофе, пряностей и шоколада, при этом потребление продуктов, содержащих большое количество полиненасыщенных жирных кислот, напротив, следует увеличить. Меню должно содержать как можно больше злаков, овощей, фруктов и ягод, так как в них содержится большое количество необходимых организму углеводов и клетчатки. Пищу следует готовить исключительно на растительном масле (от сливочного масла придётся отказаться). Потребление соли необходимо ограничить (не более 5 г. в сутки). Питаться следует часто (5-6 раз в день), причём последний приём пищи должен быть за три часа до сна, не позднее. Калорийность употребляемых продуктов должна не превышать 2300 калорий в сутки.
Большое значение имеет последующее после стентирования лечение. После операции пациент должен ежедневно принимать назначенные лечащим врачом препараты на протяжении времени от шести месяцев до года. Ведь, хотя ИБС и атеросклероз перестали себя проявлять, факторы риска их возвращения, первопричина, остаётся. Поэтому, несмотря на прекрасное самочувствие пациента, реабилитация длится длительное время, в течение которого он обязан:
- принимать препараты, служащие профилактикой тромбообразования. Как правило, это – аспирин и плавикс. Они эффективно предотвращают образование тромбов и закупорку сосудов, что значительно снижает вероятность инфаркта, повышает качество жизни больного и увеличивает продолжительность его жизни;
- диета должна быть строго антихолестериновой, наряду с ней следует принимать понижающие уровень холестерина препараты. Делать это нужно обязательно, иначе даже такое высокотехнологичное и эффективное лечение, как проведённая операция окажется бессмысленным, так как атеросклероз будет прогрессировать и появятся новые сужающие сосуды бляшки;
- если пациент страдает гипертонией, он должен принимать медикаменты для понижения давления (бета-блокаторы и ингибиторы АПФ). Они в разы снизят риск инфаркта и инсульта;
- если же сопутствующая болезнь – сахарный диабет, наряду со строгой диетой нужно принимать лекарства для приведения уровня сахара в крови в норму.
Современная медицина предоставляет массу средств борьбы с атеросклерозом. Для их эффективности должен приложить усилия и сам пациент, соблюдая ряд правил и ограничений. Но, какими бы высокотехнологичными ни были методы терапии, лучшее лечение заболевания – это его предотвращение. Для этого нужно вести здоровый образ жизни, правильно питаться и проходить периодическое медицинское обследование.
Коронарное стентирование и баллонная ангиопластика или стентирование коронарных артерий ( продолжение)
Как лечится ишемическая болезнь сердца?
Принцип лечения ИБС достаточно прост, основные лечебные мероприятия направлены на уменьшение потребления кислорода миокардом для того, чтобы компенсировать нехватку кровоснабжения, а также частично расширить коронарные артерии, тем самым увеличив при этом приток крови. Для этого используются 3 основные класса препаратов — нитраты, бета-блокаторы и блокаторы кальциевых каналов.
· изосорбид ( Isordil ),
· мононитрат изосорбида ( Imdur ), и
· накожный пластырь с нитропрепаратами.
Примеры бета-блокаторов:
· пропранолол (Индерал — Inderal ),
· атенолол (Тенормин — Tenormin ), и
· метопролол (Лопрессор — Lopressor ).
Примеры блокаторов кальциевых каналов:
· нифедипин (Прокардиа — Procardia. Адалат — Adalat ),
· верапамил (Калан — Calan. Верелан – Verelan. Изоптин и другие),
· дилтиазем (Кардизем — Cardizem. Дилакор — Dilacor. Тиазак — Tiazac ), и
· амлодипин (Норваск — Norvasc ).
Сравнительно недавно появился препарат нового четвертого класса — ранолазин (Ранекса — Ranexa ), эффективность которого в настоящее время исследуется.
Большинство пациентов после назначения этих препаратов отмечает улучшение и уменьшение частоты приступов стенокардии. Однако в случаях, когда признаки ишемии сохраняются, проводимое лечение оказывается не достаточно эффективным или приступы сохраняются при выполнении физических нагрузок, возникает необходимость в выполнении коронароангиографии, нередко сопровождающейся проведением стентирования коронарных артерий, или заканчивающейся определением показаний к коронарному шунтированию.
Пациенты с нестабильной стенокардией обычно имеют выраженное сужение коронарных артерий и соответственно высокий риск развития инфаркта миокарда. Таким пациентам в дополнение к лекарственной терапии стенокардии, показано назначений препаратов, разжижающих кровь, например гепарина. В настоящее время чаще с этой целью используются низкомолекулярные формы гепарина, в частности эноксипарин ( Lovenox ), выпускаемый в виде шприцов для внутрикожных инъекций. Кроме того, этим пациентам назначают дезагреганты на основе аспирина. которые предотвращают агрегацию (слипание) тромбоцитов, участвующих в образовании тромба. Пациентам со склонностью к тромбообразованию назначают более высокоэффективные дезагрегантные препараты на основе клопидогреля. Однако несмотря на то, что пациентам с нестабильной стенокардией как правило назначается достаточно мощная медикаментозная терапия, у них по-прежнему сохраняется высокий риск развития острого коронарного синдрома и инфаркта миокарда. Этим пациентам показано проведение диагностической коронарографии, стентирования коронарных артерий и, возможно, коронарного шунтирования.
Проведение чрезкожных коронарных вмешательств сопровождается очень хорошими результатами, особенно если баллонная ангиопластика и стентирование коронарных артерий или атерэктомия выполняются у специально отобранных для этого пациентов, имеющих локальные отграниченные сужения (стенозы) одной или нескольких артерий. Показания к вмешательству обязательно должны определяться опытным рентгенэндоваскулярным хирургом. Процедуру стентирования коронарных артерий можно разбить на несколько этапов. Сначала в области предполагаемой пункции сосуда вводится обезболивающий препарат. Артерия на бедре или руке пунктируется иглой и в просвет вводится специальный гибкий металлический проводник. По нему в артерию устанавливается специальный сосудистый порт для осуществления различных технических мероприятий (манипуляций). По проводнику к устьям коронарных артерий под рентгенологиченским контролем подводится диагностический катетер и производится контрастирование сосудов, определяется место набольшего сужения. Далее за место сужения в просвет артерии вводится очень тонкий проводник, а по нему к месту стеноза подводится катетер с уже встроенным баллончиком. Последний постепенно раздувается до появления просвета, необходимого для введения катетера с коронарным стентом. Нужно отметить, что все мероприятия осуществляются под четким визуальным и рентгенографическим контролем. В дальнейшем к зоне сужения подводится катетер с коронарным стентом (используются 2 варианта – самораскрывающийся или расширяемый посредством баллонного катетера) и раскрывают его в просвете коронарной артерии, смещая атеросклеротические бляшки кнаружи и полностью восстанавливая просвет. Иногда для этого требуется создание высокого атмосферного давления в баллончике (от 2 до 20 атмосфер). После этого катетер удаляют, а стент остается в коронарной артерии.
Поддержать видео:
Стентирование коронарных артерий самораскрывающимся стентом (видео)
Принцип размещения устройств для атерэктомии практически идентичный и лишь немного отличается от типа выбранного устройства.
Операция коронарного шунтирования используется в случаях, когда назначенное консервативное лечение оказывается неэффективным и выполнение стентирования коронарных артерий технически невыполнимо, противопоказано или может сопровождаться неудовлетворительными отдаленными результатами лечения. Аортокоронарное шунтирование (АКШ) показано пациентам, имеющим поражение коронарных артерий сразу на нескольких уровнях или в местах, в которых стентирование коронарных артерий может быть неэффективным или невыполнимым. Иногда коронарное шунтирование выполняется при неэффективности ранее проведенных эндоваскулярных коронарных пластик. Как показал опыт использования АКШ, эта операция сопровождается увеличением сроков выживаемости пациентов с поражением ствола левой коронарной артерии и ишемической болезнью сердца, сочетающейся с низкой насосной функцией сердца или фракцией выброса. Многие исследователи пытаются противопоставить эти два варианта лечения, однако это не совсем верно, поскольку для каждого из них существуют свои показания и они должны дополнять друг друга в случае этапного лечения.
Стентирование коронарных артерий под контролем внутрисосудистого ультразвука (видео)
Какие осложнения встречаются после коронарного стентирования?
Эффективность после эндоваскулярных коронарных вмешательств с использованием баллонной ангиопластики, стентов или атерэктомии достигает 95%. В очень небольшом проценте случаев стентирование коронарных артерий может быть технически невыполнимым. В основном эти сложности связаны с невозможностью проведения проводника или баллонного катетера за зону стеноза коронарной артерии. Самое серьезное осложнение может возникнуть тромбоз и закрытие расширенной (дилятированной) артерии в первые несколько часов после окончания процедуры. Острое закрытие или окклюзия чаще возникает после изолированной баллонной ангиопластики (до 5%) и является причиной большинства серьезных осложнений. Окклюзия коронарной артерии после баллонной ангиопластики представляет собой комбинацию нескольких факторов: надрыв внутренней оболочки артерии (диссекция интимы), образование тромба и выраженный спазм коронарной артерии при проведении баллонного катетера.
Для профилактики подобных осложнений во время или после коронарных вмешательств накануне процедуры пациентов готовят, назначая им мощные дезагрегантные и антикоагулянтные препараты, контролируя состояние свертывающей и противосвертывающей системы с помощью коагулограммы и определения агрегации тромбоцитов. Это лечение позволяет предотвратить формирование тромбов в просвете сосуда и разжижает кровь. Снятие спазма сосуда достигается введением комбинации нитропрепаратов и блокаторов кальциевых каналов. Выделяют группы пациентов, имеющих высокий риск развития подобного осложения:
· женщины,
· пациенты с нестабильной стенокардией, и
· пациенты, перенесшие инфаркт миокарда.
Частота возникновения острых нарушений проходимости коронарных артерий и тромбозов существенно уменьшилось после начала использования коронарных стентов, которые, по сути, решили проблему локального надрыва интимы, тромбообразования и выраженного спазма артерии. Кроме того, появилась новая генерация аспиринов, так называемые антиагреганты нового поколения, полностью блокирующие склонность тромбоцитов к тромбообразованию. Примерами таких препаратов являются абциксимаб (Реопро — Reopro ) и эптифибатид (Интегрилин — Integrilin ).
Однако в случаях, когда в результате введения даже этих мощных препаратов во время стентирования происходит повреждение коронарной артерии, может потребоваться выполнение экстренного аортокоронарного шунтирования. Если раньше перед появлением коронарных стентов и мощных дезагрегантных препаратов необходимость в экстренной АКШ возникала в 5% случаев, то в настоящее время частоты неотложного аортокоронарного шунтирования после коронарного стентирование составляет менее 1-2%. Общая частота риска развития летального исхода после попытки эндоваскулярного лечения ИБС существенно ниже 1%, в большинстве случаев частота неблагоприятного исхода зависит от количества и степени поражения коронарных артерий, сократимости миокарда или фракции выброса (ФВ), возраста и общего состояния пациента на момент выполнения процедуры.
Рис.3 Антиагреганты нового поколения — один из аспектов успешного стентирования коронарных артерий.
Как протекает период реабилитации после стентирования коронарных артерий?
Вмешательство на коронарных артериях, в прочем как и любое другое ангиографическое исследование проводится в специально оборудованной операционной, в которой размещены аппарат для проведения коронарографии и большой компьютер для обработки получаемых данных и управления аппаратом. Эту операционную также называют рентгенхирургическим кабинетом или лабораторией сердечного зондирования. Накануне исследования пациентам вводят седативные препараты, такие как диазепам (Валиум), мидазолам ( Versed ), морфин, промедол или седуксен, что позволяет снять состояние тревоги и дискомфорта при проведении коронарного стентирования. Во время пункции артерии возможно появление незначительного дискомфорта в месте прокола в паховой области или в руке. При раздувании баллонного катетера пациент может ощущать кратковременный эпизод загрудинных болей или дискомфорта, поскольку на период раздувания баллона блокируется кровоток в коронарной артерии. Продолжительность процедуры стентирования коронарных артерий составляет от 30 минут до 2 часов и зависит от предполагаемой программы лечения, в среднем 60 минут. После того, как стентирование коронарных сосудов окончено, пациента переводят в палату для динамического наблюдения. В большинстве случаев катетеры удаляются из артерии сразу после эндоваскулярной операции, а отверстие в артерии ушивается специальным закрывающим устройством. Пациентам после перевода в палату назначают постельный режим на 12 часов, а общие сроки динамического наблюдения обычно составляют максимум 24 часа. После выписке в течение нескольких дней пациентам не рекомендуется поднимать тяжести и в течение 1-2 недель важно ограничить интенсивность физической активности. Это необходимо для хорошего заживления места пункции и профилактики такого частого осложнения как ложная послепункционная аневризма артерии. Через 2-3 дня пациенты могут вернуться к обычному режиму жизни, привычной работе и сексуальной активности.
После любой эндоваскулярной процедуры пациентам обычно назначают аспирин в дозировке минимум 100 мг в сутки, что необходимо для профилактики тромбообразования. Поскольку во время стентирования коронарных артерий в просвет артерии устанавливается инородное тело (стент), которое способно провоцировать тромбообразование, дополнительно к терапии аспирином назначают мощный дезагрегант — клопидогрель (Плавикс — Plavix ). Его назначают минимум на 2-3 месяца, иногда и больше, поскольку в этот период металлический стент постоянно соприкасается с кровяным потоком. В последующем стенка стента постепенно покрывается внутренней оболочкой сосуда (интимой) и не опасна в плане тромбообразования. Однако в настоящее время в связи с активным использованием и имплантацией стентов с лекарственным покрытием, сроки формирования такой «защитной пленки» на поверхности стенки стента увеличились и для ее окончательного разрастания необходимо не менее 1 года. Соответственно и сроки приема аспирина и плавикса могут увеличиться более чем на 1 год.
Спустя несколько недель после стентирования коронарных артерий выполняются повторные пробы с физической нагрузкой, что позволяет оценить эффективность проведенного лечения и указать на возможность старта программы реабилитации. Обычно она включает 12 недельный курс последовательных физических упражнений продолжительностью от 1 до 3 часов в неделю. Программа по восстановлению обычно разрабатывается при активном участии врача-кардиолога или реабилитолога, а также рекомендуется пребывание в санаториях кардиологического профиля. Важным моментом программы реабилитации является отказ от вредных привычек и борьба с гиподинамией. Ниже представлены ключевые изменения образа жизни, которые позволят улучшить качество жизни после стентирования коронарных артерий и увеличить продолжительность жизни:
· прекращение табакокурения.
· снижение уровня холестерина крови.
Каковы отдаленные результаты после выполнения стентирования сердца?
Отдаленные результаты стентирования коронарных сосудов во многом зависят от техники, использованной при проведении процедуры. Так, например, приблизительно 30-50% проведенных коронарных ангиопластик без стентирования через 6 месяцев заканчиваются формированием повторного сужения. По истечению этого срока пациенты либо повторно обращаются с признаками стенокардии напряжения, либо не имеют жалоб, а рестеноз коронарных артерий выявляется при контрольном обследовании через 4-6 месяцев после первичной операции стентирования. Вероятность выявления рестеноза увеличивается при сопутствующем сахарном диабете. Повсеместное использование стентов для восстановления просвета коронарных артерий позволило сократить частоту развития рестонозов более чем на 50%. А появление стентов с лекарственным покрытием снизило частоту повторных стенозов до менее чем 10%.
Рестеноз одна из основных проблем любого варианта как хирургического, так и эндоваскулярного лечения сосудистой патологии, в частности стентирования коронарных артерий, однако если выявленное сужение некритично и у пациента отсутствуют симптомы стенокардии, с таким состоянием можно справляться медикаментозно. Некоторым пациентам возможно выполнение повторных вмешательств, для того чтобы восстановить кровоток в артериях сердца. Повторные процедуры эндоваскулярной пластики коронарных артерий характеризуется такими же непосредственными и отдаленными результаты, как и первичное стентирование, но к сожалению в некоторых случаях, чаще из-за анатомии поражения частота рестенозов бывает достаточно высокой. В таких случаях пациентам как вариант этапного лечения предлагается выполнение следующим этапом аортокоронарное шунтирование. Пациенты также в праве сразу выбрать открытое хирургическое вмешательство при сохранении неуверенности в повторном стентировании коронарных артерий. Тем не менее, постоянно появляются новые современные варианты лечения, направленные на увеличение проходимости после стентирования коронарных сосудов. Так, например, в последнее время с этой целью активно используется методика внутрикоронарного воздействия радиации, которое носит название брахитерапии. Как показывают статистические исследования, вероятность формирования рестеноза при сохранении проходимости артерий в течение 6-9 месяцев становится минимальным и повышается вероятность того, что коронарные артерии останутся проходимыми в течение нескольких лет. Это утверждение доказывает тот факт, что при сохранении проходимости в течение года отдаленный рестеноз считается казуистикой, а появление симптомов стенокардии чаще связано с вовлечением в патологический процесс другой коронарной артерии.