Кардиология. Клинические лекции
Страниц: 768
ISBN: 978-5-17-052466-2
Кардиология. Клинические лекции
Размер шрифта
А. В. Шпектор, Е. Ю. Васильева Кардиология. Клинические лекции
«Сие изящное строение сердца с приходящими к нему жилами служит единственным побуждением к кровообращению».
Карл Линней Предисловие «. Ремесло Поставил я подножием искусству». Александр Пушкин
В основу этой книги положены лекции, которые авторы более 20 лет читали на курсах повышения квалификации врачей. Клинические лекции – это особый жанр. Он предусматривает диалог между автором и читателем, позволяет не только рассказать о результатах последних рандомизированных исследований, но и поделиться собственным опытом, высказать свое мнение по спорным вопросам. А таких вопросов в клинической кардиологии очень много. Сотни рандомизированных исследований, опубликованных к настоящему времени, позволили создать прочную основу современной кардиологии. Исходя из их результатов, созданы и постоянно обновляются международные рекомендации, позволяющие врачу ориентироваться в стандартных ситуациях. Это абсолютно необходимо и подробно обсуждается в данной книге. В то же время любой опытный врач знает, что никакие рекомендации не могут предусмотреть всех возможных ситуаций. Не так уж редко приходится действовать за гранью доказательной медицины. Чем врач руководствуется в таких случаях? Некоторые говорят, что интуицией. Наши учителя, замечательные врачи Наум Александрович Долгоплоск и Виктор Николаевич Орлов, много раз показывали нам, что на самом деле и в самых сложных случаях все решают знания, наблюдательность и здравый смысл. Этот подход мы и постарались использовать в данной книге.
Авторы
Глава 1. Общие сведения о больном
Возраст является, как правило, первым ориентиром на пути к диагнозу. Опасность возникновения того или иного заболевания резко отличается в разных возрастных группах. Так, ишемическая болезнь сердца (ИБС) обычно возникает у людей старше 40 лет, а активный ревматизм, врожденные пороки сердца и сосудов чаще выявляются в молодом возрасте. Для гипертонической болезни характерным является повышение артериального давления в возрасте от 20 до 50 лет. В то же время при симптоматических гипертензиях это происходит раньше или позже. Конечно же сам по себе возраст очень грубый ориентир. Это, как сказал поэт, «взгляд, конечно, очень варварский, но верный». Например, ИБС у пациентов с наследственной гиперлипидемией может возникать и в очень молодом возрасте, а активный ревматизм описан у пациентов старше 80 лет. Однако, как известно, «частые болезни бывают часто, а редкие редко», и поэтому нужно иметь веские основания, для того чтобы диагностировать стенокардию у двадцатилетнего пациента.
Пол – так же, как и возраст, имеет ориентировочное значение. Ряд заболеваний, такие как первичная легочная гипертензия или системная красная волчанка, чаще возникает у женщин, тогда как узелковым периартериитом чаще болеют мужчины. Пол пациента является поправкой к возрасту и при диагностике ИБС. Известно, что это заболевание у мужчин возникает в среднем на 10 лет раньше, чем у женщин, и настороженность при осмотре 40–50-летнего мужчины, жалующегося на боли в области сердца, больше, чем при обследовании женщины того же возраста. Как правило, у женщин, страдающих с 40-летнего возраста стенокардией, выявляются четкие факторы риска – семейная гиперхолестеринемия, стойкая артериальная гипертония и другие.
Профессия и образ жизни пациента позволяют врачу оценить переносимость физических нагрузок, что достаточно объективно характеризует функциональное состояние сердечно-сосудистой системы. Если, например, грузчик жалуется на боли в области сердца при волнении, а на работе чувствует себя хорошо, то у врача достаточно оснований для сомнения в диагнозе стенокардии напряжения. Кроме того, интенсивные занятия спортом в анамнезе позволяют правильно объяснить синусовую брадикардию и гипертрофию левого желудочка, закономерно возникающие под влиянием циклических физических нагрузок.
Вредные привычки учитываются прежде всего при лечении больного, однако они могут иметь и некоторое диагностическое значение.
Если к врачу обращается молодой человек с жалобами на внезапно появившиеся перебои в работе сердца и выясняется, что незадолго до этого он выпил бутылку водки, то ясно, что именно алкоголь мог спровоцировать аритмию. Объективно при этом может регистрироваться не только экстрасистолия, но и пароксизмы мерцательной аритмии, повышение АД, тремор, потливость. Алкоголь, однако, может вызывать не только функциональные нарушения, но и тяжелое органическое поражение миокарда по типу застойной кардиомиопатии. Выявление у пациента с неясной кардиомегалией и недостаточностью кровообращения пристрастия к алкоголю помогает не только поставить диагноз, но и указывает на единственный способ остановить прогрессирование заболевания – полностью отказаться от спиртного. С другой стороны, алкоголь не является фактором риска для развития ишемической болезни сердца. Более того, показано, что малые дозы алкоголя (30–50 г водки в день) могут замедлить развитие атеросклероза, повышая в крови уровень антиатерогенных липопротеинов высокой плотности.
Курение пациента не имеет, пожалуй, самостоятельного значения при диагностике сердечно-сосудистых заболеваний, хотя, несомненно, является фактором риска ИБС и хронических легочных заболеваний, приводящих к развитию легочного сердца, что должно учитываться при лечении таких больных.
Выяснение диетических наклонностей пациента также позволяет иногда уточнить диагноз. Так, мы наблюдали 60-летнего пациента с распространенным атеросклерозом и выраженной гиперлипидемией. Наследственность у него не была отягощена, что делало диагноз семейной гиперхолестеринемии маловероятным. Выяснилось, что с детских лет больной ежедневно съедал на завтрак яичницу с салом из 5 яиц. Это и было одной из основных причин его заболевания, поскольку при отмене подобного завтрака уровень холестерина практически нормализовался.
Если удается выяснить, что пациент имеет привычку постоянно досаливать пищу, то это может объяснить раннее появление артериальной гипертензии и (или) ее устойчивость к медикаментозной терапии. Особенно показательно, если больной берет в руку солонку, даже не попробовав еду. Избыточное потребление соли, вызывающее задержку жидкости в организме, может дать возможность объяснить и на первый взгляд непонятное усиление одышки и (или) отечного синдрома у больных с недостаточностью кровообращения.
Злоупотребление крепким чаем или кофе, как известно, вызывает синусовую тахикардию и экстрасистолию, а на фоне органического заболевания миокарда может провоцировать и более серьезные тахиаритмии, вплоть до мерцательной аритмии или пароксизма желудочковой тахикардии.
Семейный анамнез. т. е. наличие тех или иных сердечно-сосудистых заболеваний у родственников больного, помогает сориентироваться в вероятности наследственного характера заболевания. При этом первостепенное значение имеет возраст, в котором болезнь сердца возникла как у нашего больного, так и у его родственников. Например, если отец больного умер от инфаркта миокарда в 70 лет, это еще не говорит о наследственной предрасположенности. Но если у близких родственников инфаркт или инсульт возникали в молодом возрасте (до 50 лет), то это сразу заставляет подумать о какой-то генетической предрасположенности. При этом если в семье нет склонности к артериальной гипертонии или сахарному диабету, то наиболее вероятной причиной раннего развития атеросклероза является наследственная гиперлипидемия, диагноз которой должен быть подтвержден определением уровня липидов в крови. Если липидный спектр окажется нормальным, то необходимо исключить значительно более редкую патологию, способствующую развитию ишемической болезни сердца в молодом возрасте, – наследственную тромбофилию (см. главу 28).
О наследственных тромбофилиях следует подумать прежде всего в случаях, когда …
А. В. Шпектор, Е. Ю. Васильева
Кардиология. Клинические лекции
«Сие изящное строение сердца с приходящими к нему жилами служит единственным побуждением к кровообращению».
Карл Линней
Предисловие
«. Ремесло
Поставил я подножием искусству».
Александр Пушкин
В основу этой книги положены лекции, которые авторы более 20 лет читали на курсах повышения квалификации врачей. Клинические лекции – это особый жанр. Он предусматривает диалог между автором и читателем, позволяет не только рассказать о результатах последних рандомизированных исследований, но и поделиться собственным опытом, высказать свое мнение по спорным вопросам. А таких вопросов в клинической кардиологии очень много. Сотни рандомизированных исследований, опубликованных к настоящему времени, позволили создать прочную основу современной кардиологии. Исходя из их результатов, созданы и постоянно обновляются международные рекомендации, позволяющие врачу ориентироваться в стандартных ситуациях. Это абсолютно необходимо и подробно обсуждается в данной книге. В то же время любой опытный врач знает, что никакие рекомендации не могут предусмотреть всех возможных ситуаций. Не так уж редко приходится действовать за гранью доказательной медицины. Чем врач руководствуется в таких случаях? Некоторые говорят, что интуицией. Наши учителя, замечательные врачи Наум Александрович Долгоплоск и Виктор Николаевич Орлов, много раз показывали нам, что на самом деле и в самых сложных случаях все решают знания, наблюдательность и здравый смысл. Этот подход мы и постарались использовать в данной книге.
Авторы
Глава 1. Общие сведения о больном
Возраст является, как правило, первым ориентиром на пути к диагнозу. Опасность возникновения того или иного заболевания резко отличается в разных возрастных группах. Так, ишемическая болезнь сердца (ИБС) обычно возникает у людей старше 40 лет, а активный ревматизм, врожденные пороки сердца и сосудов чаще выявляются в молодом возрасте. Для гипертонической болезни характерным является повышение артериального давления в возрасте от 20 до 50 лет. В то же время при симптоматических гипертензиях это происходит раньше или позже. Конечно же сам по себе возраст очень грубый ориентир. Это, как сказал поэт, «взгляд, конечно, очень варварский, но верный». Например, ИБС у пациентов с наследственной гиперлипидемией может возникать и в очень молодом возрасте, а активный ревматизм описан у пациентов старше 80 лет. Однако, как известно, «частые болезни бывают часто, а редкие редко», и поэтому нужно иметь веские основания, для того чтобы диагностировать стенокардию у двадцатилетнего пациента.
Пол – так же, как и возраст, имеет ориентировочное значение. Ряд заболеваний, такие как первичная легочная гипертензия или системная красная волчанка, чаще возникает у женщин, тогда как узелковым периартериитом чаще болеют мужчины. Пол пациента является поправкой к возрасту и при диагностике ИБС. Известно, что это заболевание у мужчин возникает в среднем на 10 лет раньше, чем у женщин, и настороженность при осмотре 40–50-летнего мужчины, жалующегося на боли в области сердца, больше, чем при обследовании женщины того же возраста. Как правило, у женщин, страдающих с 40-летнего возраста стенокардией, выявляются четкие факторы риска – семейная гиперхолестеринемия, стойкая артериальная гипертония и другие.
Профессия и образ жизни пациента позволяют врачу оценить переносимость физических нагрузок, что достаточно объективно характеризует функциональное состояние сердечно-сосудистой системы. Если, например, грузчик жалуется на боли в области сердца при волнении, а на работе чувствует себя хорошо, то у врача достаточно оснований для сомнения в диагнозе стенокардии напряжения. Кроме того, интенсивные занятия спортом в анамнезе позволяют правильно объяснить синусовую брадикардию и гипертрофию левого желудочка, закономерно возникающие под влиянием циклических физических нагрузок.
Вредные привычки учитываются прежде всего при лечении больного, однако они могут иметь и некоторое диагностическое значение.
Если к врачу обращается молодой человек с жалобами на внезапно появившиеся перебои в работе сердца и выясняется, что незадолго до этого он выпил бутылку водки, то ясно, что именно алкоголь мог спровоцировать аритмию. Объективно при этом может регистрироваться не только экстрасистолия, но и пароксизмы мерцательной аритмии, повышение АД, тремор, потливость. Алкоголь, однако, может вызывать не только функциональные нарушения, но и тяжелое органическое поражение миокарда по типу застойной кардиомиопатии. Выявление у пациента с неясной кардиомегалией и недостаточностью кровообращения пристрастия к алкоголю помогает не только поставить диагноз, но и указывает на единственный способ остановить прогрессирование заболевания – полностью отказаться от спиртного. С другой стороны, алкоголь не является фактором риска для развития ишемической болезни сердца. Более того, показано, что малые дозы алкоголя (30–50 г водки в день) могут замедлить развитие атеросклероза, повышая в крови уровень антиатерогенных липопротеинов высокой плотности.
Курение пациента не имеет, пожалуй, самостоятельного значения при диагностике сердечно-сосудистых заболеваний, хотя, несомненно, является фактором риска ИБС и хронических легочных заболеваний, приводящих к развитию легочного сердца, что должно учитываться при лечении таких больных.
Выяснение диетических наклонностей пациента также позволяет иногда уточнить диагноз. Так, мы наблюдали 60-летнего пациента с распространенным атеросклерозом и выраженной гиперлипидемией. Наследственность у него не была отягощена, что делало диагноз семейной гиперхолестеринемии маловероятным. Выяснилось, что с детских лет больной ежедневно съедал на завтрак яичницу с салом из 5 яиц. Это и было одной из основных причин его заболевания, поскольку при отмене подобного завтрака уровень холестерина практически нормализовался.
Если удается выяснить, что пациент имеет привычку постоянно досаливать пищу, то это может объяснить раннее появление артериальной гипертензии и (или) ее устойчивость к медикаментозной терапии. Особенно показательно, если больной берет в руку солонку, даже не попробовав еду. Избыточное потребление соли, вызывающее задержку жидкости в организме, может дать возможность объяснить и на первый взгляд непонятное усиление одышки и (или) отечного синдрома у больных с недостаточностью кровообращения.
Злоупотребление крепким чаем или кофе, как известно, вызывает синусовую тахикардию и экстрасистолию, а на фоне органического заболевания миокарда может провоцировать и более серьезные тахиаритмии, вплоть до мерцательной аритмии или пароксизма желудочковой тахикардии.
Семейный анамнез. т. е. наличие тех или иных сердечно-сосудистых заболеваний у родственников больного, помогает сориентироваться в вероятности наследственного характера заболевания. При этом первостепенное значение имеет возраст, в котором болезнь сердца возникла как у нашего больного, так и у его родственников. Например, если отец больного умер от инфаркта миокарда в 70 лет, это еще не говорит о наследственной предрасположенности. Но если у близких родственников инфаркт или инсульт возникали в молодом возрасте (до 50 лет), то это сразу заставляет подумать о какой-то генетической предрасположенности. При этом если в семье нет склонности к артериальной гипертонии или сахарному диабету, то наиболее вероятной причиной раннего развития атеросклероза является наследственная гиперлипидемия, диагноз которой должен быть подтвержден определением уровня липидов в крови. Если липидный спектр окажется нормальным, то необходимо исключить значительно более редкую патологию, способствующую развитию ишемической болезни сердца в молодом возрасте, – наследственную тромбофилию (см. главу 28).
О наследственных тромбофилиях следует подумать прежде всего в случаях, когда в семейном анамнезе имеются указания на флеботромбозы и тромбоэмболии ветвей легочной артерии, возникавшие без явных предрасполагающих факторов (иммобилизации, травм, хирургических операций, недостаточности кровообращения, злокачественных новообразований). Эти варианты тромбофилий, обусловливающие возникновение главным образом венозных тромбозов, чаще всего связаны с недостаточностью естественных антикоагулянтов (антитромбина III, протеина C и S) или нарушениями фибринолитической системы. Необходимый для их выявления объем лабораторных исследований также обсуждается в главе 28.
Случаи внезапной смерти среди молодых родственников характерны для пациентов с гипертрофической кардиомиопатией, а также больных с врожденным синдромом удлинения интервала QT. Подозрение на последний резко усиливается, если в семье отмечались врожденные нарушения слуха. В этих случаях может быть диагностирован синдром Джервелла–Ланга–Нильсена – сочетание удлинения интервала QT с глухотой. Изолированное удлинение QT описано как синдром Романо–Уорда. Причиной смерти при обоих заболеваниях являются пароксизмы особой полиморфной желудочковой тахикардии, легко переходящие в фибрилляцию желудочков. Подтверждаются или исключаются указанные синдромы очень просто – достаточно не забыть измерить длительность интервала QT на ЭКГ.
Может помочь семейный анамнез и при установлении причин артериальной гипертензии. Наличие ее у большинства близких родственников больного говорит скорее в пользу гипертонической болезни, чем симптоматической артериальной гипертензии.
Глава 2. Боли в области сердца
Приступы болей в груди – один из важных кардиологических симптомов. Прежде всего это относится к так называемым ангинозным болям, являющимся наиболее наглядным клиническим проявлением ишемии миокарда. Чрезвычайно важно, что ангинозные боли обладают достаточно специфичной клинической картиной, позволяющей в большинстве случаев диагностировать ишемию сердечной мышцы уже на основании расспроса пациента. В то же время боли могут возникать и при других заболеваниях сердца (табл. 2–1). Общеизвестен болевой синдром при сухом перикардите, когда воспаленные листки перикарда трутся друг о друга. Болевые ощущения психосоматической природы, получившие название кардиалгий, часто являются ведущими в картине функциональных заболеваний сердца (нейроциркуляторной дистонии по кардиальному типу, дисгормональной кардиопатии).
При других сердечных заболеваниях (пороки, кардиомиопатии, миокардиты) боли, если и присутствуют, редко являются ведущими в клинической картине. В части случаев (при аортальных пороках, гипертрофической, а иногда и застойной кардиомиопатии) они носят ангинозный характер и обусловлены относительно недостаточной доставкой кислорода к резко гипертрофированному миокарду. В других случаях пациенты с этими заболеваниями жалуются на неприятные ощущения в области сердца по типу кардиалгий, наблюдающихся у больных с функциональными расстройствами. Вероятно, в большинстве наблюдений эти ощущения действительно носят психосоматический характер, что неудивительно у людей, знающих о своем сердечном заболевании и часто фиксированных на нем. Некоторые авторы связывают кардиалгии при пороках сердца и дилятационной кардиомиопатии с растяжением полостей сердца, однако эта гипотеза требует дополнительных доказательств. Как бы то ни было, эти неопределенные болевые ощущения никогда не являются ключом к диагнозу кардиомиопатии или порока сердца.
В то же время кардиологу очень часто приходится сталкиваться с тем, что боли, напоминающие сердечные, связаны с заболеваниями других органов и тканей (костно-мышечного каркаса грудной клетки, органов средостения и брюшной полости, крупных сосудов, диафрагмы, плевры).
Таким образом, если пациент жалуется на боли в области сердца, то врачу на основании особенностей клинической картины прежде всего необходимо установить, является ли боль ангинозной или нет. Если боли не носят ангинозного характера, то необходимо выяснить, обусловлены ли они сердечным заболеванием (перикардитом, дисгормональной кардиомиопатией) или же связаны с внесердечной патологией. Для решения этих задач мы рассмотрим вначале характерные особенности ангинозных болей, затем перикардиального болевого синдрома, кардиалгий и, наконец, внесердечных болей, сравнивая и дифференцируя их с ангинозными приступами.
Таблица 2–1. Причины болей при заболеваниях сердца
• Ишемия миокарда (ангинозные боли).
• Воспаление перикардиальных листков (сухой перикардит).
• Психосоматические боли (кардиалгии).
Ангинозные боли
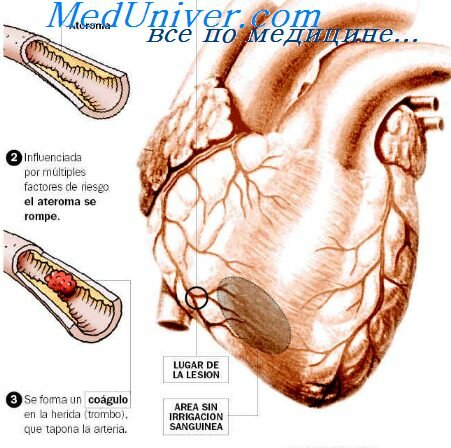
Ангинозные боли, как уже говорилось, являются самым ярким клиническим проявлением ишемии миокарда. Ишемией, как известно, называется несоответствие между потребностью миокарда в кислороде и его доставкой по коронарным артериям. В результате возникающего кислородного дисбаланса в миокарде накапливаются недоокисленные метаболиты, которые, согласно наиболее распространенной теории, раздражают болевые рецепторы и вызывают боль. В зависимости от тяжести и длительности ишемия может свестись к стенокардии, когда дело ограничивается болевым ангинозным приступом, либо, в более тяжелом случае, привести к гибели кардиомиоцитов, т.е. к развитию инфаркта миокарда.
Самой частой причиной ангинозных болей является ишемическая болезнь сердца (ИБС), при которой ишемия обусловлена стенозом коронарных артерий, их спазмом и (или) тромбозом. Реже встречается так называемая вторичная ишемия, при которой в основе дисбаланса кислорода в миокарде лежит другое заболевание. Это может быть либо системный васкулит с поражением коронарных артерий, либо резкая гипертрофия миокарда, повышающая его потребность в кислороде (аортальный порок, кардиомиопатия). Однако, независимо от причины ишемии, любая ангинозная боль характеризуется достаточно четкими клиническими особенностями, позволяющими, как правило, распознать ее по рассказу больного.
Локализация и иррадиация боли
Наиболее типичной для ангинозных болей является локализация за грудиной или слева от нее. Боль занимает некоторую площадь, поэтому если врач попросит пациента показать, где именно у него болит, то больной обычно сделает это ладонью, а не кончиком пальца. Малотипична локализация ангинозной боли в области верхушки сердца и особенно в подмышечных областях. Общеизвестна и часто встречается иррадиация в руку (особенно в левую, по ульнарному краю к мизинцу), а также в спину. Реже встречается, но очень специфична иррадиация в челюсть: помимо ангинозных болей такое распространение загрудинной боли встречается только при заболеваниях пищевода.
Встречаются и более редкие варианты локализации ангинозной боли:
• только в местах иррадиации («браслеты» на руках, «зубная боль», боль в лопатке);
• в правой половине грудной клетки;
• вся передняя поверхность грудной клетки;
• в эпигастрии.
Наиболее типичен для стенокардии давящий, сжимающий или жгучий характер боли. Очень характерен жест, которым больные чаще всего характеризуют болевые ощущения, – ладонь, сжимающаяся у грудины. Нередко приступ вообще не воспринимается больными как боль, а ощущается как давление, сжатие, тяжесть в груди. Поэтому правильно спрашивать больного не про боли, а про неприятные ощущения в грудной клетке. Нехарактерны для ангинозных болей режущие и прокалывающие ощущения. Иногда истинная одышка является эквивалентом стенокардии, но чаще больные просто описывают боль как чувство нехватки воздуха или одышку. В последнем случае они могут ее локализовать.