Операция по аортокоронарному шунтированию сердца: жизнь до и после
Шунтирование сосудов сердца – операция, которую назначают при коронарной болезни сердца. Когда в результате образования атеросклеротических бляшек в артериях. снабжающих кровью сердце, происходит сужение просвета (стеноз). это грозит пациенту самыми серьезными последствиями. Дело в том, что при нарушении кровоснабжения сердечной мышцы, миокард перестает получать достаточное для нормальной работы количество крови, а это в итоге приводит к его ослаблению и повреждению. При физической активности у пациента возникают боли за грудиной (стенокардия ). Кроме того, при недостатке кровоснабжения может произойти омертвение участка сердечной мышцы — инфаркт миокарда .
Из всех болезней сердца ишемическая (ИБС) является самой распространенной патологией. Это убийца номер один, который не жалует ни мужчин, ни женщин. Нарушение кровоснабжения миокарда в результате закупорки коронарных сосудов приводит к возникновению инфаркта, вызывающего тяжелые осложнения, вплоть до летального исхода… Наиболее часто заболевание возникает после 50 лет и поражает в основном мужчин.
Ишемия вследствие атеросклероза
При ИБС, для профилактики инфаркта, а также для устранения его последствий, если с помощью консервативного лечения не удалось достигнуть положительного эффекта, больным назначают аортокоронарное шунтирование (АКШ).Это наиболее радикальный, но в то же время самый адекватный способ восстановления кровотока.
АКШ может проводиться при единичном или множественном поражении артерий. Суть ее состоит в том, что в тех артериях, где нарушен кровоток, создаются новые обходные пути – шунты. Это делается с помощью здоровых сосудов, которые присоединяют к коронарным артериям. В результате операции кровоток получает возможность следовать в обход места стеноза или блокировки.
Таким образом, целью АКШ является нормализация кровотока и обеспечение полноценного кровоснабжения для сердечной мышцы.
Как подготовиться к шунтированию?
Позитивный настрой пациента на благополучный результат хирургического лечения имеет огромное значение – не меньшее, чем профессионализм хирургической бригады.
Нельзя сказать, что эта операция чем-то опаснее других оперативных вмешательств, но и она требует тщательной предварительной подготовки. Как перед любым кардиохирургическим вмешательством, перед тем, как проводить шунтирование сердца, пациента направляют на полное обследование. Помимо необходимых в данном случае лабораторных анализов и исследований, ЭКГ. ультразвука. оценки общего состояния, ему необходимо будет пройти коронарографию (ангиографию ). Это медицинская процедура, позволяющая определить состояние артерий, питающих сердечную мышцу, выявить степень сужения и точное место, где образовалась бляшка. Исследование проводится с использованием рентгенаппаратуры и заключается во введении в сосуды рентгеноконтрастного вещества.
Часть необходимых исследований проводится амбулаторно, а часть – стационарно. В стационаре, куда больной обычно ложится за неделю до операции, начинается также и подготовка к операции. Одним из важных этапов подготовки является освоение методики специального дыхания, которая пригодится пациенту впоследствии.
Как выполняется АКШ?
Коронарное шунтирование заключается в том, чтобы с помощью шунта создать дополнительный обходной путь от аорты к артерии, который позволяет миновать участок, где произошла закупорка, и восстановить кровоток к сердцу. Шунтом чаще всего становится грудная артерия. Благодаря своим уникальным особенностям, она имеет высокую сопротивляемость атеросклерозу и долговечность в качестве шунта. Однако может быть использована большая подкожная вена бедра, а также лучевая артерии.
Результат шунтирования
АКШ бывает одиночным, а также двойным, тройным и т.д. То есть если сужение произошло в нескольких коронарных сосудах, то вставляют столько шунтов, сколько необходимо. Но их количество не всегда зависит от состояния пациента. Например, при ишемической болезни выраженной степени может понадобиться только один шунт, а ИБС меньшей степени выраженности, наоборот, потребует двойное, или даже тройное, шунтирование.
Для налаживания кровоснабжения сердца при сужении артерий есть несколько альтернативных методов:
- Лечение лекарственными препаратами (например, бета-блокаторами, статинами);
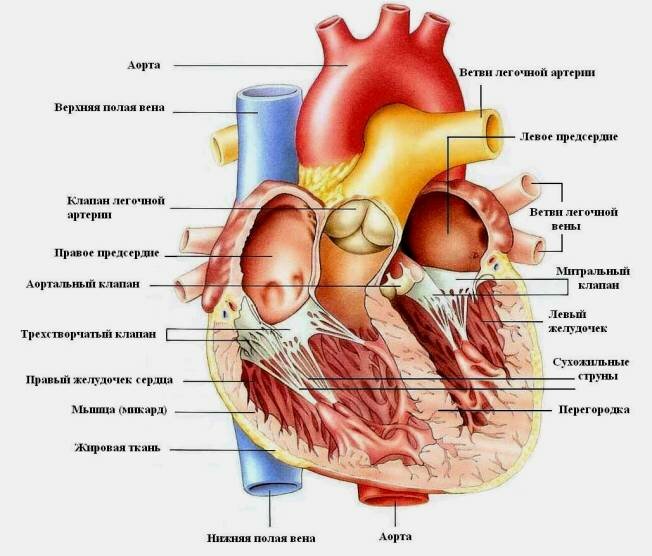
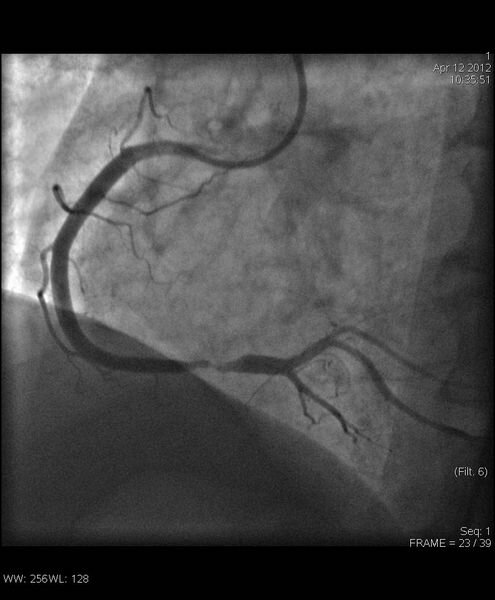
- Коронарная ангиопластика – нехирургический метод лечения, когда к месту сужения подводится специальный баллон, который раздуваясь, открывает суженный канал;
- Стентирование – в пораженный сосуд вводится металлическая трубочка, которая увеличивает его просвет. Выбор метода зависит от состояния коронарных артерий. Но в некоторых случаях показано исключительно АКШ.
Операция выполняется под общим наркозом на открытом сердце, ее длительность зависит от сложности и может продолжаться от трех до шести часов. Хирургическая бригада выполняет обычно лишь одну такую операцию в день.
Существует 3 вида аортокоронарного шунтирования:
- С подключением аппарата ИК (искусственного кровообращения). В этом случае сердце пациента останавливают.
- Без ИК на работающем сердце — данный метод уменьшает риск возникновения осложнений, сокращает длительность операции и позволяет пациенту быстрее восстановиться, но требует от хирурга большого опыта.
- Относительно новая техника – миниинвазивный доступ с применением ИК или без него. Преимущества: меньшая кровопотеря; уменьшение числа инфекционных осложнений; сокращение времени пребывания в стационаре до 5–10 дней; более скорое выздоровление.
Любая операция на сердце включает определенный риск осложнений. Но благодаря проработанным техникам проведения, современному оборудованию и широкой практике применения, АКШ имеет очень высокие показатели положительных результатов. И все-таки прогноз всегда зависит от индивидуальных особенностей заболевания и сделать его может только специалист.
Видео: анимация процесса шунтирования сердца (eng)
После операции
После проведения АКШ пациент обычно находится в реанимации, где начинается первичное восстановление деятельности сердечной мышцы и легких. Этот период может продлиться до десяти суток. Необходимо, чтобы прооперированный в это время правильно дышал. Что касается реабилитации, первичная реабилитация проводится еще в больнице, а дальнейшие мероприятия продолжаются в реабилитационном центре.
Швы на груди и в том месте, где брали материал для шунта, промываются антисептиками во избежание загрязнения и нагноения. Снимаются они в случае успешного заживления ран примерно на седьмой день. В местах ран будет ощущение жжения и даже боли, но через какое-то время оно проходит. Через 1–2 недели, когда раны кожи немного заживают, пациенту разрешается принять душ.
Кость грудины заживает дольше – до четырех, а иногда и шести месяцев. Чтобы ускорить этот процесс, грудине необходимо обеспечить покой. Здесь помогут предназначенные для этого грудные бандажи. На ногах в первые 4–7 недель во избежание венозного застоя и профилактики тромбозов следует носить специальные эластичные чулки. а также нужно в это время поберечься от тяжелых физических нагрузок.
Из-за кровопотери во время операции у пациента может развиться анемия. но какого-то специального лечения она не требует. Достаточно соблюдать диету, включающую продукты с высоким содержанием железа, и уже через месяц гемоглобин придет в норму.
После АКШ пациенту придется приложить некоторые усилия для восстановления нормального дыхания, а также чтобы избежать воспаления легких. В первое время ему необходимо проделывать дыхательные упражнения, которым его обучали перед операцией.
Важно! Не нужно бояться кашля после АКШ: откашливание – важная часть реабилитации. Чтобы облегчить откашливание, можно прижать к груди мяч или ладони. Ускоряет процесс выздоровления частая смена положения тела. Обычно врачи объясняют, когда и как следует поворачиваться и ложиться на бок.
Продолжением реабилитации становится постепенное увеличение физических нагрузок. После операции пациента перестают беспокоить приступы стенокардии, и ему предписывают необходимый двигательный режим. Вначале это ходьба по больничным коридорам на небольшие расстояния (до 1 км в день), затем нагрузки понемногу возрастают, а через какое-то время большинство ограничений на двигательный режим снимается.
Когда больной выписан из клиники для окончательного восстановления желательно, чтобы он был направлен в санаторий. А через полтора-два месяца пациент уже может вернуться к работе.
По прошествии двух-трех месяцев после шунтирования может быть проведен нагрузочный тест, который позволит оценить проходимость новых путей, а также посмотреть, насколько хорошо сердце снабжается кислородом. При отсутствии болей и изменений на ЭКГ во время теста восстановление считается успешным.
Возможные осложнения при АКШ
Осложнения после шунтирования сердца случаются достаточно редко, и обычно они связаны с воспалением или отечностью. Еще реже открывается кровотечение из раны. Воспалительные процессы могут сопровождаться высокой температурой, слабостью, болью в груди, суставах, нарушением ритма сердца. В редких случаях возможны кровотечения и инфекционные осложнения. Воспаления могут быть связаны с проявлением аутоиммунной реакции – иммунная система может так отреагировать на собственные ткани.
Редко встречающиеся осложнения АКШ:
- Несращение (неполное сращение) грудины;
- Инсульт ;
- Инфаркт миокарда ;
- Тромбоз ;
- Келоидные рубцы;
- Потеря памяти;
- Почечная недостаточность;
- Хронические боли в области, где была проведена операция;
- Постперфузионный синдром.
К счастью, это случается довольно редко, а риск возникновения таких осложнений зависит от состояния больного до операции. Чтобы снизить возможные риски, перед проведением АКШ хирург обязательно оценивает все факторы, которые могут негативно повлиять на ход операции или вызвать осложнения аортокоронарного шунтирования. К факторам риска относятся:
Кроме того, если пациент не соблюдает рекомендации лечащего врача или прекращает выполнять в период восстановления прописанные ему медикаментозные мероприятия, рекомендации по питанию, нагрузкам и т.п. возможен рецидив в виде появления новых бляшек и повторная закупорка нового сосуда (рестеноз). Обычно в таких случаях отказывают в проведении еще одной операции, но могут провести стентирование новых сужений.
Внимание! После операции необходимо соблюдать определенный рацион питания: сократить потребление жиров, соли, сахара. В противном случае есть высокий риск, что заболевание вернется.
Результаты коронарного шунтирования
Создание нового участка сосуда в процессе шунтирования качественно меняет состояние больного. За счет нормализации кровотока к миокарду его жизнь после шунтирования сердца изменяется в лучшую сторону:
- Исчезают приступы стенокардии;
- Снижается риск инфаркта;
- Улучшается физическое состояние;
- Восстанавливается трудоспособность;
- Увеличивается безопасный объем физических нагрузок;
- Снижается риск внезапной смерти и увеличивается продолжительность жизни;
- Потребность в медикаментах сводится только к профилактическому минимуму.
Одним словом, после АКШ больному человеку становится доступна обычная жизнь здоровых людей. Отзывы пациентов кардиоклиник подтверждают, что шунтирование возвращает их к полноценной жизни.
По статистике у 50–70% пациентов после операции исчезают практически все нарушения, в 10–30% случаев состояние пациентов значительно улучшается. Новой закупорки сосудов не происходит у 85% прооперированных.
Конечно, любого пациента, решившегося на проведение этой операции, в первую очередь волнует вопрос, сколько живут после шунтирования сердца. Это довольно сложный вопрос, и ни один врач не возьмет на себя смелость гарантировать какой-то конкретный срок. Прогноз зависит от множества факторов: общего состояния здоровья больного, его образа жизни, возраста, наличия вредных привычек и т.п. Одно можно сказать: шунт обычно служит около 10 лет, причем у более молодых пациентов его срок службы может быть больше. Затем проводится повторная операция.
Важно! После АКШ необходимо расстаться с такой вредной привычкой, как курение. Риск возврата ИБС для прооперированного больного возрастает многократно, если он продолжает «баловаться» сигаретами. После операции у больного остается только один путь – навсегда забыть о курении!
Кому показана операция?
В случае если чрескожное вмешательство невозможно выполнить, ангиопластика или стентирование оказались безуспешными, то показано АКШ. Основные показания к аортокоронарному шунтированию:
- Поражение части или всех коронарных артерий;
- Сужение просвета левой артерии.
Решение об операции принимается в каждом конкретном случае отдельно с учетом степени поражения, состояния больного, рисков и т.д.
Сколько стоит сердечное шунтирование?
Аортокоронарное шунтирование– современный метод восстановления кровотока к сердечной мышце. Эта операция достаточно высокотехнологична, поэтому ее стоимость довольно высока. Сколько будет стоить операция зависит от ее сложности, количества шунтов; текущего состояния больного, комфорта, который он хочет получить после операции. Еще одним фактором, от которого зависит цена операции, является уровень клиники – шунтирование можно пройти в обычной кардиологической больнице, а можно в специализированной частной клинике. Так, например, стоимость в Москве варьируется от 150 до 500 тыс. рублей, в клиниках Германии и Израиля – в среднем 0,8–1,5 млн. рублей.
Независимые отзывы пациентов
Вадим, Астрахань: «После коронарографии со слов врача я понял, что больше месяца не протяну – естественно, когда мне предложили АКШ, я даже не задумывался, делать или не делать. Операцию провели в июле, и если до нее я не мог вообще обходиться без нитроспрея, то после шунтирования еще ни разу не пользовался им. Огромная благодарность коллектива кардиоцентра и моему хирургу!»
Александра, Москва: «После операции понадобилось некоторое время для восстановления – мгновенно это не происходит. Не могу сказать, что были очень сильные болевые ощущения, но мне прописали много антибиотиков. Поначалу было тяжеловато дышать, особенно по ночам, приходилось спать полусидя. Месяц была слабость, но заставляла себя расхаживаться, потом становилось все лучше и лучше. Самое главное, что стимулировало, что боли за грудиной сразу исчезли».
Екатерина, Екатеринбург: « В 2008 году АКШ делали бесплатно, так как он был объявлен годом сердца. В октябре моему отцу (ему было тогда 63 года) сделали операцию. Перенес он ее очень хорошо, две недели пролежал в больнице, потом на три недели отправили в санаторий. Запомнилось, что его заставляли мячик надувать, чтобы легкие нормально заработали. До сих пор он чувствует себя хорошо, а по сравнению с тем, что было до операции– отлично».
Игорь, Ярославль: «Мне сделали АКШ в сентябре 2011 г. Делали на работающем сердце, поставили два шунта– сосуды находились сверху, и сердце не надо было переворачивать. Все прошло нормально, боли в сердце нет, в первое время побаливала грудина. Могу сказать, что уже несколько лет прошло, и я чувствую себя наравне со здоровыми. Правда, пришлось курить бросить».
Шунтирование коронарных сосудов– это операция, которая зачастую жизненно важна для больного, в некоторых случаях только оперативное хирургическое вмешательство может продлить жизнь. Поэтому, несмотря на то что цена аортокоронарного шунтирования довольно высока, она не может идти ни в какое сравнение с бесценной человеческой жизнью. Сделанная вовремя, операция помогает предотвратить инфаркт и его последствия и вернуться к полноценной жизни. Однако это не значит, что после шунтирования можно снова позволять себе излишества. Наоборот, придется пересмотреть свой образ жизни – соблюдать диету, больше двигаться и навсегда забыть о вредных привычках.
Видео репортаж с операции по шунтированию на работающем сердце
Коронарография сосудов сердца
Общие представления о коронарографии
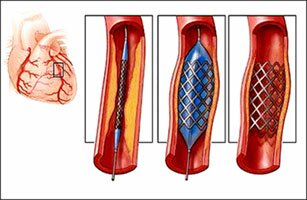
Для исследования венечных артерий путем рентгеновского облучения используется коронарография. Процедура подразумевает обследование кровеносных сосудов, питающих сердце, поэтому исследование иначе называется ангиография.
Если назначена коронарография, что это такое мы уже разобрали, теперь остановимся на ее назначении. Основная задача данного исследования – возможность визуализации кровеносных сосудов, главная функция которых заключается в обеспечении питательными элементами, кислородом миокарда. С помощью коронарографии врач наблюдает на экране за работой сосудов, оценивает их состояние, функциональную способность.
Благодаря методу появилась возможность контролировать динамику кровообращения, выявлять сужение, полную окклюзию просвета сосуда, чаще всего тромбом, атеросклеротической бляшкой. Кроме того коронарография позволяет обнаружить врожденные аномалии сердечных сосудов.
При исследовании четко просматривается место сужения, что нужно для определения области выполнения хирургического вмешательства при необходимости замены участка венечной артерии.
Показания для коронарографии
Среди показаний к коронарографии венечных артерий стоит выделить патологию коронарных сосудов, сердца, системные сосудистые поражения, а также:
- наличие болевого синдрома за грудиной (как проявление ишемической болезни), одышки, свидетельствующие о сужении питающих сосудов;
- предоперационная подготовка перед операцией на миокарде, сосудах, при наличии высокого риска развития кардиальных осложнений;
- отсутствие положительного результата от медикаментов, прогрессирование заболевания;
- оценка эффективности проведенного шунтирования;
- травмы грудной клетки;
- подозрение на врожденную патологию коронарных сосудов;
- предотвращение инфаркта миокарда;
- атеросклеротическое поражение венечных артерий для визуализации бляшек, оценки проходимости крови.
Кроме того коронарография сосудов сердца обязательно проводится перед ангиопластикой, коронарным шунтированием. Благодаря визуализации патологического участка появляется возможность определить область, объем операции.
После оперативного лечения инфаркта по восстановлению проходимости пораженного венечного сосуда необходимо с помощью коронарографии следить за динамикой нормализации кровообращения по венечным артериям.
«Интересно, что при выкладке всех сосудов организма в одну линию, длина составит почти 100 тысяч километров».
Противопоказания к коронарографии
Как и любая манипуляция, коронарография имеет противопоказания, учитывая, что исследование проводится на сосудах, питающих сердечную мышцу. Когда требуется коронарография сосудов сердца, некоторые противопоказания могут ограничить ее проведение. Среди них стоит отметить:
- системную патологию кровеносного русла;
- декомпенсацию почек;
- кровотечения;
- гипертермию;
- дыхательную недостаточность.
Относительное противопоказание – возраст пациента. В старческом возрасте выполнять коронарографию следует предельно осторожно.
Осложнения, последствия коронарографии
Место проведения исследования достаточно опасное, ведь проводится на функционирующем сердце. Возможно развитие неблагоприятных последствий, однако серьезные осложнения встречаются крайне редко. Когда выполняется коронарография сосудов сердца, вероятные последствия могут проявляться:
- стенокардией, одышкой;
- разрывом коронарной артерии;
- отрывом тромба с развитием инфаркта, инсульта;
- повреждением сосудов;
- нарушением ритма;
- развитием аллергической реакции на препараты, использованные при исследовании;
- инфицированием при несоблюдении правил проведения;
- поражением мочевыделительной системы;
- большим облучением рентгеновскими лучами;
- острым кровотечением.
Перед тем, как назначается коронарография сосудов сердца, возможные осложнения можно предотвратить правильным проведением подготовительного этапа, включающего обязательный перечень обследований.
Подготовительный этап коронарографии
Вследствие того, что процедура проводится на сосудах сердца, необходимо тщательно исследовать данную область для предотвращения развития побочных реакций, осложнений. Коронарография имеет осложнения, когда предварительно не проводится:
- ЭхоКГ для выявления пороков развития, оценки функционирования клапанного аппарата, возможностей миокарда, обнаружения зон ишемии сердечной мышцы).
- ЭКГ – позволяет обнаружить нарушение ритма, проводимости импульса по миокарду, зоны ишемического поражения).
- УЗИ с применением доплера, дуплексного сканирования – для визуализации тока крови по артериям, определения ишемических областей.
- Рентгенография необходима для оценки размеров сердца, визуализации патологии легких.
Помимо инструментальных исследований нужно провести клинический анализ крови с целью выявления воспалительного процесса в организме, оценки ее клеточного состава. Биохимический анализ предоставляет информацию о функционировании печени, почек, белковом составе крови.
Коагулограмма необходима для определения патологии свертывающей системы крови с целью предотвращения развития осложнений в виде кровотечений, повышенного тромбообразования.
Определение группы крови, резус-фактора – обязательное исследование перед операцией. Эти данные нужны для подготовки донорской крови в случае массивного кровотечения. Кроме того следует обследовать кровь пациента на присутствие ВИЧ-инфекции, гепатиты.
Анализ мочи позволяет оценить функционирование почек, обнаружить патологию мочевого пузыря, уретры.
Что касается самого пациента, то ему также необходимо придерживаться определенных правил накануне коронарографии. Ему нужно отказаться от приема жидкости, пищи за 8 часов до предполагаемой процедуры. Коронарография сердца может вызвать аллергическую реакцию, поэтому обязательно следует предупредить врача о наличии медикаментозной аллергии.
Предварительно нужно обсудить с врачом, когда, в какой дозе можно принимать препараты (например, сахароснижающие, антигипертензивные средства).
Проведение коронарографии
Коронарография может проводиться в кардиологических центрах, в многопрофильных лечебных учреждениях. В большинстве случаев процедура выполняется планово, оставляя время для проведения дополнительных исследований.
Коронарография, видео которой доступно в интернете, начинается с введения анестезии, после чего пациент частично утрачивает чувствительность. Далее пунктируется бедренная артерия, продвигается катетер к сердцу. Медленное продвижение по сосудам не должно вызывать болевых ощущений.
На грудной клетке необходимо закрепить электроды, с помощью которых можно контролировать деятельность сердца. В течение коронарографии пациента могут попросить глубоко вдохнуть, задержать дыхание, изменить положение руки, ноги.
Далее в катетер вводится контрастное вещество, которое помогает визуализировать на экране коронарные сосуды.
Врач проводит оценку состояния сосудов, четко определяет место сужения, окклюзии просвета. Немаловажным является квалификация, опыт врача, ведь процедура требует особого внимания, осторожности.
При большой степени сужения, когда к миокарду поступает недостаточный объем крови, необходимо выполнять ангиопластику, устанавливать стент.
Продолжительность коронарографии составляет приблизительно час, но может длиться дольше. Все зависит от степени поражения венечных сосудов, анатомических особенностей организма, наличия сопутствующей патологии.