САХАРНЫЙ ДИАБЕТ И СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
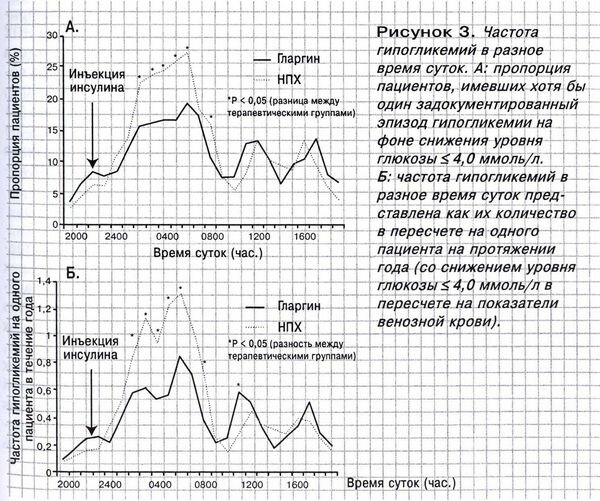
Сердечная недостаточность является распространенным сопутствующим заболеванием у пациентов с СД2. Механистически резистентность к инсулину способствует прогрессированию к СН59. В большой базе данных UK General Practice Research Database применения стандартных средств лечения СН уменьшало смертность. Зато метформин оказался единственным протигликемичним средством, прием которого ассоциировался с уменьшением смертности (соотношение шансов 0,72; доверительный интервал 0,59-0,90) 60. Тиазолидинедионы редко использовались в общей практике, это единственный класс противодиабетических средств с негативными данными относительно применения при СН.
Повышение холестерина ЛПВП, ниацин и тиазолидинедионы
Уровень холестерина ЛПВП часто снижается при СД2, и его обычные вазопротекторное эффекты послаблюються11. Никотиновая кислота (ниацин) должна была бы стать терапией выбора, но этот препарат плохо переносится. Введенная недавно форма длительного действия (Ниашпан) обеспечивает повышение холестерина ЛПВП при СД2 и имеет эндотелий-протекторные ефекти11.
Тиазолидинедионы их также называют «глитазоны» обеспечивают активацию транскрипторнои системы PPAR-гамма, способствуя метаболизма глюкозы. Кроме того, они имеют прямые стимулирующие свойства на РPAR альфа рецепторы, что позволяет уменьшить гликемию и содержание триглицеридов, с одновременным повышением холестерина ЛПВГ12. Розиглитазон и пиоглитазон повышали общий уровень холестерина ЛПНП, причем розиглитазон увеличил концентрацию частиц холестерина ЛПНП, а пиоглитазон уменьшил ии13. Пиоглитазон обеспечил повышение концентрации и размеров частиц холестерина ЛПВП, тогда как розиглитазон уменьшил их; оба препарата увеличили уровень холестерина ЛПВП. В эксперименте пиоглитазон уменьшил размер инфаркту14. Монотерапия розиглитазоном (но не препаратом) ассоциировалась с увеличением частоты инфаркта миокарда в некоторых дослидженнях15, 16.
Липиды резюме
На сегодня интенсивное снижение холестерина ЛПНП статинами остается краеугольным камнем липидознижуючои терапии, несмотря на сообщения о новых побочных эффектах. Для снижения уровней триглицеридов и / или замедление развития ретинопатии лучшие доказательства получены по фенофибрата в дополнение к статинов.
Контроль АД: КАК ДАЛЕКО ИДТИ?
Противоречие: Каков идеальный уровень систолического АД при СД2?
В обсервационном когортном исследовании из серии UKPDS, в котором предполагали оптимальный уровень систолического АД примерно 110-120 мм рт. века, снижение систолического АД с> 160 до
Практические наставления по контролю АО
Первые данные были получены в исследовании UKPDS 38, в котором снижение АД с 154/97 до 144/82 мм рт. ст. течение 8,4 года сопровождалось уменьшением количества обусловленных диабетом конечных точек на 24% 22. Более недавние исследования говорят в пользу достижения систолического АД
Контроль гликемии: ГЛЮКОТОКСИЧНОСТЬ ИЛИ ЛИПОТОКСИЧНОСТЬ
Необходимость оптимального контроля гликемии подчеркивают основные общества по изучению диабета. Они часто подчеркивают целесообразность достижения уровней HbA1c
Цикл глюкоза — жирные кислоты и токсичность жирных кислот
В классической статье 1963 Randle et al. описали цикл глюкоза — свободные кислоты. Согласно этой концепции, колебания соотношения метаболизма глюкозы и СЖК позволяет объяснить формирование метаболических нарушений при ожирении и ЦД25. В сердцах, перфузованих ВЖК и глюкозой, нарушается окисления глюкози26, так как блокируется гликолиз. Зато повышение уровней глюкозы и инсулина вызывает подавление высвобождения СЖК из адипоцитив25. Эти механизмы объясняют, почему глюкоза является основным топливом для сердца в фазе после приема пищи, тогда как захват СЖК доминирует в состоянии натощак, когда снижается уровень глюкозы. В эксперименте было доказано кардиопротекторные свойства глюкозы и / или инсулину27 и, наоборот, вредное воздействие на сердце ВЖК.
диабет, сердце, недостаточность
СОДЕРЖАНИЕ
Анализ рекомендаций «Сахарный диабет, преддиабет и сердечно-сосудистые заболевания» Европейского кардиологического общества (ESC) и Европейской ассоциации по изучению диабета (EASD)
Введение
По оценке исследователей во всем мире сегодня насчитывается 195 млн. больных сахарным диабетом (СД ). В ближайшее время их численность увеличится до 330 млн. а в 2030 г. до 500 млн. пациентов. Примерно у половины больных СД остается недиагностированным на протяжении длительного времени вследствие его асимптомного течения. Параллельно с ростом распространенности существенно повысилась и смертность вследствие сахарного диабета. основными причинами которой является инфаркт миокарда (ИМ) и инсульт. Значительное социальное значение СД заключается в росте инвалидизации и смертности среди этих пациентов, предусматривающий огромные финансовые затраты.
Врачи считают, что СД — это сфера деятельности преимущественно эндокринологов. Однако современные эпидемиологические тенденции свидетельствуют об ошибочности таких взглядов. Статистика свидетельствует, что в ближайшее время именно терапевтам, врачам семейной медицины и кардиологам придется противодействовать эпидемии диабета.
На ежегодной сессии Американского колледжа кардиологов в марте 2003 г. было сообщено, что около 80% больных с СД 2-го типа умирают вследствие сердечно-сосудистой патологии, а 75% находятся в стационаре с обострением сердечно-сосудистых заболеваний (ССЗ). Однако пока ни терапевты, ни кардиологи недостаточно осознают масштаб проблемы. Подавляющее большинство из них не понимает, что пациенты с СД нуждаются в агрессивной стратегии лечения не только диабета, но и сопутствующей сердечной патологии. С другой стороны чрезвычайно низкой является осведомленность пациентов с СД о риске ССЗ, поскольку эндокринологи, которые преимущественно занимаются этими больными, недостаточно ознакомлены с кардиологической патологией. В результате страдают больные СД. Например, даже в США, где налажена просветительская работа, 65% пациентов с СД не занимаются высоким риском возникновения ССЗ, 53% — не считают, что им грозит инсульт, 60% — не боятся развития артериальной гипертензии и дислипидемии. Только 18% уверены в том, что необходимо проводить медикаментозную коррекцию артериального давления, 8% — снижение уровня холестерина крови и 7% — отказаться от курения. При этом подавляющее большинство больных СД боится потери зрения и ампутации конечностей. То есть, как отмечают многие исследователи СД. на «стыке» эндокринологии и кардиологии пациенты с СД является обделенными вниманием представителей обоих врачебных специальностей, что привело к плачевным последствиям.
Поэтому можно приветствовать общий консенсус Европейского кардиологического общества (Euro-pean Society of Cardiology — ESC) и Европейской ассоциации по изучению диабета (European Association for the Study of Diabetes — EASD) по рекомендации ведения пациентов с СД. Это первая попытка объединить на принципах доказательной медицины в один документ взгляды кардиологов, эндокринологов и диетологов СД. Можно надеяться, что рекомендации ESC i EASD помогут всем практическим врачам выбрать оптимальную стратегию лечения больных СД и с нарушенной толерантностью к глюкозе. И, как указано в рекомендациях, подобный кардиодиабетичний подход не только важен для пациентов, но и откроет путь для дальнейшего прогресса в области кардиологии и диабетологии (Ryden L. et al. 2007).
Профилактика инфаркта, инсульта, атеросклероза и сердечной недостаточности при диабете
admin | 02.11.2014
В течение последних 20 лет результаты исследований дали нам новую ценную информацию о причинах сердечно-сосудистых заболеваний. Ученые и врачи узнали много нового о причинах поражения кровеносных сосудов атеросклерозом и о том, как это связано с диабетом. Ниже в статье вы прочитаете самое важное, что нужно знать для профилактики инфаркта, инсульта и сердечной недостаточности.
Общий холестерин = “хороший” холестерин + “плохой” холестерин. Чтобы оценить риск сердечно-сосудистого события, связанный с концентрацией жиров (липидов) в крови, нужно рассчитать соотношение общего и хорошего холестерина. Также принимают во внимание уровень триглицеридов в крови натощак. Получается, что если у человека высокий общий холестерин, но при этом высокий хороший холестерин, то его риск смерти от инфаркта может быть ниже, чем у того, у кого низкий общий холестерин за счет пониженного уровня хорошего холестерина. Также доказано, что нет связи между употреблением в пищу насыщенных животных жиров и риском сердечно-сосудистой катастрофы. Лишь бы вы не кушали так называемые «транс-жиры», которые содержат маргарин, майонез, фабричное печенье, колбасы. Производители пищевых продуктов любят транс-жиры, потому что они могут долго храниться на полках магазинов, не приобретая горький вкус. Но они по-настоящему вредны для сердца и сосудов. Вывод: ешьте поменьше полуфабрикатов, а больше готовьте сами.
Как правило, больные диабетом, которые плохо контролируют свое заболевание, имеют хронически повышенный сахар. Благодаря этому, у них в крови повышенный уровень “плохого” холестерина, а “хорошего” недостаточно. Это несмотря на то, что большинство диабетиков соблюдают низко-жировую диету, которую им пока еще рекомендуют врачи. Недавние исследования показали, что особенно сильно поражают артерии частицы “плохого” холестерина, которые окислились или подверглись гликированию, т. е. соединились с глюкозой. На фоне повышенного сахара частота этих реакций возрастает, из-за чего в крови растет концентрация особо опасного холестерина.
Как точно оценить риск инфаркта и инсульта
В крови человека после 1990-х годов было обнаружено много веществ, концентрация которых отражает риск инфаркта и инсульта. Если этих веществ в крови много — риск высокий, если мало — риск низкий.
В их перечень входят:
- хороший холестерин — липопротеиды высокой плотности (чем его больше, тем лучше);
- плохой холестерин — липопротеиды низкой плотности;
- очень плохой холестерин — липопротеин (а);
- триглицериды;
- фибриноген;
- гомоцистеин;
- С-реактивный протеин (не путать с С-пептидом!);
- ферритин (железо).
Если концентрация какого-то или всех этих веществ в крови выше нормы, то это означает повышенный риск сердечно-сосудистой катастрофы, т. е. инфаркта или инсульта. Лишь с липопротеидами высокой плотности все наоборот — чем их больше, тем лучше. Причем анализы крови на вещества, которые перечислены выше, позволяют предсказать риск инфаркта и инсульта намного точнее, чем старый-добрый анализ на общий холестерин. Читайте также статью “Анализы при диабете ”, в ней все эти анализы описаны подробно.
Избыток инсулина в крови и сердечно-сосудистый риск
Проводили исследование, в котором в течение 15 лет принимали участие 7038 парижских полицейских. Выводы по его результатам: самый ранний признак высокого риска сердечно-сосудистого заболевания — повышенный уровень инсулина в крови. Существуют и другие исследования, которые подтверждают, что избыток инсулина повышает кровяное давление, уровень триглицеридов, а также понижает концентрацию хорошего холестерина в крови. Эти данные оказались настолько убедительными, что их представили в 1990 году на ежегодной встрече врачей и ученых-членов Американской диабетической ассоциации.
По итогам встречи приняли резолюцию о том, что “все существующие методы лечения диабета приводят к тому, что уровень инсулина в крови у пациента систематически оказывается повышенным, разве что если больной соблюдает низко-углеводную диету”. Также известно, что избыток инсулина приводит к тому, что клетки стенок малых кровеносных сосудов (капилляров) интенсивно теряют свои белки и разрушаются. Это является одним из важных путей развития слепоты и почечной недостаточности при диабете. Тем не менее, даже после этого Американская диабетическая ассоциация выступает против низко-углеводной диеты как метода контроля диабета 1 и 2 типа.
Рецепты блюд для низко-углеводной диеты при диабете 1 и 2 типа получите здесь
Как развивается атеросклероз при диабете
Избыточный уровень инсулина в крови бывает при диабете 2 типа, а также когда диабета еще нет, но уже развивается инсулинорезистентность и метаболический синдром. Чем больше инсулина циркулирует в крови, тем больше вырабатывается плохого холестерина, а также разрастаются и уплотняются клетки, которые покрывают стенки сосудов изнутри. Это происходит независимо от того вредного эффекта, который оказывает хронически повышенный сахар в крови. Разрушительное влияние повышенного сахара дополняет вред, который оказывает повышенная концентрация инсулина в крови.
В нормальных условиях печень удаляет “плохой” холестерин из кровотока, а также прекращает его выработку, когда концентрация оказывается хоть немного выше нормы. Но глюкоза связывается с частицами плохого холестерина, и после этого рецепторы в печени не могут его распознать. У людей с сахарным диабетом много частиц плохого холестерина оказываются гликированными (связанными с глюкозой) и поэтому продолжают циркулировать в крови. Печень не может их распознать и отфильтровать.
Связь глюкозы с частицами плохого холестерина может распадаться, если сахар в крови понижается до нормы и с момента образования этой связи прошло не более 24 часов. Но через 24 часа происходит перегруппировка связей электронов в совместной молекуле глюкозы и холестерина. После этого реакция гликирования становится необратимой. Связь глюкозы и холестерина уже не распадется, даже если сахар в крови понизится до нормы. Такие частицы холестерина называются “конечные продукты гликирования”. Они накапливаются в крови, внедряются в стенки артерий, где формируют атеросклеротические бляшки. В это время печень продолжает синтезировать липопротеиды низкой плотности, потому что ее рецепторы не распознают холестерин, который связан с глюкозой.
Белки в клетках, из которых состоят стенки кровеносных сосудов, также могут связываться с глюкозой, и это делает их липкими. К ним прилипают другие белки, которые циркулируют в крови, и таким образом атеросклеротические бляшки разрастаются. Многие протеины, которые циркулируют в крови, связываются с глюкозой и становятся гликированными. Белые кровяные клетки — макрофаги — поглощают гликированные белки, в том числе и гликированный холестерин. После такого поглощения макрофаги раздуваются, и их диаметр очень увеличивается. Такие раздутые макрофаги, перегруженные жирами, называются пенистые клетки. Они прилепляются к атеросклеротическим бляшкам, которые формируются на стенках артерий. В результате всех процессов, описанных выше, постепенно сужается диаметр артерий, доступный для кровотока.
Средний слой стенок крупных артерий составляют гладкомышечные клетки. Они контролируют атеросклеротические бляшки, чтобы те оставались стабильными. Если из-за диабетической нейропатии страдают нервы, которые контролируют гладкомышечные клетки, то сами эти клетки гибнут, в них откладывается кальций, и они затвердевают. После этого они уже не могут контролировать стабильность атеросклеротической бляшки, и возрастает риск, что бляшка разрушится. Случается, что от атеросклеротической бляшки под давлением крови, которая течет по сосуду, отрывается кусок. Он закупоривает артерию настолько, что кровоток прекращается, и это вызывает сердечный приступ или инсульт.
Почему опасна повышенная склонность к образованию тромбов
В последние годы ученые признали формирование тромбов в кровеносных сосудах основной причиной их закупорки и сердечных приступов. Анализы могут показать, насколько ваши тромбоциты — специальные клетки, которые обеспечивают свертываемость крови — склонны слипаться между собой и формировать тромбы. Люди, у которых есть проблема повышенной склонности к образованию тромбов, имеют особенно высокий риск инсульта, сердечного приступа или закупорки сосудов, питающих почки. Одно из медицинских названий сердечного приступа — коронарный тромбоз, т. е. закупорка тромбом одной из крупных артерий, питающей сердце.

Предполагается, что если повышена склонность к образованию тромбов, то это означает намного более высокий риск смерти от инфаркта, чем от повышенного холестерина в крови. Это риск позволяют определить анализы крови на следующие вещества:
- фибриноген;
- липопротеин (а).
Липопротеин (а) не дает разрушаться маленьким тромбам, пока они еще не успели превратиться в большие и создать угрозу закупорки коронарных сосудов. Факторы риска тромбоза повышаются при диабете из-за хронически повышенного сахара в крови. Доказано, что у диабетиков тромбоциты намного активнее слипаются друг с другом, а также прилипают к стенкам сосудов. Факторы риска сердечно-сосудистых заболеваний, которые мы перечислили выше, нормализуются, если диабетик старательно выполняет программу лечения диабета 1 типа или программу лечения диабета 2 типа и держит свой сахар стабильно нормальным.
Сердечная недостаточность при диабете
Больные диабетом умирают от сердечной недостаточности намного чаще, чем люди с нормальным сахаром в крови. Сердечная недостаточность и инфаркт — это разные заболевания. Сердечная недостаточность — сильное ослабление сердечной мышцы, из-за чего она не может перекачивать достаточно крови, чтобы поддерживать жизнедеятельность организма. Инфаркт происходит внезапно, когда тромб закупоривает одну из важных артерий, питающих кровью сердце, при этом само сердце остается более-менее здоровым.
У многих диабетиков с большим стажем, которые плохо контролируют свою болезнь, развивается кардиомиопатия. Это означает, что клетки сердечной мышцы с годами постепенно замещаются рубцовой тканью. Это ослабляет сердце настолько, что оно перестает справляться со своей работой. Нет доказательств, что риск кардиомиопатии связан с потреблением пищевых жиров или уровнем холестерина в крови. А то, что он возрастает из-за повышенного сахара в крови, — это несомненно.
Гликированный гемоглобин и риск инфаркта
В 2006 году завершилось исследование, в котором принимали участие 7321 упитанный человек, из них никто официально не страдал диабетом. Оказалось, что на каждый 1% прироста показателя гликированного гемоглобина выше уровня 4,5% частота сердечно-сосудистых заболеваний повышается в 2,5 раза. Также на каждый 1% прироста показателя гликированного гемоглобина выше уровня 4,9% риск смерти от любых причин повышается на 28%.
Это означает, что если у вас гликированный гемоглобин 5,5%, то ваш риск инфаркта в 2,5 раза выше, чем у худощавого человека, у которого гликированный гемоглобин 4,5%. А если у вас гликированный гемоглобин в крови 6,5%, то ваш риск инфаркта повышается аж в 6,25 раз! Тем не менее, официально считается, что диабет хорошо контролируется, если анализ крови на гликированный гемоглобин показывает результат 6,5-7%, а для некоторых категорий диабетиков допускается и выше.
Повышенный сахар в крови или холестерин — что опаснее?
Данные множества исследований подтверждают, что повышенный сахар является основной причиной того, что возрастает концентрация плохого холестерина и триглицеридов в крови. Но не холестерин является настоящим фактором риска сердечно-сосудистой катастрофы. Повышенный сахар сам по себе является главным фактором риска сердечно-сосудистых заболеваний. В течение многих лет диабет 1 и 2 типа пытались лечить с помощью “сбалансированной диеты, перегруженной углеводами. Оказалось, что частота осложнений диабета, в том числе инфарктов и инсультов, на фоне соблюдения низко-жировой диеты только росла. Очевидно, что повышенный уровень инсулина в крови, а потом и повышенный сахар — это и есть настоящие виновники зла. Настало время переходить на программу лечения диабета 1 типа или программу лечения диабета 2 типа. которые по-настоящему снижают риск осложнений диабета, продлевают жизнь и улучшают ее качество.
Когда больной диабетом или человек с метаболическим синдромом переходит на низко-углеводную диету. то его сахар в крови падает и приближается к норме. Через несколько месяцев “новой жизни” нужно сдать анализы крови на факторы сердечно-сосудистого риска. Их результаты подтвердят, что риск инфаркта и инсульта снизился. Можете сдать эти анализы повторно еще через несколько месяцев. Вероятно, показатели факторов сердечно-сосудистого риска еще улучшатся.
Проблемы со щитовидной железой и как их лечить
Если на фоне тщательного соблюдения низко-углеводной диеты результаты анализов крови на факторы сердечно-сосудистого риска вдруг становятся хуже, то всегда (!) оказывается, что у больного пониженный уровень гормонов щитовидной железы. Это и есть настоящий виновник, а не диета, насыщенная животными жирами. Проблему с гормонами щитовидной железы нужно решать — повышать их уровень. Для этого принимайте таблетки, которые назначит врач-эндокринолог. При этом не слушайте его рекомендации, мол, нужно соблюдать “сбалансированную” диету.
Ослабленная щитовидная железа называется гипотиреоз. Это аутоиммунное заболевание, которое часто возникает у больных диабетом 1 типа и их родственников. Иммунная система атакует поджелудочную железу, и часто под раздачу попадает еще и щитовидная железа. В то же время, гипотиреоз может начаться за много лет до или после диабета 1 типа. Его не вызывает повышенный сахар в крови. Гипотиреоз сам по себе является более серьезным фактором риска инфаркта и инсульта, чем диабет. Поэтому лечить его очень важно, тем более, что это не сложно. Лечение обычно заключается в приеме 1-3 таблеток в сутки. Прочитайте, какие анализы на гормоны щитовидной железы нужно сдавать. Когда результаты этих анализов улучшаются, то результаты анализов крови на факторы сердечно-сосудистого риска тоже всегда улучшаются.
Профилактика сердечно-сосудистых заболеваний при диабете: выводы
Если вы хотите снизить риск инфаркта, инсульта и сердечной недостаточности, то информация, которая изложена в этой статье, очень важна. Вы узнали, что анализ крови на общий холестерин не позволяет достоверно предсказать риск сердечно-сосудистой катастрофы. Половина инфарктов происходят с людьми, у которых нормальный общий холестерин в крови. Информированные пациенты знают, что холестерин делится на “хороший” и “плохой”, а также о том, что существуют другие индикаторы риска сердечно-сосудистых заболеваний, более достоверные, чем холестерин.
В статье мы упомянули анализы крови на факторы риска сердечно-сосудистых заболеваний. Это триглицериды, фибриноген, гомоцистеин, С-реактивный протеин, липопротеин (а) и ферритин. Подробно о них вы можете прочитать в статье “Анализы при диабете ”. Настоятельно рекомендую изучить ее внимательно, а потом регулярно сдавать анализы. В то же время, анализы на гомоцистеин и липопротеин (а) — весьма дорогие. Если лишних денег нет, то достаточно сдавать анализы крови на “хороший” и “плохой” холестерин, триглицериды и С-реактивный протеин.
Старательно выполняйте программу лечения диабета 1 типа или программу лечения диабета 2 типа. Это лучший способ, чтобы снизить риск сердечно-сосудистой катастрофы. Если анализ крови на сывороточный ферритин покажет, что у вас избыток железа в организме, то целесообразно стать донором крови. Не только для того, чтобы помочь тем, кто нуждается в донорской крови, но и затем, чтобы вывести лишнее железо из своего организма и таким образом снизить риск инфаркта.
Для контроля сахара в крови при диабете таблетки играют третьестепенную роль, по сравнению с низко-углеводной диетой , физкультурой с удовольствием и уколами инсулина. Но если у больного диабетом уже есть сердечно-сосудистое заболевание и/или повышенное артериальное давление, то принимать магний и другие добавки для сердца — не менее важно, чем соблюдать диету. Почитайте статью “Лечение гипертонии без лекарств ”. В ней описано, как лечить гипертонию и сердечно-сосудистые заболевания с помощью таблеток магния, коэнзима Q10, L-карнитина, таурина и рыбьего жира. Эти натуральные средства незаменимы для профилактики инфаркта. Вы уже через несколько дней ощутите по своему самочувствию, что они улучшают работу сердца.
Читайте также:
Осложнения диабета: профилактика и лечение
Диабет у пожилых людей
Диабетическая нефропатия: симптомы, стадии и лечение
Анализы при диабете: подробный список
Почему нужно кушать поменьше углеводов при диабете 1 и 2 типа
Низко-углеводная диета при диабете: первые шаги
Списки разрешенных и запрещенных продуктов.
26 вкусных и полезных рецептов для низко-углеводной диеты
Белки, жиры, углеводы и клетчатка для здоровой диеты при диабете
Ожирение при диабете. Как похудеть при диабете 1 и 2 типа
Алкоголь на диете при диабете
Как прекратить скачки глюкозы в крови, держать сахар стабильно нормальным
Здравствуйте! Меня зовут Инна, мне 50 лет. В июле 2014 на плановом профилактическом осмотре был обнаружен сахар после еды 20, натощак 14, при отсутствии жалоб. Не очень поверила, уехала в отпуск, записавшись на консультацию эндокринолога. Вес тогда был 78 кг при росте 166 см.
Платный визит к врачу вылился в приятную беседу о том, что вообще-то надо выписывать инсулин, но раз жалоб нет… низко-жировая диета, физическая активность и вообще я не похожа на диабетика. Тем не менее, было выписано направление на развернутый анализ крови и произнесено слово «сиофор». Оно моментально и волшебно привело меня на Ваш сайт! Поскольку на моих глазах умирали в муках несколько диабетиков, которые прилежно слушали врачей, очень обрадовалась представленной Вами информации. Ведь ничто не мешает с глюкометром в руках ее проверить.
Первоначальные анализы: холестерин ЛПВП 1,53; холестерин ЛПНП 4,67; общий холестерин 7,1; глюкоза плазмы крови -8,8; триглицериды-1,99. Функции печени и почек не нарушены. Анализ сдавала на 5-й день низко-углеводной диеты без приема каких-либо препаратов. На фоне диеты стала принимать глюкофаж 500 до 4 таблеток в день, при тотальном контроле сахара с помощью глюкометра Аккучек актив. В то время (весной и летом) физическая активность была высокая — беготня на работе, 20 соток огорода, вода ведрами из колодца, помощь на стройке.
Через месяц незаметно для себя похудела на 4 кг, причем в нужных местах. Восстановилось зрение, падение которого приписывала возрасту. Снова читаю и пишу без очков. Анализы: глюкоза плазмы -6,4; общий холестерин-7,4; триглицериды-1,48. Плавное похудение продолжается.
За 2,5 месяца дважды нарушала диету: первый раз через 10 дней специально попробовала кусочек хлеба размером с пачку сигарет — был скачок сахара с 7,1 до 10,5. Второй раз — на дне рождения, кроме разрешенных продуктов по кусочку яблока, киви и ананаса, лаваша, ложка картофельного салата. Как был сахар 7, так и остался, причем в тот день совсем не принимала глюкофаж, забыла дома. Еще приятно, что я теперь высокомерно и пренебрежительно отношусь к кондитерским изделиям. Прохожу, не дрогнув, мимо конфет и тортов на витринах со словами:» У вас больше нет власти надо мной!» А по фруктам тоскую…
Проблема в том, что при дневном сахаре в крови от 5 до 6, после еды повышение незначительное, на 10-15%, по утрам независимо от вечернего приема пищи сахар натощак бывает 7-9. Может, все-таки необходим инсулин? Или понаблюдать еще 1-2 месяца? Сейчас мне не с кем посоветоваться, наш районный эндокринолог в отпуске + запись в огромную очередь. Да и нахожусь в сельской местности не по месту прописки. Заранее благодарна за ответ и, главное, за Ваш сайт. Вы дали мне надежду на долгую и счастливую жизнь и прекрасный инструмент, чтобы добиться этого.

admin Post author 31.10.2014
> Может, все-таки необходим инсулин?
Вы — образцовая читательница и последовательница сайта. К сожалению, поздновато нашли меня. Поэтому, с высокой вероятностью, немного колоть инсулин понадобится, чтобы нормализовать сахар утром натощак.
Как это делать, читайте здесь и здесь .
> Или понаблюдать еще 1-2 месяца?
Рассчитайте стартовую дозу Лантуса или Левемира, колите ее, а потом наблюдайте, в какую сторону ее менять на следующую ночь, чтобы она держала ваш утренний сахар в границах нормы.
Чтобы нормализовать сахар утром натощак, рекомендуется колоть Левемир или Лантус в 1-2 часа ночи. Но вы можете попробовать сначала уколы инсулина перед сном. Авось в вашем легком случае их будет достаточно. Но может оказаться, что вам таки придется ставить будильник, просыпаться ночью, делать инъекцию и сразу засыпать снова.
> Сейчас мне не с кем посоветоваться,
> наш районный эндокринолог в отпуске
Много ли полезного вам эндокринолог насоветовал в прошлый раз? Зачем вообще туда ходить?
Людмила Серегина 19.11.2014
Мне 62 года. В феврале 2014 года был поставлен диагноз сахарный диабет 2 типа. Натощак сахар был 9.5, также повышен инсулин. Прописали таблетки, диету. Я купила глюкометр. Нашла Ваш сайт, стала соблюдать низко-углеводную диету. Похудела с 80 до 65 кг при росте 156 см. Однако, сахар ниже 5.5 не падает после еды. Может даже и до 6.5 доходить при соблюдении диеты. Нужны ли снова анализы на повышенный инсулин?

admin Post author 22.11.2014
> Нужны ли снова анализы
> на повышенный инсулин?
У вас в начале все было уже слишком плохо, поздно вы нас нашли. Натощак сахар был 9.5 — это означает, что диабет 2 типа очень запущенный. У 5% тяжелых больных низко-углеводная диета не позволяет контролировать болезнь без инсулина, и это как раз ваш случай. Сахар 5,5 после еды — это нормально, а 6,5 — уже выше нормы. Вам можно сейчас сдать снова анализ на инсулин в плазме натощак, но главное — начните потихоньку колоть продленный инсулин. Изучите эту статью. Будут вопросы — задавайте. Эндокринолог скажет, что у вас все отлично, инсулин не нужен. Но я говорю — если хотите долго жить без осложнений, то уже сейчас начинайте колоть Лантус или Левемир в небольших дозах. Не ленитесь это делать. Или попробуйте заняться бегом трусцой. авось поможет вместо инсулина.
Добрый день! Сначала — спасибо за Вашу работу, всего наилучшего и благополучия Вам!
Теперь история, правда не моя, а мужа.
Мужу 36 лет, рост 184 см, вес 80 кг.
Уже более двух лет, с августа 2012 года, у него были симптомы, как мы теперь поняли, диабетической нейропатии. Это привело нас к доктору-невропатологу. О диабете никто и не заподозрил. Доктор после тщательного осмотра сообщил, что диагноз не лежит на поверхности, и назначил анализы крови, мочи и УЗИ щитовидной железы, почек, печени, предстательной железы. В результате, накануне нового года мы узнали, что сахар в крови 15, в моче ацетон ++ и сахар 0,5. Невропатолог сказал, что нужно отказаться от сладкого и бегом к эндокринологу, если не хотите попасть в реанимацию. Раньше муж ничем серьезным не болел и даже не знает где его районная поликлиника находится. Невропатолог был знакомый из другого города. Диагноз оказался как гром среди ясного неба. И вот с этими анализами 30 декабря муж попал к эндокринологу. Его отправили сдать опять кровь и мочу. Это было не натощак, сахар в крови оказался 18,6. В моче ацетона не было и поэтому они сказали, что класть в больницу не будут. Стол № 9 и Амарил по 1 таблетке утром. После праздников придете. А это 12 января. И, конечно, я не могла ждать в бездействии. Первого вечером нашла ваш сайт, читала всю ночь. В итоге муж стал придерживаться вашей диеты. Самочувствие его улучшилось, я имею в виду ноги, до этого они немели, «мурашки» по ночам не давали спать уже несколько месяцев. Амарил он выпил только один раз, потом я прочитала у вас об этих таблетках и отменила их. Глюкометр удалось купить только 6 января (праздники — все закрыто). Купили OneTouch Select. Протестировать в магазине нам не дали, но я так поняла, что он надежный.
Показатели сахара 7.01 утром натощак 10,4. Днем перед обедом 10,1. После ужина — 15,6. Вероятно, повлияла физкультура как раз перед замером глюкозы. В этот же день и до этого в моче ацетон и глюкоза то появляются, то исчезают. Все это при очень строгой диете (мясо, рыба, зелень, сыр адыгейский, немного сорбита с чаем) непрерывно со 2 января.
8.01 утром натощак сахар 14.2, потом через 2 часа после завтрака 13,6. Дальше не знаю, муж еще не звонил с работы.
Еще по анализам: в крови остальные показатели в норме,
в моче белка нет,
кардиограмма в норме,
УЗИ печени — норма,
селезенка -норма,
щитовидная железа — норма,
предстательная железа — хронический фиброзный простатит,
поджелудочная железа — эхогенность повышена, Вирсунгов проток — 1 мм, Толщина: головка — 2,5 см, тело — 1,4 см, хвост — 2,6 см.
Надо сказать еще, что относительно резкое похудение (с 97 кг до 75 кг за менее чем полгода) без диет и других видимых причин произошло примерно 4 года назад и с тех пор (лето 2010 года) началась патологическая жажда (более 5 литров в сутки). Причем пить хотелось щелочную минералку (поляна квасова). Муж всегда любил сладкое и ел его очень много. Утомляемость, раздражительность, апатия уже в течение нескольких лет. Мы это связывали с нервной работой.
После прочтения вашей статьи о необходимых анализах я как заправский доктор назначила мужу такие анализы: гликированный гемоглобин, С-пептид, ТТГ, Т3 и Т4 (завтра пойдет). Пожалуйста, подскажите, что еще нужно сделать.
Я так и не поняла, у него диабет 2 типа или 1 типа? Ожирения ведь у него нет. Очень ждем ответ, спасибо.

admin Post author 12.01.2015
> Купили OneTouch Select. Протестировать в магазине
> нам не дали, но я так поняла, что он надежный
> Амарил он выпил только один раз, потом я прочитала
> у вас об этих таблетках и отменила их
Передайте вашему мужу, что ему повезло удачно жениться.
> у него диабет 2 типа или 1 типа?
Это 100% диабет 1 типа. Обязательно нужно колоть инсулин, в дополнение к диете.
> что еще нужно сделать
Начинайте колоть инсулин, не тяните. Внимательно изучите эту статью (руководство к действию) и еще эту в качестве вдохновляющего примера.
Обратитесь к врачу, чтобы получить льготы, которые причитаются при диабете 1 типа.
С-пептид и гликированный гемоглобин сдавайте повторно раз в 3 месяца.
> хронический фиброзный простатит
Возможно, насчет этого стоит проконсультироваться с врачом. Наверно, полезно будет принимать добавку цинка с маслом тыквенных семечек, как описано здесь. в дополнение к тому, что назначит врач.
В вашем случае, эта добавка многократно окупится тем, что улучшится личная жизнь. Вы можете принимать ее вместе с мужем — цинк укрепляет волосы, ногти и кожу.
Ваш e-mail не будет опубликован. Обязательные поля помечены *