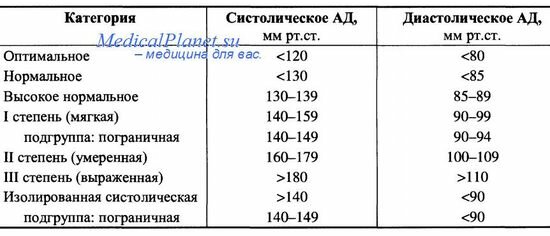
ВСЕ О ГИПЕРТОНИИ
Факторы риска развития сердечно-сосудистых осложнений
По Рекомендациям Европейского гипертонического и кардиологического общества по ведению пациентов с артериальной гипертонией (2003) все факторы риска делятся на неизменяемые и изменяемые.
НЕИЗМЕНЯЕМЫЕ ФАКТОРЫ РИСКА
1. Возраст старше 55 лет для мужчин и старше 65 лет для женщин
При одинаковых цифрах артериального давления риск развития осложнений (инсульта, инфаркта миокарда и других) у пожилых людей в 10 раз выше, чем у лиц среднего возраста, и в 100 раз выше, чем у молодых. Поэтому в пожилом возрасте крайне важно адекватное лечение артериальной гипертонии, то есть достижение нормальных величин артериального давления.
2. Наследственность
Чем больше ваших родственников страдают гипертонией, чем выше риск ее развития у вас. Если у ваших родственников мужского пола (отец, родные братья, дядья и др.) инфаркты и инсульты были в возрасте до 55 лет, а у родственников женского пола (мать, родные сестры, тетки и др.) — в возрасте до 65 лет, то риск развития осложнений артериальной гипертонии у вас существенно повышается. Кроме того, может наследоваться склонность к повышенному содержанию холестерина в крови, что также может быть одной из причин осложнений артериальной гипертонии.
3. Мужской пол, а также физиологическая или хирургическая менопауза у женщин.
ПРИОБРЕТЕННЫЕ (ИЗМЕНЯЕМЫЕ) ФАКТОРЫ РИСКА
1. Курение — независимый фактор сердечно-сосудистых заболеваний, увеличивающий риск осложнений в 1,4 раза. Оно оказывает крайне негативное влияние не только на сердечно-сосудистую систему, увеличивая нагрузку на сердце, вызывая сужение сосудов, по и на весь организм. Курение повышает риск развития атеросклероза: больные, выкуривающие 1—4 сигареты в день, в 2 раза чаще умирают от сердечно-сосудистых осложнений по сравнению с некурящими. В случае же курения 25 и более сигарет в день риск гибели от осложнения повышается в 25 раз. Курение также увеличивает риск развития рака легких, мочевого пузыря, хронической обструктивной болезни легких, язвенной болезни, поражения периферических артерий. У курящих беременных выше риск выкидышей, рождения недоношенных детей и детей с низкой массой тела.
2. Дислипидемия. В анализах патологией является общий холестерин сыворотки крови натощак более 6,5 ммоль/л, или холестерин липопротеидов низкой плотности более 4,0 ммоль/л, или холестерин липопротеидов высокой плотности менее 1,0 ммоль/л (для мужчин) и менее 1,2 ммоль/л (для женщин).
Холестерин — это жир, необходимый для строительства клеток, некоторых гормонов и желчных кислот. Без него организм не может полноценно функционировать. Но при этом его избыток может оказывать противоположное, негативное действие. Большая часть холестерина образуется в печени, а меньшая — поступает с пищей. Жиры в целом и холестерин в частности не растворяются в крови. Поэтому для их транспортировки маленькие шарики холестерина окружаются слоем белка, в результате чего формируются холестериново-белковые комплексы (липопротеиды). Самыми важными формами холестерина липопротеидов являются холестерин липопротеидов низкой плотности и холестерин липопротеидов высокой плотности, находящиеся в равновесии друг с другом. Липопротеиды низкой плотности транспортируют холестерин в различные части человеческого тела, а по пути холестерин может откладываться в стенке артериальных сосудов, что может быть причиной их уплотнения и сужения (атеросклероза). Поэтому холестерин липопротеидов низкой плотности называют «плохим». Липопротеиды высокой плотности переносят избыток холестерина в печень, откуда он попадает в кишечник и покидает организм. В связи с этим холестерин липопротеидов высокой плотности называют «хорошим».
Дислипидемия — это нарушение равновесия в крови циркулирующих жировых частиц в сторону так называемого «плохого» холестерина, повинного в развитии атеросклероза (холестерин липопротеидов низкой плотности) при снижении «хорошего», защищающего нас от него и связанных с ним осложнении (инсульта, инфаркта миокарда, поражения артерий ног и других) (холестерин липопротеидов высокой плотности).
3. Мужской тип ожирения
Мужской или абдоминальный тип ожирения характеризуется отложением жира в подкожно-жировой клетчатке живота и сопровождается увеличением окружности талии (у мужчин — 102 см и более, у женщин — 88 см и более) («яблокообразное ожирение»).
Помогает выявить тип распределения жировой ткани вычисление так называемого «индекса талия-бедро» по формуле:
ИТБ = ОТ/ОБ, где ИТБ — индекс талия-бедро, ОТ — окружность талии, ОБ — окружность бедра.
При ИТБ < 0,8 имеет место бедренно-ягодичный тип распределении жировой ткани (женский). при ИТБ = 0,8-0,9 — промежуточный тип, а при ИТБ > 0,9 — абдоминальный (мужской).
При нарастании веса тела повышается артериальное давление, что, наряду с необходимостью обеспечить кровью возросшую массу, вынуждает сердце работать с повышенной нагрузкой. Также возрастает уровень общего холестерина и холестерина липопротеидов низкой плотности при снижении холестерина липопротеидов высокой плотности. Все это повышает риск таких грозных осложнений, как инсульт и инфаркт. Кроме того, избыточная масса тела повышает риск сахарного диабета типа 2, желчнокаменной болезни, болезней суставов, включая подагру, нарушения менструального цикла, бесплодие, нарушения дыхания в ночное время (синдром ночного апноэ). Уже в 1913 году страховые компании в США использовали таблицы, где масса тела служила прогностическим показателем длительности жизни, а в 1940 году были опубликованы первые таблицы «идеальной» массы тела.
4. Сахарный диабет
Больные сахарным диабетом гораздо чаще страдают ишемической болезнью сердца и имеют худший прогноз в плане развития сердечно-сосудистых осложнений. Следует иметь в виду, что у больных данным заболеванием имеет место целый «букет» факторов риска сердечно сосудистых осложнений (избыточная масса тела, дислипидемия при недостаточной компенсации заболевания и т. д.).
5. Малоподвижный образ жизни и психологические перегрузки (стрессы) дома и на работе
Постоянно действующая стрессовая ситуация, внутренняя нестабильность приводят к тому, что люди начинают больше курить, употреблять алкоголь, а иногда и переедать. Эти действия приводят к обратному результату и еще больше усугубляют состояние нестабильности.
Таким образом, риск развития тяжелых осложнений складывается из уровня артериального давления и наличия других факторов риска.
Определение индивидуального риска (то есть риска развития осложнений именно у нас) необходимо врачу для решения вопроса о способах коррекции имеющегося повышенного артериального давления.
Поэтому очень важно понимать, что даже при наличии «небольшого» повышения артериального давления (первой степени) может быть очень высоким риск развития осложнений. К примеру, если вы человек пенсионного возраста, курите и/или имеете «плохую» (врачи говорят «отягощенную») наследственность.
Помните, артериальная гипертония первой степени может быть не менее (иногда даже более) опасна в плане развития осложнений, чем артериальная гипертония третьей степени.
Только лечащий врач сможет оценить реальную вероятность развития осложнений и решить вопрос о способах коррекции повышенного артериального давления.
Фибрилляция предсердий, ассоциированная с артериальной гипертензией
Волков В.Е.
Фибрилляция предсердий (ФП) и артериальная гипертензия (АГ) – две наиболее распространенные, зачастую сочетающиеся патологии сердечно-сосудистой системы. Частота возникновения данных заболеваний увеличивается с возрастом, они приводят к многочисленным осложнениям и высокому уровню смертности. Несмотря на то что взаимосвязь данных патологий до конца не изучена, лечение АГ является далеко не новым подходом в коррекции ФП. У пациентов с данным видом предсердных тахиаритмий агрессивное лечение АГ может предотвратить структурные изменения миокарда, снизить частоту тромбоэмболических осложнений и замедлить или предупредить появление ФП. Специфическая фармакотерапия играет важнейшую роль в первичной и вторичной профилактике ФП и ее осложнений.
Фибрилляция предсердий (ФП) является наиболее распространенным видом аритмий сердца и главным фактором риска развития инсульта и смертности в целом. По общим подсчетам, распространенность ФП в общей популяции составляет около 0,4 % и увеличивается с возрастом. Согласно результатам исследования ATRIA, распространенность ФП среди лиц моложе 55 лет составляла 0,1 %, тогда как среди пациентов старше 80 лет – 9,0 %. Среди лиц старше 60 лет ФП была диагностирована приблизительно в 4 % случаев. Это означает, что 1 из 25 человек старше 60 лет страдает данной патологией, причем риск ее развития после 60 лет резко возрастает.
В связи с широкой распространенностью среди населения артериальной гипертензии (АГ) с ней связано больше случаев ФП, чем с каким-либо другим фактором риска. Риск развития ФП у пациентов, страдающих гипертензией, по сравнению с пациентами с нормальным артериальным давлением (АД) выше в 1,9 раза. В свою очередь ФП служит независимым фактором риска развития инсульта, который увеличивается в 3–5 раз [1].
Исследования общей популяции пациентов, страдающих АГ, показали, что пожилой возраст пациента и увеличение массы левого желудочка служат независимым предиктором возникновения ФП.
Артериальная гипертензия как фактор риска фибрилляции предсердий
Раньше ФП считалась частым осложнением ревматической болезни сердца. Однако ввиду малой распространенности данного заболевания в настоящее время преобладают другие факторы риска развития предсердных тахиаритмий. В данный момент АГ является наиболее частым, независимым и видоизменяемым фактором риска ФП. Относительный риск (ОР) развития ФП при АГ сравнительно невелик (ОР от 1,4 до 2,1) по сравнению с другими заболеваниями, такими как сердечная недостаточность (ОР от 6,1 до 17,5) и клапанные пороки (ОР от 2,2 до 8,3). Однако ввиду того, что АГ имеет высокую распространенность в мире, она является главным фактором риска ФП [11].
В ряде когортных исследований было показано, что в Северной Америке АГ присутствовала у 50–53 % пациентов с ФП и являлась причиной данной тахиаритмии в 15 % случаев. Частота возникновения ФП у пациентов с АГ составила 94 случая на 1000 больных в год. В когорте пациентов с АГ было выявлено, что те больные, у кого впоследствии развилась ФП, амбулаторно имели более высокие значения систолического АД [5].
Анатомически ушко левого предсердия нередко служит субстратом для возникновения инсульта. Оно представляет собой остаток эмбрионального предсердия – удлиненный мешок, состоящий из трабекул гребенчатых мышц, выстланный эндотелием. Сократимость ушка левого предсердия при ФП падает, однако степень ее снижения может значительно варьироваться и это способствует стазу крови – основополагающему процессу формирования тромбов в ушке левого предсердия при ФП, который, как предполагают, опосредуется диастолической дисфункцией левого желудочка. Гипертензия как наиболее распространенный фактор риска инсульта ведет к прогрессивному усилению стаза [1].
Атриомегалия служит независимым фактором риска развития ФП. У пожилых пациентов с данным типом тахиаритмии инсульт встречается чаще. Развитие и поддержание ФП связаны с изменениями структуры миокарда, его функционирования, а также электрических свойств – ремоделированием сердца. Патогенез ФП весьма сложен и сочетает множество факторов, однако в настоящее время точно известно, что данный вид аритмии предсердий ассоциирован с аномальным стазом в предсердиях, структурными изменениями в сердце и нарушением консистенции крови [14].
Длительно текущая АГ, особенно неадекватно контролируемая, приводит к гипертрофии левого желудочка, что является наиболее показательным проявлением поражения органов-мишеней при АГ. Гипертрофия левого желудочка сама по себе является независимым предиктором сердечно-сосудистых событий. Вследствие постепенного снижения эластичности миокарда левого желудочка, увеличения его ригидности и изменения давления наполнения левого желудочка при его гипертрофии развиваются диастолическая дисфункция и ремоделирование левого предсердия, его дилатация и фиброзирование. Такие изменения в левом предсердии лежат в основе патогенеза ФП [10].
В ряде популяционных исследований гипертрофию левого желудочка, диастолическую дисфункцию и дилатацию левого желудочка использовали в качестве маркеров, предсказывающих риск возникновения кардиоваскулярных событий и ФП. В ходе исследований было выявлено, что с высокой вероятностью диастолическая дисфункция ассоциирована с повышенным риском возникновения ФП. Во Фремингемском исследовании уровень систолического АД и длительность течения АГ выступали признаком, позволяющим предположить ремоделирование левого желудочка у таких пациентов [16]. В исследовании с участием 1655 пожилых пациентов было показано, что больные, у которых объем левого желудочка был увеличен на 30 %, имели на 48 % больший риск возникновения ФП [15].
Лечение фибрилляции предсердий, ассоциированной с артериальной гипертензией
В настоящий момент существует множество доказательств того, что структурные и функциональные изменения миокарда ведут к возникновению ФП, вследствие чего аритмия может быть скорректированной посредством применения специфической антигипертензивной терапии. Однако, несмотря на большие успехи в понимании многих электрофизиологических механизмов формирования и поддержания ФП, сегодня не существует универсального метода лечения.
Проведенные исследования в области патогенеза ФП показали, что в основе данного вида аритмии лежит активация ренин-ангиотензин-альдостероновой системы (РААС). Таким образом, мишенью для лечения ФП должна быть коррекция указанных нейрогормональных нарушений [6]. У пациентов с АГ снижение АД различными препаратами ассоциировано с регрессом желудочковой гипертрофии. Некоторые препараты, такие как блокаторы кальциевых каналов и ингибиторы ангиотензинпревращающего фермента (ИАПФ), обладают наиболее значительным действием на структуру миокарда независимо от значений понижения давления.
В рандомизированном сравнительном исследовании терапии верапамилом и атенололом группы пожилых пациентов верапамил уменьшал массу и улучшал наполнение левого желудочка в отличие от атенолола, несмотря на то что оба препарата имели одинаковую эффективность в снижении АД. В ходе проведения двух крупных мета-анализов было выяснено, что ИАПФ и блокаторы кальциевых каналов оказывают более значимый эффект на регресс гипертрофии левого желудочка, чем β-адреноблокаторы, диуретики и α-адреноблокаторы. Даже пациенты с нормальной массой левого желудочка после 8–12-месячного агрессивного снижения АД блокаторами кальциевых каналов показали улучшение уровня наполняемости желудочка, уменьшение толщины стенки и массы левого желудочка [4].
Увеличение левого желудочка также обратимо при применении антигипертензивной терапии. У пациентов с АГ лечение гидрохлоротиазидом уменьшало размеры левого желудочка в большей степени, чем прием антигипертензивных препаратов других классов. У пациентов с дилатацией левого предсердия клонидин, атенолол и дилтиазем также уменьшали размеры данной камеры сердца, в то время как празозин и клонидин не обладали таким эффектом, несмотря на эквивалентную способность препаратов снижать АД. Другие исследования демонстрировали уменьшение размеров левого предсердия разной степени при применении верапамила или лабеталола вне зависимости от влияния данных препаратов на массу и толщину стенки левого желудочка.
Таким образом, снижение АД уменьшает гипертрофию левого желудочка и дилатацию левого предсердия. Однако определенные классы антигипертензивных препаратов, применяемые для этих целей, производят больший эффект. Проведенные недавно исследования оценивали эффективность антигипертензивной терапии у пациентов с риском развития ФП. Среднее АД у пациентов после перенесенного инфаркта миокарда составляло 120/78 мм рт. ст. при этом лечение ИАПФ трандолаприлом было ассоциировано со снижением частоты возникновения ФП с 5,3 до 2,8 % (р < 0,01 в период последующих 2–4 лет) [8].
В исследовании Ю.Г. Шварц [3] изучалось действие лозартана на пациентов с АГ после купирования приступа пароксизмальной мерцательной аритмии. В ходе эксперимента было выявлено, что лозартан обладает существенной эффективностью и хорошей переносимостью при лечении АГ у больных пароксизмальной мерцательной аритмией. Что особенно важно, лечение упомянутым препаратом пациентов с сочетанием пароксизмальной мерцательной аритмии и АГ сопровождалось достоверным уменьшением частоты пароксизмов аритмии в отличие от больных, леченных нифедипином и атенололом. Таким образом, авторы предположили, что положительное влияние лозартана на клиническое течение пароксизмальной мерцательной аритмии в большей мере обусловлено его специфическим влиянием на миокард и в меньшей – изменением гемодинамики и вегетативного статуса. Полученные данные были подтверждены другими исследованиями, где была показана взаимосвязь регресса гипертрофии левого желудочка и антиаритмического эффекта антигипертензивной терапии.
Проведенный мета-анализ показал, что применение ИАПФ и антагонистов рецепторов ангиотензина II на 28 % снижает риск возникновения ФП у пациентов с АГ. В ходе проспективных рандомизированных контролируемых исследований было выявлено, что подавление РААС с помощью антагонистов рецепторов ангиотензина II уменьшает частоту возникновения ФП на 16–33 %, при этом число инсультов у таких пациентов также значительно снижается [13, 17].
В международном проспективном рандомизированном двойном слепом исследовании LIFE оценивалась эффективность терапии лозартаном и атенололом у больных ФП, а также профилактическое воздействие этих препаратов на возникновение ФП. В ходе исследования было выявлено, что, несмотря на одинаковое снижение АД, терапия лозартаном оказалась эффективнее лечения атенололом. Первичной комбинированной конечной точки (смерть от сердечно-сосудистой причины, инсульт, инфаркт миокарда) достигли 36 пациентов в группе лозартана и 67 больных в группе атенолола (ОР = 0,58; р = 0,009). Смерть от сердечно-сосудистых причин отмечена в 20 случаях при приеме антагонистов рецепторов ангиотензина II и у 38 больных, принимавших атенолол (ОР = 0,58; р = 0,048). Инсульт развился у 18 против 38 пациентов групп лозартана и атенолола соответственно (ОР = 0,55; р = 0,039), а инфаркт миокарда – у 11 и 8 больных (различия недостоверны).
Терапия лозартаном при сравнении с β-блокадой сопровождалась тенденцией к снижению общей смертности (30 против 49 случаев, р = 0,09), меньшей частотой имплантации искусственного водителя ритма (5 против 15; р = 0,06) и внезапной смерти (9 против 17; р = 0,18). Кроме того, в группе лозартана реже встречались случаи рецидивов ФП и такая же частота госпитализаций по поводу стенокардии и сердечной недостаточности [16].
Среди пациентов с синусовым ритмом новые случаи ФП зарегистрированы у 150 пациентов в группе лозартана и у 221 больного в группе атенолола (ОР = 0,67; р < 0,001). Более того, терапия антагонистами рецепторов ангиотензина II сопровождалась тенденцией к более длительному сохранению синусового ритма (1809 ± 225 дней против 1709 ± 254 дней в группе атенолола; р = 0,057). Пациенты с ФП имели двух-, трех- и пятикратный риск развития сердечно-сосудистых событий, инсульта и госпитализации по поводу сердечной недостаточности соответственно. Однако в группе лозартана комбинированная конечная точка и инсульт встречались реже, чем в группе атенолола (31 против 51 случая; ОР = 0,6; р = 0,03 и 19 против 38 случаев; ОР = 0,49; р = 0,01 соответственно). Таким образом, отмечено примерно 25 %-ное снижение частоты инсульта при терапии антагонистами рецепторов ангиотензина II по сравнению с β-блокадой [17].
Похожие результаты были получены S.R. Heckbert и соавт. [9]. Они изучали влияние терапии ИАПФ, антагонистами рецепторов ангиотензина II и β-адреноблокаторами на частоту возникновения пароксизмов ФП у пациентов с АГ. В результате эксперимента наибольшей эффективностью обладали ИАПФ и антагонисты рецепторов ангиотензина II по сравнению с β-адреноблокаторами. Аналогичные результаты были получены и коллективом авторов во главе с B.A. Schaer [12].
В своем исследовании (J-RHYTHM II) T. Yamashita и соавт. [19] сравнивали эффективность дигидропиридинового блокатора кальциевых каналов амлодипина с эффективностью антагониста рецепторов ангиотензина II кандесартана у пациентов с пароксизмальной формой мерцательной аритмии, ассоциированной с АГ. В ходе исследования было выявлено, что амлодипин и кандесартан с одинаковой эффективностью уменьшают частоту возникновения ФП у пациентов с АГ.
Перегрузка кальцием играет главную роль в развитии электрического и механического ремоделирования во время ФП. Длительные периоды предсердных тахиаритмий вызывают укорочение предсердного эффективного рефрактерного периода, что снижает эффект различных мероприятий, направленных на купирование приступа аритмии. В некоторых исследованиях изучали эффект верапамила и амлодипина у таких пациентов. Было показано, что верапамил может уменьшить прогрессирование электрического и механического ремоделирования. Защитный эффект низких и средних доз данных препаратов, оказывая протективное действие на почки и продукцию ими ренина, способствует их благоприятному влиянию на сердечно-сосудистую систему.
В течение многих лет β-адреноблокаторы широко применяли для лечения АГ, однако в настоящее время эти препараты не являются средством первой линии для коррекции АД. На данный момент о влиянии β-адреноблокаторов на ремоделирование предсердий и желудочков известно сравнительно немного.
В своем исследовании Е.Е. Романов и соавт. [2] изучали влияние антигипертензивной терапии препаратами групп блокаторов кальциевых каналов и ИАПФ на течение пароксизмальной формы ФП у пациентов с АГ, имеющих признаки структурно-функционального ремоделирования миокарда. Было показано, что блокаторы кальциевых каналов и ИАПФ одинаково эффективно снижают АД. Адекватный контроль давления у таких пациентов позволяет достоверно снизить частоту пароксизмов ФП на 80 % по сравнению с использованием только “классических” антиаритмических средств. При этом препараты группы ИАПФ продемонстрировали устойчивую противорецидивную активность, в то время как при использовании препаратов группы блокаторов кальциевых каналов протективный эффект в отношении ФП уменьшался к 12-му месяцу исследования на 7,9 %. Антигипертензивная терапия препаратами группы ИАПФ в отличие от блокаторов кальциевых каналов приводит к улучшению параметров структурно-функционального ремоделирования миокарда и уменьшению продолжительности пароксизмов ФП на 61,5 %, что, возможно, обусловлено специфической блокадой РААС.
R. Fogari и соавт. [7] изучали влияние комбинации препаратов валсартан/амлодипин и атенолол/амлодипин на частоту возникновения пароксизмов ФП у пациентов с АГ в сочетании с сахарным диабетом 2 типа. Комбинацию препаратов применяли в качестве дополнения к основной антиаритмической терапии. Через 12 месяцев после начала исследования было выявлено, что комбинация валсартан/амлодипин оказалась более эффективной в отношении предотвращения появления пароксизмов ФП, чем сочетание атенолол/амлодипин. Кроме того, было показано, что максимум действия валсартан и амлодипин проявляли, являясь дополнением к терапии амиодароном или пропафеноном, чем в случае с другими антиаритмическими препаратами или в отсутствие таковых. Таким образом, несмотря на сходный гипотензивный эффект, комбинация валсартан/амлодипин оказалась более действенной в сочетании с амиодароном или пропафеноном, чем атенолол с амлодипином в отношении профилактики возникновения эпизодов ФП у пациентов с АГ и сахарным диабетом 2 типа.
Заключение
Как уже упоминалось, последствия наличия у пациентов АГ, проявляющиеся в виде дилатации левого предсердия и гипертрофии левого желудочка, приводят к развитию сердечно-сосудистых событий, в числе которых находится и ФП. В прошлом многие ученые акцентировали свое внимание на электрических аспектах данного вида аритмии. Однако в настоящий момент большее значение придается факторам (в т. ч. АГ), которые могут спровоцировать фибрилляцию. Перспективным терапевтическим подходом является коррекция структурных и электрических изменений миокарда. В связи с этим ИАПФ и антагонисты рецепторов ангиотензина II представляются наиболее эффективными препаратами для лечения АГ и предотвращения развития ФП.
Факторы риска развития гипертонии
- Управляемые факторы риска
- Неуправляемые факторы риска
Факторы риска — это определенные обстоятельства, которые увеличивают вероятность возникновения какого-либо заболевания (в нашем случае — гипертонии). Устранение факторов риска позволяет снизить вероятность заболевания или повысить эффективность лечения. Как правило, факторы риска делятся на две группы:
- Управляемые факторы риска (человек может на них воздействовать) — ожирение; злоупотребление алкоголем; курение; стресс; низкая физическая активность и проч.;
- Неуправляемые факторы риска (не зависящие от человека) — возраст, наследственность.
Управляемые факторы риска
Человек не в силах устранить врожденную предрасположенность к заболеваниям, но контролировать свою жизнь он в силах:
- проходите ежегодичное медицинское обследование;
- избегайте стрессов;
- употребляйте много фруктов и овощей;
- количество поваренной соли в суточном рационе не должно превышать 5 грамм;
- не злоупотребляйте алкоголем;
- поддерживайте нормальную массу тела;
- не курите.
Все вышеперечисленные рекомендации эффективны даже если вы уже заболели гипертонией. Разница в профилактике и лечении гипертонии заключается в том, что во втором случае, необходим прием лекарственных препаратов.
Неуправляемые факторы риска
Хотя человек не в силах влиять на эти факторы, знать о них необходимо.
География гипертонии
Такие факторы, как средняя продолжительность жизни в регионе; экология; традиции и некоторые другие, влияют на распространенность гипертонии в конкретных странах. Так, в экономически развитых странах (США, Япония, страны Европы, Россия) показатель заболеваемости гипертонией высок (регистрируется у трети населения). Во многих странах «третьего мира» этот показатель намного ниже, а у представителей некоторых малых народностей гипертония не встречается.
Категории артериальной гипертензии по регионам:
- Нулевая. Некоторые, изолированно проживающие, малые народности;
- Низкая (до 15% населения). У сельского населения Латинской и Южной Америки, Китая и Африки;
- Высокая (15-30% населения). Большинство развитых стран;
- Очень высокая (более 30% населения). Россия, Финляндия, Польша, Украина, северные регионы Японии, афроамериканцы США. Объясняется чрезмерным употреблением в пищу поваренной соли, жирной пищи и алкоголя.
Наследственность
Родителей не выбирают. Этим все сказано — если у вас есть два или более родственников, которые страдали повышенным АД до 55 лет, вы подвержены гипертонии. Наследственная предрасположенность не только достоверный фактор риска возникновения артериальной гипертензии, но и позволяет предсказать характер и исход заболевания.
Генетики пытаются найти ген, отвечающий за наследственную передачу гипертонии, но пока точно установить его не удалось. На момент написания этого материала (2010 год) ни одна из генетических теорий не подтверждена. По всей видимости, артериальная гипертензия обусловлена нарушением нескольких генных механизмов, передаваемых по наследству.
Врачи выделяют следующие гены, «виновные» в гипертонии:
- ангиотензиноген;
- ангиотензин-превращающий фермент (АПФ);
- рецептор к ангиотензину-II;
- альдостерон-синтетаза;
- гаптоглобин;
- кальцинейтрин;
- G-белок.
В качестве примера для иллюстрации наследственности гипертонии можно привести синдром резистентности к инсулину и метаболический синдром (им страдают около 20% гипертоников). У людей с этим синдромом повышен уровень инсулина и «плохого» холестерина. Как правило, такие больные страдают от ожирения (при избыточном весе вероятность развития гипертонии на 50% больше, чем у людей с нормальным весом).
Мужчины или женщины?
В молодости и среднем возрасте АД чаще повышается у мужчин. Но, после 50 лет, когда у женщин в период менопаузы снижается уровень эстрогена (половой гормон), число женщин-гипертоников превышает число гипертоников-мужчин.
С возрастом кровяное давление человека повышается по вполне объяснимым причинам — ухудшается работа печени, хуже выводится соль, артерии становятся менее эластичными, увеличивается масса тела. Стадия первичной (эссенциальной) гипертонии наступает, как правило, к 50 годам. В это время возрастает риск нарушений кровообращения сердца и головного мозга. Без надлежащего лечения продолжительность жизни значительно сокращается.