Инвалидность при кардиомиопатии. Инвалидность при кардиомиопатии
Здравствуйте, cибиряк.
Цитата
Насколько это серьёзно ?
Поскольку сайт наш называется «Медико-социальная экспертиза», то по перспективам возможного установления инвалидности следует сказать следующее.
В соответствии с действующим законодательством:
«На медико-социальную экспертизу гражданина направляет организация, оказывающая лечебно-профилактическую помощь в соответствии с п.16 «Правил признания лица инвалидом» ПОСЛЕ проведения необходимых диагностических, лечебных и реабилитационных мероприятий. в т.ч. высокотехнологической медицинской помощи, при наличии данных, подтверждающих стойкое нарушение функций организма, обусловленное заболеваниями, последствиями травм или дефектами.»
Проще говоря — СНАЧАЛА — больного надо пролечить в течении определенного периода (для каждой патологии этот период свой), и уже только ПОСЛЕ проведенного лечения — по его результатам решать вопрос о наличии (или отсутствии) у него признаков инвалидности.
Цитата
Диагноз поставили неделю назад. впервые.
Учитывая малый срок от начала лечения по впервые выявленной патологии — в настоящее время вести речь о наличии (или отсутствии) у больной признаков инвалидности — еще слишком рано (преждевременно).
Цитата
Что ей необходимо предпринять в первую очередь ?
Тщательно соблюдать рекомендации лечащих врачей.
При патологии сердечно-сосудистой системы решающим критерием установления конкретной группы инвалидности является степень НК (недостаточности кровообращения), которая оценивается ТОЛЬКО после проведенного по выявленной патологии лечения (т.е. — в ситуациях, когда НК — является СТОЙКОЙ — не поддающейся лечению).
Обычно соотношения степеней НК и групп инвалидности следующие:
При НК 0, НК 0-1 и НК 1ст. — инвалидность обычно не устанавливается.
При НК 2Аст. — обычно — 3-я группа инвалидности.
При НК 2Бст. — обычно — 2-я группа инвалидности.
Симптомы, диагностика и лечение дилатационной кардиомиопатии.
Речь идет о дилатационной кардиомиопатии. Это заболевание характеризуется увеличением сердца и сердечной недостаточностью. Оно обычно сопровождается нарушением систолической насосной функции сердца и возрастанием конечных систолического и диастолического объемов.
Отмечается увеличение и дилатация (расширение) всех камер сердца, желудочки более расширены, чем предсердия. Гипертрофия отдельных миофибрилл не обеспечивает повышения сократительной способности миокарда, степень гипертрофии неадекватна развивающейся выраженной дилатации. Сердечные клапаны нормальные. Часто обнаруживаются внутриполостные тромбы. особенно в области верхушки желудочков.
У пациентов обычно не выделяются вирусы и другие возможные этиологические агенты. Чаще отмечается отсутствие иммунологических, гистохимических, морфологических, микробиологических признаков того, что может быть использовано при установлении диагноза. Субэндокардиальную биопсию миокарда применяют вместе с другими методами исследования. Она бывает полезной для дифференциации с эндомиокардиальным фиброзом, миокардитом и диффузными (инфильтративньтми) болезнями миокарда. Наследственная (семейная) передача более закономерна для гипертрофической кардиомиопатии и значительно реже встречается при дилатационной.
Симптоматика обычно развивается по нарастающей. У некоторых пациентов болезнь протекает бессимптомно. Возможна клинически ничем себя не проявляющая дилатация левого желудочка в течение месяцев и даже лет.
Симптомы дилатационной кардиомиопатии.
Одышка, утомляемость и общая слабость — частые начальные признаки болезни. Периодические отеки, гелатомегалия, боли в грудной клетке вследствие эмболии легких и боли в животе в результате застойной гепатомегалии более типичны на поздних стадиях заболевания. Наблюдаются также увеличение сердца и признаки застойной сердечной недостаточности. Значительное место в клинической картине заболевания занимают тромбоэмболические осложнения. Тромбоэмболии в результате отрыва внутрисердечных тромбов из предсердий и желудочков, а также эмболии из венозной системы ног — довольно частые осложнения. При наличии таких симптомов лучше всего вовремя проконсультироваться с врачом — специалистом.
Диагностика дилатационной кардиомиопатии.
Ценный метод диагностики — одномерная, а также секторальная эхокардиография. Обследование всех камер сердца выявляет органические или функциональные нарушения, размер полостей сердца, слабость стенки левого или правого желудочка. Показательно увеличение левого желудочка с повышением конечного диастолического и систолического объемов, снижение фракции выброса. Кольцо митрального клапана может быть растянуто, выявляется относительная недостаточность митрального клапана, что влияет на растяжимость левого желудочка и повышение конечного диастолического давления. Правожелудочковая недостаточность обнаруживается на поздних стадиях болезни, Возможна относительная недостаточность трехстворчатого клапана.
Лечение дилатационной кардиомиопатии.
Основная терапия направлена на уменьшение симптомов сердечной недостаточности. Обязательное условие — ограничение двигательной активности. Длительный постельный режим (до года) может способствовать сокращению размеров сердца и улучшению прогноза. Особо опасны алкоголь и никотин. Рекомендуется диета, богатая белками и витаминами. Сердечные гликозиды показаны при мерцательной аритмии и тяжелой сердечной недостаточности. Но назначать их надо с большой осторожностью: у больных повышена чувствительность к этим препаратам, и интоксикация может возникать даже при небольших дозах препаратов. Лечение начинают с быстро действующих гликозидов с высокой скоростью инактивации (строфантин, дигоксин). Критерием адекватности дозы служит уменьшение тахикардии, сокращение клинических проявлений декомпенсации, улучшение основных параметров гемодинамики
Целесообразно сочетание гликозидов с периферическими вазодилетаторами или комбинация их с негликозидными инотропными средствами (допамин, сальбутамол). И только при уменьшении сердечной недостаточности осторожно подключают сердечные гликозиды. Периферические вазодилататоры, снижая системное сосудистое сопротивление, повышают сердечный выброс, уменьшают перегрузку малого круга кровообращения. Наиболее эффективны вазодилататоры, понижающие одновременно тонус артериол и венул. Они воздействуют преимущественно на артериолярное русло, оказывают гипотензивный эффект и должны применяться с осторожностью при артериальной гипотонии.
Диуретики применяются в основном в стадии застойной сердечной недостаточности. Рациональное сочетание фуросемида (лазикса) или урегита с антаногистамя альдостерона (верошпирон, альдактон, триамтерен, амилорид). Иногда хороший эффект дает комбинация фуросемида и урегита, хотя и влияющих на один и тот же отдел нефрона, но обладающих различными клеточными механизмами действия. Если большие дозы фуросемида или урегита неэффективны, то рекомендуется добавить гипотиазид или бринальдикс, которые усиливают действие других мочегонных. Во всех случаях при подборе диуретиков необходима коррекция кислотно-щелочного, электролитного и белкового баланса крови.
При аритмии предпочтительно использовать антагонисты кальция — изоптин, финиптин и кордарон (амиодарон), обладающие антиаритмическим эффектом без существенного снижения функциональной способности миокарда.
Учитывая опасность эмболии, назначают антикоагулянты (особенно при фибрилляции предсердий, тяжелых отеках и низком сердечном выбросе).
По сообщениям подавляющего большинства исследователей, кортикостероидные гормоны не влияют на процесс развития болезни. Поэтому их применение вряд ли целесообразно.
Хирургическое лечение (имплантация клапанов, чаще митрального) проводят при прогрессирующем увеличении сердца и развитии недостаточности атрио-веитрикулярных клапанов с выраженной регургитацией. Ведущиеся в настоящее время интенсивные поиски этнологии и патогенеза дилатационной кардиомиопатии безусловно будут способствовать внедрению рациональной терапии этого тяжелого заболевания.
Каталог статей
Медико-социальная экспертиза при кардиомиопатиях
Медико-социальная экспертиза при кардиомиопатиях
Специфические заболевания мышцы сердца, при которых причина заболевания
неизвестна, либо дисфункция миокарда сочетается с патологией других систем.
Повреждение миокарда вследствие атеросклероза коронарных артерий,
гипертензии, клапанных пороков или врожденных аномалий сердца к этой группе
не относится.
Классификация (ВОЗ).
1.Кардиомиопатии неизвестной этиологии: дилатационная; гипертрофическая;
рестриктивная; неклассифицируемая.
2.Специфические заболевания мышцы сердца: инфекционные; метаболические; при
системных заболеваниях; наследственно-семейные; токсические, вызванные реакциями гиперчувствигельности.
Соотношение между дилатационной кардиомиопатией (ДКМП), гипертрофической (ГКМП) и рестриктивной (РКМП) составляет, соответственно: 10:1:0,1. РКМП встречается преимущественно в тропических районах Африки, Центральной Америки и Индии.
ДИЛАТАЦИОННАЯ КАРДИОМИОПАТИЯ.
ДКМП — заболевание миокарда, в основе которого лежит первичный внутренний
дефект — повреждение кардиомиоцитов с их сократительной слабостью,
расширением полостей сердца и прогрессирующей хронической застойной
сердечной недостаточностью.
Эпидемиология. Ежегодная заболеваемость составляет 3-10 случаев на 100000
населения, в возрасте 40-59 лет достигает 23,4 случаев на 100000 населения.
Заболевание может возникнуть в любом возрасте. Чаще болеют мужчины в
работоспособном возрасте (м:ж = 3-5:1).
Этиология и патогенез. Причины возникновения ДКМП не известны. Наибольшее
распространение получили три теории: 1) ДКМП — следствие длительных
нарушений метаболизма в миокарде в результате наличия врожденных дефектов
или возникновения в течение жизни скрытых, нераспознанных изменений (дефицит
карнитина в миокарде, таурина, селена — в пище); 2) ДКМП — наследственное
заболевание, следствие генетических дефектов миокарда; 3) ДКМП — следствие
воспалительных повреждений миокарда.
В результате воздействия различных этиологических факторов, развития
дегенеративных процессов происходит гибель кардиомиоцитов, расширение
полостей сердца, увеличение массы миокарда; прогрессирует снижение
сократительной функции, присоединяется относительная недостаточность
клапанов, неуклонно нарастает сердечная недостаточность.
Клиника. Жалобы на слабость, одышку различной интенсивности, отеки, перебои
в работе сердца, загрудинные боли. При обследовании определяются признаки
застойной левожелудочковой или тотальной СН; слабое наполнение пульса,
нарушения ритма. Верхушечный толчок ослаблен, разлитой, смещен влево; сердце
расширено. На верхушке выслушивается ослабленный I тон, в тяжелых случаях
протодиастолический ритм галопа. Акцент II тона на легочной артерии выражен
нерезко. Часто у верхушки, в IV межреберье слева у грудины отмечается
продолжительный систолический шум. Возможен систолический шум относительной
недостаточности трехстворчатого клапана.
Методы диагностики.
В данных клинических и биохимических анализов крови специфических изменений
нет. На ЭКГ определяются различные нарушения ритма и проводимости (блокады
ножек пучка Гиса, экстрасистолы, фибрилляция предсердий и т.п.). При
рентгенографии грудной клетки обнаруживаются кардиомегалия, признаки
венозного застоя; эхокардиографии — расширение полостей сердца; митральная и
трикуспидальная регургитация; диффузная гипокинезия ЛЖ и снижение фракции
выброса; смещение митрального клапана к задней стенке левого желудочка;
наличие внутриполостных тромбов.
Для установления диагноза могут быть использованы также сцинтиграфия
миокарда с 67 Ga, сканирование с 111 In, эндомиокардиальная биопсия.
Осложнения: внезапная смерть, эмболии, нарушения ритма.
Течение и прогноз. Выделяют три варианта течения заболевания:
1. Быстро профессирующее — неуклонное ухудшение, заканчивающееся смертью в
течение 1-2 лет; 2. Рецидивирующее — прогрессирование с периодами
стабилизации и ухудшения, длительность в среднем около 15 лет; 3. Медленно
прогрессирующее.
5-летняя смертность составляет 40-80%. Смертность к концу первого года
достигает 25%, второго года — 35-40%. Возможна стабилизация и даже
спонтанное улучшение состояния у 20-50% больных, полного восстановления
функций сердца не происходит.
Факторы риска внезапной смерти: резкое снижение сократительной функции ЛЖ
(ФВ
Плохой прогноз: протодиастолический ритм галопа; полная блокада левой ножки
пучка Гиса и ее передне-верхнего разветвления; выраженная кардиомегалия (при
кардиоторакальном соотношении > 0,55 — летальность до 86%, а при соотношении
Неблагоприятный прогноз: истончение стенки ЛЖ (менее 0,9 см); уменьшение
отношения масса/объем левого желудочка; конечное диастолическое давление в
полости левого желудочка > 20 мм рт. ст. ; сердечный индекс
л/мин./м2; повышенная концентрация в плазме норадреналина, предссрдного
натрийуретического гормона и высокая активность ренина плазмы; функционально
значимые нарушения ритма (экстрасистолия 3-5 градации, трепетание и
фибрилляция предсердий).
Относительно благоприятный прогноз: при I—II функциональном классе
недостаточности сердца, у женщин; при сохраненной фракции выброса правого
желудочка; достаточной дилатационной способности желудочков.
Дифференциальный диагноз проводится с ишемической болезнью сердца,
миокардитом, пороками сердца, алкогольным поражением сердца.
Принципы лечения. Ограничение потребления жидкости и соли; уменьшение
двигательной активности. Базисная терапия включает препараты с положительным
инотропным действием (сердечные гликозиды и др.), диуретики, периферические
вазодилататоры, ингибиторы АПФ. Для профилактики осложнений применяются
антикоагулянты, противоаритмические препараты. На последних этапах
заболевания возможна пересадка сердца.
ГИПЕРТРОФИЧЕСКАЯ КАРДИОМИОПАТИЯ.
ГКМП — заболевание неясной этиологии, характеризующееся гипертрофией
миокарда левого желудочка (изредка и правого) без расширения его полости с
В большинстве случаев гипертрофия миокарда при данном заболевании бывает
Этиология и патогенез. ГКМП с обструкцией встречается в клинической практике
как спорадическая и семейная (до 30%) формы. М:Ж = 2:1, средний возраст — 39
лет.
В большинстве семейных случаев выявляется аутосомно-доминантный тип
наследования; выявлены три ответственных гена за кодирование структуры
белков, обеспечивающих процесс сокращения миокарда.
Причины спорадических случаев ГКМП не известны. Развитие гипертрофии
миокарда, не испытывающего избыточной нагрузки давлением или объемом,
связывается с воздействием на него катехоламинов (норадреналин). В 10%
случаев ГКМП сочетается с синдромом WPW (допускается, что предвозбуждение
части миокарда может быть причиной его локального чрезмерного утолщения).
Гипертрофированная межжелудочковая перегородка и передняя стенка ЛЖ,
сближаясь, в момент систолы создают препятствие оттоку крови в аорту ниже
аортального клапана (субаортальный стеноз) с появлением градиента давления в
ЛЖ ниже и выше участка сужения. Неблагоприятное влияние на течение
заболевания оказывают физические перегрузки (усиливается субаортальный
стеноз и прогрессирует гипертрофия) и факторы, повышающие инотропную функцию миокарда. Смещение кпереди митрального клапана в момент смыкания створок, а
также более переднее расположение папиллярных мышц играет важнейшую роль в
развитии основного патофизиологического феномена ГКМП — обструкции путей
оттока крови из левого желудочка в аорту.
Классификации. Основным признаком всех классификаций является градиент
давления между выносящим трактом левого желудочка и аортой (норма — до 20 мм
рт. ст.).
ГКМП делится на: необструктивную; и обструктивную; последняя, в свою
очередь, на: а) с постоянной обструкцией, б) с преходящей обструкцией (при
III стадия — градиент давления до 44 мм рт. ст. одышка, стенокардия,
синкопальные состояния.
IV стадия — градиент давления более 44 мм рт. ст. нарушения гемодинамики и
соответствующие им клинические проявления.
Клиника.
Наиболее часто больные отмечают одышку, сердцебиение, боли в грудной клетке
стенокардитического характера, нарушения ритма, синкопальные состояния.
Характерными признаками являются: 1) систолический шум выброса вдоль нижней
части левого края грудины и у верхушки, уменьшающийся по интенсивности в
положении «на корточках» и при сжимании рук в кулаки, но усиливающийся при
желудочковых экстрасистолах, в положении стоя и при выполнении пробы
Вальсальвы; шум является интервальным по отношению к неизмененному 1 тону;
2) двойной верхушечный систолический толчок, которому часто предшествует
заметный пресистолический толчок, придающий верхушечному толчку
трех-компонентный характер, — признак почти патогномоничный для
обструктивной ГКМП; 3) при аускультации отмечается практически полное
отсутствие аортального тона раскрытия клапана и систолического дрожания,
характерных для клапанного стеноза устья аорты.
У больных обычно отсутствуют отеки и другие признаки застойной
СН.
Инструментальные методы исследования: ЭКГ — специфических признаков нет.
Холтеровское мониторирование: диагностика неустойчивой желудочковой
тахикардии является показателем риска внезапной смерти. Эхокардиография:
расширение МЖП различной степени и протяженности; переднесистолическое (по
направлению к МЖП) движение передней створки митрального клапана;
соприкосновение передней створки митрального клапана с МЖП в диастолу;
среднесистолическое прикрытие одного или двух полулуний аорты
(соответствующее по времени максимальной обструкции); уменьшение полости ЛЖ.
Радиоизотопные методы исследования: сцинтиграфия с 201Тl; радиоизотопная
вентрикулография с 99Тс.
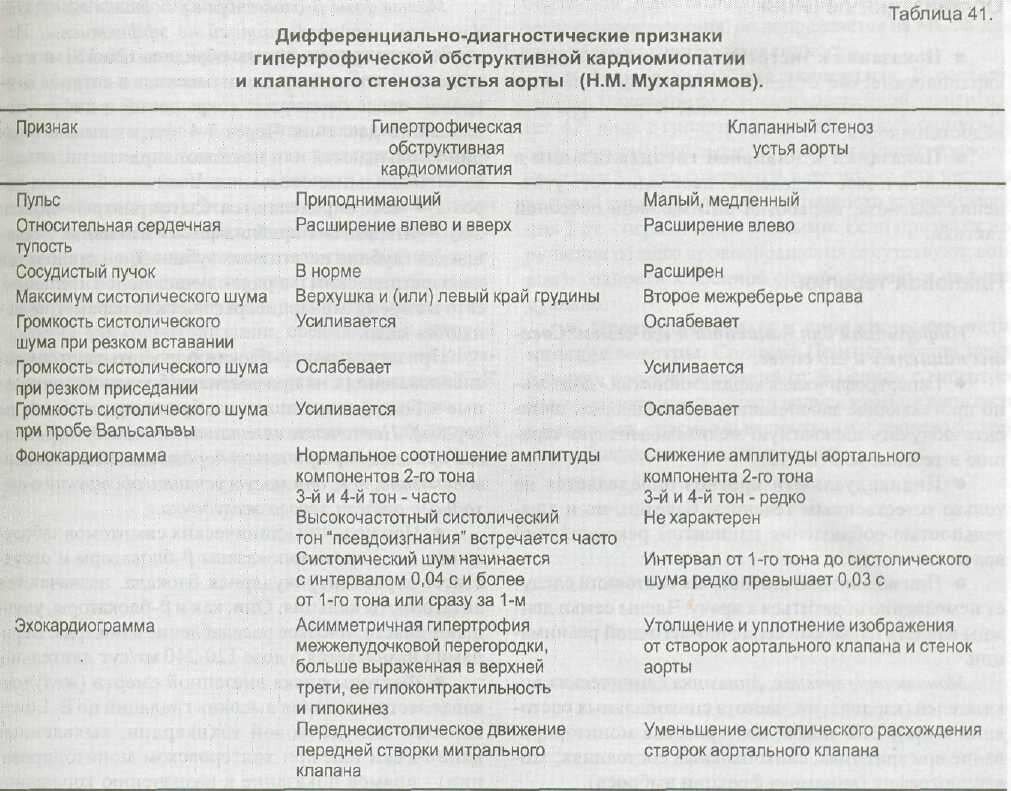
Дифференциальный диагноз проводится с клапанным стенозом устья аорты,
недостаточностью митрального клапана, ИБС, ДКМП.
Осложнения: аритмии, инфекционный эндокардит, системные эмболии, застойная
СН.
Течение и прогноз. Чаще всего имеет место медленно прогрессирующее течение;
в пожилом возрасте нередко присоединяется СН; в 30-40% случаев —
бессимптомное течение; в 30% — прогрессирующее течение, в 10-15% —
происходит трансформация в ДКМП.
Ежегодная смертность составляет 3-4%. Продолжительность жизни от момента
появления первых симптомов колеблется от 4 до 34 лет.
Факторы риска внезапной смерти: мужчины в возрасте до 40 лет;
«положительный» семейный анамнез; пресинкональные и синкопальные состояния у
лиц моложе 45 лет; возникновение одышки и приступов стенокардии у лиц
старшего возраста; присоединение неустойчивой желудочковой тахикардии (по
данным холтеровского мониторирования).
Принципы лечения. При бессимптомном течении могут применяться
(b-адреноблокаторы или верапамил с целью профилактики прогрсс-сирования
заболевания. В случаях высокого риска внезапной смерти показаны
антиаритмические препараты — кордарон (амиодарон), ритмилен, ритмодан; при
наличии аритмий — постоянная антикоагулянтная терапия. Сердечные гликозиды и
мочегонные не показаны, их применение может быть оправданным при
присоединении застойной СН. Из хирургических методов лечения наиболее часто
осуществляют трансаортальную септаль-ную миоэктомию из полости желудочков,
трансаортальную септальную миотомию, протезирование митрального клапана
(изолированное или вместе с миотомией МЖП). В последние годы предложен метод
двухкамерной (правое предсердие и верхушка правого желудочка)
электростимуляции при укороченной АВ задержке (уменьшается градиент
давления). Метод показан больным с выраженной обструкцией и тяжелой
клинической симптомагикой, устойчивой к лекарственным препаратам, кроме
случаев укороченного интервала P-Q (меньше 160 мс), верхушечной и
срединно-желудочковой гипертрофии.
Критерии ВУТ: нарастающая СН, значительно выраженные нарушения ритма и
проводимости, тромбоэмболические осложнения, хирургическое лечение.
Длительность ВУТ 7-35 дн.
Противопоказанные виды и условия труда. физический и умственный труд средней
тяжести; работа на высоте, у движущихся механизмов, работа, внезапное
прекращение которой, может нанести ущерб здоровью окружающих (водители
транспорта, летчики, диспетчеры и др.), связанная с постоянной или
длительной ходьбой, предписанным темпом, в неблагоприятных
микроклиматических условиях.
Показания для направления в бюро МСЭ. начавшаяся или прогрессирующая
декомпенсация кровообращения, резистентная к проводимой терапии; изначально
быстро прогрессирующее течение заболевания и наличие отрицательных
прогностических признаков и факторов риска внезапной смерти; тяжелые
тромбоэмболические осложнения (инсульт, эмболический инфаркт миокарда,
эмболии почечной артерии и крупных периферических сосудов).
Необходимый минимум обследования при направлении в бюро МСЭ. общий анализ
крови, острофазовые реакции, ЭКГ, ЭхоКГ.
Критерии инвалидности: форма и вариант течения заболевания, наличие факторов
риска внезапной смерти, выраженность осложнений, эффективность лечения,
тяжесть сопутствующих заболеваний; образование, профессия, квалификация,
характер и условия труда, трудовая направленность.
III группа инвалидности определятся больным с кардиомиопатией в случаях: а)
ДКМП медленно прогрессирующего течения, СН 1 ст. при легких нарушениях ритма
и отсутствии синкоиальных состояний; б) ГКМП прогрессирующего течения, СН
I-IIA ст. при отсутствии факторов риска внезапной смерти, ограничении
способности к трудовой деятельности, самообслуживанию, передвижению — 1 ст.;
в случае бессимптомного течения при наличии противопоказаний к продолжению


Добрый день. Прошла обследование, состояние очень плохое постоянно устаю валюсь с ног давление постоянно меняется ЭКГ синусовый ритм с ЧСС 79 уд. в мин ЭОС нормал. полож. одиночные предсердные экстрасистолы ЭХО КГ гипертрофия миокарда ЛЖ диастолическая дисфункция миокардаЛЖ недостаточность митрального клапана 2 ст
Добрый день. Прошла обследование, состояние очень плохое постоянно устаю валюсь с ног давление постоянно меняется ЭКГ синусовый ритм с ЧСС 79 уд. в мин ЭОС нормал. полож. одиночные предсердные экстрасистолы ЭХО КГ гипертрофия миокарда ЛЖ диастолическая дисфункция миокардаЛЖ недостаточность митрального клапана 2 ст Могу ли я расчитывать на инвалидность