Эффективность малых ампутаций при облитерирующем атеросклерозе сосудов нижних конечностей
ГОУ ВПО Саратовский ГМУ им. В.И. Разумовского Минздравсоцразвития России, кафедра общей хирургии
Цель исследования: оценка эффективности проведения малых ампутаций по поводу облитерирующего атеросклероза сосудов нижних конечностей.
Материал и методы исследования. Под нашим наблюдением находилось 67 пациентов, которым в период с января по август 2010 года были выполнены ампутации. Показанием к операции явилась гангрена нижних конечностей вследствие облитерирующего атеросклероза сосудов. Возраст больных варьировал от 41 до 83 лет, и, в среднем, составил 67,2±2,5 лет. Количество мужчин и женщин составило 39 (58,2%) и 28 (41,8%), соответственно.
Всем больным при госпитализации проводилась ультразвуковая допплерография сосудов нижних конечностей для определения характера поражения сосудов. В зависимости от результатов данного исследования принималось решение об уровне ампутации. Всего за данный период было выполнено 67 ампутаций. Из них: больших (ампутации на уровне голени и бедра) – 40 (59,7%), малых (экзартикуляция пальцев и ампутации стопы) – 27 (40,3%).
Результаты исследования. Все больные, которым выполнялись малые ампутации, были разделены на две группы. Первую составили 15 пациентов (55,6%) с первичной ампутацией. При этом больным была проведена только одна операция – экзартикуляция одного пальца у 13 (86,7%) и двух пальцев – у 2 человек (13,3%). Результат операции благоприятный.
Во вторую группу вошли 12 больных (44,4%), у которых развились повторные некротические изменения на стопе. Им выполнялись реампутации. Отметим, что подобные операции у каждого больного совершались, в среднем, через 2-3 недели после предыдущей операции.
Положительный результат операции отмечен у трех (25%) из 10 пациентов с повторными ампутациями. После проведенных экзартикуляции пальцев, ампутации стопы по Шопару и ампутации на уровне голени (у трех больных, соответственно) осложнений у пациентов не наблюдалось.
После неоднократных реампутаций и некрэктомий 7 больным (58,3%) проведены высокие ампутации на уровне бедра. Летальный исход наступил у одного больного после высокой подвертельной реампутации культи. Такой исход мы связываем с отказом больного от первичной высокой ампутации. Потеря времени на выполнение экзартикуляции пальцев стопы и дальнейшее консервативное лечение, несмотря на окклюзию подвздошной артерии, негативно сказались на течении основного заболевания.
У двух больных (16,7%) из второй группы после проведенной экзартикуляции пальцев наступил некроз стопы, что явилось показанием для ампутации на уровне бедра. От операции они отказались. Причиной отказа послужил страх перед возможными осложнениями и неблагоприятным исходом операции и последующими трудностями в медико-социальной реабилитации.
1. Уровень ампутации – одно из главных условий, определяющих эффективность дальнейших лечебно-реабилитационных мероприятий.
2. Оправдано проведение малых ампутаций пациентам с облитерирующим атеросклерозом сосудов нижних конечностей, осложненным гангреной. По возможности, нужно стремиться к максимальному сохранению конечности ввиду более благоприятного лечебного и социального прогноза для пациента.
Существующие на сегодняшний день сведения об эпидемиологии критической ишемии нижних конечностей весьма условны. Тем не менее, они позволяют судить о распространенности данной патологии, которая в европейской популяции, вероятнее всего, составляет 50-80 случаев на каждые 100 тыс. населения [3]. В течение первого года после верификации диагноза критической ишемии ампутацию конечности выполняют у 25-35% больных [1,2,4]. Основной причиной смерти больных облитерирующими заболеваниями артерий является та или иная сердечно-сосудистая патология [3].
Цель исследования
Изучить роль коррекции мультифокального атеросклероза у больных после высоких ампутаций нижних конечностей.
Задачи исследования
Сравнить эффективность коррекции мультифокального атеросклероза у больных после первичных и вторичных высоких ампутаций нижних конечностей.
Материал и методы
В отделении сосудистой хирургии Областной клинической больницы г. Кургана обобщён материал по «большим» ампутациям нижних конечностей после реконструктивных операций в период с 1993 г. по 2003 г. За указанный период выполнено 334 ампутации верхних и нижних конечностей (таблица 1).По своей структуре они разделены на высокие («большие») ампутации (ампутации бедра, голени, плеча, предплечья, экзартикуляции в тазобедренном суставе) и «малые» ампутации (ампутации стопы, кисти, пальцев конечности). В ходе исследования выделено две группы больных: 1 группа – высокие («большие») ампутации нижних конечностей без реконструктивных операций – 84 больных (первичные ампутации), 2 группа — высокие ампутации нижних конечностей после реконструктивных операций – 120 больных (вторичные ампутации). Первичной мы считали ампутацию, если больному ранее не проводили какие-либо операции, направленные на сохранение конечности. Вторичной – когда подобные операции проводились. Средний возраст больных колебался от 30 до 78 лет и, в среднем, составил 55,2±8,9 лет, большинство больных составили мужчины, преимущественно в возрасте старше 50 лет. В структуре нозологий «больших» ампутаций конечностей (рисунок 2,3) ведущее место принадлежит атеросклерозу (78,5% у больных 1 группы и 84,6% у больных 2 группы). Судьба больных изучалась путем непосредственного контакта с больным и его родственниками, анализом медицинской документации, рассылкой анкет. Отдаленные результаты прослежены в сроки от 6 до 120 месяцев.
Результаты
Операции у больных, перенесших первичную «большую» ампутацию конечности ввиду прогресса основного заболевания и вовлечения других артериальных бассейнов выполнялись в разный временной период. Аортокоронарное шунтирование (АКШ) выполнено через 16 месяцев после ампутации конечности, реконструкция брахиоцефальных (РБЦА) артерий (2 сонно-подключичных шунтирования и 2 эндартерэктомии из сонных артерий с аутовенозной заплатой) через 4, 10, 16, 22 месяцев после ампутации конечности. Линейное аортобедренное шунтирование (АБШ) выполнено через 16, 18 месяцев, протезирование аорты (ПА) по поводу аневризмы аорты выполнено через 3, 18, 39 месяцев после ампутации конечности. Бедренно-подколенное шунтирование (БПШ) выполнено (4 «in situ») через 16, 30, 41, 47, 64, 67, 78 месяцев. Реваскуляризирующая остеотрепанация (РОТ) контралатеральной конечности выполнена через 11, 29, 33, 63, 72 месяцев после ампутации конечности. Балонная ангиопластика (БА) поверхностной бедренной артерии контралатеральной конечности выполнена через 7, 28 месяцев, поясничная симпатэктомия (ПСЭ) в сочетании с реваскуляризирующей остеотрепанацией контралатеральной конечности выполнена через 11, 63 месяцев после ампутации конечности (рис. 3). Ампутация второй конечности (АМП) была выполнена в 6 случаях (7,1%), всем больным ампутация бедра на границе верхней и средней трети в течение 5 лет после первой ампутации. Реампутация конечности (РЕАМП) выполнена в 1 случае (1,2%) через 8 месяцев – реампутация бедра из-за невозможности протезирования культи.
У пациентов после вторичных высоких ампутаций конечности аортокоронарное шунтирование выполнено через 2 года, реконструкция брахиоцефальных артерий (3 сонно-подключичных шунтирования и 3 эндартерэктомии из сонных артерий с аутовенозной пластикой) через 5, 8, 13, 15, 16, 25 месяцев после ампутации конечности. Линейное аортобедренное шунтирование выполнено через 13, 29, 30, 31, 32 месяцев. Протезирование аорты по поводу аневризмы аорты выполнено через 6, 15, 22, 36 месяцев после ампутации конечности. Бедренно-подколенное шунтирование выполнено (5 «in situ») через 14, 21, 33, 42, 44, 68, 69, 72 месяцев. Реваскуляризирующая остеотрепанация контралатеральной конечности выполнена через 10, 22, 36, 48, 62, 67, 68 месяцев. Балонная ангиопластика поверхностной бедренной артерии контралатеральной конечности выполнена через 10, 15, 26 месяцев, поясничная симпатэктомия в сочетании с реваскуляризирующей остеотрепанацией контралатеральной конечности выполнена через 10, 68 месяцев после ампутации конечности. Ампутация второй конечности была выполнена в 9 случаях (7,5%), всем больным ампутация бедра на границе верхней и средней трети в течение 5 лет после первой ампутации. Реампутация конечности выполнена в 2 случаях (1,6%) – 1 реампутация голени и 1 реампутация бедра из-за невозможности протезирования культи через 10, 12 месяцев после ампутации конечности (рис. 4).
Обсуждение
Результаты проведённого исследования показывают высокую потребность выполнения реконструктивно-восстановительных операций у больных с мультифокальным атеросклерозом после высоких ампутаций нижних конечностей. Известно, что при сочетанных атеросклеротических поражениях сосудистого русла преимущественно могут манифестировать признаки недостаточности кровообращения какого-то одного из пораженных артериальных бассейнов. Поэтому часто у больных, перенёсших ампутацию конечности лечебный прогноз неутешительный. По данным литературы, у таких больных в 60,0% выполняются сосудистые реконструкции, в 20,0% — первичные ампутации и в 20,0% другие методы коррекции кровотока [5]. Полученные нами данные и мировой опыт свидетельствуют о мультифокальности патологического процесса у больных, перенёсших «большую» ампутацию конечности, высоком проценте поражения контралатеральной конечности, брахиоцефальных и коронарных артерий. Это говорит о высокой потребности ранней диагностики поражения других сосудистых бассейнов, ввиду прогресса основного заболевания.
Выводы
1. Коррекция мультифокального атеросклероза у больных играет ведущую роль в улучшении отдалённых результатов первичных и вторичных ампутаций конечности.
2. Ампутация конечности не означает прекращений мероприятий по медикаментозному и хирургическому лечению больных с мультифокальным атеросклерозом. После ампутации конечности пациент должен рассматриваться как кандидат на последующую сосудистую реконструкцию.
Литература
1. Биэд Дж. Д. Ампутация или реконструкция при критической ишемии нижних конечностей. Ангиология и сосудистая хирургия. – 1998. Том 4, №1, С. 72-82.
2. Ван Ридт Дортланд Р.В.Х. Экельбоум Б.К. Некоторые аспекты окклюзирующего атеросклеротического поражения артерий нижних конечностей. Ангиология и сосудистая хирургия. – 1997. №4, С. 32-42.
3. Золоев Г.К. Облитерирующие заболевания артерий. – 2004. Москва. С 3-14.
4. TASC Working Group Trails-Atlantic Inter-Society. Consensus Management of Peripheral Arterial Disease. International Angiology. — 2000. Vol. 19, N 1. -Suppl. 1. — P. 1-304.
5. Van Niekerk L.J.A, Stewart C.P.U. Jain A.S. Major lower limb amputation following failed infrainguinal vascular bypass surgery: a prospective study on amputation levels and stump complication. Prosthetics and Orthotics International. – 2001. – Vol. 25, №1. – P.29-33.
НА ГЛАВНУЮ
ВЫСОКАЯ ПОСЛОЙНАЯ ПОЭТАПНАЯ АМПУТАЦИЯ НИЖНЕЙ КОНЕЧНОСТИ
Ибресинская центральная районная больница,
Чувашский государственный университет им. И.Н. Ульянова, Чебоксары
В работе представлен и обоснован способ высокой послойной поэтапной ампутации нижней конечности, применяемой авторами при гангрене, являющейся осложнением облитерирующего атеросклероза и сахарного диабета.
The work introduces and bases the method of high layer stage amputation of the lower limb, used by the authors in gangrene, which is the result of the complication of the obliterating atherosclerosis and the diabetes mellitus.
Высокая ампутация нижней конечности проводится у больных с критическими нарушениями периферического кровообращения, возникающими при окклюзионных поражениях артерий нижних конечностей. Облитерирующий атеросклероз аорты и артерий нижних конечностей встречается в основном у больных старшего возраста. Заболевание характеризуется прогрессирующим течением и развитием тяжелых осложнений. Примерно у 25% больных при возникновении влажной гангрены проводится ампутация нижней конечности. Развивающаяся при сахарном диабете ангиопатия, полинейропатия и остеоартропатия нижних конечностей приводят к гнойно-некротическим осложнениям у половины больных, что является основной причиной ампутации конечностей. Ее частота у больных сахарным диабетом составляет 50-70% всех нетравматических ампутаций [3]. Послеоперационная летальность после ампутаций достигает 20-22% [2]. Доля нагноений и некроза культи после высокой ампутации остается высокой и составляет 7-30%.
Проведение классической ампутации на уровне бедра [5] сопровождается излишней травматизацией тканей и повышенной кровопотерей. В последующем это ведет к развитию дистрофических, некротических изменений раневой поверхности и ухудшению репаративных процессов в послеоперационной ране. Нагноение культи и расхождение краев раны приводят в дальнейшем к образованию порочной культи бедра [4]. Пытаясь снизить возможность развития осложнений, мы используем собственный метод ампутации бедра [1].
Цель исследования – сравнение и анализ опыта лечения больных, оперированных по поводу диабетических и атеросклеротических поражений нижних конечностей, осложненных гнойно-некротическим процессом, которым проводилась ампутация на уровне бедра классическая и по усовершенствованной методике. Конечной целью является достижение надежной профилактики послеоперационных осложнений — одной из главных причин летальных исходов, а также продолжительного пребывания больных в стационаре в послеоперационном периоде и длительного амбулаторного долечивания.
Задача исследования — разработка способа высокой ампутации на уровне бедра по поводу гангрены нижней конечности, позволившего предупредить наиболее часто встречающиеся послеоперационные осложнения: развитие некрозов кожно-фасциальных лоскутов, гематом, нагноений послеоперационной раны, остеомиелита культи бедренной кости.
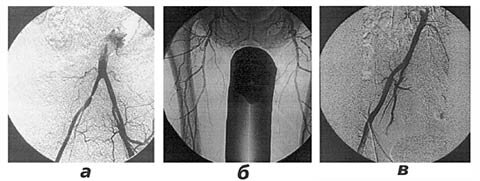
Методика операции. Сущность ее заключается в строго послойном избирательном пересечении мышц, сосудов и нервов от передней поверхности бедра к задней (рис 1).
а
б
в
Рис.1. Способ послойной поэтапной ампутации бедра (объяснение в тексте)
Проводятся два окаймляющих разреза по передней и задней поверхности бедра с формированием переднего и заднего кожно-фасциальных лоскутов. Поэтапно пересекается четырехглавая мышца бедра (рис.1, а ), кровотечение из сосудов мышц останавливается электрокоагуляцией. Выделяются и перевязываются бедренная артерия и вены на уровне будущего опила кости. После пересечения бедренной кости приподнимается ее дистальный отрезок (рис.1, б ). Для этого по шероховатой линии бедра рассекается задняя межмышечная перегородка до уровня пересечения заднемедиальной группы мышц. После начала пересечения этих мышц обнажается глубокая артерия бедра, которая перевязывается и пересекается вместе с венами. Далее в жировой клетчатке выделяется седалищный нерв, который обрабатывается по общепринятой методике. Затем завершается пересечение заднемедиальной группы мышц (рис.1, в ). Дренирование раны проводится хлорвиниловыми дренажными трубками. Сшиваются концы пересеченных мышц. Послойные узловые швы на края кожно-фасциальных лоскутов.
Материал и методы исследования. Нами проанализировано 30 историй болезни пациентов, которым выполнены высокие ампутации на уровне бедра. Больные разделены на две группы: основная (I) и сравнения (II). I группу составили 8 больных, оперированных по усовершенствованной методике, II — 22 пациента, оперированных по классической методике. В I группе 5 больных страдали облитерирующим атеросклерозом нижних конечностей и 3 – гнойно-некротическими осложнениями сахарного диабета, во II – 16 и 6 пациентов соответственно. Больные обеих групп представлены лицами зрелого и пожилого возраста, у которых к тому же имелись поражения артерий и других бассейнов. Средний возраст больных в I группе 73,12±2,11 года, во II — 64,39±2,3 (р≤0,04). Количество сопутствующих заболеваний на одного больного в I группе составило 2,25±0,25, во II — 1,86±0,18. Средний срок предоперационного периода в обеих группах сопоставимый и равнялся 11,09±4,51 койко-дня в I группе и 10,38±5,53 – во II.
Результаты и обсуждение. Лечение больных с диабетическими и атеросклеротическими поражениями нижних конечностей, осложненными гнойно-некротическим процессом, слагалось из консервативного и хирургического. Консервативному лечению отводилось больше внимания во время предоперационной подготовки и обследования больных, а также в послеоперационном периоде. В комплекс консервативного лечения включались препараты, корригирующие нарушение кровообращения, антибиотикотерапия назначалась с учетом данных антибиотикограмм, больным сахарным диабетом – инсулинотерапия препаратами короткого действия. По возможности проводили некрэктомию, стараясь сохранить опорную способность конечности, если имелась тенденция к стиханию гнойно-некротического процесса. Но в большинстве случаев больные поступали с необратимыми гнойно-некротическими изменениями стопы и голени. Ввиду отсутствия эффекта от комплексной терапии, а также угрозы развития сепсиса, прибегли к высокой ампутации в основном на уровне бедра.
Для оценки эффективности усовершенствованной методики рассмотрим показатели послеоперационного периода сравниваемых групп. Нагноение культи бедра и некроз кожных лоскутов в группе сравнения развились у 5 больных (22,73%), в основной группе таких осложнений не было. В итоге средний срок послеоперационного периода в основной группе составил 17,62±3,04 койко-дня и 27,0±5,34 в группе сравнения. Таким образом, пребывание больных в стационаре в основной группе в среднем сократилось на 9,38 койко-дня, что на 34,74% меньше по сравнению с группой сравнения. Послеоперационной летальности в обеих группах не было. В основной группе состояние ампутационной культи у всех больных оставалось удовлетворительным, что позволило провести у них протезирование конечности в соответствующие сроки. Порочная культя в позднем послеоперационном периоде развилась у 2 больных (9,09%) группы сравнения (рис.2, а, б ). Из них один больной с остеомиелитом культи бедренной кости (рис.2, а ) в последующем прооперирован – ему выполнена реампутация культи бедра.
а
б