Лечение инфаркта миокарда
Все больные инфарктом миокарда или с подозрением на инфаркт госпитализируются по возможности в специализированное отделение, имеющее оснащение для проведения интенсивной терапии. Как правило, лечение начинают на догоспитальном этапе и продолжают в стационаре.
Важнейшей начальной целью лечения является устранение боли и поддержание правильного сердечного ритма. Для снятия боли вводят 1 мл 1% раствора морфина или 1-2 мл 1-2% раствора промедола с 0,5 мл 0,1% раствора атропина, 1-2 мл фентанила с 1-2 мл дроперидола, используют ингаляции закиси азота с кислородом и другие анальгетики. Дополнительный обезболивающий эффект может быть достигнут назначением кислорода, что важно также при сердечной недостаточности и шоке. При наличии желудочковых экстрасистол вводят лидокаин по 50-100 мг внутривенно с возможным повторением этой дозы через 3-5 мин. Профилактическое введение лидокаина целесообразно при всяком обширном инфаркте, не осложненном шоком и поперечной блокадой. Если в остром периоде наблюдается брадикардия с желудочковым ритмом менее 55 в 1 мин, то целесообразно внутривенно ввести 0,5-1 мл 0,1% раствора атропина. При отсутствии заметного эффекта эту дозу можно ввести повторно через 5-10 мин.
В первые 5-7 дней после инфаркта показан строгий постельный режим. В дальнейшем режим постепенно расширяют, начиная с движений в постели, желательно под руководством инструктора ЛФК. При отсутствии серьезных осложнений и при условии стабилизации ЭКГ обычно с 10-20-го дня разрешают сидеть. При неосложненпом мелкоочаговом инфаркте режим расширяют быстрее. Повторные приступы стенокардии и различные осложнения вынуждают расширять режим позже и медленнее. Важно создать для больного удобную и спокойную обстановку. Полезны легкие седативные средства. Ежедневного стула добиваются легкими слабительными и, если это не удается, клизмами. Питание должно быть легким, суточный рацион рассчитывают на 1500- 1800 ккал и 2-3 г поваренной соли.
Лечение антикоагулянтами в большинстве случаев признается существенным. С первого дня назначают антикоагулянт прямого действия, обычно гепарин в количестве 15 000 ЕД внутривенно и далее по 7500-10 000 ЕД внутривенно или внутримышечно каждые 4-6 ч, контролируя время свертывания крови перед каждым введением. Со 2-5-го дня переходят па антикоагулянт непрямого действия (фенилин, неодикумарин), поддерживая протромбиновый индекс на уровне 40-60%. Лечение антикоагулянтами заканчивают, как правило, сразу после выписки из стационара, снижая дозу в течение 10-15 дней. Лечение антикоагулянтами проводят только при возможности быстрого и точного лабораторного контроля. При нечетком контроле лечение может осложниться тяжелыми кровотечениями. При лечении гепарином антидотом является протамина сульфат, который вводят внутривенно из расчета 1 мл 1% раствора на каждые 1000 ЕД последней введенной дозы гепарина. Если кровотечение возникло при лечении антикоагулянтами непрямого действия, вводят витамин К. При тяжелых геморрагических осложнениях может потребоваться переливание крови. Лечение антикоагулянтами противопоказано при тяжелых поражениях печени, геморрагическом синдроме и заболеваниях со склонностью к кровотечениям (язвенная болезнь, геморрой).
Продолжительность госпитализации
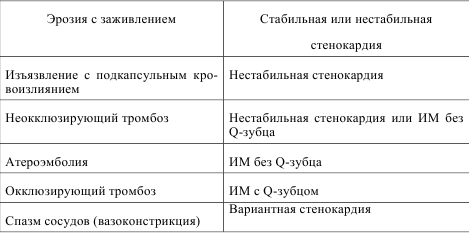
Острый коронарный синдром— острая фаза ИБС. Атеросклероз, лежащий в основе ИБС, не является линейно прогрессирующим, стабильным процессом. Для атеросклероза коронарных артерий характерна смена фаз стабильного течения и обострения болезни.
В ряде случаев клиническая картина хронической стабильной ИБС обусловлена симптомами и признаками дисфункции ЛЖ. Такое состояние определяется как ишемическая кардиомиопатия. Ишемическая кардиомиопатия — наиболее распространенная форма СН в развитых странах, достигает уровня от 2/3 до 3/4 случаев дил.
Вариантная стенокардии впервые описана Принцметалом (Prinzmetal), с коллегами в 1959 г. Название происходит от факта того, что, в отличие от стенокардии напряжения, такая стенокардия возникает в покое и сопровождается подъемом ST-сегмента на ЭКГ.
Существуют два основных показания к выполнению АКШ: прогностическое и симптоматическое. Прогностическая эффективность АКШ в основном связана со снижением уровня сердечной летальности, доказательств о снижении частоты развития ИМ меньше. Метаанализ хирургических исследований, сравнивающих АКШ и медик.
Нарушения липидного спектра крови занимают ведущее место в перечне факторов риска основных заболеван.
Принципы лечения инфаркта миокарда
Успешное лечение при инфаркте миокарда в значительной степени зависит от своевременности установления диагноза, оказания достаточной лечебной помощи на этапе, предшествующем госпитализации больных в лечебное учреждение, и на этапе лечения в стационаре.
С этой целью в настоящее время организованы специализированные бригады при станциях скорой медицинской помощи, которые оказывают высококвалифицированную помощь больным инфарктом миокарда и осуществляют госпитализацию их в стационары.
Опыт последних лет показал значительное преимуществ во лечения больных инфарктом миокарда в специализированных отделениях с наличием блока интенсивного наблюдения и терапии. В этих отделениях проводятся постоянное наблюдение за состоянием больного, необходимая терапия, направленная на ликвидацию заболевания и развивающихся осложнений и предупреждение последних.
Основные принципы:
— ликвидация болевого приступа;
— снижение нагрузки на сердце — как говорят врачи, разгрузка миокарда;
— лечение, направленное на увеличение просвета венечных артерий;
— лечение, направленное на растворение образовавшегося тромба и предотвращение нового тромбообразования, в просвете венечной артерии;
— лечение возникающих осложнений.
Теперь остановимся более подробно на применяемых при лечении инфаркта средствах и направленности их действия.
Для решения первой задачи могут применяться любые средства с обезболивающим действием. Мы уже говорили о первой помощи и упоминали средства, которые могут быть в домашней аптечке, и которые нужно применять в случае инфаркта. Но следует заметить, что не всегда эти средства будут эффективны.
Боль при инфаркте — это показание для применения самых сильнодействующих анальгетиков (наркотических средств), так как купирование боли является первостепенной задачей. И сейчас вы поймете, почему.
Дело в том, что боль, а тем более такая сильная, как при инфаркте, является для организма сильнейшим стрессом. Любой стресс — это выброс в кровь гормона адреналина. Адреналин вызывает повышение артериального давления, свертываемости крови, учащение сердечного ритма, сужение сосудов (в том числе сосудов, снабжающих кровью сердечную мышцу).
Повышение артериального давления и учащение сердечного ритма приводят к увеличению нагрузки на миокард, а, следовательно, к увеличению потребности миокарда в кислороде и питательных веществах.
Повышение способности крови к свертыванию посредством увеличения риска образования нового тромба, а сужение венечных сосудов — напрямую, могут приводить к уменьшению снабжения миокарда кровью. Таким образом, мы видим, что все перечисленные факторы, ассоциирующиеся с болью, приведут к усугублению основного механизма развития некроза миокарда — несоответствие между потребностью миокарда в кислороде и питательных веществах и способностью венечных сосудов удовлетворить эту потребность.
Теперь мы видим, что облегчение боли является важной задачей лечения, так как предотвращает расширение зоны некроза. Что касается второй задачи — разгрузки миокарда, то здесь применяются нитроглицерин и аналогичные ему средства.
Только в случае инфаркта применяется постоянная внутривенная инфузия этих средств. Нитроглицерин уменьшает приток крови к сердцу, таким путем уменьшая количество крови, которое сердечной мышце нужно вытолкнуть в аорту при каждом своем сокращении, т. е. миокард «разгружается» и ограничивает свои запросы в кислороде и питательных веществах.
С этой же целью используют лекарства, снижающие давление, из группы бета-адреноблокаторов. К ним относятся такие препараты, как анаприлин, метопролол, атенолол и др. Они уменьшают частоту и силу сердечных сокращений и дают миокарду «отдохнуть».
Лекарства из группы нитроглицерин, а так же как и бета-адреноблокаторы, имеют при инфаркте миокарда комплексное благоприятное влияние, поскольку и те, и другие решают еще и следующую задачу лечения: увеличивают просвет коронарных артерий.
С целью влияния на тромб и процесс тромбообразования используют средства из группы гепарина, ацетилсалициловую кислоту (аспирин) и так называемые тромболитики (lysis означает «растворение», т. е. тромболитки — вещества, растворяющие тромб).
Последняя группа средств является очень эффективной при инфаркте, но, к сожалению, их применение ограничено временными (а это еще одна причина раннего обращения за медицинской помощью!) рамками — их нельзя применять спустя 6 часов с момента начала болевого приступа.
Это ограничение очень важно, так как тромб имеет свойство уплотнения с течением времени. В этом случае на него эти препараты уже не действуют. Более того, их применение может быть опасно, поскольку от такого уплотненного тромба могут отрываться довольно крупные фрагменты, которые будут закупоривать другие сосуды.
Кроме того, эти вещества очень часто вызывают аллергические реакции, поэтому их не следует применять у больных, склонных к аллергии.
Другое ограничение применения этих средств связано с тем, что они очень сильно снижают способность крови к свертыванию, поэтому не могут использоваться у больных, у которых имеется язва желудка или двенадцатиперстной кишки (есть опасность развития кровотечения из язвы).
Аспирин и гепарин применяются у больных инфарктом в любом случае, но необходимо контролировать свертывающую способность крови специальными лабораторными методами, чтобы не уменьшить эту способность ниже определенного критического уровня.
Основная причина смертности при инфаркте — это развитие осложнений, что требует проведения дополнительных лечебных мероприятий. Вероятность их развития зависит от многих причин: обширности некроза миокарда, наличия сопутствующих заболеваний, состояния миокарда, адекватности лечебных мероприятий. Однако от самого больного и его близких в данном случае зависит только одно — раннее обращение за медицинской помощью!
Лечение при сердечном приступе должны проводить специалисты в условиях специализированного (кардиологического) отделения.
До прибытия медиков пациент может разжевать 0,5 г аспирина (специалисты указывают, что такая нехитрая процедура снижает на четверть риск смерти у пациента с сердечным приступом).
Если у пациента до прибытия медиков возникла остановка сердца, следует попытаться провести закрытый массаж сердца и искусственную вентиляцию легких («рот в рот»).
Если во время сердечного приступа у пациента появляется учащенное неритмичное сердцебиение или угроза потеря сознания, поддержанию циркуляции крови и нормализации сердечного ритма может способствовать повторяющееся энергичное покашливание. В остальных случаях целесообразность покашливания сомнительна.
Лекарственные препараты, которые могут использоваться в лечении сердечного приступа и ведении пациента с инфарктом миокарда:
— вводимые непосредственно в кровяное русло тромболити-ки способствуют растворению тромба, что приводит к редукции сердечного приступа (эти препараты особенно эффективны в первые часы от начала приступа). Следует знать, что, к сожалению, эти препараты повышают риск развития кровотечения, что может стать причиной геморрагического инсульта;
— бета-блокаторы (урежают частоту сердечных сокращен ний, улучшают прогноз для жизни больным с инфарктом; миокарда);
— ингибиторы ангиотензин-превращающего фермента — АПФ (используются не только как гипотензивный препарат, но и как средство, снижающее нагрузку на сердце или преднагрузку, тем самым облегчая кровоснабжение миокарда);
— прямые и непрямые антикоагулянты (уменьшая свертываемость крови, они снижают вероятность наступления повторного инфаркта, однако их прием следует осуществлять под строгим контролем состояния свертывающей системы крови);
— нитраты (уменьшают преднагрузку).
Современная медицина имеет в своем арсенале и высокоэффективные технологии, позволяющие восстанавливать кровоток в коронарных артериях или обеспечивать кровоснабжение мышцы сердца за счет создания обводного канала (шунта). К ним относятся чрезкожная транслюминальная пластика коронарных артерий, или балонная ангиопластика, которая нередко дополняется постановкой в место сужения упругой полой сетчатой цилиндрической конструкции (стента) из инертного материала, например золота (чрезкожное коронарное стентирование).
Кроме того, пациенту может быть выполнено хирургическое вмешательство на венечных артериях сердца, или аортокоронарное шунтирование.
Мероприятия, которые следует проводить, если у пациента развился инфаркт миокарда
В течение нескольких дней пациент должен находиться под круглосуточным наблюдением врача-кардиолога с мониторированием сердечной деятельности (электрокардиоскопия), оценкой частоты и характера дыхания, контролем болевого синдрома.
Дополнительно проводится регулярный контроль биохимических и клинических показателей крови, которые позволяют, пусть даже косвенно, судить о динамике течения заболевания.
В тех случаях, когда инфаркт развился у пациента, имеющего множество факторов риска сердечно-сосудистых заболеваний, с первого дня врач должен настраивать его на радикальное изменение стиля жизни:
— щадящая для сердца диета (низкокалорийная, с ограничением животных жиров, соли, избытком растительной пищи, морепродуктов и т. д.);
— снижение массы тела (при наличии ожирения);
— регулярная (в начале под контролем врача) физическая активность;
— устранение психического перенапряжения, стрессов.
При наличии у пациента артериальной гипертензии и/или сахарного диабета рекомендовано поддержание целевых уровней артериального давления и глюкозы крови. Режимные мероприятия и контроль над сопутствующими заболеваниями специалисты рассматривают как неотъемлемый и важный компонент профилактики (см. ниже) повторных инфарктов.
Обычно после первого инфаркта выживают двое из трех пациентов. Длительность пребывания в стационаре пациента, перенесшего инфаркт миокарда, во многом определяется его тяжестью, в том числе развитием в остром периоде осложнений. После стабилизации состояния пациента и при отсутствии клинико-биохимических и электрокардиографических признаков прогрессирования инфаркта миокарда пациент может быть выписан домой.
В развитых странах мира при неосложненном инфаркте миокарда пациенты находятся в стационаре 5—10 дней, после чего их выписывают для реабилитации в домашних условиях.
По данным американских кардиологов возвращение на работу, к привычным физическим и психическим нагрузкам, сексу во многом определяется распространенностью и глубиной повреждения сердечной мышцы при инфаркте миокарда. В тех случаях, когда в миокарде развились легкие изменения и осложнения заболевания в остром периоде не возникло, восстановительный период обычно занимает 2 недели.
При средней тяжести заболевания (более обширные и глубокие повреждения сердечной мышцы, но без осложнений в остром периоде) восстановительный период затягивается до одного месяца.
При тяжелых, осложненных формах инфаркта миокарда восстановительный период продолжается не менее 6 недель, но может быть и более продолжительным и закончится получением пациентом инвалидности.