Инфаркт миокарда задачи. Задачи больничной фазы
Задачей больничной фазы является стабилизация основных функциональных параметров сердечно-сосудистой системы и общего состояния организма, а также активизация больного в таких пределах, чтобы он был в состоянии обслуживать себя, подниматься на один этаж, совершать прогулки, преодолевая расстояние 500 — 1000 м в два — три приема в течение дня, т. е. подготовить больного ко второй фазе реабилитации, которая проводится в местном кардиологическом санатории или в домашних условиях.
Существуют различные мнения по вопросу о начале и темпах активизации больного и длительности пребывания его в стационаре. В последнее время появилась тенденция к более быстрой активизации больных, созданы ускоренные программы (3,5 и 5 нед) больничной реабилитации больных при неосложненном течении ИМ. Имеются сообщения о лучшей адаптационной способности к физической нагрузке у больных, реабилитированных по ускоренной программе [Янушкевичус З. И. и др. 1975].
Отмечено даже преимущество в этом плане программы длительностью 3,5 нед, перед 5-недельной [Степанова Т. А. 1975]. В то же время примерно 6 — 7% больных, у которых активизация начата по 3,5-недельной программе, нуждаются затем в замедлении темпов активности из-за возникновения ангинозных приступов, ухудшения показателей ЭКГ, появления признаков сердечной недостаточности [Ганелина И. Е. 1977].
По данным А. П. Матусовой с соавт. (1965), только при легком течении заболевания больничный этап реабилитации закончился в сроки, соответствующие 5-недельной программе. При заболевании средней тяжести больные освоили режим в среднем за 50 дней, причем у некоторых из них периодически появлялись признаки недостаточности кровообращения и обострения коронарной недостаточности, что требовало соответствующей коррекции режима и лечения.
Сроки активизации следует устанавливать индивидуально в зависимости от тяжести состояния больного, наличия осложнений и в какой-то мере от обширности ИМ. При отсутствии таких тяжелых осложнений, как кардиогенный шок, отек легких, серьезные нарушения ритма и проводимости (желудочковая и наджелудочковая тахикардия, полная предсердно-желудочковая блокада), с 1-го дня болезни разрешают активный поворот на бок.
В дальнейшем при неосложненном ИМ (в том числе трансмуральном) со 2 — 3-го дня заболевания, когда полностью исчезает болевой синдром или такие осложнения, как отек легких, кардиогенный шок, тяжелые нарушения ритма и проводимости, а температура тела не превышает субфебрильных цифр, назначают лечебную гимнастику. С 1-го дня болезни больному разрешается пользоваться с помощью медсестры прикроватным стульчаком для дефекации. Однако стимулировать деятельность кишечника с помощью послабляющих средств или очистительных клизм в 1-й день болезни не следует, если в этом нет необходимости. Напряжение и нагрузка, которую испытывает больной при пользовании прикроватным стульчаком, значительно меньше, чем при использовании подкладного судна.
«Инфаркт миокарда», М.Я.Руда
Читайте далее:Активизация больного в стационаре
Одно из основных условий успешного лечения больных ИМ — правильный режим физической активности. В остром периоде заболевания ее следует свести к минимуму. Обычно с такой целью предписывают строгий постельный режим. При этом снижается нагрузка на сердце, уменьшается (по сравнению с обычной физической активностью) потребность миокарда в кислороде, что создает благоприятные условия для ограничения размеров некроза и развития.
Комплексы лечебной гимнастики
Комплексы лечебной гимнастики построены таким образом, что сложность упражнений, их продолжительность и интенсивность постепенно увеличиваются. Занятия начинают с ограниченных движений конечностями, что улучшает кровообращение в них, дыхательных упражнений, упражнений на расслабление. Занятия проводятся индивидуально с каждым больным. Продолжительность занятий вначале не превышает 3 — 5 мин. В дальнейшем в комплекс вводятся.
Смотрите также:
Основными принципами лечения тромбоэмболии, возникающих при остром ИМ, являются: разрушение тромба (эмбола), закупоривающего просвет соответствующего сосуда; предотвращение распространения тромбоза; профилактика и лечение спазма тромбированного ствола и окружающих сосудов; воздействие на реологические свойства крови, в частности уменьшение ее вязкости с целью улучшения кровотока в пораженной области; лечение нарушений, обусловленных тромбоэмболией. Для разрушения тромба (эмбола) используют фибринолитические препараты, обычно в сочетании с гепарином. С этой целью применяют как активированный in vitro препарат фибринолизина, так и активаторы (стрептокиназа и др.). Фибринолизин так же, как при лечении острого ИМ, вводят в/в капельно. Однократная доза составляет.
Длительность периода, в течение которого продолжается лечение «непрямыми» антикоагулянтами, может варьировать в широких пределах и определяется характером осложнения. Имеются попытки воздействовать на тромбообразование при помощи средств, препятствующих агрегации тромбоцитов, используя для этой цели ацетилсалициловую кислоту, курантил и пр. Однако контроль за адекватностью дозировки антиагрегантов представляет определенные трудности. При тромбоэмболиях, особенно при поражении артерий конечностей, ухудшение локального кровообращения бывает обусловлено не только нарушением проходимости по основному стволу, но и рефлекторно развивающимся спазмом прочих сосудов в этой области, в том числе коллатеральных. Поэтому рекомендуется включать в комплексную терапию сосудорасширяющие препараты.
При развитии острой аневризмы сердца обычно рекомендуют постепенно прекратить введение антикоагулянтов и фибринолитических средств из-за опасности гемоперикарда. Вся же прочая терапия проводится по показаниям, как и при ИМ, не осложненном аневризмой. Широко распространено предубеждение, что при аневризме сердца нельзя использовать препараты сердечных глюкозидов из-за увеличения опасности разрыва сердца или развития тромбоэмболии. Клинические наблюдения опровергают это мнение. При появлении признаков тромбоэндокардита рекомендуется противовоспалительное лечение (ацетилсалициловая кислота, бутадион и др.). Антибиотики неэффективны! Применение антикоагулянтов оправдано при развитии тромбоэмболических осложнений. Целесообразность их профилактического использования при тромбоэндокардите не доказана.
Лечение эпистенокардического перикардита направлено на уменьшение воспаления перикарда. Если выражен болевой синдром, то проводят симптоматическую анальгезирующую терапию. Наиболее выраженным противовоспалительным свойством обладают глюкокортикостероиды. Например, преднизолон дают внутрь в постепенно убывающей дозе. Средняя начальная доза 30 мг. Эпистенокардический перикардит обычно длится не более нескольких дней, поэтому прием кортикостероидных препаратов обычно ограничивается этим периодом. Менее эффективно использование с этой целью бутадиона и других противовоспалительных негормональных препаратов. Если перикардит сопровождается сильными болями, вводят 50% раствор анальгина по 2 мл в/м 3 — 4 раза и более в сутки. Анальгин одновременно оказывает противовоспалительное действие. Возможно.
Лечение кровотечений, возникших в связи с применением антикоагулянтов и фибринолитических препаратов, описано в разделах, касающихся терапии этими средствами. Кратко оно сводится к следующему: отмена антикоагулянтов; применение их антидотов; переливание крови. Но в ряде случаев кровотечения при ИМ могут возникать и без лечения антикоагулянтами. В этой ситуации нужен тщательный непрерывный контроль за состоянием больных: пульсом, АД, окраской кожных покровов и слизистых оболочек, а также повторное определение уровня гемоглобина, эритроцитов, цветового показателя, гематокрита. При желудочно-кишечном кровотечении следует отмечать характер и количество каловых масс (дегтеобразный стул), их окраску, частоту стула. Необходимо произвести анализ кала на кровь. При почечном кровотечении.
/ Ситуационные задачи из Задачника с Ответами
Острый инфаркт миокарда
№ 1 Пациент П. 56 лет, госпитализирован по скорой помощи в связи с затяжным приступом загрудинной боли. В 6 часов утра у пациента впервые в жизни развился приступ интенсивной боли за грудиной, без иррадиации, сопровождавшийся выраженной слабостью, тошнотой, головокружением и чувством страха. Самостоятельно принял две таблетки валидола, без эффекта. К моменту приезда бригады СМП продолжительность болевого приступа составила 40 минут. На догоспитальном этапе приступ частично купирован наркотическими аналгетиками. Общая продолжительность времени с момента начала приступа до поступления в ОИТиР — 3 часа.
Пациент курит по 20 сигарет в день в течение 40 лет. В последние 10 лет страдает артериальной гипертонией с максимальным повышением АД до 190/110 мм рт. ст. регулярно антигипертензивные препараты не принимает, при ощущаемых субъективно подъемах АД принимает коринфар. Отец и мать больного умерли в преклонном возрасте от инфаркта миокарда, брат три года назад в возрасте 50 лет перенес инфаркт миокарда.
При осмотре состояние тяжелое. Температура тела 36,2°С, кожные покровы бледные, влажные. Периферические лимфатические узлы не увеличены, отеков нет. Пациент повышенного питания, ИМТ — 31,9 кг/м 2. Частота дыхания — 26 в минуту, в легких дыхание везикулярное, проводится во все отделы, хрипов нет. Тоны сердца приглушены, ритмичные, акцент второго тона над проекцией аорты, короткий мягкий систолический шум на верхушке сердца. ЧСС — 52 в минуту. АД — 100/60 мм рт. ст. Живот мягкий, доступный пальпации во всех отделах, печень, селезенка не увеличены. Перистальтика выслушивается. Дизурических расстройств нет.
В общем анализе крови: гемоглобин — 15,2 г/л, эритроциты — 5,1 млн, гематокрит — 35%, лейкоциты -11,1 тыс. (п/я — 2%, с/я — 72%), лимфоциты -18%, эозинофилы — 2%, моноциты — 6%, СОЭ -12 мм/ч.
В биохимическом анализе крови: глюкоза — 130 мг/дл, креатинин — 1,2 мг/дл, общий билирубин — 0,9 мг/дл.
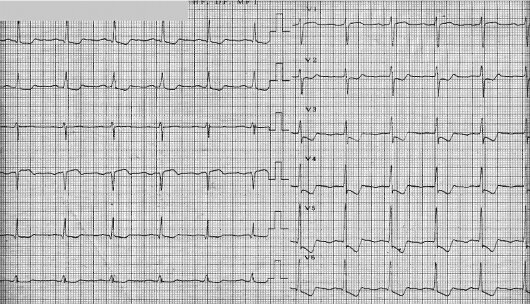
На ЭКГ: синусовая брадикардия, ЧСС — 50 в минуту, отклонение ЭОС влево, элевация сегментаSTв отведениях II,III,aVFна 1,5 мм, амплитудные критерии гипертрофии левого желудочка.
Дайте письменные ответы на следующие вопросы.
• Проведите диагностический поиск.
• После 2-го этапа диагностического поиска сформулируйте предварительный диагноз.
• Определите план обследования и необходимость проведения дополнительных исследований.
• Сформулируйте клинический диагноз и укажите диагностические критерии.
• Назначьте лечение и обоснуйте его.
На 1-м этапе диагностического поиска можно сказать, что боль в грудной клетке не является специфическим симптомом и может наблюдаться при целом ряде заболеваний. Однако интенсивность боли, ее локализация и наличие таких симптомов, как выраженная слабость и головокружение, требуют в первую очередь исключения потенциально опасных для жизни заболеваний — инфаркта миокарда, расслоения аорты и тромбоэмболии легочной артерии. Анализ данных анамнеза позволяет выявить наличие у пациента немодифицируемых (мужской пол, возрастная группа, отягощенная наследственность) и модифицируемых (артериальная гипертония и курение) факторов риска коронарного атеросклероза. Продолжительность приступа и интенсивность болевого синдрома, потребовавшего введения наркотических аналгетиков, в первую очередь требует исключения инфаркта миокарда. Отсутствие анамнестических указаний на наличие клинических проявлений ИБС в данном случае не исключает возможность первичного инфаркта миокарда, так как известно, что у мужчин инфаркт миокарда нередко развивается без предшествующей стенокардии.
Данные 2-го этапа диагностического поиска (физическое исследование) при инфаркте миокарда зачастую малоинформативны, однако в конкретном клиническом случае обращает на себя внимание наличие у пациента, страдающего артериальной гипертонией, артериальной гипотензии. Кроме того, следует обратить внимание на брадикардию и бледность кожных покровов. Избыточная масса тела является еще одним фактором риска ИБС.
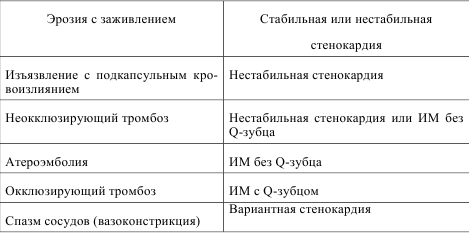
На 3-м этапе диагностического поиска результаты лабораторных методов исследования не демонстрируют наличие каких-либо отклонений, за исключением небольшого лейкоцитоза и гипергликемии, которые могут отражать активацию симпатоадреналовой системы на фоне болевого синдрома. В любом случае необходима оценка данных показателей в динамике, так как у пациента нельзя исключить наличие нарушения толерантности к глюкозе в рамках метаболического синдрома. Определение кардиоспецифических биохимических маркеров на данном временном отрезке не предоставляет какой-либо диагностически ценной информации (минимальное время с момента возникновения приступа должно превышать 4-6 часов), поэтому определение МВ-КФК и тропонина следует провести позже. Подтверждение диагноза основывается только на ЭКГ-картине. Выявленные изменения на ЭКГ в виде элевации сегментаSTв отведенияхII, III , aVFна 1,5 мм свидетельствуют об острой ишемии миокарда в области нижней (заднедиафрагмальной) стенки левого желудочка. На данном этапе состояние следует расценить как острый коронарный синдром (ОКС) с подъемом сегментаST. Скорее всего, речь идет о первичном инфаркте миокарда с зубцомQ(ишемическая фаза) в области нижней стенки ЛЖ. Другие возможные причины элевации сегментаSTмаловероятны. Против хронической аневризмы левого желудочка свидетельствуют отсутствие указаний в анамнезе на клинические проявления ИБС и перенесенный инфаркт миокарда, а также клиническая картина, против вариантной стенокардии — продолжительность болевого приступа, против острого перикардита — ограниченная локализация изменений, четко соответствующая бассейну правой коронарной артерии. Другие возможные причины элевации сегментаSTна ЭКГ не соответствуют остроте клинической картины и локализации изменений (ранняя реполяризация желудочков, миокардит, травма, гиперкалиемия, синдром Бругада). Таким образом,диагноз формулируется следующим образом: «ИБС: первичный инфаркт миокарда с зубцомQнижней стенки ЛЖ, ишемическая фаза».
Общие мероприятия заключаются в строгом постельном режиме, назначении ингаляции кислорода и отказе от курения, приеме аспирина (300 мг сублингвально). У данного больного имеются все показания для проведения тромболитической терапии (стрептокиназа 1,5 млн ЕД в/в в течение 30-40 минут либо альтеплаза 100 мг в течение 60 минут) с последующим назначением аспирина и гепарина (при применении альтеплазы). Эффективность тромболитической терапии оценивается по снижению сегмента STна 50% и более от исходной элевации через 1,5 часа после тромболизиса и появлению реперфузионных нарушений ритма. Болевой синдром следует купировать введением наркотических аналгетиков (морфина сульфат). Применение нитратов и бета-адре-ноблокаторов ограничено артериальной гипотензией. При прогрессирующей гипотензии (снижение систолического АД ниже 90 мм рт. ст.) необходимо установить в легочную артерию катетер Свана-Ганца, проводить инфузию жидкости для поддержания давления заклинивания на уровне 18-20 мм рт. ст. и назначить инотропные средства — допамин или добутамин. Что касается брадикардии, то, как правило, синусовая брадикардия, развившаяся в первые 6 часов у пациентов с нижним инфарктом миокарда, связана с увеличением парасимпатического тонуса и хорошо поддается медикаментозной стимуляции атропином.
После купирования острого эпизода больному необходимо продолжить постоянную плановую терапию, включающую бета-адренобло-каторы, ингибиторы АПФ, аспирин и статины. Эффективность анти-ангинальной терапии оценивают по результатам нагрузочной пробы. После вьшиски пациенту рекомендуется пройти курс реабилитации в условиях санатория кардиологического профиля. В дальнейшем следует рассмотреть вопрос о проведении реваскуляризации.
№ 2 Пациентка В. 67 лет, госпитализирована по скорой помощи в связи с затяжным приступом загрудинной боли. В течение последних пяти лет страдает стенокардией напряжения, соответствующей II ФК (по классификации CCS). Постоянно принимает атенолол (50 мг/сут), аспирин (100 мг/сут), при возникновении приступа стенокардии использует нитроглицерин в виде спрея. Накануне вечером после психоэмоционального стресса развился затяжной приступ стенокардии, для купирования которого пациентка дополнительно применила четыре ингаляции нитроспрея. Аналогичный приступ возник около 3 часов утра. Ингаляции нитроспрея оказались практически неэффективными, и женщина вызвала скорую помощь.
В анамнезе — в течение 10 лет артериальная гипертония, кризового течения. Семейный анамнез не отягощен. При осмотре состояние средней тяжести. Температура тела 36,8°С, кожные покровы бледные, влажные, пациентка тревожна. Периферические лимфатические узлы не увеличены, отеков нет. ЧД — 20 в минуту, в легких дыхание везикулярное, проводится во все отделы, хрипов нет. Тоны сердца приглушены, ритмичные, акцент второго тона над проекцией аорты, шумов нет. ЧСС — 84 в минуту. АД — 190/110 мм рт. ст. Живот мягкий, доступный пальпации во всех отделах, печень, селезенка не увеличены. Перистальтика выслушивается. Дизурических расстройств нет.
В общем анализе крови: гемоглобин — 13,4 г/л, эритроциты — 3,8 млн, гематокрит — 37%, лейкоциты — 6,6 тыс. (п/я — 1%, с/я — 67%), лимфоциты — 25 %, эозинофилы — 2 %, моноциты — 5 %, СОЭ -10 мм/ч.
В биохимическом анализе крови: глюкоза — 109 мг/дл, креатинин — 1,0 мг/дл, общий билирубин — 0,8 мг/дл.
ЭКГ представлена.
Дайте письменные ответы на следующие вопросы.
• Проведите диагностический поиск.
• После 2-го этапа диагностического поиска сформулируйте предварительный диагноз.
• Определите план обследования и необходимость проведения дополнительных исследований.
• Сформулируйте клинический диагноз и укажите диагностические критерии.
• Назначьте лечение и обоснуйте его.
На 1-м этапе диагностического поиска отмечено, что у пациентки 67 лет с длительным анамнезом артериальной гипертонии, ранее страдавшей стенокардиейII ФК, развился длительный повторный приступ стенокардии, не купировавшийся после применения нитратов. Безусловно, боль в грудной клетке у женщин часто не рассматривается как имеющая ишемический генез, однако в данном случае имеется сочетание таких факторов риска как возраст и высокая артериальная гипертензия. Поэтому в первую очередь следует рассматривать это состояние как проявление ишемической болезни сердца. Учитывая длительность приступа, прежде всего необходима. думать о развитии инфаркта миокарда.
На 2-м этапе диагностического поиска при осмотре обращает на себя внимание повышенное АД (190/110 мм рт. ст.), соответствующее 3-й степени артериальной гипертонии. Другие патологические проявления не выявлены, однако это не противоречит диагнозу ишемической болезни сердца.
На 3-м этапе диагностического поиска на ЭКГ выявляются изменения в виде глубоких отрицательных симметричных зубцов Т в отведенияхV2-V5. Данные изменения могут являться проявлением инфаркта миокарда без зубцаQпередней стенки левого желудочка. В то же время такая картина ЭКГ может соответствовать постинфарктному кардиосклерозу после ранее перенесенного инфаркта миокарда без зубцаQ. Подтвердить наличие свежего некроза миокарда в данном случае можно только по повышению уровня сердечных маркеров.
Таким образом, предварительный диагноз можно сформулировать так: «ИБС: острый коронарный синдром без подъема сегмента ST. Атеросклероз аорты, коронарных артерий. Гипертоническая болезньIII ст. 3 ст. очень высокого риска».
Диагноз острого коронарного синдрома установлен на основании клинической картины и ЭКГ-признаков, атеросклероз аорты и коронарных артерий является фоновым заболеванием для ИБС. Стадия ГБ установлена на основании выявления ИБС (ассоциированного клинического состояния), степень повышения АД — по уровню максимально повышенного давления (в данном случае сис толического), риск при 2-й степени повышения АД очень высок при наличии любого ассоциированного клинического состояния (в данном случае ИБС).
Общие мероприятия заключаются в соблюдении постельного режима, назначении ингаляции кислорода. Лекарственная терапия должна включать купирование болевого синдрома (учитывая невысокую интенсивность болевого синдрома, в качестве начальной терапии могут быть использованы ненаркотические аналгетики, например кеторолак 100 мг в/в), прием аспирина (250-300 мг сублингвально). Учитывая сохраняющийся при поступлении болевой синдром и повышение АД, целесообразно применение нитратов внутривенно (через дозатор лекарственных средств) в дозе 2-8 мг/ч до достижения целевого уровня АД. Также необходимо продолжить терапию бета-адреноблокаторами.
Для уточнения диагноза следует определить уровень сердечных маркеров (МВ-КФК, тропонин) через 6-12 часов после приступа. В дальнейшем необходимо провести ЭхоКГ для уточнения локальной и глобальной сократимости миокарда, наличия гипертрофии миокарда у пациентки с АГ.
После купирования острого эпизода необходимо продолжить постоянную плановую терапию, включающую бета-адреноблокаторы, ингибиторы АПФ, аспирин и статины. Крайне важно достичь нормализации АД. Эффективность антиангинальной терапии оценивают по результатам нагрузочной пробы. При сохранении стенокардии к терапии могут быть добавлены пролонгированные нитраты.
У пациентов, перенесших инфаркт миокарда без зубца Q, повышен риск повторного инфаркта миокарда в той же зоне в течение ближайшего года. В связи с этим, если у пациентки будет выявлено повышение уровня тропонина или МВ-КФК, следует рассмотреть вопрос о необходимости проведения реваскуляризации.
№ 3 Пациент П. 72 года, госпитализирован по скорой помощи в связи с затяжным приступом загрудинной боли. Болевой приступ возник около 5 часов утра, боль иррадиировала в область левой лопатки. Пациент самостоятельно принял шесть таблеток нитросорбида, без эффекта.
В течение последних восьми лет страдает стенокардией напряжения, соответствующей II ФК (по классификации CCS). Постоянную антиангинальную терапию не получает, при возникновении приступов загрудинных болей принимает изосордиба динитрат (10-20 мг сублингвально). В течение последних 12 лет страдает артериальной гипертонией, с максимальным повышением АД до 200/120 мм рт. ст. Субъективно повышение АД не ощущает, антигипертензивные препараты не принимает. Курит в течение 50 лет по 20 сигарет в день. Отец пациента умер в возрасте 50 лет от инфаркта миокарда, мать — в возрасте 82 лет от онкологического заболевания, страдала артериальной гипертонией.
При осмотре состояние средней тяжести. Температура тела 36,2°С, кожные покровы бледные, влажные. Периферические лимфатические узлы не увеличены, отеков нет. ЧД — 22 в минуту, в легких дыхание жесткое, проводится во все отделы, единичные сухие жужжащие хрипы. Тоны сердца приглушены, аритмичные, акцент второго тона над проекцией аорты, систолический шум над проекцией аорты, проводящийся на сосуды шеи. ЧСС — 92 в минуту. АД -170/100 мм рт. ст. Живот мягкий, доступный пальпации во всех отделах, печень, селезенка не увеличены. Перистальтика выслушивается. Дизурических расстройств нет.
В общем анализе крови: гемоглобин — 15,7 г/л, эритроциты -4,9 млн, гематокрит — 39%, лейкоциты — 5,3 тыс. (и/я -1%, с/я — 65%), лимфоциты — 25 %, эозинофилы — 4%, моноциты — 5 %, СОЭ -15 мм/ч.
В биохимическом анализе крови: глюкоза — 137 мг/дл, креатинин — 1,4 мг/дл, общий билирубин — 0,9 мг/дл.
На ЭКГ — синусовый ритм, ЧСС — 90 в минуту, полная блокада левой ножки пучка Гиса. На ЭКГ, зарегистрированной в поликлинике, нарушений внутрижелудочковой проводимости не было.
Дайте письменные ответы на следующие вопросы.
• Проведите диагностический поиск.
• После 2-го этапа диагностического поиска сформулируйте предварительный диагноз.
• Определите план обследования и необходимость проведения дополнительных исследований.
• Сформулируйте клинический диагноз и укажите диагностические критерии.
• Назначьте лечение и обоснуйте его.
Боль в грудной клетке не является специфическим симптомом и может наблюдаться при целом ряде заболеваний. Однако интенсивность боли, ее локализация и длительность у пациента с ранее имевшейся ИБС требуют в первую очередь исключения потенциально опасных для жизни заболеваний, в частности инфаркта миокарда. Анализ данных анамнеза позволяет выявить наличие у пациента целого ряда немодифицируемых ( мужской пол, возраст, отягощенная наследственность) и модифицируемых (курение, артериальная гипертония) факторов риска коронарного атеросклероза. Продолжительность приступа и интенсивность болевого синдрома (полностью не купирован после введения трамадола) так же указывают на возможность инфаркта миокарда. Данные физического исследования при инфаркте миокарда зачастую малоинфрмативны, однако в данном клиническом случае обращает на себя внимание наличие артериальной гипертонии. Результаты лабораторных методов исследования не демонстрируют наличие каких либо отклонений. В момент поступления уже возможно проведение тропонинового теста (6 часов от начала приступа), поэтому как дополнительный анализ следует исследовать тропонин Т или I.
Однако в настоящее время подтверждение диагноза основывается только на ЭКГ картине.
При анализе ЭКГ обращает на себя внимание появление «свежей» полной блокады левой ножки пучка Гиса (на ЭКГ сравнения имеются лишь при знаки выраженной гипертрофии миокарда левого желудочка без нарушения проводимости). Появление полной блокады левой ножки пучка Гиса, совпадающее по времени с клинической картиной, следует расценивать как ЭКГ признак инфаркта миокарда, эквивалентный инфаркту миокарда с зубцом Q. Такие изменения являются показанием для проведения экстренной реваскуляризации (в т.ч. тромболизиса).
Таким образом, клинический диагноз звучит следующим образом: «ИБС- первичный инфаркт миокарда с зубцомQнеутонченной локализации, осложненный нарушением проводимости (вновь возникшая полная блокада левой ножки пучка Гиса). Атеросклероз аорты, коронарных артерий. Гипертоническая болезньIIIст. 2 степень повышения АД, очень высокого риска. Остаточные явления мозгового инсульта».
Диагноз инфаркта миокарда установлен на основании клинической картины и ЭКГ-признаков, атеросклероз аорты и коронарных артерий является фоновым заболеванием для ИБС. Стадия ГБ устаноалена на основании выявления ИБС и перенесенного инсульта (ассоциированное клиническое состояние), степень повышения АД по уровню максимально повышенного давления (в данн случае систолического), риск при 2-й степени повышения АД при наличии любого ассоциированного клинического состояния (в данном случае ИБС и инсульт) очень высок
Общие мероприятия заключаются в строгом постельном режиме, назначении ингаляции кислорода. Пациенту необходимо рекомендовать отказ от курения. Лекарственная терапия должна включать купирование болевого синдрома (с этой целью следует использовать раствор морфина гидрохлорида 10 мг внутривенно), прием аспирина (250-300 мг сублингвально).
У пациента имеются противопоказания для проведения тромболитической терапии — наличие в анамнезе инсульта (по имеющимся данным невозможно исключить геморрагический инсульт) и высокий уровень АД при поступлении. Кроме того, болевой приступ ко времени госпитализации длится больше 6 часов, что снижает эффективность тромболитической терапии. В связи с этим наилучшим вариантом у данного пациента (при наличии технической возможности) было бы проведение экстренной ангиопластики со стентированием инфаркт-связанной коронарной артерии.
Учитывая сохраняющийся при поступлении болевой синдром и повышение АД, целесообразно применение нитратов внутривенно (через дозатор лекарственных средств) в дозе 2-8 мг/ч до достижения целевого уровня АД. Также необходимо начать терапию В-адреноблокаторами (наличие полной блокады левой ножи’ пучка Гиса не является противопоказанием).
После купирования острого эпизода больному необходимо продолжать постоянную плановую терапию включающую в себя В адреноблокаторы, ингибиторы АПФ, аспирин и статины. В случае успешной ангиопластики со стентированием пациент должен принимать клопидогрель (продолжительность лечения не менее 12 мес). Эффективность проведенной терапии оценивают по результатам нагрузочной пробы.
После выписки больному рекомендуется пройти курс реабилитации в условиях санатория кардиологического профиля. В дальнейшем необходимо строго контролировать уровень АД.
Лечебная физическая культура
Инфаркт миокарда
Инфаркт миокарда — это ишемический некроз сердечной мышцы, обусловленный коронарной недостаточностью. В большинстве случаев основной этиологической причиной инфаркта миокарда является коронарный атеросклероз.
Наряду с главными факторами острой недостаточности коронарного кровообращения (тромбозом, спазмом, сужением просвета, атеросклеротическим изменением коронарных артерий) большую роль в развитии инфаркта миокарда играют недостаточность коллатерального кровообращения в венечных артериях, длительная гипоксия, избыток катехоламинов, недостаток ионов калия и избыток ионов натрия, обусловливающие длительную ишемию клеток.
Инфаркт миокарда — заболевание полиэтиологическое. В его возникновении несомненную роль играют факторы риска: гиподинамия, неправильное питание, избыточный вес, стрессы и др.
Размер и локализация инфаркта миокарда зависят от калибра и топографии закупоренной или суженной артерии.
Различают:
обширный инфаркт миокарда — крупноочаговый, поражающий стенку, перегородку и верхушку сердца;
мелкоочаговый инфаркт — поражающий часть стенки;
микроинфаркт — очаги инфаркта видны только под микроскопом.
При интрамуралъном инфаркте миокарда некроз поражает внутреннюю часть мышечной стенки, при трансмуралъном — всю толщу стенки. Некротические мышечные массы рассасываются и замещаются грануляционной соединительной тканью, которая постепенно превращается в рубцовую. Рассасывание некротических масс и образование рубцовой ткани длится 1,5-3 месяца.
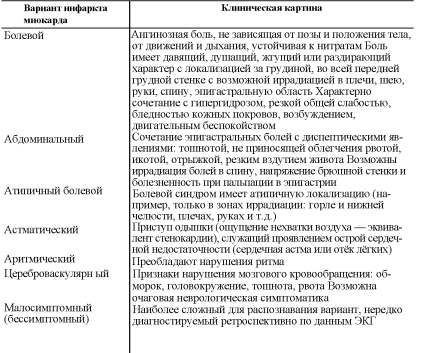
Заболевание обычно начинается с появления интенсивных болей за грудиной и в области сердца; боли продолжаются часами, а иногда 1-3 дня, затихают медленно и переходят в длительную тупую боль. Они носят сжимающий, давящий, раздирающий характер и иногда бывают настолько интенсивными, что вызывают шок, сопровождающийся падением артериального давления, резким побледнением кожи лица, холодным потом и даже потерей сознания. Вслед за болью в течение получаса (максимум 1-2 ч) развивается острая сердечно-сосудистая недостаточность. На 2-3-й день отмечается повышение температуры, развивается нейтрофильный лейкоцитоз, увеличивается скорость оседания эритроцитов (СОЭ). Уже в первые часы развития инфаркта миокарда появляются характерные изменения электрокардиограммы, позволяющие уточнить диагноз и локализацию инфаркта.
Медикаментозное лечение в этот период направлено прежде всего на ликвидацию болей, сердечно-сосудистой недостаточности, а также на предупреждение повторных коронарных тромбозов (применяются антикоагулянты — средства, уменьшающие свертываемость крови).
Ранняя двигательная активизация больных способствует развитию коллатерального кровообращения, оказывает благоприятное влияние на физическое и психическое состояние, укорачивает период госпитализации и не увеличивает риск смертельного исхода.
Лечение и реабилитация больных с инфарктом миокарда делятся на три этапа: стационарный (больничный), санаторный (или в реабилитационном кардиологическом центре) и поликлинический.
Методика ЛФК на стационарном этапе реабилитации
На этом этапе физические упражнения имеют большое значение не только для восстановления физических возможностей больных, но и в значительной степени для психологического воздействия, вселяющего в больного веру в выздоровление и возможность возвращения к труду и нормальной жизни в обществе.
Поэтому чем раньше (естественно, с учетом индивидуальных особенностей заболевания) будут начаты занятия лечебной гимнастикой, тем большим будет эффект.
Физическая реабилитация на стационарном этапе направлена на достижение такого уровня физической активности больного, при котором он мог бы обслуживать себя, подниматься на один этаж по лестнице, совершать прогулки до 2-3км (в 2-3 приема в течение дня) без существенных отрицательных реакций.
^ Задачи ЛФК в период постельного режима:
— профилактика возможных осложнений (тромбоэмболии, застойной пневмонии, атонии кишечника и др.);
— улучшение функционального состояния сердечно-сосудистой системы (в первую очередь тренировка периферического кровообращения при щадящей нагрузке на миокард);
— создание у больного положительных эмоций, тонизирующее влияние на организм;
— тренировка ортостатической устойчивости и восстановление простых двигательных навыков.
На стационарном этапе реабилитации в зависимости от тяжести течения заболевания больных подразделяют на четыре класса. В основе этого деления лежат различные сочетания основных показателей особенностей течения заболевания: обширности и глубины инфаркта миокарда; наличия и характера осложнений; выраженности коронарной недостаточности.
^ Классы тяжести больных инфарктом миокарда