Фибрилляция желудочков
22 июля 2014 г.
Фибрилляция или трепетание желудочков одна из наиболее частых причин внезапной сердечной смерти (до 90%). Представляет собой очень частую, более 250 сокращений в минуту регулярную или беспорядочную, гемодинамически неэффективную деятельность желудочков. Клиника сходна с таковой при асистолии (клиническая смерть).
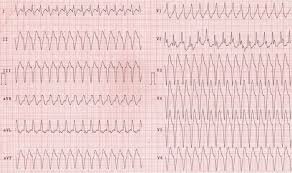
На ЭКГ — хаотичные волны мерцания, или регулярные, похожие на синусоиду — трепетания. Фибрилляция желудочков сопровождается высоким потреблением кислорода миокардом, так как кардиомиоциты сжимаются, хотя и аритмично (по описанию кардиохирургов сердце при фибрилляции желудочков похоже на «копошащийся моллюск»).
Частота волн различной амплитуды и формы при мерцании желудочков достигает 400–600 в минуту.
Мелковолновая фибрилляция желудочков — амплитуда волн менее 5 мм
Крупноволновая фибрилляция желудочков — амплитуда превышает 5 мм
Первичная фибрилляция желудочков (чаще вследствие острой коронарной недостаточности) — 50% всех случаев смерти от ИБС. У 30% пациентов, выведенных из этого состояния с помощью электрической дефибрилляции (эффективность высокая), в течение года возникает рецидив фибрилляции желудочков.
Вторичная фибрилляция желудочков обычно проявляется мелковолновым мерцанием желудочков и возникает у больных с тяжёлыми поражениями сердца и сосудов (обширный ИМ, дилатационная кардиомиопатия, декомпенсированный порок сердца, инсульт), с хронической лёгочно-сердечной недостаточностью, онкологическими заболеваниями. Эффективность дефибрилляции низкая.
Диагностические ориентиры фибрилляции желудочков:
1. Состояние клинической смерти
2. Электрокардиографические
а) при фибрилляции желудочков:
— регулярные, ритмичные волны, напоминающие синусоидную кривую;
— частота волн 190-250 в мин.;
— между волнами нет изоэлектрической линии;
— зубцы Р и Т не определяются;
б) при мерцании желудочков:
— непрерывно меняющиеся по форме, длительности, высоте и направлению волны;
— между ними нет изоэлектрической линии:
— частота их 150 — 300 в мин. Причины фибрилляции желудочков:
— органические заболевания сердца (прежде всего, острый инфаркт миокарда);
— нарушение гомеостаза (гипо- или гиперкапния, гипокалиемия, диабетический кетоацидоз);
— травмы грудной клетки;
— лекарственные вещества (сердечные гликозиды, хинидин, лидокаин и др.);
— воздействие электрическим током (особенно переменным или удар молнией);
— гипотермия (ниже 28° С).
Первая — экстренная помощь при фибрилляции желудочков:
1. Прекордиальный удар — хлесткий и резкий удар по нижней трети груди кулаком, занесенным на 2/3 предплечья (часть тела от кисти до локтя) над грудной клеткой (если дефибриллятор уже готов, лучше использовать его).
2. Вызов скорой помощи.
3. Непрямой массаж сердца, подготовка к дефибрилляции.
4. Дефибрилляции разрядом 200 Дж. В случае, если фибрилляция желудочков остаётся — немедленно выполняется второй 300 Дж, при необходимости третий с энергией 360-400Дж. Не следует применять сразу большие значения энергии, иначе могут возникнуть постконверсионные осложнения.
5. Если не помогла первая дефибрилляция. Внутрисердечно или в/в лидокаин 100-200мг (укорачивает Q-T, чем снижает порог дефибрилляции), или обзидан до 5 мг (уменьшает разницу в рефрактерности в разных участках миокарда).
6. Повторная дефибрилляция.
7. Если фибрилляция желудочков сохраняется — бикарбонат натрия в/в, инфузия лидокаина — 2 мг/мин. (или 100 мг в/в струйно каждые 10 мин.), поляризующая смесь, сульфат магния в составе поляризующей смеси, или отдельно, в/в струйно 1-2г за 1-2мин. Если эффекта нет, повторно через 5-10мин.
8. Третья дефибрилляция.
9. Если фибрилляция желудочков сохраняется — продолжить с этапа №7. Может помочь также введение адреналина 1 мг в/в (в западной литературе часто рекомендуется на этапе соответствующем №5 по 1 мг каждые 3-5мин.), хлористого кальция 10%-10,0 в/в. Применяя бикарбонат и препараты калия, важно не допустить развития алкалоза и гиперкалиемии.
Когда ритм восстановлен — симптоматическая терапия (сосудистые средства); коррекция кислотно-щелочного равновесия; профилактика фибрилляции желудочков и желудочковой тахикардии — лидокаин, сульфат магния, препараты калия.
Катетеризация венозных сосудов, внутривенное и внутрисердечное введение лекарств во время реанимации
Важное значение имеет правильный выбор лекарственных средств для введения во время реанимации.
Если у больного в венозном русле находится катетер, то сразу при внезапной остановке кровообращения начинают вводить раствор натрия бикарбоната.
В отделениях неотложной кардиологии в последнее время широко внедряются прогностические индексы, которые в определенной степени помогают выделить наиболее тяжелый контингент больных острым инфарктом миокарда, нуждающихся в интенсивном наблюдении и лечении. Подкупает простота определения этих индексов (к примеру, Пила, Норриса) и практическая их ценность.
В самом деле, больным с вероятностью развития осложнений в острый период инфаркта миокарда целесообразно в спокойной обстановке ввести внутривенный катетер. Если в процессе лечения возникает какое-либо тяжелое осложнение, то имеется возможность срочно ввести лекарственные средства.
Тем не менее, клинический опыт показывает, что не всегда удается предугадать возможность развития осложнений, да и катетер, введенный в вену с профилактической целью, не может находиться длительное время в полостях сердца. Поэтому сравнительно часто в экстренных ситуациях необходима срочная катетеризация венозного сосуда. Кроме того, венепункция ненадежна, так как во время реанимации игла может перфорировать вену и выпасть из нее. Место катетеризации вены определяется условиями реанимации, квалификацией врача, осуществляющего оперативное вмешательство, конституциональными особенностями больного. Во время оживления лучше всего проводить венесекцию и катетеризацию v. basilica справа в области локтевого сгиба. При этом оперативном доступе могут продолжаться реанимационные мероприятия, так как поле деятельности хирурга находится сравнительно далеко от грудной клетки. После обработки рук оператора и операционного поля по общехирургическим правилам необходимо произвести разрез длиной 2-3 см на 2-3 поперечных пальца латерально от медиального надмыщелка плечевой кости. Направление разреза должно быть параллельно линии локтевого сгиба и на 1-2 поперечных пальца выше его. После разреза кожи, тупого разделения подкожной основы, поверхностной фасции и разведения операционной раны выделяется v. basilica (основная вена). Под вену подводят две шелковые нити. Дистальный конец вены перевязывают, стенку вены надсекают на 1/3, и в просвет ее вводят закрытый зажим типа «москит». Вена растягивается при умеренном раскрытии зажима, и в просвет ее вводят поливиниловый катетер с наружным диаметром 1,8-2,2 мм. Катетер проводят по ходу вены до уровня верхней полой вены или до правого предсердия на расстояние 25-30 см от линии разреза.
Показателем нахождения кончика катетера в полости верхней полой вены или правого предсердия является свободный забор проб крови шприцем. Катетер фиксируют шелковой нитью вокруг проксимального конца вены, на кожу накладывают два шва, один из которых завязывают вокруг катетера. Оператор может встретиться со значительными трудностями при выполнении венесекции у тучных больных с выраженной жировой основой.
Несомненно, эти же трудности сопутствуют оператору и при выполнении наиболее распространенной в настоящее время операции катетеризации подключичной вены при внезапной остановке кровообращения. Кроме того, такая операция во время реанимации осуществляется в непосредственной близости от рук реаниматора. При катетеризации подключичной вены необходимо придерживаться общепринятых правил асептики и правильной техники ее исполнения.
Во избежание воздушной эмболии ножной конец кровати приподнимают под углом 15-20°, а ее головной конец слегка опускают. Следует отметить, что опасность эмболии во время реанимации несколько преувеличена. Как правило, при внезапной остановке кровообращения резко возрастает венозное давление, а дыхательные движения полностью контролируются реаниматором при ИВЛ.
Под плечевой пояс больного подкладывают валик высотой 8-10 см, голову больного поворачивают в противоположную пункции сторону. Производят обычную обработку операционного поля. Желательно при этом обработать и руки реаниматора, осуществляющего непрямой массаж сердца. На границе между внутренней и средней третью ключицы на 1-5 см ниже ее после предварительного надреза кожи иглу под углом 10-15° к поверхности грудной клетки (длиной 7-10 см с внутренним диаметром 1,2 мм) продвигают к яремной ямке по направлению к грудино-ключичному сочленению. Если кончик иглы находится в просвете подключичной вены, оттягивая поршень, получают венозную кровь. Через иглу проводят капроновый или металлический гибкий проводник Сельдингера, затем иглу удаляют, а по проводнику в просвет вены вводят поливиниловый катетер. Проводник извлекают, производят забор крови через катетер. Если кровь забирается с трудом, что возможно при скручивании катетера или проведении его в другую периферическую вену, подтягивают катетер и снова без усилия проводят его вглубь. Можно при этом использовать направляющую струю изотонического раствора натрия хлорида, который вводят поступательными движениями поршня шприца с одновременным проведением катетера.
Нередко катетер дислоцируется из правого предсердия в правый желудочек или легочную артерию; в основном это благоприятный фактор, так как вводимые препараты гораздо быстрее попадают в кровоток.
Однако при этом отмечается выраженное повышение венозного давления (более 3,43 кПа, или 350 мм вод. ст.). Местонахождение катетера в этом случае можно определить по характеру кривой давления или при подтягивании катетера. Если венозное давление в последнем случае снизилось, то кончик катетера находился в правом желудочке, если же этого не произошло, значит, налицо явные признаки сердечной недостаточности.
В качестве контроля можно использовать и рентгенологическое исследование, но это занимает много времени и мешает проведению реанимации.
Не останавливаясь подробно на осложнениях, возникающих при пункции подключичной вены (пункция соответствующей артерии, пневмоторакс и гемоторакс, пункция трахеи, отрыв проводника и катетера), следует заметить, что эту операцию, так же как и венесекцию основной вены плеча, должен производить квалифицированный врач, знакомый с техникой оперативного вмешательства и анатомическими особенностями операционной области.
В первые минуты внезапного прекращения кровообращения, особенно при асистолии и мелковолновой фибрилляции, оправданно внутрисердечное введение кардиотонических растворов и даже раствора натрия бикарбоната.
Производят пункцию в третьем-четвертом межреберье слева на расстоянии 1-1,5 см от края грудины с помощью длинной тонкой иглы (9-12 см) и 10-20-граммового шприца. Иглу вводят медиально под углом несколько меньше 90° к поверхности тела; после удаления иглы инъекционный канал в сердечной мышце легко закрывается. Растворы вводят только после появления в шприце крови, что свидетельствует о расположении кончика иглы в полости сердца. При неосторожных и резких движениях можно травмировать сердечную мышцу, иногда коронарную или внутригрудную артерии.
После регистрации ЭКГ-изменений назначают медикаментозное лечение. Выбор препарата определяется характером нарушений сердечной деятельности.
В результате ЭКГ-исследования можно обнаружить продолжающуюся фибрилляцию желудочков, желудочковую тахисистолию, асистолию, резкую синусовую брадикардию или медленный идиовентрикулярный ритм с последующим его замедлением и переходом в асистолию. Наиболее часто в первые минуты после внезапного прекращения кровообращения на ЭКГ определяется фибрилляция желудочков.
Если после электрической дефибрилляции мелковолновая фибрилляция желудочков сохраняется, вводят адреналин непосредственно в сердце. При наличии катетера в правом предсердии, правом желудочке, легочной артерии препарат можно ввести внутривенно. Следует предостеречь от применения больших доз препарата (более 0,3 мл однократно), так как при этом после восстановления сердечного ритма длительное время могут сохраняться тахикардия, частые желудочковые экстрасистолы. Адреналин в дозе 1,5-2 мл и не более 3 мл вводят в концентрации 1:10000. Для этого к 1 мл стандартного ампулирован-ного раствора препарата 1:1000 добавляют 9 мл изотонического раствора натрия хлорида (в 1 мл раствора 1:10000 содержится 0,1 мл препарата в концентрации 1:1000). Одновременно можно ввести 3 мл 2,4 % раствора эуфиллина и 2-3 мл 10 % раствора кальция хлорида. Для обеспечения циркуляции медикаментов в сосудистом русле и в первую очередь в венечных сосудах после введения препаратов следует продолжить наружный массаж сердца и ИВЛ в течение 1 мин. Затем необходимо произвести разряд дефибриллятора. Существует мнение, что по величине напряжения последующий импульс должен превышать первоначальный на 1 кВ. Первый заряд конденсатора выбирают в зависимости от конституции больного, размеров грудной клетки, толщины жировых отложений и мышечного слоя. В. А. Неговский с соавторами рекомендуют взрослым больным с большим объемом грудной клетки и гипертрофией сердца первоначальную величину заряда устанавливать в пределах 4,5-5,5 кВ, а больным астенического типа — 3-4 кВ.
В последнее время увеличилось число сторонников использования меньших величин напряжения во время электрической дефибрилляции и в зависимости от массы тела больных. Утверждение авторов основывается на опыте применения таких энергетических характеристик дефибриллятора (2,0-2,9 Дж/кг массы, что соответствует 3,0-4,0-5,0 кВ) у 94 больных после внезапного прекращения кровообращения. Также применяют подобную методику дефибрилляции с величиной заряда не более 3 кВ. Опыт показал, что успех дефибрилляции зависит не от величины заряда, а от своевременной коррекции нарушений функций жизненно важных органов и систем, обусловленных остановкой кровообращения.
При сохраняющейся мелковолновой фибрилляции желудочков адреналин, эуфиллин, кальция хлорид можно вводить повторно через 2- 3 мин.
В это время контролируют адекватность ИВЛ, наружного массажа сердца, при необходимости производят венесекцию или венепункцию, переливают раствор натрия гидрокарбоната, можно однократно внутрисердечно (форсированно от 20 до 30 мл 5 % раствора).
Если все же, несмотря на проводимое лечение и дефибрилляцию (более 3-4 раз), сердечный ритм не восстанавливается, мелковолновая фибрилляция желудочков сохраняется, показано внутрисердечно или внутривенно ввести изопротеренол (новодрин), вначале однократно внутрисердечно в разведении с изотоническим раствором натрия хлорида 1:10 не более 0,02 мг, а затем внутривенно со скоростью 0,5- 2,5 мкг/мин, что составляет 5-25 капель в 1 мин (при использовании обычной одноразовой капельницы 20 капель равно 1 мл), 0,4 мг новодрина, разведенного в 200 мл 5 % раствора глюкозы. В это время следует произвести эндотрахеальную интубацию, наладить 100 % ингаляцию кислорода, катетеризацию основной вены плеча или подключичной вены, при возможности — и лучевой артерии, сделать забор крови и определить насыщение гемоглобина кислородом, парциальное напряжение кислорода и углекислого газа, степень и характер метаболических нарушений по данным кислотно-основного состояния, концентрацию электролитов (калия и натрия).
Кроме того, следует определить центральное венозное давление (ЦВД) во время кратковременного прекращения массажа, а если представляется возможность — артериальное давление прямым методом во время массажа.
На первый взгляд, исследования и диагностические манипуляции в таком объеме можно произвести только в спокойной обстановке, а не в экстренных ситуациях. Однако, по нашему мнению, это под силу и при внезапном прекращении кровообращения хорошо отлаженному рабочему коллективу специализированного отделения, оснащенного современной аппаратурой. Полученные же результаты обследования и постоянный кардиомониторный контроль позволяют в дальнейшем выработать тактику лечения и проводить корригирующую терапию. Так, при продолжающейся мелковолновой фибрилляции желудочков с выраженным метаболическим ацидозом в первую очередь необходимо провести его коррекцию раствором натрия гидрокарбоната, а не применять большие дозы симпатомиметических средств. В ряде случаев это способствует трансформации мелковолновой фибрилляции желудочков в крупноволновую и восстановлению сердечного ритма. В такой же мере это касается коррекции нарушений дыхания, газообмена и водно-электролитного баланса.
При внезапной остановке кровообращения принято в первые минуты вводить по форсированной методике разнообразные плазмозаме-щающие растворы. Иногда для этого используют инфузии со скоростью 100-300 мл в .1 мин. Причем такая заместительная трансфузионная терапия проводится не только больным при массивных потерях крови, воды и солей, но и при декомпенсации кровообращения. С этим нельзя полностью согласиться, особенно при пороках сердца и остром инфаркте миокарда. Для контроля за инфузионной терапией целесообразно вначале использовать показатели центрального венозного давления (ЦВД).
Так, при низких его величинах (0,5 кПа — 50 мм вод. ст. и ниже), действительно, показано внутривенное введение растворов, увеличивающих объем циркулирующей крови (макромолекулярные и микромолекулярные растворы декстрана, изотонический раствор натрия хлорида, 5 % раствор глюкозы). Скорость введения этих растворов в таких ситуациях равна от 50 до 150 мл в 1 мин. Одновременно с этим переливают и раствор натрия бикарбоната.
Во время реанимации приходится все же сталкиваться с тем фактом, что ЦВД оказывается или умеренно (от 1,47 до 1,96 кПа, или от 150 до 200 мм вод. ст.), или резко повышенным (до 3,43 кПа, или 350 мм вод. ст. и выше). Вначале необходимо убедиться, что катетер действительно находится в верхней полой вене или в правом предсердии, а не в правом желудочке или легочной артерии. При умеренно повышенном ЦВД используют инфузию со скоростью до 50 мл в 1 мин, в общей сложности за время реанимации вводят не более 500 мл. При резком повышении ЦВД применяют инфузии раствора натрия гидрокарбоната, желательно после кровопускания (до 300-400 мл). В этих случаях целесообразно назначать в больших дозах фуросемид (до 0,2- 0,3 г) однократно внутривенно, так как он значительно снижает давление наполнения левого желудочка. Если во время трансфузионной терапии и продолжающегося наружного массажа сердца возникают или усиливаются явления застоя в малом круге кровообращения, появляется отек легких, инфузионную терапию прекращают, производят кровопускание, вводят внутривенно фуросемид, осуществляют ИВЛ с положительным давлением на выдохе.
В целом можно заметить, что такая тактика ведения больных с мелковолновой фибрилляцией желудочков, основанная на дозированном применении симпатомиметических аминов и бета-стимуляторов, контролируемом введении плазмозамещающих растворов, определении показателей адекватности ИВЛ и наружного массажа сердца, коррекции метаболических нарушений, способствует более активной фибрилляции желудочков, а затем и эффективной электрической дефибрилляции. Иногда реанимационные мероприятия при этом продолжаются 1-1,5 ч: мелковолновая фибрилляция переходит в асистолию, усиливается электрическая активность сердца и после дефибрилляции восстанавливается сердечный ритм.
В случае регистрации на ЭКГ крупноволновой фибрилляции желудочков тактика реанимации иная. В большинстве случаев после разряда дефибриллятора восстанавливается ритм сердечной деятельности, но часто в последующем фибрилляция желудочков возникает снова. В этих случаях применять адреналин противопоказано. Для уменьшения возбудимости сердечной мышцы вводят однократно внутривенно или внутрисердечно ксикаин или лидокаин (от 2 до 3,5 мл 2 % раствора) в разведении 1:2, а в последующем этот же препарат непрерывно внутривенно капельно (10 мл 2% раствора на 200 мл 5 % раствора глюкозы со скоростью 20 капель в 1 мин при использовании обычной одноразовой капельницы, что составляет 1 мг/мин, или 14 мкг/кг/мин при массе больного 65-70 кг). При необходимости дозу препарата можно увеличить до 4 мг/мин, но не более 200-300 мг; понятно, что раствор должен быть более концентрированным (20 мл 2 % раствора лидокаина на 80 мл 5 % раствора глюкозы). С таким же успехом можно использовать однократное внутривенное (до 10 мл 1 % раствора) и постоянное капельное (40 мл 1 % раствора на 200 мл 5 % глюкозы) введение тримекаина со скоростью 20-40 ка-пель в 1 мин (1,7-3,4 мг/мин, или 25-50 мкг/кг/мин препарата).
При отсутствии эффекта лечения на фоне продолжающейся крупноволновой фибрилляции желудочков, особенно если она сменяется кратковременным периодом восстановления сердечного ритма с частой желудочковой экстрасистолией, показано применение бета-блокаторов. Сразу однократно можно ввести не более 0,5 мг индерала или обзидана, а затем перейти на непрерывное капельное внутривенное введение со скоростью не более 10-15 мкг/мин, что составляет 20-30 капель разведенного препарата — 2,5 мг в 250 мл 5 % раствора глюкозы. И в этих случаях параллельно осуществляют коррекцию нарушений внешнего дыхания, газообмена, метаболизма. Учитывая выраженный отрицательный инотропный характер воздействия бета-блокаторов на сердечную мышцу, во время их введения необходим тщательный контроль за темпом инфузии, изменениями на ЭКГ.
Подобная тактика лечения применяется также при терминальных состояниях, обусловленных желудочковой тахисистолией, когда непрерывное введение антиаритмических препаратов снижает опасность рецидива аритмий.
Значительные трудности возникают при лечении асистолии. После ЭКГ-контроля и установления диагноза показано, как и при мелковолновой фибрилляции желудочков, внутрисердечное введение адреналина (до 5 мл раствора в разведении 1:10000), кальция хлорида, эуфиллина каждые 2 мин. Вместо адреналина можно применять иоводрин, повысив его дозу до 0,1 мг, непосредственно внутрисердечно. Помимо этого следует наладить непрерывную его инфузию и увеличить дозу до 3,5- 5 мкг в 1 мин, особенно когда появляется фибрилляция желудочков и после дефибрилляции на короткое время восстанавливается сердечный ритм.
Как и при нарушениях сердечной деятельности, требуется тщательный контроль за ИВЛ, наружным массажем сердца и показателями газообмена, кислотно-основного состояния, водно-электролитного баланса, уровня ЦВД. При низком его уровне показано форсированное внутривенное введение полиглюкина, реополиглюкина, гемодеза, 5 % раствора глюкозы, а также внутрисердечно норадреналина (не более 0,5 мг). Из-за высокого уровня ЦВД нельзя использовать альфа-стимулирующие препараты и значительно восполнить сосудистое русло. Наоборот, показано кровопускание и введение в больших дозах фуросемида.
В начале лечения трудно также выяснить генез асистолии. Если длительное время сохранялась артериальная гипотензия вследствие массивной кровопотери, тяжелой травмы внутренних органов, конечностей, головного мозга, кардиогенного шока, эмболии легочной артерии, трудно поддающихся квалифицированному лечению, значит, асистолия является финальной стадией тяжелых нарушений гомеостаза. Несколько иная картина наблюдается в случаях запоздалого применения реанимационных мероприятий, при которых нередко, используя современные методы оживления, удается восстановить, хотя и кратковременно, сердечную деятельность. Асистолия также часто сопутствует мелковолновой фибрилляции, периодически сменяя ее, но оказание своевременной помощи позволяет добиться положительного эффекта. Если при этом иногда сердечный ритм остается резко замедленным, показана электрокардиостимуляция.
Проф. А.И. Грицюк
«Катетеризация венозных сосудов, внутривенное и внутрисердечное введение лекарств во время реанимации» – раздел Неотложные состояния
Дополнительная информация:
Трепетание и фибрилляция желудочков
Работа сделанна в 2008 году
Трепетание и фибрилляция желудочков — Реферат, раздел Медицина, — 2008 год — Аритмии Трепетание И Фибрилляция Желудочков. Трепетание И Мерцание Желудочков Относят.
Трепетание и фибрилляция желудочков. Трепетание и мерцание желудочков относятся к аритмиям, вызывающим прекращение эффективной гемодинамики, т.е. остановку кровообращения.
Данные нарушения ритма являются наиболее частой причиной внезапной смерти при заболеваниях сердца (так называемая аритмическая смерть). При возникновении этих аритмий больной внезапно теряет сознание, отмечаются резкая бледность или выраженный цианоз, дыхание агонального типа, отсутствие пульса на сонных артериях, расширение зрачков. Трепетание желудочков характеризуется очень частотой ритмической, но неэффективной деятельностью миокарда желудочков.
Частота желудочкового ритма при этом, как правило, превышает 250 и может быть более 300 в 1 минуту. Диагноз. На ЭКГ выявляется пилообразная, ундулирующая кривая с ритмичными или слегка аритмичными волнами, почти одинаковой ширины и амплитуды, где нельзя различить элементы желудочкового комплекса и отсутствуют изоэлектрические интервалы. Последнему признаку придают значение при дифференциальной диагностике данной аритмии с пароксизмальной желудочковой тахикардией и наджелудочковыми аритмиями с аберрантными комплексами QRS, однако и при этих аритмиях иногда также не выявляется изоэлектрический интервал в некоторых отведениях.
Более важное значение для отличия этих аритмий имеет частота ритма, однако иногда при трепетании желудочков она может быть ниже 200 в 1 мин. Данные аритмии отличают не только по ЭКГ, но и по клиническим проявлениям: при трепетании желудочков всегда наступает остановка кровообращения, а при пароксизмальной тахикардии это бывает очень редко.
Фибрилляция желудочков. Мерцанием желудочков называются беспорядочные некоординироваиные сокращения волокон желудочкового миокарда. Диагноз. На ЭКГ желудочковые комплексы отсутствуют, вместо них имеются волны различной формы и амплитуды, частота которых может превышать 400 в 1 мин. В зависимости от амплитуды этих волн различают крупно — и мелковолновую фибрилляцию. При крупноволновой фибрилляции амплитуда волн превышает 5 мм, при мелковолновой фибрилляции — не достигает этой величины.
Неотложная помощь. В части случаев трепетание или фибрилляцию желудочков удается устранить с помощью удара кулаком по грудной клетке в область сердца. Если сердечная деятельность не восстановилась, немедленно начинают непрямой массаж сердца и искусственную вентиляцию лепсих. Одновременно готовят проведение электрической дефибрилляции, которую следует сделать как можно быстрее, контролируя сердечную деятельность по экрану кардиоскопа или по ЭКГ. Дальнейшая тактика зависит от состояния электрической активности сердца. 5. СИНДРОМ АДАМСА-СТОКСА-МОРГАНЬИ Этот синдром обусловлен прекращением или резким урежением эффективной сократительной деятельности сердца.
Он проявляется приступами потери сознания, сопровождающимися резкой бледностыо, иногда остановкой дыхания, судорогами. Приступы длятся от нескольких секунд до нескольких минут и проходят самостоятельно либо после соответствующих лечебных мероприятий, но иногда заканчиваются летально. Синдром АдамсаСтокса-Морганьи чаще всего наблюдается у больных с атриовентрикулярной блокадой П-III степени, но иногда бывает и при сицдромах слабости синусового узла, преждевременного возбуждения желудочков, пароксизмальной тахикардии, приступах мерцательной тахиаритмии. Диагноз.
Механизмом синдрома Адамса-Стокса-Морганьи чаще является асистолия желудочков при сохранении активности предсердий у больных с атриовентрикулярной блокадой. Нередко у этих больных во время приступа возникает трепетание или фибрилляция желудочков.
Изредка механизмом остановки кровообращения служат гемодинамически неэффективные приступы пароксизмальной тахикардии или мерцательной аритмии. Неотложная помощь. При развитии приступа Адамса-Стокса-Морганьи необходимо проведение реагшмационных мероприятий, как и при любой остановке кровообращения. При данном сицдроме у больных с атриовентрикулярной блокадой редко возникает необходимость в проведении реанимации в полном объеме, так как сердечная деятельность чаще восстанавливается после непрямого массажа сердца.
При гемодинамически неэффективных тахиаритмиях необходима экстренная электроимпульсная терапия. Наличие синдрома Адамса-Стокса-Морганьи у больных с атриовентрикулярной блокадой или с синдромом слабости синусового узла служит показанием к применению электростимуляции сердца, которую при наличии соответствующей аппаратуры можно начинать даже на догоспитальном этапе (в частности, можно использовать стимуляцию с помощью пищеводного электрода). Из медикаментозных средств в таких случаях вводят атропин в количестве 1 мл 0,1% раствора внутривенно или подкожно.
Применяют также изадрин (изупрел) в виде 0,02% раствора 12 мл внутривенно капельно под контролем кардиоскопа. Менее эффективно применение этого препарата в виде таблеток (эуспиран) в дозе 5 мг сублингвально. 6.