Тахикардия симптомы и лечение
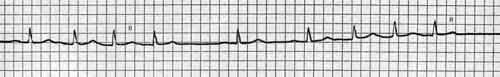
 Тахикардией называется возбуждение предсердий и/или желудочков с частотой больше 100 в мин. Достаточно всего трех подряд возбуждений одной камеры сердца (волн, зубцов или комплексов на ЭКГ), чтобы определить тахикардию. Клиническое значение тахикардии определяется в первую очередь повышением частоты сердечных сокращений, которое не всегда регистрируется при наджелудочковых аритмиях. Как применять народные средства при этом недуге смотрите тут.
Тахикардией называется возбуждение предсердий и/или желудочков с частотой больше 100 в мин. Достаточно всего трех подряд возбуждений одной камеры сердца (волн, зубцов или комплексов на ЭКГ), чтобы определить тахикардию. Клиническое значение тахикардии определяется в первую очередь повышением частоты сердечных сокращений, которое не всегда регистрируется при наджелудочковых аритмиях. Как применять народные средства при этом недуге смотрите тут.
Терминология течения тахиаритмий до настоящего времени недостаточно стандартизирована.
Локализация: синусовая, предсердная, атриовентрикулярная, связанная с ДП, желудочковая.
Течение: острое, пароксизмальное, рецидивирующее.
Механизм: возвратная, автоматическая, триггерная.
Симптомы: бессимптомная, симптомная (сердечная недостаточность,артериальная гипотензия, стенокардия. обморок).
Пароксизмальные тахикардии
Среди пароксизмальных тахикардии преобладают тахикардии наджелудочковой локализации. Большинство ЖТ возникает при инфаркте миокарда .
Причины
Поражения миокарда: инфаркт миокарда, ишемия миокарда, кардио-миопатии, гипертоническое сердце, легочное сердце, пороки сердца, миокардит, травма, операция, опухоль.
Лекарства. сердечные гликозиды, симпатомиметики, антиаритмические препараты, теофиллин.
Метаболические расстройства: гипокалиемия, гипомагниемия, почечная недостаточность интоксикация (алкогольная, никотиновая, кофеиновая).
Гипоксия: бронхолегочные заболевания. сердечная недостаточность, анемия .
Эндокринные заболевания: сахарный диабет, гипертиреоз.
Вегетативные влияния: ваготония, симпатикотония.
Другие причины: рефлекторные (травма), синдром брадитахикардии, синдром WPW.
Идиопатические (первичная электрическая болезнь сердца).
Reentry (риэнтри, реципрокная, возвратная тахикардия). При определенных условиях в миокарде появляется волна возбуждения, распространяющаяся по замкнутой петле. Вначале электрический импульс (экстрасистолический или синусовый) встречает участок блокады проведения по одному из направлений, затем этот импульс обходя невозбудимое препятствие возвращается через первоначально блокированный участок с формированием непрерывного движения импульса по замкнутой петле и дальнейшим возбуждением предсердий и желудочков.
Большинство тахиаритмий (около 80%) развивается по этому механизму, называемому в англоязычной литературе reentry (повторный вход).
Многие НЖТ обусловлены врожденными структурными изменениями в сердце, предрасполагающими к развитию реципрокных тахикардий. Дополнительный АВ путь способствует развитию ортодромной тахикардии, а продольная диссоциация АВ узла проявляется АВ узловой реципрокной тахикардией. Желудочковые реципрокные тахикардии обычно обусловлены приобретенным поражением желудочков, например, вследствие инфаркта миокарда.
Реципрокная тахикардия начинается и оканчивается внезапно. Обычно это «быстрые» тахикардии с ЧСС 140-200 в мин. Спонтанные экстрасистолы и учащение синусового ритма провоцируют возникновение реципрокной тахикардии.
Такая тахикардия вызывается и купируется при программируемой электрокардиостимуляции. Вагусные пробы часто помогают при наджелудочковых реципрокных тахикардиях. Достаточно эффективны антиаритмические препараты, электрокардиостимуляция и особенно ЭИТ. При ЭФИ в случаях НЖТ, реже при ЖТ, можно точно картировать петлю reentry и провести аблацию участков петли.
Эктопический автоматизм (эктопическая, автоматическая, очаговая тахикардия). Тахикардия обусловлена повышенной электрической активностью клеток проводящей системы и миокарда. Автоматические тахикардии составляют до 10% всех тахикардий.
Чаще всего автоматические тахикардии обусловлены метаболическими нарушениями: гипокалиемией, гипомагниемией, симпатикотонией или симпатомиметиками, изменением кислотно-щелочного равновесия, ишемией. Такие аритмии обычны в палатах интенсивной терапии у пациентов с острыми заболеваниями.
Для автоматических тахикардий характерно постепенное начало и окончание. Обычно это «медленные» тахикардии с ЧСС 110-150 в мин, без нарушений гемодинамики.
Автоматическая тахикардия не индуцируется и не купируется при программируемой или учащающей электрокардиостимуляции. Экстрасистолы не вызывают тахикардии, а вагусные пробы не способны прекратить НЖТ.
В лечении важное значение имеет устранение метаболической причины аритмии. Эктопический автоматизм обычно с трудом поддается лече¬нию антиаритмическими препаратами и ЭИТ.
Определение расположения аритмогенного очага в миокарде при помощи электрического картирования сердца позволяет достаточно эффективно выявлять и с помощью аблации устранять аритмию при помощи катетерной аблации.
Триггерная активность (триггерная, очаговая тахикардия). После прохождения волны возбуждения следовые электрические процессы до¬статочной интенсивности могут привести к развитию тахикардии. Триггерным тахикардиям присущи черты автоматических и реципрокных тахиаритмий: постепенное начало и окончание, вызов и купирование при электрокардиостимуляции (значительно хуже, чем реципрокных).
Заметим, что обычная ЭКГ недостаточно информативна для диагностики механизма тахикардии и требуется проведение ЭФИ.
Знание механизма тахикардии во многом определяет выбор способа лечения аритмии и антиаритмического препарата. В 1990 году была разработана классификация антиаритмических препаратов («Сицилианский гамбит»), основанная на влиянии препаратов на электрофизиологические механизмы и уязвимые параметры аритмий. Однако сложность классификации и невозможность во многих случаях точно определить электро-физиологические свойства аритмии препятствуют широкому применению данной классификации.
Недавно было предложено классифицировать предсердные тахикардии на очаговые (фокусные), включающие аритмии с усилением эктопического автоматизма, триггерной активностью и микрориэнтри (очень малые круги возвратного возбуждения), и с участием макрориэнтри.
Пациенты, страдающие тахиаритмиями чаще всего предъявляют жалобы на сердцебиение. Этот симптом встречается по данным эпидемиологических исследований у 16% населения.
Однако субъективное ощущение сердцебиения далеко не всегда обусловлено аритмиями. Например, при суточном мониторировании ЭКГ только 17-61% сердцебиений сопровождались нарушением сердечного ритма .
Наиболее частой причиной сердцебиений, не связанных с аритмией, считают психические расстройства. Например, в исследовании B.E.Weber и соавт. (1996) среди 190 пациентов с сердцебиениями в 31% случаев симптом был обусловлен психопатологической причиной. Чаще всего среди психических дисфункций при наличии сердцебиения встречается паническое расстройство.
Аритмии, в частности желудочковая экстрасистолия, может быть причиной хронического кашля, который устраняется антиаритмической терапией.
Диагностика тахикардии
ЭКГ покоя
Холтеровское мониторирование ЭКГ
Событийное и транстелефонное мониторирование ЭКГ
Электрофизиологическое исследование
Нагрузочные тесты
Тактика купирования тахикардии зависит от наличия гемодинамических нарушений и прогноза. В случае тяжелых осложнений тахикардии (шок, острая сердечная недостаточность, острые нарушения мозгового кровообращения, ишемия миокарда) показана ЭИТ, поскольку антиаритмические препараты менее эффективны, не всегда действуют быстро и могут даже ухудшить ситуацию, например, снижая АД.
При дисфункции синусового узла или АВ блокаде 2-3 степени опасность развития тяжелой брадикардии, вплоть до асистолии, препятствуют лечению тахиаритмии.
Сохранение причины тахиаритмии (гипертиреоз, тяжелый порок сердца), безуспешность купирования предыдущих приступов или невозможность длительного сохранения синусового ритма делают малоперспективным восстановление синусового ритма.
Бессимптомные тахикардии часто не требуют лечения. В то же время при коронарном атеросклерозе и повышенном риске ФЖ показано восстановление синусового ритма.
При нетяжелых симптомах (утомляемость, сердцебиение, одышка при нагрузке) обычно применяют антиаритмические препараты.
Антиаритмические препараты, используемые для купирования тахиаритмий
Класс 1А: гилуритмал, дизопирамид, прокаинамид, хинидина сульфат.
Класс 1В: лидокаин, мексилетин, фенитоин.
Класс 1С: аллапинин, морацизин, пропафенон, флекаинид, этацизин.
Класс 2: бета-блокаторы: пропранолол, эсмолол.
Класс 3: амиодарон, бретилия тозилат, дофетилид, ибутилид, нибентан, соталол.
Класс 4: антогонисты кальция: верапамил, дилтиазем.
Другие препараты: АТФ, калий, магнезия.
Заметим, что эффект амиодарона, в отличие от других препаратов, развивается достаточно медленно: например, при ФП в среднем через 5,5 ч (от 2 ч до 48 ч). Это сдерживает применение препарата при угрожающих состояниях, требующих немедленного эффекта.
Препарат нибентан, показавший достаточно высокую эффективность при лечении фибрилляции и трепетания предсердий может осложняться синдромом удлиненного интервала QT с опасными ЖТ.
Электрическая кардиоверсия
При отсутствии жизнеугрожающей ситуации временным противопоказанием для кардиоверсии считают гликозидную интоксикацию, гипокалиемию и некомпенсированную сердечную недостаточность. Если нет клинических или электрокардиографических признаков передозировки сердечных гликозидов, отменять дигоксин перед ЭИТ не нужно. В противном случае лучше отложить кардиоверсию, обычно более чем на 24 ч, в связи с риском рефрактерных желудочковых тахиаритмий.
В случае низкой ЧСС при НЖТ, не связанной с медикаментами, имеет¬ся повреждение проводящей системы. Поэтому в связи с риском тяжелой брадикардии может потребоваться замещающая кардиостимуляция.
Когда пациент в сознании и нет возможности проведения общей анестезии, то для уменьшения дискомфорта от электрического разряда внутривенно вводят диазепам (>10 мг) и морфин.
Для анестезии рекомендуют препараты короткого действия, чтобы после кардиоверсии пациент быстро восстановился и не потребовалось оставлять пациента в стационаре на ночь.
Одной из распространенных ошибок является недостаточный уровень анестезии. В этом случае пациенты не только испытывают сильный дискомфорт, но и могут запомнить это ощущение.
Сильный электрический разряд способен вызвать повреждение миокарда, вызывающее изменения на ЭКГ и повышение уровня сердечных биомаркеров в крови.
Часто встречается подъем или депрессия сегмента ST (35%), отрицательный зубец Т (10%). Обычно эти изменения проходят в течение 5 мин, но в редких случаях могут сохраняться до 30-60 мин. Отрицательный зубец Т может сохраняться в течение нескольких дней.
В 7-10% случаев после кардиоверсии повышается уровень сердечных биомаркеров в крови. Отметим, что активность тропонинов. в отличие от КФК и миоглобина, не возрастает, что имеет важное значение в диагностике инфаркта миокарда
Асистолия с выскальзывающим ритмом обусловлена массивным выбросом ацетилхолина и обычно проходит в течение 5 с. При стойкой брадикардии назначают атропин.
Несинхронизированная с кардиоциклом кардиоверсия может осложниться ФЖ (0,4%), которая легко устраняется повторным разрядом.
В 2-3% случаев возможно развитие отека легких через 1-3 ч после восстановления синусового ритма, происхождение которого неясно. Кол¬лапс неуточненной природы развивается в 3% и может продолжаться несколько часов.
Повышение эффективности кардиоверсии
Среди возможных методов повышения эффективности кардиоверсии наиболее популярны следующие:
высокоэнергетический разряд при наружной (720 дж двумя дефибрилляторами) и внутренней (200-300 дж) кардиоверсии,
изменение позиции электродов,
сдавление грудной клетки,
двухфазный разряд,
введение антиаритмического препарата и повторение процедуры,
электрическая кардиоверсия на фоне антиаритмического лечения.
Причинные и предрасполагающие факторы
По возможности нужно выявить и ликвидировать причину тахиаритмии (гипертиреоз, коронарный атеросклероз. гипокалиемия) и устранить предрасполагающие факторы (гипоксия, симпатикотония). Нередко встречаются ситуации, когда комбинация нескольких факторов приводит к появлению тахиаритмии и необходимо комплексное лечение.
В случае тяжелой симптомной тахиаритмии обычно вначале купируется тахикардия, а затем возникает задача устранения причины аритмии. Необходимо также учитывать особенности лечения аритмии в зависимости от имеющейся причины и наличия сопутствующей патологии.
Для предупреждения рецидивов тахикардии применяются следующие мероприятия:
Устранение причины аритмии: реваскуляризация миокарда, коррекция порока клапанов, лечение гипертиреоза .
Медикаментозное антиаритмическое лечение.
Немедикаментозные методы лечение (катетерная радиочастотная аблация, оперативное лечение, ИКД, противотахикардитический ЭКС).
Устранение провоцирующих факторов.
Психотерапия.
Провоцирующие факторы тахиаритмий
Физическая нагрузка.
Психические факторы:стресс, тревога, дипрессия.
Дисфункция ВНС.
РВИ
Алкоголь, курение, кофе.
Рефлекторные влияния: желчно-каменная болезнь, глотание, грыжа пищеводного отверстия диафрагмы, запор, прием пищи, резкий поворот, остеохондроз и др.
Изменение АД.
Изменение ЧСС.
Эликтролитные нарушения:гипокалиемия, гипомагниемия.
Лекарственные препараты: теофиллин, диуретики, гормоны щетовидной железы и др.
Отметим важность выявления провоцирующих факторов, которые облегчают возникновение тахикардии. Устранение или коррекция этих факторов нередко помогает уменьшить частоту рецидивов и дозу антиаритмических препаратов. В то же время связь между факторами, которые могут провоцировать аритмию, и нарушениями сердечного ритма не всегда доказана. Например, у пациентов с рецидивирующей ЖТ необходимость в терапии ИКД не зависела от нарушения калиевого баланса.
Часто в первые месяцы-годы после появления пароксизмальной тахикардии имеется один-два провоцирующих фактора, а на поздних стадиях обычно многочисленные ситуации способствуют возникновению аритмии.
Медикаментозной или хирургической профилактике приступов тахикардии имеется альтернатива — купирование рецидивирующих приступов. Поэтому вначале необходимо решить вопрос о необходимости профилактического лечения.
Постоянный прием антиаритмических препаратов имеет свои минусы, например, побочные эффекты препаратов (в том числе и аритмогенные).
Решение о профилактическом лечении принимается если позитивные изменения в результате лечения существенно перевешивают возможные негативные моменты. Профилактическое лечение показано в следующих случаях:
Приступы тахикардии сопровождаются тяжелыми гемодинамическими нарушениями (обморок, стенокардия, шок, острое нарушение мозгового кровообращения).
Тахикардия способна вызвать ФЖ (устойчивая ЖТ при ИБС).
Тахикардия с умеренными гемодинамическими нарушениями (одышка, утомляемость), возникает часто (например, >1 раза в нед) и требует для купирования внутривенного введения препаратов.
Тахикардия часто рецидивирует и вызывает субъективный дискомфорт без существенных гемодинамических нарушений.
Критерии эффективности лечения
Для оценки эффективности профилактического лечения при симптомных пароксизмальных тахикардиях можно ориентироваться на ощущения пациента. В этом случае необходим период наблюдения, превышающий максимальный интервал между приступами тахикардии не менее чем в 3 раза.
Результаты лечения частых ежедневных пароксизмов тахикардии можно оценивать при помощи суточного мониторирования ЭКГ путем сравнения частоты эпизодов аритмии до и после лечения. В этом случае необходимо учитывают вариативность частоты аритмии в разные дни.
Эффективность профилактики реципрокных тахикардий определяют также при ЭФИ, когда оценивается возможность спровоцировать тахи¬кардию после назначения антиаритмического препарата.
Отметим, что оценку лекарственных препаратов для приема внутрь проводят в тех же дозах, которые будет применять пациент.
Для профилактики пароксизмов тахикардии используют антиаритмические препараты. Предпочтение отдают длительно действующим, дешевым и безопасным препаратам.
Также нужно учитывать и сопутствующую патологию. Например, у пациентов, перенесших инфаркт миокарда, нежела¬тельно применение препаратов 1С класса (пропафенон, флекаинид), в связи с повышением летальности. Эту рекомендацию распространяют и на другие структурные заболевания сердца. Заметим, что применение этих препаратов у пациентов без поражений сердца безопасно. При систолической сердечной недостаточности препараты 1А класса (особенно дизопирамид), 1С класса и антагонисты кальция могут вызвать прогрессирование сердечной недостаточности.
Подбор антиаритмического лечения
1 этап: монотерапия антиаритмиком — подбирают один антиаритмический препарат. В начале выбирают препарат имеющий хороший эффект при данной аритмии по данным крупных рандомизированных контролируемых исследований. В практике нередко подбор антиаритмического препарата осуществляется методом «проб и ошибок».
2 этап:
а) комбинированная терапия — подбирают комбинацию из 2 анти¬аритмических препаратов. В этом случае необходимо помнить о потен¬циальных опасностях комбинированного лечения, включая проаритмические эффекты.
б) контроль ЧСС — при НЖТ снижают АВ проведение и, соответственно, ЧСС с помощью бета-блокаторов, антагонистов кальция, дигок¬сина или комбинации этих препаратов. Реже с этой целью применяется амиодарон.
в) инвазивное лечение — радиочастотная катетерная аблация аритмогенного очага или участка петли reentry, имплантация кардиовертера-дефибриллятора.
Важно отметить, что при тяжелых тахиаритмиях в настоящее время часто выбирается более агрессивное инвазивное лечение (радиочастотная аблация, кардиовертеры-дефибрилляторы).
Практические рекомендации
Жалоба на учащенное сердцебиение не всегда обусловлена тахиаритмией. Сердцебиение может быть связано с тревогой, применением лекарств, анемией, гипертиреозом, гипогликемией и другими состояниями.
Нужно стремиться выявить причину аритмии и постараться ее устранить.
При малом эффекте среднетерапевтической дозы антиаритмического препарата предпочтительнее не увеличивать дозу, а сменить препарат.
Если нет эффекта от препарата одной группы, то часто и другие препараты этой же группы неэффективны.
При комбинации препаратов может появиться качественно иной эффект, чем при лечении одним препаратом.
Желательно в стационаре подобрать 2-3 препарата для профилактики и купирования тахикардии.
При длительном антиаритмическом лечении нередко развивается резистентность к лечению, которая может быть преодолена перерывом в лечении, увеличением дозы или сменой препарата.
Неуточненные тахикардии
В медицинской практике нередко встречаются ситуации, когда вид тахикардии неизвестен, например, если нет возможности зарегистрировать ЭКГ или трудно ее интерпретировать. В этих случаях требуется провести лечение, используя наиболее рациональный подход.
Лечение должно проходить в спокойной деловой атмосфере, поскольку стресс и гиперкатехоламинемия повышают ЧСС. Присутствие посторонних лиц мешает работе и повышает вероятность ошибок. Необходимо обеспечить мониторирование ЭКГ и АД, установить инфузионную систему. В палате, где проводится лечение аритмии, должно быть все необходимое для реанимационных мероприятий. Поскольку иногда после купирования тахикардии появляется выраженная брадикардия (синдром бради-тахикардии), может потребоваться временная электрокардиостимуляция.
При острой сердечной недостаточности подключают кислородотерапию. Противотревожная терапия требует учета лекарственных взаимодействий, например, диазепам может усиливать действие АТФ на синусовый и АВ узлы. Если имеются электролитные нарушения (гипокалиемия, гипомагниемия) или они высоковероятны, нужно провести соответствующую коррекцию.
Вне острого инфаркта миокарда значительно чаще встречаются НЖТ. Выбор тактики купирования зависит от ритмичности тахикардии, которую можно определить аускультативно или по пульсу.
Ритмичные тахикардии
Ритмичная тахикардия может быть вызвана различными НЖТ и ЖТ, среди которых чаще всего встречается АВ реципрокная тахикардия (узловая или ортодромная).
В случае ритмичной тахикардии рекомендуют вначале провести вагусную пробу, а если она не помогает, то ввести 6—12 мг АТФ. Эффект АТФ характерен для АВ реципрокных тахикардий, значительно реже в этой ситуации встречаются синусовая реципрокная и желудочковая тахикардии.
Снижение ЧСС или появление пауз после вагусных проб или АТФ свидетельствует о предсердной локализации тахикардии, чаще всего — трепетании предсердий или предсердной тахикардии.
В случае сохранения тахикардии при достижении блокады АВ узла с высокой степенью уверенности можно говорить о ЖТ.
Отметим, что при таком подходе предположение о локализации тахикардии в редких случаях может быть ошибочным. Например, устойчивая ЖТ с конфигурацией БЛНПГ иногда купируется вагусными пробами и АТФ.
Неритмичные тахикардии
При неритмичной тахикардии чаще встречается фибрилляция предсердий, реже — трепетание предсердий с меняющейся степенью АВ блокады и еще реже — предсердные тахикардии. Все эти формы наджелудочковых тахиаритмий могут быть как узкокомплексными, так и ширококомплексными при сопутствующей БНПГ. Кроме того, встречаются неритмичные формы ЖТ: двунаправленно-веретенообразная и политопная.
В случае неритмичной тахикардии неизвестного типа представляется разумным использовать способы купирования фибрилляции предсердий.
Лечение аритмичной неуточненной тахикардии
Тахикардии 1 страница
Тахикардиями называют нарушения ритма сердца, при которых три или более комплексов следуют друг за другом со скоростью более 100 сокращений в 1 мин. Чаще они возникают вследствие структурных поражений сердца. Считается, что пароксизмальные тахикардии, индуцируемые преждевременными предсердными или желудочковыми комплексами, развиваются по механизму циркуляции возбуждения. В основе некоторых видов тахиаритмий, развивающихся под действием сердечных гликозидов, лежит триггерная активность (см. ниже).
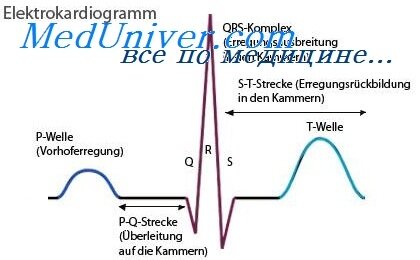
Если у больного с тахикардией сохраняется стабильная гемодинамика, необходимо установить ее механизм и источник, поскольку ответы на эти вопросы обычно помогают выбрать адекватное лечение. Прежде всего следует сравнить ЭКГ, зарегистрированную во время тахикардии, с ЭКГ, снятой при нормальном синусовом ритме. При этом желательно записывать ЭКГ в одном из отведений, в котором амплитуда зубца Р максимальна, обычно это отведения II или V1. Регистрация должна быть достаточно продолжительной. Для регистрации предсердной активности можно также использовать гибкий катетер с электродом на конце, вводимый в пищевод и располагающийся позади левого предсердия. Анализ ЭКГ позволяет установить наличие, частоту, морфологию и регулярность зубцов Р и комплексов QRS, связь между активностью предсердий и желудочков, сравнить морфологию комплексов QRS во время синусового ритма и тахикардии и оценить реакции на массаж каротидного синуса и другие вагусные пробы.
Пробу с надавливанием на сонный (каротидный) синус следует выполнять только при условии проведения электрокардиографического мониторного контроля за пациентом и при наличии реанимационного оборудования, которое может понадобиться в случае развития асистолии и/или фибрилляции желудочков, несмотря на то, что вероятность этого достаточно мала. Массаж сонного (каротидного) синуса не .следует выполнять больным с шумами над сонными артериями. Пациент должен лежать на спине, шея должна быть разогнута. Не следует выполнять массаж одновременно с обеих сторон. Массаж осуществляется путем надавливания в течение 5 с на область шеи, находящуюся непосредственно под углом нижней челюсти. К другим вагомиметическим пробам относятся проба Вальсальвы, погружение лица в холодную воду, введение 5— 10 мг эдрофония (Edrophonium).
Контроль яремного венозного пульса помогает оценить активность предсердий и ее взаимосвязь с эктопической активностью желудочков. Периодическое появление пушечных волн а указывает на наличие атриовентрикулярной диссоциации, в то время как регулярные пушечные волны а характерны для желудочково-предсердной проводимости 1:1. В случае трепетания или мерцания предсердий на яремных венах можно обнаружить волны трепетания или, напротив, отсутствие каких-либо признаков предсердной активности соответственно. Изменения амплитуды артериального пульса также свидетельствуют о наличии у пациента атриовентрикулярной диссоциации. Другим признаком атриовентрикулярной диссоциации служит вариабельность интенсивности I тона сердца на фоне регулярного ритма.
Синусовая тахикардия. О синусовой тахикардии у взрослых говорят, если частота сердечных сокращений превышает 100 в 1 мин, но не достигает 200 в 1 мин. Синусовую тахикардию саму по себе нельзя рассматривать как нарушение ритма сердца. Напротив, она представляет собой физиологический ответ на целый ряд стрессовых ситуаций, таких как лихорадка, уменьшение объема циркулирующей крови, беспокойство, физическая нагрузка, тиреотоксикоз, гипоксемия или застойная сердечная недостаточность. Для синусовой тахикардии характерны постепенное начало и прекращение. На ЭКГ видно, что каждому комплексу QRS предшествует зубец Р с нормальными синусовыми очертаниями. Надавливание на сонные (каротидные) синусы обычно вызывает незначительное замедление ритма с последующим возвращением к исходной частоте сердечных сокращений после прекращения пробы. Эти признаки отличают ее от пароксизмальной суправентрикулярной тахикардии, которая при массаже сонного (каротидного) синуса слегка замедляется и внезапно обрывается.
Синусовую тахикардию нельзя рассматривать как первичную аритмию, поскольку она всегда представляет собой физиологическую реакцию сердца на предъявляемые ему запросы. В связи с этим лечение должно быть направлено на устранение первичного расстройства. В частности, при сердечной недостаточности показаны сердечные гликозиды и/или мочегонные средства, при гипоксемии — оксигенотерапия, адекватная коррекция требуется при тиреотоксикозе, возмещение объема циркулирующей жидкости — при гиповолемии; в случае повышения температуры тела назначают ацетилсалициловую кислоту; эмоционального стресса — транквилизаторы.
Фибрилляция (мерцание) предсердий. Этот довольно распространненный вид аритмии может иметь пароксизмальную или постоянную форму. Ее можно выявить у здоровых людей, особенно во время эмоционального стресса, после хирургического вмешательства, физической нагрузки или острой алкогольной интоксикации. Фибрилляция предсердий также может развиться у лиц, страдающих заболеваниями сердца или легких, на фоне острой гипоксии, гиперкапнии, метаболических или гемодинамических расстройств. Постоянная форма данной патологии обычно встречается у больных с такими нарушениями деятельности сердечно-сосудистой системы, как ревматическое поражение сердца, неревматическое поражение левого предсердно-желудочкового (митрального) клапана, артериальная гипертензия, хроническое заболевание легких, дефект межпредсердной перегородки, а также при целом ряде различных пороков сердца. Фибрилляция предсердий может быть первым проявлением тиреотоксикоза. Так называемое изолированное мерцание предсердий, возникающее у людей пожилого возраста без исходного заболевания сердца, можно рассматривать как тахикардитическую фазу синдрома слабости синусного узла,
Причинами инвалидизации при фибрилляции предсердий могут быть избыточный желудочковый ритм, приводящий к гипотонии или стенокардии у лиц, имеющих к ней предрасположенность, а также паузы после прекращения фибрилляции предсердий, вызывающие обмороки; системные эмболии, возникающие чаще всего у больных с ревматическим поражением сердца; неучастие сокращений предсердий в формировании сердечного выброса, что может служить причиной быстрой утомляемости больных; беспокойство больного, вызванное ощущением сердцебиения. У больных с тяжелым нарушением функции сердца, в частности при гипертрофии и снижении податливости миокарда желудочков, сочетание таких факторов, как неучастие предсердий в наполнении желудочков и укорочение периода их наполнения вследствие быстрого ритма сокращений при фибрилляции предсердий, может вызвать заметные расстройства гемодинамики, обмороки или сердечную недостаточность. У больных со стенозом левого атриовентрикулярного отверстия (митральным стенозом), время наполнения желудочков у которых играет решающую роль в поддержании работы сердца, развитие фибрилляции предсердий с быстрым желудочковым ритмом может спровоцировать отек легких (см. гл. 187).
Фибрилляция предсердий характеризуется дезорганизацией предсердий активности и отсутствием четких зубцов Р на поверхностной ЭКГ (см. рис. 184-1, в). Предсердная активность проявляется волнообразными колебаниями изолинии или появлением более остроконечных, чем обычно, предсердных зубцов различной амплитуды и частоты, варьирующей от 350 до 600 в 1 мин. При этом сокращения желудочков нерегулярны, что обусловлено большим количеством предсердных импульсов, поступающих к предсердно-желудочковому узлу. В результате этого он приобретает частичную рефрактерность к последующим импульсам. Эффект влияния предсердных импульсов, не проникающих через предсердно-желудочковый узел, на прохождение идущих следом предсердных импульсов получил название скрытой проводимости. В результате ритм сокращения желудочков по сравнению с истинным предсердным ритмом значительно реже. Если фибрилляция предсердий трансформируется в трепетание предсердий с более медленным ритмом, эффект скрытой проводимости становится менее заметным, что сопровождается парадоксальным ускорением желудочкового ритма. Основным фактором, определяющим ритм желудочковых сокращений, является функциональный рефрактерный период предсердно-желудочкового узла или же наиболее быстрый режим стимуляции предсердий, при котором проводимость через этот узел составляет 1:1.
Если при фибрилляции предсердий желудочковый ритм становится регулярным и медленным, т. е. от 30 до 60 сокращений в 1 мин, то можно предположить развитие полной сердечной блокады. Если же ритм становится регулярным, но частым, более 100 сокращений в 1 мин, то есть основания заподозрить атриовентрикулярную или желудочковую тахикардию. Наиболее частой причиной указанных аритмий служит интоксикация препаратами наперстянки.
У больных с фибрилляцией предсердий можно обнаружить отсутствие волны а при регистрации яремного венозного пульса, а также изменение напряжения пульса, на сонных артериях. При этом обычно меняется интенсивность и I тона сердца. При эхокардиографии часто выявляется расширение полости левого предсердия. У больных, диаметр левого предсердия которых превышает 4,5 см, трудно рассчитывать на перевод фибрилляции предсердий в синусовый ритм или поддержание последнего, несмотря на проводимую терапию.
Лечение. При остром приступе фибрилляции предсердий необходимо выяснить, какой фактор явился его первопричиной: лихорадка, пневмония, алкогольная интоксикация, тиреотоксикоз, эмболия сосудов легких или перикардит. Если подобный фактор выявлен, лечение следует направлять на его устранение. В том случае, если клинически состояние пациента значительно нарушено, эффективной может оказаться электроимпульсная терапия. При отсутствии тяжелых расстройств кровообращения основной целью лечения является урежение желудочкового ритма, что может быть достигнуто с помощью сердечных гликозидов, антагонистов кальция или b-адреноблокаторов. Все эти препараты увеличивают рефрактерный период предсердно-желудочкового узла и замедляют его проводимость. Восстановление синусового ритма обеспечивают хинидин или хинидинподобные препараты (типа IA) (см. табл. 184-1). Важно замедлить атриовентрикулярную проводимость до того, как будут введены указанные выше препараты, поскольку их ваголитический эффект и способность перевести фибрилляцию предсердий в трепетание предсердий может подавить скрытую проводимость и привести к чрезмерному ускорению желудочкового ритма. В подобной ситуации целесообразно использовать b-адреноблокаторы. Если лекарственными средствами не удается перевести фибрилляцию предсердий в синусовый ритм, то прибегают к электроимпульсной терапии, используя разряды мощностью 100— 200 Вт-с. Больным со стойкой фибрилляцией предсердий по меньшей мере за 2 нед до начала электроимпульсной терапии и в течение 2 нед после восстановления синусового ритма необходимо назначить антикоагулянтную терапию. Имеются данные о том, что антикоагулянтная терапия позволяет снизить частоту системных эмболий, вызванных электроимпульсной терапией. Вероятность перевода фибрилляции предсердий в синусовый ритм и сохранение его у больных с хроническим характером этого нарушения и длительным ревматическим поражением сердца с выраженным расширением предсердий или без него очень мала. Это же справедливо для лиц с изолированной фибрилляцией предсердий.
Если лекарственными средствами или электроимпульсной терапией удалось восстановить синусовый ритм, то предотвратить рецидивы фибрилляции предсердий помогут хинидин или подобные ему препараты. Если у конкретного больного вероятность успеха электроимпульской терапии мала, а риск рецидива велик, наиболее целесообразной может быть стабилизация желудочковой активности с. помощью антагонистов кальция, b-адреноблокаторов или сердечных гликозидов. Поскольку у подобных больных всегда есть риск системных эмболий, им следует проводить постоянную антикоагулянтную терапию.
Трепетание предсердий. Это нарушение ритма возникает почти всегда у больных с органическими заболеваниями сердца. Трепетание может носить пароксизмальный характер при наличии фактора, провоцирующего его (например, перикардит или острая дыхательная недостаточность), или иметь постоянную форму. Трепетание, так же как и фибрилляция предсердий, очень часто возникает в первую неделю после операции на открытом сердце. Трепетание предсердий обычно менее продолжительно, чем фибрилляция, хотя в ряде случаев оно может сохраняться в течение нескольких месяцев или даже лет. Чаще, однако, если трепетание предсердий продолжается более 1 нед, оно трансформируется в фибрилляцию предсердий. Системные эмболии при трепетании предсердий возникают реже, чем при их фибрилляции.
Трепетание предсердий характеризуется предсердным ритмом с частотой 250—350 сокращений в 1 мин. В типичных случаях желудочковый ритм составляет 1/2 предсердного, т. е. приблизительно 150 сокращений в 1 мин. Если под влиянием антиаритмических параметров типа хинидина, обладающего также ваголитическими свойствами, предсердный ритм замедлится до 220 и менее сокращений в 1 мин, то желудочковый ритм может внезапно ускориться в результате развития атриовентрикулярной проводимости 1:1. В классических ситуациях ЭКГ при трепетании предсердий имеет вид регулярных пилообразных волн, которые наиболее выражены в нижних отведениях (см. рис. 184-1, г). Регулярная желудочковая активность, не являющаяся частью предсердного ритма, свидетельствует о наличии у больного атриовентрикулярной блокады. Изучение карт электрической активности миокарда показало, что трепетание предсердий представляет собой одну из форм феномена циркуляции возбуждения, локализующегося в нижней части правого предсердия.
Лечение. Наиболее эффективным средством лечения при трепетании предсердий является электроимпульсная терапия, выполняемая с использованием разрядов низких энергий 10—50 Вт- с на фоне умеренного воздействия седативных средств. У больных, трепетание предсердий у которых развивается после операции на открытом сердце или осложняет течение острого инфаркта миокарда, особенно если одновременно проводили лечение сердечными гликозидами, электростимуляция предсердий с частотой 115—130% от ритма трепетания обычно позволяет перевести его в синусовый ритм. Электростимуляцию выполняют, используя электроды, имплантированные в миокард оперативным путем или введенные трансвенозно. Электростимуляция предсердий может привести также к трансформации трепетания в фибрилляцию предсердий, при которой легче контролировать желудочковый ритм. Если клиническое состояние больного не требует немедленного восстановления синусового ритма, то прежде всего следует уменьшить частоту желудочковых сокращений. Для этого активность предсердно-желудочкового узла подавляют b-адреноблокаторами, антагонистами кальция или сердечными гликозидами. Последняя группа препаратов в ряде случаев может перевести трепетание предсердий в их фибрилляцию. После того как с помощью одного из указанных препаратов удастся замедлить проводимость предсердно-желудочкового узла, следует предпринять попытку перевести трепетание предсердий в синусовый ритм, используя хинидин или хинидинподобные препараты. Доза выбранного препарата повышается до тех пор, пока не будет достигнуто восстановление синусового ритма или не появятся побочные эффекты.
Для профилактики рецидивов трепетания и фибрилляции предсердий используют хинидин, хинидинподобные препараты и амиодарон (см. табл. 184-2).
Пароксимальные суправентрикулярные тахикардии. В большей части случаев предпосылкой для возникновения пароксизмальной суправентрикулярной тахикардии, ранее называвшейся пароксизмальной предсердной тахикардией, служат функциональные различия проводимости и рефрактерности предсердно-желудочкового узла или наличие обходного атриовентрикулярного тракта. Как показали электрофизиологические исследования, наиболее распространенным механизмом, лежащим в основе преобладающего большинства этого вида тахикардии, является феномен циркуляции возбуждения, которое может локализоваться на уровне синусно-предсердного узла, предсердия, предсердно-желудочкового узла, формировать большой круг, захватывающий участки с антеградной проводимостью в предсердно-желудочковом узле и пути ретроградного проведения по атриовентрикулярному обходному тракту. Подобный обходной тракт может обладать и антеградной проводимостью, как, например, при синдроме Вольфа — Паркинсона — Уайта. Однако чаще обходной тракт характеризуется только ретроградным проведением импульсов и называется скрытым обходным трактом. При отсутствии синдрома Вольфа — Паркинсона — Уайта механизм циркуляции возбуждения, захватывающий предсердно-желудочковый узел или скрытый обходной тракт, более чем в 90 % случаев обусловливает развитие пароксизмально-суправентрикулярной тахикардии.
Атриовентрикулярная узловая тахикардия, развивающаяся по механизму циркуляции возбуждения. Не существует какой-либо возрастной, половой или нозологической предрасположенности к развитию атриовентрикулярной пароксизмальной тахикардии, являющейся наиболее частой причиной суправентрикулярной тахикардии. Это нарушение характеризуется регулярными комплексами QRS, ритм которых варьирует от 120 до 250 в 1 мин. Преждевременные предсердные комплексы, индуцирующие это нарушение ритма, практически всегда сочетаются с удлинением интервала Р—R. Ретроградные зубцы Р могут отсутствовать, накладываться на комплексы QRS или появляться в виде деформированных терминальных участков комплексов QRS.
Атриовентрикулярная пароксизмальная тахикардия (см. рис. 184-1,д) может быть спровоцирована или купирована синхронизированными преждевременными электрическими стимулами предсердий. Развитие тахикардии почти всегда сочетается с удлинением интервала Р—R вследствие замедления проводимости предсердно-желудочкового узла за счет увеличения интервала предсердие — предсердно-желудочковый пучок (Гиса), что играет критическую роль в генезе этой аритмии. Внезапное увеличение интервала предсердие — пучок Гиса объясняется концепцией двойных атриовентрикулярных узловых путей проведения, являющихся субстратом явления циркуляции возбуждения на уровне предсердно-желудочкового узла. Согласно этой концепции (рис. 184-2), предсердно-желудочковый узел в продольном направлении расщепляется на два функционально различных проводящих пути: b-путь обладает быстрой проводимостью и продолжительным рефрактерным периодом (быстрый путь) и a-путь, обладающий коротким рефрактерным периодом, но медленной проводимостью (медленный путь). При синусовом ритме предсердные импульсы идут по b-пути, вызывая одиночные комплексы QRS с нормальными интервалами Р—R. Импульс, который одновременно проводится и по медленному пути, достигает предсердно-желудочкового пучка (Гиса) в тот момент, когда его волокна уже деполяризованы и рефрактерны к поступающим раздражениям. Проведение дополнительных предсердных импульсов по b-пути блокируется вследствие его длительного рефрактерного периода, с одной стороны, и медленной проводимости по a-пути, с другой. Если проведение импульса по a-пути происходит достаточно медленно, то за это время восстанавливается возбудимость рефрактерного до этого b-пути. В результате создаются условия для циркуляции предсердного импульса и возникновения тахикардии. Для сохранения механизма циркуляции возбуждения на уровне предсердно-желудочкового узла необходимо поддержание критического соотношения между скоростью проведения импульса в узле и его рефрактерностью. При этом активация предсердий и желудочков происходит одновременно, что объясняет отсутствие зубцов Р на ЭКГ, зарегистрированной на поверхности тела.
Клинические проявления. Атриовентрикулярная узловая тахикардия, развивающаяся по механизму циркуляции возбуждения, проявляется ощущениями сердцебиения, обмороками, сердечной недостаточностью. Тяжесть этих симптомов зависит от частоты и продолжительности аритмий, а также от наличия и выраженности поражения сердца. Гипотензия и обмороки могут быть результатом внезапного прекращения наполнения желудочков кровью из предсердий. Одновременно с уменьшением наполнения желудочков кровью повышается давление в предсердии, приводящее к острому отеку легких. Одновременное сокращение предсердий и желудочков приводит к возникновению пушечных волн а.
Лечение. У больных с нормальным артериальным давлением в 80 % случаев купировать нарушение ритма удается, применив вагальные пробы, в частности массаж сонного (каротидного) синуса. При гипотензии мезатон (применяемый с осторожностью), повышая артериальное давление, может восстановить нарушенный ритм сердечных сокращений без использования других препаратов. Действие мезатона можно дополнить надавливанием на сонный (каротидный) синус. Если желаемый эффект не будет достигнут, следует применить верапамил в дозе 2,5—10 мг внутривенно. Можно использовать анаприлин в дозе 0,05— 0,2 мг/кг внутривенно или другие b-адреноблокаторы. Однако действие сердечных гликозидов проявляется медленно. Если указанные меры неэффективны или наблюдаются рецидивы тахикардии, больному целесообразно установить электрокардиостимулятор (с использованием венозного доступа) для временной стимуляции предсердий.
Включение механизма циркуляции возбуждения на уровне предсердно-желудочкового узла можно предотвратить препаратами, действующими преимущественно на антеградное проведение по медленному пути (сердечные гликозиды. b-адреноблокаторы или антагонисты кальция), а также на быстрый путь (хинидин и его аналоги). Препараты, способные предотвращать рецидивы- нарушений ритма, препятствуют также их появлению во время программной электростимуляции. Для этого используют катетеры временных электрокардиостимуляторов, которые соединяют с физиологическими стимуляторами, способными задавать различные режимы стимуляции и генерировать один или более синхронизированных преждевременных импульсов. Если приступы пароксизмальной суправентрикулярной тахикардии повторяются часто и вызывают тяжело переносимые пациентом клинические симптомы, то предпочтение следует отдать электрофизиологическим исследованиям, а не эмпирическому подбору лекарственных препаратов. Антитахикардиальные электрокардиостимуляторы целесообразно использовать для купирования частых приступов пароксизмальной суправентрикулярной тахикардии, вызванной механизмом циркуляции возбуждения на уровне предсердно-желудочкового узла. В последние годы был разработан метод абляции атриовентрикулярного соединения, позволяющий подавить механизм циркуляции возбуждения в атриовентрикулярном узле. Однако его следует рассматривать только как последнее средство, поскольку после абляции необходимо устанавливать постоянный электрокардиостимулятор.
#image.jpg
Рис.184-2. Механизм возникновения феномена циркуляции возбуждения на уровне предсердно-желудочкового узла. Схематично показаны предсердие, предсердно-желудочковый узел (ПЖУ) и предсердно-желудочковый пучок (Гиса). ПЖУ на своем протяжении распадается на два функционально различных пути проведения, a- и b- (см. текст). При синусовом ритме импульс проводится по b-пути и вызывает появление нормального интервала Р — R. Проведение по a-пути не может произойти, поскольку пучок Гиса находится в состоянии рефрактерности. При преждевременной генерации предсердного импульса блокируется быстрый b-путь, и возбуждение проводится к желудочку по медленному a-пути. Затем импульс может вернуться к месту своего появления (предсердие), создавая феномен предсердного эха. Схематически это показано в нижней части рисунка: увеличение интервала Р—R и появление предсердного эха. На правом рисунке видно, что следующий преждевременный предсердный импульс вновь не сможет быть проведен по быстрому пути. Однако в этом случае проведение по a-пути будет настолько медленным, что он сможет восстановиться и поддерживать круговое движение возбуждения внутри ПЖУ Это схематически показано в нижней части: преждевременный предсердный импульс приводит к увеличению интервала Р — R до 0,39 с, после чего следует эпизод суправентрикулярной тахикардии.
Атриовентрикулярные тахикардии, развивающиеся по механизму циркуляции возбуждения. В основе пароксизмальной суправентрикулярной тахикардии лежит ретроградное проведение возбуждения по антриовентрикулярному обходному пути, представляющему собой часть тахикардиального цикла. От предсердия импульсы антеградно проходят через предсердно-желудочковый узел и по системе Гиса — Пуркинье к желудочкам. Затем по обходному скрытому пути импульсы ретроградно возвращаются к предсердию. Данный механизм сходен с механизмом развития синдрома Вольфа — Паркинсона — Уайта (см. ниже), однако при атриовентрикулярной тахикардии по типу циркуляции возбуждения отсутствует антеградное проведение импульсов по обходному пути.
Атриовентрикулярная тахикардия, развивающаяся по механизму циркуляции возбуждения, может быть спровоцирована или, напротив, прервана как преждевременными предсердными комплексами, так и преждевременными желудочковыми комплексами. Приблизительно у 30 % больных с подобным типом тахикардии можно наблюдать деформацию комплекса QRS и/или зубца Т’. Поскольку при включении механизма циркуляции возбуждения на уровне предсердно-желудочкового узла активация предсердий следует за активацией желудочков, то зубцы Р обычно регистрируются после комплексов QRS.
Большое значение при выяснении источника подобных тахикардии имеет картирование последовательной активации предсердий. Чаще всего скрытые дополнительные пути проведения локализуются в левых отделах миокарда. В связи с этим при суправентрикулярной тахикардии или при стимуляции желудочков самые ранние признаки активации миокарда можно зарегистрировать в левом предсердии с использованием катетера, вводимого в венечный (коронарный) синус (рис. 184-3). Напротив, при обычной последовательности ретроградной активации предсердий возбуждение появляется прежде всего в области предсердно-желудочкового узла. Прохождение желудочкового импульса к предсердию в тот момент, когда предсердно-желудочковый пучок (Гиса) находится в рефрактерном периоде, или же прекращение тахикардии под влиянием желудочкового импульса, который не может достигнуть предсердия, — все эти признаки свидетельствуют о ретроградном проведении возбуждения по скрытому обходному проводящему пути.
Лечение при этих нарушениях ритма аналогично лечению при атриовентрикулярной тахикардии, развивающейся по механизму циркуляции возбуждения.
Синусовые и другие предсердные тахикардии, в основе которых лежит механизм циркуляции возбуждения. Возникновение феномена циркуляции возбуждения в области синусно-предсердного узла или в других участках предсердия, как правило, вызывается появлением преждевременных предсердных комплексов. Эти нарушения ритма встречаются реже, чем узловые или атриовентрикулярные тахикардии, развивающиеся по механизму циркуляции возбуждения, но они чаще сопровождаются органическими заболеваниями сердца. При синусовой тахикардии, развивающейся по механизму циркуляции возбуждения, форма зубца Р не отличается от обычной синусовой тахикардии, но интервал Р—R увеличен. В этом и состоит ее главное отличие от обычной синусовой тахикардии, характеризующейся укорочением интервала Р— R. При предсердной тахикардии, развивающейся по механизму циркуляции возбуждения, форма зубцов Р отличается от синусового зубца Р, интервал Р—R при этом также увеличен.
Лечение. Синусовые и предсердные нарушения ритма, развивающиеся по механизму циркуляции возбуждения, требуют такой же коррекции, как и другие виды пароксизмальной суправентрикулярной тахикардии, в основе которых лежит этот феномен.
Предсердные тахикардии, обусловленные не механизмом циркуляции возбуждения. Подобные нарушения ритма развиваются в результате интоксикации препаратами наперстянки, тяжелых заболеваний легких и сердца, гипокалиемии, введения теофиллина или адренергических препаратов. Аритмии, спровоцированные введением сердечных гликозидов, могут быть обусловлены триггерной активностью и/или усилением автоматизма. При предсердных тахикардиях, сочетающихся с атриовентрикулярной блокадой, вызванной интоксикацией препаратами наперстянки (см. рис. 184-1,е), частота сокращения предсердий редко превышает 180 в 1 мин; во многих случаях имеет место блокада 2:1. Предсердные нарушения ритма, индуцированные приемом сердечных гликозидов, как правило, исчезают после их отмены.
Тахикардии, в основе которых лежит нарушение автоматизма, не связанные с приемом сердечных гликозидов, трудно поддаются коррекции. Основной целью терапии в этих случаях является регулирование желудочкового ритма либо с помощью препаратов, влияющих на предсердно-желудочковый узел (сердечные гликозиды, b-адреноблокаторы, антагонисты кальциевых каналов), либо с помощью абляционных методов. При резистентности к указанным способам прибегают к хирургическому лечению.
Синдром преждевременного возбуждения желудочков (Вольфа — Паркинсона—Уайта). Наиболее часто встречающиеся варианты преждевременного возбуждения желудочков связаны с наличием обходных атриовентрикулярных путей проведения возбуждения. Эти дополнительные проводящие пути состоят из пучков мышечных клеток, по своему строению напоминающих миокард предсердия и располагающихся практически в любой точке каждого из предсердий вокруг атриовентрикулярных колец. Термин синдром Вольфа — Паркинсона — Уайта используют для описания состояний, характеризующихся наличием на ЭКГ признаков преждевременного возбуждения желудочков и пароксизмальной тахикардии. Существование дополнительных атриовентрикулярных проводящих путей может сопровождаться некоторыми врожденными пороками, наиболее тяжелым из которых является аномалия Эбштейна (см. гл. 185).
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Какая разница между тахикардией и брадикардией?
Брадикардия и тахикардия – это нарушение сердечного ритма. Брадикардией называют аномально медленное сердцебиение, а тахикардией учащенное сердцебиение и у каждого из этих заболеваний свои симптомы, причины и способы лечения.
Хотя и тахикардия и брадикардия являются нарушением сердечного ритма, они приводят к различным последствиям. При отдыхе или во время сна, частота сердечных сокращений поднимается выше нормального диапазона от 60 до 100 ударов в минуту, и это состояние называется тахикардией. При тахикардии, одна или обе камеры сердца бьются быстрее, чем другие. Брадикардия возникает, когда одна или обе камеры бьются медленнее 60 ударов в минуту. Симптомы тахикардии и брадикардии также различны, помимо нарушения сердечного ритма наблюдаются и другие нарушения.
Тахикардия может вызвать боль в груди, головокружение и обмороки.
Симптомы брадикардии включают затрудненное дыхание, снижение артериального давления, а также сильную усталость. В редких случаях, пациент с этими заболеваниями не испытывает каких-либо других симптомов помимо нарушения сердечного ритма. Причины тахикардии и брадикардии составляют еще одно их различие. Тахикардия может быть вызвана врожденными аномалиями, болезнью сердца и некоторыми видами легочных заболеваний. Она также может быть вызвана злоупотреблением психоактивными веществами и некоторыми лекарствами. Причиной брадикардии является электролитный дисбаланс, гипотиреоз, и высокое артериальное давление.
Сердечно-сосудистые заболевания, которые вызывают повреждения электрической системы сердца также могут привести к брадикардии.
Лечение брадикардии и тахикардии зависят от симптомов и причин. Для лечения тахикардии, часто применяют противоаритмические средства, которые замедляют сердцебиение и кардиоверсию, которая стимулирует ритм сердца с помощью электрических импульсов. При брадикардии проводят имплантацию кардиостимулятора и терапию основных заболеваний, вызвавших замедление сердечного ритма. Во многих случаях, если симптомы минимальны или отсутствуют, лечение может быть отложено до постановки точного диагноза.
Брадикардия и тахикардия – это два разных заболевания, но они оба влияют на сердце. Быстрый ритм сердца затрудняет его работу, приводит к тому, что кровь слишком быстро циркулирует по организму. Замедленный ритм сердца уменьшает количество крови и кислорода в жизненно важных органах. При нарушении кровотока, могут наблюдаться повреждения жизненно важных органов и головного мозга. Если Вы обнаружили симптомы данных заболеваний, необходимо срочно обратиться за медицинской помощью.
Фото: keckmedicine.adam.com